Газета «Новости медицины и фармации» 9(325) 2010
Вернуться к номеру
Ефективні методи зниження частоти інфекційних загострень ХОЗЛ та їх лікування
Інфекційні загострення є найчастішою проблемою у пацієнтів з хронічними бронхітами. Ряд досліджень показав, що введення бактеріальних антигенів, які найчастіше стають причиною таких загострень і входять до складу бактеріальних лізатів, може знижувати частоту госпіталізації і загальну важкість захворювання. Однак властивість різних за технологією виробництва бактеріальних лізатів знижувати частоту загострень хронічних бронхітів є дискутабельною.
Хронічне обструктивне захворювання легень (ХОЗЛ) — це стан, при якому спостерігається обмеження повітряного потоку, який вже не може бути відновлений повністю. Як правило, таке обмеження повітряного потоку має прогресивний характер і пов''язане з порушенням запальної відповіді легень на шкідливі частинки або гази. Найчастішою причиною ХОЗЛ є довгий стаж тютюнопаління.
Діагноз ХОЗЛ підтверджується зниженим об''ємом форсованого видиху за одну секунду (ОФВ1). Виділяють 5 стадій ХОЗЛ, починаючи з 0-ї (пацієнти з високим ризиком розвитку ХОЗЛ) і закінчуючи 4-ю (пацієнти з дуже важким перебігом ХОЗЛ).
ХОЗЛ характеризується прискореним зниженням функції легень та періодами загострення хронічного бронхіту (З-ХОЗЛ), особливо під час прогресування захворювання. Перспективні дослідження свідчать про те, що у пацієнтів з легкою і важкою формою ХОЗЛ виникає в середньому 1,5–3 загострення протягом року. Більша частина загострень викликана вірусною чи бактеріальною інфекцією трахеобронхіального дерева, менша — збільшенням рівня забруднення повітря.
Є підстави вважати, що гостра інфекція нижніх дихальних шляхів спричиняє приблизно 80 % епізодів З-ХОЗЛ. Існує 3 класи патогенів, які зазвичай викликають загострення:
З-ХОЗЛ справляє негативний вплив на здоров''я пацієнтів. Було показано, що частота загострень є важливою детермінантою зниження легеневої функції при ХОЗЛ. Звідси випливає, що використання стратегій, направлених на попередження загострень ХОЗЛ, може мати важливий вплив на загальний перебіг цієї хвороби й на частоту захворюваності та смертності в таких пацієнтів.
На жаль, незважаючи на розповсюдженість і серйозність ХОЗЛ, поширена думка, що за винятком припинення тютюнопаління більше нічого не можна зробити для пацієнтів. Таке твердження є хибним, насправді потрібно впроваджувати більш активний і оптимістичний підхід, оскільки існують переконливі дані про те, що різноманітними медикаментами можна покращити стан здоров''я пацієнтів, незважаючи на те що вони не здатні вилікувати хворобу.
Наприклад, систематичний огляд 9 рандомізованих плацебо-контрольованих клінічних досліджень, що регулярний прийом пероральних антибіотиків зменшує частоту загострень бронхіту в малому, але статистично достовірному ступені (p < 0,05). Однак багато експертів вважають, що широко розповсюджене і, очевидно, хаотичне приймання антибіотиків з приводу респіраторних інфекцій призводить до появи антибіотикорезистентних штамів серед звичайних патогенів.
Імунізація проти вірусу грипу, можливо, є одним із найбільш ефективних та доступних на сьогоднішній день способів запобігти складним загостренням ХОЗЛ. Пневмококова вакцина може мати деякий захисний ефект проти серйозних загострень ХОЗЛ, але дані про це не такі точні, як щодо імунізації проти вірусу грипу.
Специфічна імунізація проти інших вірусних і бактеріальних патогенів, які зазвичай виявляються в дихальних шляхах, у даний час недоступна, однак деякі препарати перебувають у стані розробки. Відомі цікаві дані про те, що імуномоделюючий засіб ОМ-85 (лізати Haemophilus influenza, Streptococcus pneumoniae, Klebsiella pneumoniae, Klebsiella ozaenae, Staphylococcus aureus, Streptococcus pyogenes, Streptococcus viridians та Moraxella catarrhalis) може виявляти виражену захисну дію проти загострень ХОЗЛ і щодо госпіталізації. Загалом же станом на сьогоднішній день проведено дуже мало досліджень у пацієнтів з пізніми стадіями ХОЗЛ (за класифікацією Глобальної ініціативи з хронічної обструктивної хвороби легень) і тривалістю захворювання більше ніж 6 місяців.
Новий підхід у лікуванні ХОЗЛ на основі бактеріального лізату
Продовжується пошук нових шляхів лікування ХОЗЛ. Зокрема, нещодавно був запропонований інноваційний підхід, що базується на застосуванні нового виду бактеріального лізату, який отримується за допомогою передової технології механічного лізису.
Бактеріальний лізис, який застосовувався до сих пір, з використанням хімічних засобів (наприклад, для отримання ОМ-85 використовують хімічний протеоліз) може призводити до структурних пошкоджень молекул антигенів і, відповідно, до зниження очікуваної імунної відповіді. Наприклад, добре відомо, що деякі вакцини втрачають свою ефективність внаслідок того, що їх молекули, які провокують імунну відповідь, не були структурно збережені належним чином.
Технологія механічного лізису бактеріальних клітин запобігає наявності залишку хімічних речовин, потенційно здатними денатурувати антигенні структури, для отримання яких вони й використовуються. Отже, в результаті механічного лізису утворюється бактеріальний лізат, до якого входять структурно цілі молекули антигену, які здатні викликати більш виражену імунну відповідь. Респіброн® являє собою бактеріальний лізат, отриманий шляхом механічного лізису семи найбільш поширених патогенів дихальних шляхів (S.aureus, S.pyogens, S.viridians, K.ozaenae, H.influenzae, M.catarrhalis і шість стереотипів S.pneumoniae). Таблетки Респіброну® приймають сублінгвально, що забезпечує прямий контакт молекул антигену з епітеліальними клітинами слизової оболонки ротової порожнини та верхніх дихальних шляхів, де і відбувається стимуляція місцевого імунітету. У результаті вдається уникнути перетравлення в шлунку білкових макромолекул, що спостерігалось би, якби таблетки проковтувалися.
Клінічні досліди, проведені раніше, показали, що бактеріальні лізати, отримані шляхом механічного лізису, наділені більш вираженою захисною ефективністю проти рецидивуючих респіраторних інфекцій нижніх та верхніх дихальних шляхів порівняно з традиційними лізатами.
Подвійне сліпе рандомізоване плацебо-контрольоване дослідження проводилося в Італії з серпня 2003 року і закінчене в жовтні 2004. Протокол дослідження був затверджений італійським Комітетом з біоетики.
Мета дослідження зводилася до того, щоб оцінити ефективність трьох курсів лікування Респіброном® у запобіганні З-ХОЗЛ. За пацієнтами спостерігали 12 місяців, якщо вести відлік від першого курсу терапії. У дослідженні були дві первинні кінцеві точки:
Вторинні кінцеві точки включали частоту й тривалість госпіталізації внаслідок З-ХОЗЛ, використання антибіотиків та інших медикаментів, що впливають на респіраторний тракт.
Пацієнти
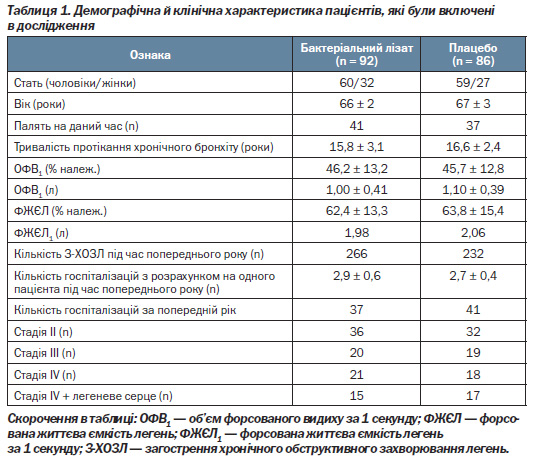
До пацієнтів висувалися такі вимоги: вони повинні розуміти інструкції від медичних працівників, бути схильними до співпраці й мати можливість регулярно відвідувати медичний центр. Із серпня по жовтень 2003 року скринінг пройшли 229 амбулаторних пацієнтів з середньою, важкою та дуже важкою стадіями ХОЗЛ відповідно до класифікації Глобальної ініціативи з хронічної обструктивної хвороби легень (II–IV стадія).
Пацієнти, які, ймовірно, мали рак легень та потребували проведення безперервної кисневої терапії вдома і які мали індекс маси тіла (ІМТ) < 19,5 и > 30,0, були виключені з дослідження. Пацієнти, які приймали глюкокортикоїди, азатіоприн та інші імуносупресивні засоби протягом попередніх 6 місяців, були також виключені із дослідження, як і пацієнти, у яких спостерігався епізод різкого загострення від лікування антибіотиками в попередній місяць.
Із пацієнтів, що проходили скринінг, 51 не відповідав критеріям включення, тому вони були виключені з дослідження. Решта 178 пацієнтів, середній вік яких становив 67 років, були рандомізовані у дві паралельні групи, представлені як чоловіками (70 %), так і жінками, які раніше мали звичку палити; близько 43 % із них продовжували палити.
У 71 пацієнта була діагностована IV стадія ХОЗЛ (ОФВ1/ФЖЄЛ < 70 %; ОФВ1 < 30 %), причому 32 із них страждали від хронічного легеневого серця.
Рандомізація та групи лікування
Пацієнти були рандомізовані у дві абсолютно однакові групи з точки зору їх демографічних та вихідних клінічних характеристик (табл. 1). Десять днів на місяць протягом 3 місяців поспіль пацієнти зранку повинні були приймати сублінгвально 1 таблетку Респіброну® або плацебо. Кожна таблетка Респіброну® 50 мг містить 7 мг бактеріального лізату. Після рандомізації багато пацієнтів отримували призначене лікування з приводу ХОЗЛ і/або супутньої серцево-судинної патології. Жоден призначений препарат не був відмінений упродовж трьох місяців лікування і в наступному періоді спостереження.
Оцінка показників
Пацієнтів розподілили на 5 груп, і за кожною із них був затверджений дослідник і дві медсестри. Пацієнтів навчали, як правильно оцінювати зміни респіраторної функції (диспное), продукції мокроти та появи в ній гною щодо початкового рівня. Окрім цього, їх навчали, як записувати до щоденника інформацію про використання препарату та зміни в диспное й мокроті щодо початкового рівня. Усіх пацієнтів просили повідомляти в медичний центр про випадки можливого загострення. Про епізод загострення говорили у тому випадку, якщо у пацієнта спостерігалися три ознаки:
У процесі роботи дослідники, закріплені за кожною з груп, підтвердили діагноз З-ХОЗЛ в 407 із 463 випадків; 56 інших епізодів було діагностовано сімейними лікарями. Пацієнтів з З-ХОЗЛ лікували в домашніх умовах за допомогою антибіотика (ципрофлоксацин перорально протягом 7–10 днів). При цьому записувалася кількість таблеток антибіотика.
Статистичний аналіз
Порівняння між групами проводили з використанням відповідних статистичних методів (для категоріальних змінних — точний критерій Фішера, для безперервних змінних — t-критерій Стьюдента і U-критерій Манна — Уїтні).
У всіх випадках відмінність вважали достовірною при p < 0,05.
Результати
Загалом 146 із 178 рандомізованих пацієнтів (82 %) повністю завершили участь у дослідженні. Під час періоду спостереження (9 місяців) померло 7 пацієнтів: 5 в плацебо-групі і 2 в групі з Респіброном® (2 %). Окрім того, 11 пацієнтів із плацебо-групи та 14 з групи з бактеріальним лізатом не завершили обстеження внаслідок поганого комплайєнсу протоколу обстеження. Як і в інших обстеженнях, частота і складність З-ХОЗЛ була строго пов''язана з ОФВ1. Із 436 загострень, що були зареєстровані під час обстеження, 273 спостерігались у 71 пацієнта з IV стадією ХОЗЛ (3,8 епізоду на рік з розрахунком на одного пацієнта), 101 загострення — у 68 пацієнтів із ІІ стадією ХОЗЛ (1,5 епізоду протягом року з розрахунком на одного пацієнта), 89 загострень — у 39 пацієнтів із ІІІ стадією ХОЗЛ (2,3 епізоду на рік з розрахунком на одного пацієнта). Найбільша частота ускладнень спостерігалась у 32 пацієнтів із IV стадією ХОЗЛ, що мали легеневе серце: 57 епізодів у 15 пацієнтів із групи з бактеріальним лізатом (3,8 епізоду на рік з розрахунком на одного пацієнта) і 80 епізодів у 17 пацієнтів із плацебо-групи (4,7 епізоду на рік з розрахунком на одного пацієнта). У табл. 2 наведена кількість випадків З-ХОЗЛ, що спостерігалися в кожній групі хворих залежно від тої чи іншої стадії ХОЗЛ.

Загострення
Під час дослідження спостерігалось 463 епізоди З-ХОЗЛ: 215 в групі пацієнтів, які застосовували бактеріальний лізат (2,3 епізоду на рік з розрахунку на одного пацієнта), і 248 — у плацебо-групі (2,9 на рік з розрахунку на одного пацієнта). Медіана зниження частоти загострень становить в середньому 21 % на рік з розрахунком на одного пацієнта. Оскільки дослідження загалом тривало 12 місяців, частота загострень становила в середньому 2,3 ± 0,3 епізоду на рік з розрахунку на одного пацієнта в групі застосування бактеріального лізату і 2,9 ± 0,4 на рік з розрахунку на одного пацієнта в групі плацебо. Це відповідало зниженню частоти загострень на 33 епізоди на рік в групі з бактеріальним лізатом (p < 0,05). Порівняно з частотою З-ХОЗЛ за рік до проведення дослідження (табл. 1) під час дослідження частота загострень помітно знизилася в групі з бактеріальним лізатом (–0,6 епізоду на рік) і збільшилася в плацебо-групі (+0,2 епізоду на рік).
Тривалість і складність З-ХОЗЛ
Середня тривалість З-ХОЗЛ, що спостерігалися в групі застосування бактеріального лізату, становила 10,6 дня, у той час як аналогічний показник в плацебо-групі становив 15,8 дня. Різниця між групами у 5,2 дня була статистично достовірною (p < 0,05) і мала важливе економічне значення, адже фактично, якщо помножити зниження величиною у 5,2 раза, що припадає на кожний випадок загострення, на різницю в 33 загострення, що спостерігалася між плацебо-групою (248 епізодів) та групою з бактеріальним лізатом (215 епізодів), то звідси випливає, що при лікуванні бактеріальним лізатом навіть такої малої групи (92 пацієнти) загальна тривалість госпіталізації скорочується приблизно на 171 день.
У нашому дослідженні клінічний успіх був визначений як повна ремісія респіраторного дистресу й відновлення здатності пацієнта до виконання повсякденних навичок. В умовах одного й того самого режиму антибіотикотерапії клінічне видужання спостерігалося у 89,3 % пацієнтів із групи з бактеріальним лізатом і 81,8 % пацієнтів із плацебо-групи (p < 0,02). Пацієнти із групи з бактеріальним лізатом отримували менше антибіотиків (8,7 дня лікування), ніж пацієнти із плацебо-групи (12,8 дня лікування). Понад 90 % загострень (від їх загальної кількості) було проліковано ципрофлоксацином (500 мг 2 рази на день), при цьому в групі пацієнтів з бактеріальним лізатом 270 доз антибіотика залишилися невикористаними порівняно з плацебо-групою.
Частота й тривалість госпіталізації
Під час дослідження зареєстровано 87 випадків госпіталізації внаслідок респіраторних захворювань: 56 в плацебо-групі і 31 в групі з бактеріальним лізатом. Загалом це склало 865 днів госпіталізації (середня тривалість 9,9 ± 3,7 дня). Усі летальні випадки були пов''язані з кардіореспіраторною недостатністю і розвивалися після виникнення епізоду З-ХОЗЛ. Незважаючи на те що різниця в летальності між групою з бактеріальним лізатом та плацебо не була статистично достовірною, дані свідчать про те, що активна імунізація Респіброном® може знижувати частоту госпіталізації і, можливо, загальну смертність у пацієнтів з високим ризиком. У даному дослідженні розглядали тільки ту госпіталізацію, яка була пов''язана із респіраторними захворюваннями, і не брали до уваги госпіталізацію, пов''язану з іншими причинами. Тривалість госпіталізації в групі пацієнтів з бактеріальним лізатом становила 8,9 ± 2,2 дня, в плацебо-групі — 10,5 ± 3,7 дня (p < 0,05).
Побічні ефекти
Результати дослідження свідчать про те, що лікування бактеріальним лізатом було безпечним і добре переносилося пацієнтами, навіть незважаючи на той факт, що хворі були похилого віку, мали середню, важку або дуже важку стадію ХОЗЛ з рядом супутніх захворювань. Між двома групами пацієнтів, що брали участь у дослідженні, не було виявлено достовірних відмінностей щодо клінічно важливих порушень, які виявляються при об''єктивному дослідженні і за даними лабораторних тестів. Жоден пацієнт не повідомив про розвиток побічних дій.
Обговорення/висновки
Деякі дослідження показали, що бактеріальні екстракти посилюють експресію молекул адгезії на поверхні поліморфноядерних лейкоцитів, підвищують активність натуральних кілерів і посилюють продукцію фактора некрозу пухлини α (ФНП-α), інтерлейкіну-1 (ІЛ), ІЛ-2 й інтерферону-γ мононуклеарними клітинами периферичної крові людини. Саме тому не дивує той факт, що в ряді досліджень було виявлено, що активна імунізація бактеріальними лізатами, проведена за тією ж схемою, як і в даному дослідженні, зменшила частоту й тривалість З-ХОЗЛ. Однак під час цих досліджень були отримані різні результати щодо бактеріальних лізатів, отриманих хімічним лізисом, і бактеріальних лізатів, отриманих механічним лізисом, які вживаються сублінгвально. В основному розбіжності стосувалися шляхів індукції імунної відповіді.
Здатність бактеріальних лізатів, отриманих шляхом хімічного лізису, знижувати частоту загострень найбільш сумнівна. І це все незважаючи на переконливі дані про те, що вони посилюють постнатальне дозрівання Th1-клітин, що у звичайних умовах здійснюється за рахунок стимулів, які породжуються коменсальною мікрофлорою кишково-шлункового тракту. Очевидно, саме цей Th1-стимуляторний ефект вносить вклад у клінічну ефективність бактеріальних лізатів зі збільшення опірності до інфекцій. Метааналіз, під час якого оцінювали OM-85 BV, показав, що при призначенні даного препарату протягом 6 місяців з розрахунком на одного пацієнта попереджається 0,6 випадку важкого загострення. В одному з останніх систематичних оглядів було виявлено, що хімічні бактеріальні лізати тільки трохи знижують (–17 %) відносний ризик розвитку загострень, зате полегшують перебіг симптомів у хворих з ХОЗЛ. Крім цього, в одному із досліджень не було виявлено, щоб OM-85 BV знижав частоту розвитку загострення, хоча ймовірність того, що вони будуть важкими і буде потрібна госпіталізація, була набагато нижчою в групі пацієнтів, які отримували бактеріальний лізат (16,2 %), ніж у пацієнтів на плацебо (23,2 %). Звідси випливає, що поки відсутні достовірні докази, які б підтверджували, що хімічні бактеріальні лізати здатні попереджувати розвиток З-ХОЗЛ. Однак цілком очевидним є той факт, що вони полегшують перебіг симптомів у хворих із З-ХОЗЛ.
Що стосується застосування нових бактеріальних лізатів, отриманих за допомогою механічного лізису, то варто відзначити, що вони призводять до достовірного зниження частоти рецидивів інфекцій верхніх та нижніх дихальних шляхів, причому навіть у пацієнтів, які перебувають у «екстремальних» умовах зовнішнього середовища (наприклад, у ченців). Це може бути пов''язане з вираженою імунною відповіддю, яка викликана сублінгвальним прийомом структурно інтактних молекул антигену. Дослідження в галузі експериментальної імунології показали, що макромолекули лізатів, отриманих механічним лізисом, здатні стимулювати дозрівання дендритних клітин, які відповідають за активацію двох видів імунітету — вродженого і набутого. Зокрема, дослідження in vivo показали, що саме завдяки цьому механізму введення бактеріальних лізатів, отриманих механічним шляхом, значно підвищилися системні рівні IgG і — більшою мірою — вміст всіх секреторних IgA. Секреторні IgA є важливою ланкою місцевої імунної відповіді в тому випадку, коли слизову оболонку атакують патогени; імунізація верхніх дихальних шляхів, як правило, викликає виражену імунну реакцію з боку розташованих нижче відділів дихальних шляхів. Деякі дослідження показали, що під час поточного ХОЗЛ присутні ті самі бактеріальні штами, які були ізольовані під час попередніх епізодів З-ХОЗЛ. І це незважаючи на лабораторно підтверджену ерадикацію збудника після лікування відповідним антибіотиком. Ці дані свідчать про те, що:
У таких умовах навіть малі кластери бактерій, що вижили в імуноскомпрометованих і/або у пацієнтів похилого віку, можуть провокувати виникнення нових вогнищ інфекції. Бактеріальні лізати можуть покращити бактеріальний кліренс шляхом стимуляції секреції місцевих та системних імуноглобулінів (IgA, sIgA, IgG). Даний ефект спостерігається в багатьох експериментальних дослідженнях.
Тривалість даного дослідження була більшою, ніж в інших опублікованих дослідженнях. Проміжний аналіз, виконаний через 6 місяців після початку вищенаведеного дослідження, виявив зниження ризику (–41 %) розвитку З-ХОЗЛ. Це було навіть більше, ніж до кінця періоду спостереження (12-й місяць дослідження). Ці результати свідчать про те, що, хоч ефект від імунізації має тривалий характер, більшою мірою він виражений до 3–6 місяців після останнього курсу прийому препарату. Отже, для попередження рецидивів З-ХОЗЛ може бути корисною часта повторна імунізація, хоча б у імуноскомпрометованих і/або у пацієнтів похилого віку. Важливо також відзначити, що тривалість загострень і частота госпіталізації, які спостерігалися в даному дослідженні, узгоджуються з тими, які були оголошені в попередніх дослідженнях.
Під час дослідження були отримані важливі дані про те, що у пацієнтів, імунізованих бактеріальними лізатами, спостерігається найнижча частота загострень і велика ефективність антибіотикотерапії при ХОЗЛ. Можна стверджувати, що можливість застосування даного терапевтичного підходу повинна бути розглянута в усіх пацієнтів з ХОЗЛ.
Сучасний імуномодулятор Респіброн® відтепер і в Україні
Про новий підхід до профілактики гострих респіраторних інфекцій та загострень ХОЗЛ розповів і професор Георгій Миколайович Драннік на науково-практичній конференції «Діагностика та лікування розповсюджених захворювань внутрішніх органів», що відбувалася 17–18 березня 2010 р. у Вінниці.
Дводенна лекційна програма передбачала розгляд основних проблем, пов''язаних з лікуванням та діагностикою захворювань внутрішніх органів. Зокрема, доповіді учасників були присвячені хронічному обструктивному захворюванню легень, бронхіальній астмі, негоспітальній пневмонії, ішемічній хворобі серця, серцевій недостатності та ін. Також звучали доповіді на актуальні для України теми про вакцинопрофілактику, епідеміологічну ситуацію в Україні, протидії епідемії грипу H1N1, сучасні підходи до лікування грипу.
Професор Драннік привернув увагу аудиторії своєю доповіддю, у якій зробив акцент на механізмі дії нового препарату Респіброн®.
«Основне моє завдання — розказати вам, як працює новий для України імунотропний препарат під назвою Респіброн®». На тому, що це новий для України препарат, професор Драннік наголосив не випадково, тому що дотепер був ряд схожих препаратів.
На сьогоднішній день імуномодулятор Респіброн® відомий та користується попитом в 11 країнах світу, а тепер цей препарат став доступним і для українських пацієнтів.
«Ведучи мову про такі препарати, необхідно згадати імунологію», — розпочав доповідь Георгій Миколайович. Імунна система — це єдиний в нашому організмі колективний орган, що складається з декількох органів: центральних — тимуса, де дозрівають Т-лімфоцити, та кісткового мозку, де дозрівають В-лімфоцити, і периферичних — селезінки, лімфовузлів. Від їхньої злагодженої роботи залежить функціонування імунітету. Георгій Драннік акцентував увагу на лімфоїдній тканині слизових оболонок. Це те, чому сьогодні присвячується велика кількість робіт.
Як відомо, імунна система здатна розвивати два види імунної відповіді:
Далі Георгій Миколайович розповів про структуру імунної системи слизових оболонок. Виділяють три їх різновиди:
Виділяють індуктивну зону та ефекторну. В індуктивній зоні є всі клітини, необхідні для того, щоб розпізнати патогенний чи непатогенний збудник, чи харчовий антиген, що потрапив на територію слизової оболонки. Тут відбувається захоплення антигену дендритними клітинами. Дендритна клітина повинна вирішити, патоген це чи не патоген, викликати чи не викликати тривогу, включати чи не включати імунну відповідь, і далі ця дендритна клітина відходить в регіональний лімфовузол, де передає інформацію Т- і В-лімфоцитам, сенсибілізує їх, Т- і В-лімфоцити дозрівають, перетворюються в ефекторні клітини й далі розходяться по ефекторних зонах різних частин слизової оболонки.
У своїй доповіді Г.М. Драннік більш детально розповів про дендритні клітини. Їх відмінність від макрофагів полягає в тому, що дендритна клітина може мігрувати в лімфатичні вузли й там передавати отриману інформацію про патоген.
Дендритні клітини — це професійні антиген-презентуючі клітини. Вони виконують сторожову функцію. Основна сторожова клітина зв''язує вроджений і набутий імунітет. Порушення функцій дендритних клітин — причина зниження імунної відповіді. Клітинам притаманна здатність мігрувати в лімфатичні вузли, закріплюватися там і передавати інформацію.
Рецептори тривоги — toll-like рецептори (toll в перекладі — тривожний дзвін) — це рецептори, необхідні для дендритних клітин для того, щоб розпізнати, що потрапило в організм: добре чи погане. Якщо це патоген, дендритна клітина за допомогою toll-like рецептора розпізнає його та передасть сигнал всередину клітини. Вони можуть розпізнати будь-який патоген, що існує в природі.
На сьогоднішній день описано всього 11 рецепторів, але вони здатні визначити весь набір антигенів, що є в стінках патогенів.
«Я б хотів вашу увагу звернути на те, що, наприклад, toll-like рецептор 1 разом із toll-like рецептором 2 і 6 можуть розпізнати різні структури в стінках збудника. Toll-like рецептор 4 розпізнає ліпополісахарид, що є в стінці грамнегативних бактерій. Це важливо для того, щоб зрозуміти принцип дії Респіброну®», — зазначив Георгій Миколайович.
Після екскурсу в імунологію професор Драннік розповів про препарат Респіброн® та механізм його дії.
Спеціалісти швейцарської компанії Lallemand Pharma Int. розробили на основі інноваційної технології імуномодулятор Респіброн®. На українському ринку цей препарат представляє компанія «Мілі Хелскере Лтд.».
Респіброн® — це полівалентний бактеріальний препарат для сублінгвального прийому, отриманий за допомогою механічного лізису. Даний препарат — суміш антигенів грампозитивних і грамнегативних бактерій, що найчастіше викликають розвиток респіраторних захворювань.
На противагу іншим подібним препаратам Респіброн® виготовлений у формі для сублінгвального вживання. Отже, його дія починається уже в порожнині рота, де відбувається локальна стимуляція дендритних клітин підслизового шару ротової порожнини з передачею інформації далі.
За словами Георгія Миколайовича, в літературі описано достатньо багато робіт, присвячених Респіброну®, як імунологічних, так і клінічних. Г.М. Драннік розпочав з експериментальних робіт, які показують, що під впливом Респіброну® підвищується продукція інтерлейкіну-12, що є маркером функціонування дендритних клітин. Тому доцільно говорити, що Респіброн® діє спочатку на дендритні клітини, в результаті чого підвищується продукція інших цитокінів, інтерлейкінів та гамма-інтерферону, які функціонально залежать від Т1-хелперів. Підвищення функції інтерлейкіну-10 залежить від Т2-хелперів.
Підвищується експресія рецептора інтерлейкіну-2. Отже, клітини Т і В можуть сприйняти сигнал від інтерлейкіну-2 і починати проліферацію, створювати клони специфічних клітин для більш сильної імунної відповіді.
Також підвищується кількість СД4+- і СД8+-клітин. Осторонь не стоять і В-лімфоцити.
За даними Г.М. Дранніка, відомі цікаві дані про те, що Респіброн® підвищує активність В-лімфоцитів пам''яті, які продукують імуноглобуліни.
Цікаву роботу навів професор Драннік з приводу впливу Респіброну® на продукцію секреторного імуноглобуліну А. У дослідженні брали участь добровольці, які протягом 3 курсів приймали Респіброн®. У них до та після прийому препарату перевіряли титр специфічного імуноглобуліну до набору тих антигенів, які входять до його складу.
Під час дослідження перевіряли рівень вказаного імуноглобуліну, а ще рівень його специфічності до конкретних антигенів. Як результат, майже на всі антигени під впливом Респіброну® була достатньо виражена продукція специфічних імуноглобулінів. Автори зробили висновок, що в здорових і навіть у хворих із хронічними захворюваннями респіраторних органів рівень антигенспецифічного секреторного імуноглобуліну А досить низький, і тому нема достатнього захисту, коли людина стикається зі збудниками у великій дозі.
Профілактичне лікування Респіброном® протягом 3 курсів по 10 днів щомісяця супроводжується підвищенням титру антигенспецифічного імуноглобуліну А в слині практично на всі антигени. Що це означає? А це означає, що секреторний імуноглобулін А — головний захисний гуморальний фактор на території слизових оболонок.
Насамкінець Георгій Миколайович навів одну з тих клінічних робіт, яка демонструє важливість застосування Респіброну® і при гострих захворюваннях, і з метою профілактики розвитку респіраторних інфекцій, рецидивів. У групі плацебо рецидиви тривали довше, частіше виникала потреба в госпіталізації з призначенням антибактеріальної терапії.
Висновки Георгія Дранніка про те, яким чином діє Респіброн®:
Респіброн® рекомендують приймати за наступною схемою: 10 днів прийому, 20 днів перерви, знову 10 днів прийому і 20 днів перерви, потім останні 10 днів прийому з перервою до наступного профілактичного курсу. Курси профілактичного лікування рекомендовано проводити 2 рази на рік, при цьому отримується висока ефективність у зменшенні частоти і важкості З-ХОЗЛ.
Підготувала Ольга Паращук
