Журнал «Боль. Суставы. Позвоночник» 1 (01) 2011
Вернуться к номеру
Плечелопатковий періартрит: вчора, сьогодні, завтра
Авторы: Страфун С.С., Сергієнко Р.О., Страфун О.С., ДУ «Інститут травматології та ортопедії НАМН України» , м. Київ
Рубрики: Семейная медицина/Терапия, Ревматология, Травматология и ортопедия, Неврология
Версия для печати
Актуальність
Хронічний біль та порушення функції плечового суглоба турбують до 60 % людей віком понад 40 років. Причинами даних страждань вважають велику кількість різнопланової патології: остеохондроз шийного відділу хребта, плечелопатковий періартрит, нейродистрофічні синдроми, адгезивний капсуліт і т.ін. [2]. Особливо популярною нозологічною одиницею є саме плечелопатковий періартрит, хоча такої нозологічної одиниці немає в Міжнародній класифікації хвороб Х перегляду (МКХ Х) [1, 4]. Причиною такої популярності терміну серед лікарів є насамперед відсутність загальноприйнятного розуміння патології плечового суглоба, наявність низки різночитань у питаннях патогенезу, діагностики та лікування хронічної патології плечового суглоба. Безумовно, простіше віднести будь-яку патологію плеча до звичної стандартної назви, автоматично позбавляючись необхідності «докопуватись» до причини її виникнення та розробки індивідуального плану лікування в кожному окремому випадку. Проте й лікування в такому випадку є сумішшю лотереї та ефекту плацебо. Про прогнозування перебігу захворювання та відсоток відновлення функції плеча не може бути й мови. Тому розробка уніфікованого підходу до діагностики та лікування хронічної патології плеча є не лише надактуальною, а й без перебільшення є завданням державної важливості з огляду на значне поширення захворювань серед людей працездатного віку.
Мета дослідження — покращити результати лікування хронічної патології плечового суглоба на основі патогенетично обґрунтованого підходу до профілактики, діагностики та диференційованого лікування.
Матеріали і методи
На базі відділу мікрохірургії та реконструктивної хірургії верхньої кінцівки ІТО АМН України за період з 2003 по 2011 рік проведено лікування 864 хворих із хронічною патологією плечового суглоба. Середній вік хворих становив 32,4 року, жінок було 53 %, чоловіків — 47 %. Діагностику та диференційну діагностику проводили за допомогою клінічних методів дослідження, променевих (включаючи рентгенографію, артрографію й контрастну рентгенографію, спеціальні проекції), ультразвукових (з тривимірним ультразвуковим дослідженням (УЗД), функціональним УЗД, контрастним УЗД та доплерографією), комп’ютерно-томографічних, магнітно-резонансних (з використанням непрямої та прямої артрографії гадолініумом). Після встановлення діагнозу проводилось диференційоване лікування, що включало медикаментозну терапію, консервативні інвазивні методики (ін’єкції, введення факторів росту, розмивання кальцинатів під ультразвуковою навігацією), відкриті й артроскопічні методики оперативного лікування. Оцінка функціонального стану плечового суглоба проводилась за стобальною шкалою оцінки функції плечового суглоба [8].
Результати та їх обговорення
Середній термін від початку захворювання до встановлення діагнозу становив 174,6 дня. Даний показник є яскравим свідченням недостатньої ефективності діа- гностики хронічної патології плеча та ще раз підтверджує актуальність роботи. Виявлено 6 груп хворих залежно від виявленої патології: синдром субакроміального конфлікту (ССК), розриви сухожилків ротаційної манжети плеча (РМП), кальцифікуючий тендиніт сухожилків РМП, пошкодження суглобової губи в зоні прикріплення сухожилка довгої голівки двоголового м’яза, пошкодження сухожилка довгої голівки двоголового м’яза в зоні міжгорбкової борозни, адгезивний капсуліт плечового суглоба.
Синдром субакроміального конфлікту плеча спостерігався у 117 пацієнтів, середній вік 46 років (68 жінок та 49 чоловіків). Хворі скаржились на біль в еполетній зоні плеча під час рухів та вночі. Захворювання характеризувалось безпричинним, поступовим розвитком. Невелика кількість хворих (11 %) вказували на травму в анамнезі, проте переважна більшість (89 %) пов’язують розвиток захворювання з хронічним перевантаженням. Більшість хворих (73 %) до моменту обстеження проходили консервативне лікування з приводу остеохондрозу шийного відділу хребта. При огляді відмічалось западання надостної та підостної ямок лопатки з боку ураження, що трактувалось нами як гіпотрофія відповідних м’язів. У всіх хворих відмічалось порушення плечелопаткового ритму, що встановлювалось нами на підставі різниці у відстані між лопатками та остистими відростками грудного відділу хребта під час виконання симетричних абдукційних рухів. Відмічався біль при пальпації великого горбка, передньозовнішньої поверхні акроміального відростка лопатки. У хворих даної групи були позитивними тести Hаwkins, імпінджмент-тести [13] (рис. 1).

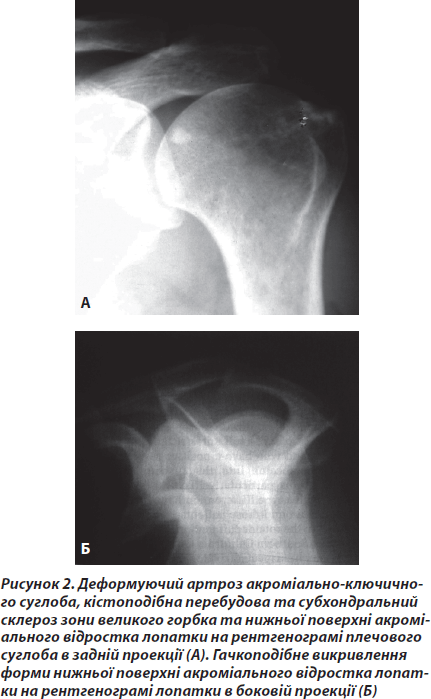
Характерним для хворих було значне зменшення або навіть зникнення болю після введення розчину місцевого анестетика (лідокаїн 2% 10 мл) у субакроміальний простір. Ми назвали цей феномен позитивним тестом субакроміального введення місцевого анестетика. На нашу думку, знеболення в такому випадку свідчить про виявлення locusmorbi, а також виключає прямий зв’язок больового синдрому з шийним відділом хребта. Під час виконання рентгенографії у всіх хворих даної групи виявлялись дегенеративно-дистрофічні зміни акроміально-ключичного суглоба, кістовидна перебудова та/або субхондральний склероз великого горбка та нижньої поверхні акроміального відростка лопатки (рис. 2).
Захворювання даної групи пацієнтів було пов’язане з субакроміальним псевдосуглобом. Він утворений корако-акроміальною дугою (що складається з нижньої поверхні акроміального відростка лопатки, корако-акроміальної зв’язки та задньої поверхні дзьобоподібного відростка лопатки) та частиною епіфіза плечової кістки від місця кріплення малого круглого м’яза до малого горбка з прикріпленням підлопаткового м’яза [10]. Субакроміальну сумку можна вважати своєрідною суглобовою порожниною. Як відомо, елевація плеча забезпечується скороченням дельтоподібного м’яза. Вектори сил, що виникають при її скороченні, направлені в такий спосіб, що зміщують голівку плеча вертикально в напрямку. Одночасне скорочення м’язів РМП притискає голівку до суглобової западини лопатки, протидіючи в такий спосіб зміщувальному зусиллю [10]. Таким чином, у нормі зіткнення між корако-акроміальною дугою та плечовою кісткою з прикріпленими до неї сухожилками не настає. У випадку зниження функції м’язів РМП кожна елевація кінцівки супроводжується більш чи менш сильним стисненням між указаними структурами. Виникає синдром субакроміального зіткнення або стиснення. Причинами гіпофункції м’язів РМП можуть бути перевантаження, пошкодження, а також корінцевий синдром при остеохондрозі шийного відділу хребта. Крайові кісткові розростання нижньої поверхні акроміального відростка лопатки, суглобових кінців акроміально-ключичного суглоба, викривлення форми акроміального виростка лопатки (ІІ–ІІІ морфологічні типи акроміального виростка за Bighliani [9]) обумовлюють звуження субакроміального простору та збільшують вірогідність виникнення синдрому субакроміального конфлікту. Лікування хворих даної групи включало в себе режим безболісних навантажень, лікувальну фізкультуру з укріплення м’язів РМП [2]. За наявності ультразвукових ознак хронічного субакроміального бурситу проводилось однократне внутрішньосуглобове введення 1 мл дипроспану з розчином місцевого анестетика під ультразвуковим контролем. Показаннями до операції вважали відсутність ефекту від адекватного консервативного лікування протягом 2 місяців за наявності крайових кісткових розростань акроміального відростка лопатки, суглобових кінців акроміально-ключичного суглоба, ІІ чи ІІІ морфологічного типу акроміального відростка лопатки за Bighliani. Таким хворим проводили операцію субакроміальної декомпресії під артроскопічним контролем, що включала субакроміальну бурсектомію та резекцію кісткових розростань. У післяопераційному періоді проводилась реабілітація за планом консервативного лікування, наведеним вище. У хворих даної групи досягнуто середнього покращення кількісних показників за шкалою обстеження функції плеча від передопераційних 63,4 до 89,7 % через 18 місяців після операції.
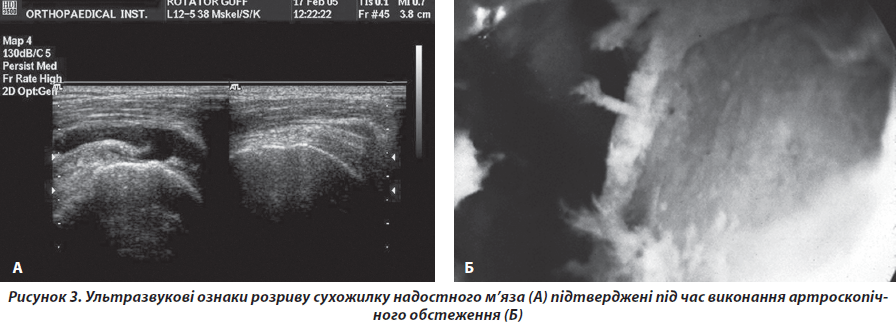
Другу групу хворих становили 128 пацієнтів (72 жінки, 56 чоловіків), середній вік 62 роки. Хворі скаржились на біль в еполетній зоні плеча під час рухів, у спокої та вночі, зниження сили або неможливість активного відведення та зовнішньої ротації плеча при збереженні або незначному обмеженні пасивних рухів. Хворі вказували на наявність травми в анамнезі. У хворих були клінічні та рентгенологічні ознаки синдрому субакроміального конфлікту. Додатково у хворих виявляли зниження сили відведення та зовнішньої ротації плеча, акустичні феномени за типом «хрусту» та «клацання» в зоні плеча. Під час виконання ультразвукового дослідження плеча виявляли ультразвукові ознаки дефекту сухожилків РМП (рис. 3).
У 62 хворих виконано магнітно-резонансну томографію плеча, де було встановлено відсутність сигналу від сухожилків РМП на фронтальних перерізах.
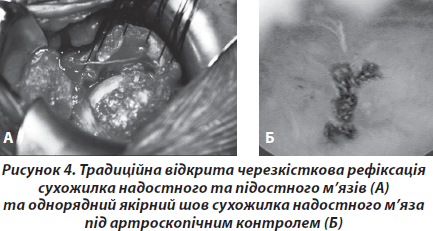
Сукупність даних клінічного, ультразвукового методів та магнітно-резонансної томографії, що підтверджувала наявність у хворого ознак розриву сухожилків РМП, вважалась нами показанням до оперативного втручання. Оперативне втручання проводили у відкритий спосіб та під артроскопічним контролем із застосуванням техніки однорядного шва до металевих або біодеградуючих якорів [5] (рис. 4).
У хворих даної групи досягнуто середнього покращення кількісних показників за шкалою обстеження функції плеча від передопераційних 63,4 до 89,7 % через 18 місяців після операції.
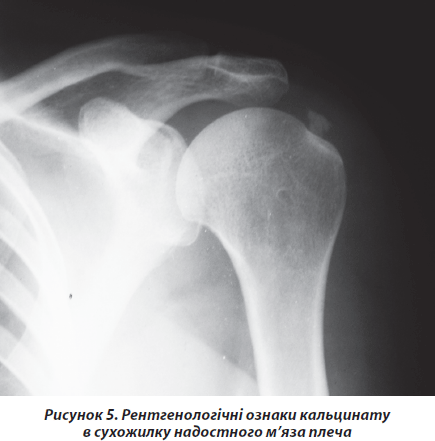
Третю групу хворих становили 152 пацієнта зі скаргами на біль в еполетній зоні плеча з іррадіацією до верхньої третини передпліччя. У 132 хворих біль мав характер хронічного, постійного, ниючого, гризучого, що посилювався при відведенні плеча в межах 70–120°. Захворювання у них розвивалось поступово протягом декількох місяців або років. Точніші дані навести неможливо через те, що пацієнти не могли уточнити дату початку захворювання, що ще раз свідчить про його поступовий розвиток. Проте у 20 пацієнтів захворювання розпочалось із різкого болю вказаної локалізації, що мав характер сіпаючого, прострільного, больовий синдром різко обмежував рухи в кінцівці. У хворих були позитивні тести Hаwkins, імпінджмент-тест (рис. 1). На рентгенограмах відмічались вогнища затемнення в проекції місця прикріплення сухожилка надостного м’яза без контакту з великим горбком (рис. 5).
Під час ультразвукового дослідження плеча у хворих відмічалось гіперехогенне вогнище, локалізоване в товщі сухожилка надостного мяза. Таким хворим ми встановлювали діагноз кальціфікуючого тендиніту сухожилка надостного м’яза. Відомо, що в ділянці прикріплення сухожилка надостного м’яза до плечової кістки існує зона критичного кровообігу. Саме в цьому місці найчастіше винкає некроз сухожилка з подальшим заміщенням некротизованого сухожилка пірофосфатом кальцію [10]. При локалізації кальцінату в товщі сухожилка надостного м’яза виникають симптоми субакроміального конфлікту, виявлені в більшості хворих. Проте при пошкодженні покривного шару сухожилка виникає вихід речовини кальцинату в порожнину субакроміальної сумки [10]. Пірофосфат кальцію є осмотично активним, викликає різкий біль та запалення в субакроміальній сумці, чим пояснюються клінічні прояви в меншої кількості пацієнтів даної групи. Лікування хворих даної групи ми проводили двома методиками. Перша методика заснована на тому, що кальцинат не є петрифікатом, фактично це депо кристалів колоїдної речовини, що не розчиняється у воді, проте може бути механічно вимита. За допомогою ультразвукового апарату виявляли кальцинат, після місцевого знеболення поверхневого шару тканин розчином місцевого анестетика, під ультразвуковим контролем у кальцинат вводили голку для спинномозкової анестезії 16 G. До голки під’єднували шприц, наповнений фізіологічним розчином. Під час циклів послідовного нагнітання — аспірації фізіологічного розчину вимивали кальцинат (рис. 6).
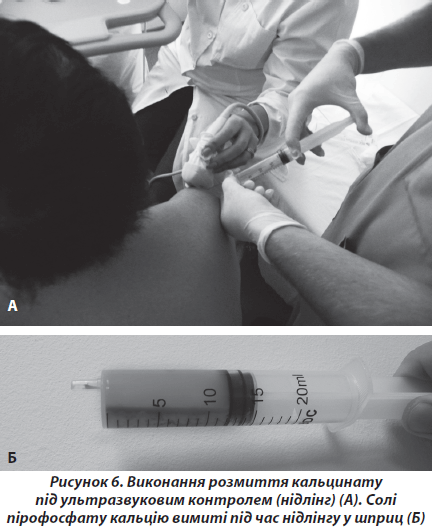
Після маніпуляції проводили консервативне лікування, подібне до хворих 1-ї групи. Через 1 місяць проводили рентгенологічний та ультразвуковий контроль. Ми виявили кальцинат у 36 % хворих через 1 місяць після первинного промивання. Пояснюємо це продовженням процесу кальцифікації некротизованої частини сухожилка. У такому випадку маніпуляція повторювалась, через 1 місяць знов проводився рентгенологічний та ультразвуковий контроль. У 4 % загальної кількості хворих повторно виявили кальцинат. Таким хворим ми пропонували оперативне лікування — видалення кальцинату та видалення некротизованих частин сухожилка надостного м’яза під артроскопічним контролем. У даної групи хворих ми отримали покращення функціонального стану плечового суглоба від 43,6 до маніпуляції до 92,5 бала через 1 рік після початку лікування. Рецидивів кальцифікування ми не виявили в жодного хворого.
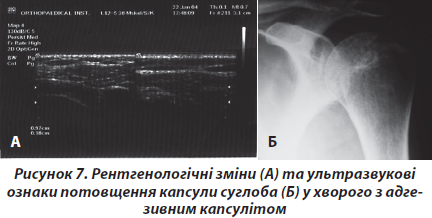
Четверту групу хворих становили 286 осіб (чоловіків — 54, жінок — 232, середній вік 46,4 року). Хворі скаржились на постійний біль в еполетній зоні плеча, що посилювався під час рухів та вночі, різке обмеження обсягу рухів у суглобі. Захворювання у 246 (86 %) хворих розпочалось поступово, протягом у середньому 28,4 тижня. Лише 40 пацієнтів пов’язують розвиток захворювання з травмою. Проте в жодного з цих хворих захворювання не розпочалось одразу після травми, а в термін близько 1 місяця. Збільшення больового синдрому супроводжувалось поступовою втратою рухів, спочатку ротаційних, а потім і відведення. Під час огляду відмічалась гіпотрофія дельтаподібного, надостного і підостного м’язів. Рухи в плечовому суглобі були різко обмежені. Середній показник пасивного відведення при фіксації лопатки становив 25,6°, зовнішньої ротації — 7,5°, внутрішньої ротації — 12,5°. Під час рентгенологічного обстеження у хворих виявляли плямистий остеопороз суглобових кінців, що свідчило про глибокі трофічні порушення [2] (рис. 7). Під час ультразвукового дослідження виявляли потовщення капсули плечового суглоба в зоні ротаторного інтервалу, теносиновіїт сухожилка довгої голівки двоголового м’яза. Під час динамічного ультразвукового обстеження виявляли відсутність артикуляції в субакроміальному суглобі, що ми назвали синдромом субакроміального псевдоконфлікту. Він відрізняється від субакроміального конфлікту тим, що великий горбок через фіброзування капсули просто не доходить до акроміального відростка лопатки.
Для діагностики адгезивного капсуліту застосовували розроблену нами бальну систему діагностики, засновану на присвоєнні діагностичного індексу кожній з отриманих діагностичних ознак із подальшою сумацією отриманих балів на кшталт бальної системи діагностики ревматоїдного артриту [2].
Лікування даної групи хворих проводили консервативно у 218 пацієнтів (88,62 %), у решти застосовували оперативне лікування. Основою консервативного лікування була дистензійна внутрішньосуглобова ін’єкція під ультразвуковим контролем та лікувальна фізкультура [2]. Оперативне лікування виконувалось у вигляді селективної капсулотомії та тенотомії сухожилка довгої головки двоголового м’яза під артроскопічним контролем [2]. У даній групі хворих ми отримали покращення функції плечового суглоба від 18,6 до 83,4 бала. Як видно з останніх даних, порушення функції плечового суглоба в даної групи хворих було найбільше, проте лікування сприяло рекордному зростанню даного показника серед усіх груп хворих.
П’яту групу хворих становили 239 пацієнтів зі скаргами на біль в еполетній зоні плеча, хрустом у суглобі, обмеження функціональних можливостей плеча при навантаженні. Вік хворих був молодий (середній вік 28,7 року). Переважали чоловіки — 178 пацієнтів (74,48 %). Більшість пацієнтів (220,92 %) указували на наявність травми або перевантаження в анамнезі. Клінічне обстеження проводилось у стандартний спосіб із проведенням спеціальних тестів: O’Brian slap тест, Сompression rotation тест, Andrews тест, Ludington тест [6, 7, 11, 12, 14].
Для виконання O’Brian slap тест лікар ставав з ураженого боку обличчям до пацієнта. Пацієнта просили максимально привести до тулуба розігнуту в ліктьовому суглобі, проновану та зігнуту до 90° у плечовому суглобі руку. З такого положення пацієнт виконував елевацію руки проти опору лікаря. Тест вважався позитивним при виникненні болю в плечовому суглобі (рис. 8).

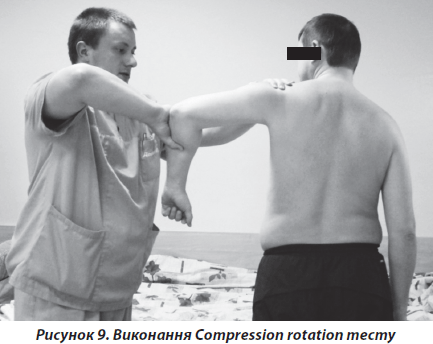
Для виконання Сompression rotation тесту лікар ставав із хворого боку пацієнта, захоплював його лікоть, виконував пасивне відведення плеча до 90° та в цьому положенні прикладав компресійне зусилля по вісі плечової кістки й виконував внутрішню та зовнішню ротацію в плечовому суглобі, не послаблюючи компресії (рис. 9). Виникнення болю в плечі вважалось позитивним тестом.
Для виконання Andrews тесту пацієнт розташовував хвору руку на поясі. Лікар ставав за спиною пацієнта та проводив компресійне зусилля долонею, розташованою на задній поверхні ліктьового суглоба по вісі плечової кістки (рис. 10). Тест вважався позитивним при виникненні болю в плечовому суглобі.

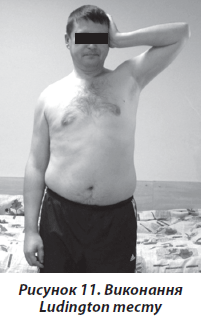
Для виконання Ludington тесту хворий повинен був прикласти хвору руку до скроневої ділянки голови з хворого боку та виконати натиснення на неї долонею. При цьому плече повинно бути максимально відведене та ротоване назовні (рис. 11). Виникнення болю в плечі вважалось позитивним тестом.
Рентгенологічне обстеження проводилось у задній, аксилярній проекції та проекції з виведенням акроміального відростка лопатки. Враховувались взаємовідношення суглобових кінців, субакроміальна дистанція, наявність кальцинатів, крайових кісткових розростань та морфологічний тип акроміального відростка за Bighliani [9]. Ультразвукове обстеження проводилось на апараті HDI 3500 лінійним мультичастотним датчиком. Враховувались непрямі сонографічні ознаки ушкодження: субакроміальний конфлікт, тендиніт довгої головки двоголового м’яза, порушення артикуляції в субакроміальному суглобі, ознаки субакроміального конфлікту.
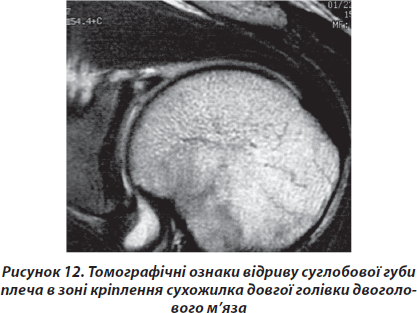
Стандартна магнітно-резонансна томографія виконувалась на апаратах із силою магнітного поля 1 Тесла в сагітальній, коронарній та фронтальній проекціях. Характерною діагностичною ознакою в даному випадку вважали ознаки сепарації між лопаткою та суглобовою губою на фронтальних перерізах (рис. 12).
Інтраопераційна діагностика проводилась за допомогою артроскопа діаметром 4,5 мм з нахилом оптики 30°. Огляд суглоба виконувався за допомогою стандартної техніки 21 точки [9]. Хворі даної групи лікувались оперативно. Всім хворим виконано рефіксацію суглобової губи за допомогою анкерних систем під артроскопічним контролем [5]. У результаті обліку результатів лікування через 18 місяців вони отримали покращення функціонального стану плеча від 64,5 до 96,7 бала.
Висновки
Таким чином, серед пацієнтів із хронічною патологією плечового суглоба, яким раніше встановлювали діагноз плечелопаткового періартриту, ми виділяємо синдром субакроміального конфлікту, розриви ротаційної манжети плеча, кальцифікуючий тендиніт сухожилків ротаційної манжети плеча, адгезивний капсуліт плечового суглоба та пошкодження суглобової губи плеча.
Проведення адекватної діагностики та диференційованого консервативного й оперативного лікування дозволило отримати покращення функції плечового суглоба у всіх хворих.
Переконані, що використання нозології «плечелопатковий періартрит» призводить до самозаспокоєння лікаря в пошуках істини, на нашу думку, раннє встановлення точного адекватного діагнозу дозволяє позбавити хворого довготривалого безуспішного лікування, дає лікарю розуміння причин виникнення больового синдрому та шанс патогенетично обґрунтовано підійти до усунення першопричини захворювання.
1. Страфун С.С., Сергієнко Р.А. Адгезивний капсуліт плечового суглоба — проблеми діагностики та відновного лікування // Вісн. ортопед., травмат. та протез. — 2002. — № 4. — С. 5-9.
2. Страфун С.С. Адгезивный капсулит плечового сустава / С.С. Страфун, Р.А. Сергиенко. — К.: Реферат, 2010. — 118 с.
3. Altman D.G., Bland J.M. Statistics Notes: Diagnostic tests: sensitivity and specificity // BMJ. — 1994. — Vol. 308. — P. 1552-1554.
4. Belzer J.P., Durkin R.S. Common disorders of the shoulder // Prim. Care. — 1996. — Vol. 2. — P. 291-308.
5. Burkhart S.S. Burkhart’s View of the Shoulder. A Cowboy’s guide advanced shoulder Arthroscopy / S.S. Burkhart, I.K. Y.Lo, P.C. Brady. — Philadelphia: Lipp. W&W, 2006. — 325 p.
6. Cooper D.E., Arnoczky S.P., O’Brian S. . Anatomy, histology and vascularity of the glenoid labrum. Ananatomical study // J. Bone Joint Surgery (Am). — Vol. 74A. — 1992. — P. 46-52.
7. McCaughey R., Green R.A., Taylor N.F. The anatomic albasis of the resisted supination external rotation test for superior labral anterior to posterior lesions // Clin. Anat. — 2009. — Vol. 22(6). — Р. 665-670.
8. Normalization of the Constant score / L.I. Katolik, A.A. Romeo, B.J. Cole et al. // J. Shoulder Elbow Surg. — 2005. — Vol. 14. — P. 279-285.
9. Pettrone F.A. Athletic injuries of the shoulder / F.A. Pettrone. — NewYork: Mc.Grow — Hill Inc., 1995. — 452 р.
10. Rockwood Ch.A. The Shoulder / Ch.A. Rockwood, F.A. Masten. — 4th еd. — Vol. 1, 2. — Philadelphia: Sounders Elsevier, 2009. — 1583 p.
11. Schlechter J.A., Summa S., Rubin B.D. The passive distraction test: a new diagnostic aid for clinically significant superior labral pathology // Arthroscopy. — 2009. — Vol. 25(12). — Р. 1374-1379.
12. SLAP lesions: anatomy, clinical presentation, MR imaging diagnosis and characterization / D. Chang, A. Mohana-Borges, M. Borso et al. // Eur. J. Radiol. — 2008. — Vol. 68(1). — P. 72-87.
13. Special physical examination tests for superior labrum anterior posterior shoulder tears are clinically limited and invalid: a diagnostic systematic review / E. Calvert, G.K. Chambers, W. Regan [et al.] // J. Clin. Epidemiol. — 2009. — Vol. 62(5). — Р. 558-563.
14. Walton D.M. Identifying SLAP lesions: a meta-analysis of clinical tests and exercise in clinical reasoning / D.M. Walton, J. Sadi // Phys. Ther. Sport. — 2008. — Vol. 9(4). — Р. 167-176.