Журнал «Медицина неотложных состояний» 3(34) 2011
Вернуться к номеру
Хирургическая коррекция синдрома верхней полой вены
Авторы: Бойко В.В., Краснояружский А.Г., Корж П.И. ГУ «Институт общей и неотложной хирургии АМН Украины», г. Харьков
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
В статье представлены данные об опыте лечения больных с компрессионным синдромом средостения, обусловленным синдромом сдавления верхней полой вены. Выделены типы поражения верхней полой вены. Описаны методики оперативного лечения синдрома верхней полой вены, применяемые на базе ИОНХ АМНУ, включающие в себя обходные шунтирующие операции и радикальные операции, направленные на удаление опухоли с инвазией в верхнюю полую вену с восстановлением ее целостности.
Компрессионный синдром средостения, синдром верхней полой вены, аурикулояремный, аурикулоподключичный шунт.
Введение
Синдром верхней полой вены (СВПВ) — неотложное состояние, связанное с нарушением кровообращения в бассейне верхней полой вены, которое является одним из вариантов компрессионного синдрома средостения.
При опухолях средостения верхняя полая вена и ее притоки поражаются наиболее часто. Клинически заболевание проявляется синдромом верхней полой вены, односторонним или двусторонним синдромом Педжета — Шреттера. Прогрессирующий венозный отек верхней половины туловища и верхних конечностей существенно ухудшает гемодинамику мозга, что чревато его отеком и вклинением. Если также учесть тот факт, что уменьшается приток крови к правым отделам сердца с развитием циркуляторной гипоксии, снижению ОЦК, сердечного выброса, то данный тип опухолевого поражения необходимо отнести к жизнеугрожающим осложнениям. Ранее тактика при данной клинической ситуации заключалась в проведении химиотерапии и лучевой терапии. Накопленный опыт свидетельствует о том, что эти консервативные меры требуют продолжительного времени, опухоли средостения могут быть резистентны к химио- и лучевой терапии. В последнее время мы придерживаемся индивидуальной активной тактики, которая существенно зависит от выявления взаимосвязи между опухолью, верхней полой веной и ее притоками.
Материалы и методы
В наших наблюдениях синдром верхней полой вены наблюдался у 86 пациентов в период с 1992 по 2008 гг. В группу сравнения вошло 80 пациентов с СВПВ за период с 1992 г. по 2003 г., в лечении которых использовались старые методики, в основную группу вошло 26 пациентов, в лечении которых использовались обходные шунтирующие операции. Диагностика СВПВ основывалась на клинической картине, данных компьютерной томографии, рентгенологического исследования, флебографии и манометрии [1].
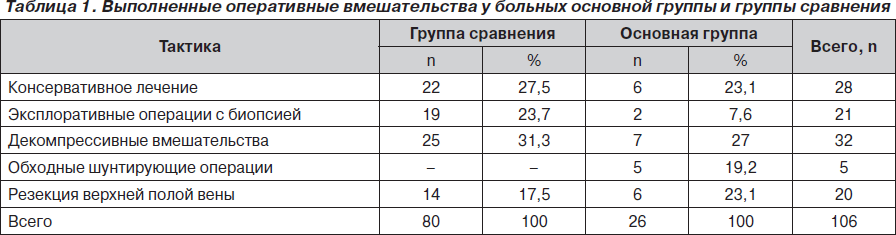
В табл. 1 представлены данные о примененных методах лечения у больных основной группы и группы сравнения с СВПВ на базе ИОНХ АМНУ.
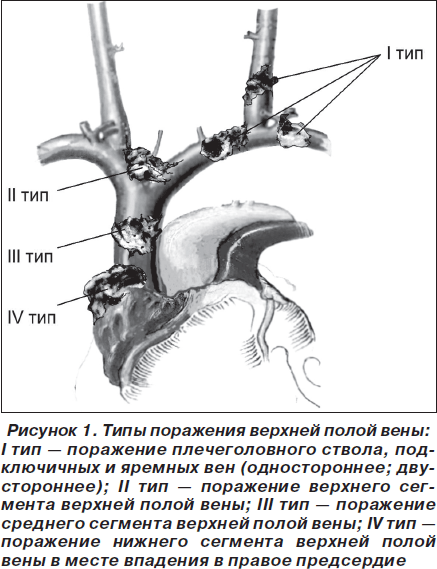
Учитывая анатомо-топографические особенности верхней полой вены и сосудов, впадающих в нее, выделяем следующие уровни поражения (рабочая классификация ГУ «ИОНХ АМНУ») (рис. 1).
Результаты и их обсуждение
Принципиальным для лечения больных с синдромом верхней полой вены является обеспечение адекватного сосудистого доступа для введения лекарственных веществ, проведение инфузионной терапии и наркоза. Проведение инфузий традиционным способом в вены бассейна верхней полой вены существенно ухудшает венозную гипертензию, отек верхней половины туловища. В связи с этим выполняли инфузии в вены бассейна нижней полой вены либо внутриартериально (чаще лучевая артерия).
При обширных неудалимых опухолях верхней полой вены выполняли обходные венозные шунты, которые позволяли купировать синдром верхней полой вены, легче переносились больными. Операцию обходного шунтирования дополняли циторедуктивными операциями (удаления части опухоли), а также забором биопсийного материала, что позволяло уже в раннем послеоперационном периоде назначить химиотерапию с учетом чувствительности опухоли.
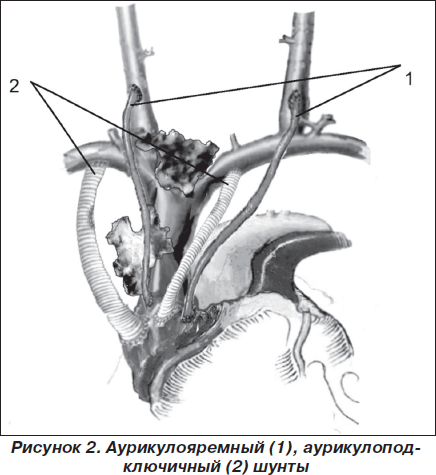
В наших наблюдениях применены аурикулояремные шунты (слева, справа); аурикулоподключичный шунт (слева, справа) (рис. 2 — патент Украины № 36521, рис. 3). Излюбленным местом инвазивной тимомы является левосторонний тип поражения [2], а поэтому левосторонний аурикулояремный шунт является наиболее распространенным оперативным вмешательством при паллиативном оперативном вмешательстве при синдроме верхней полой вены.
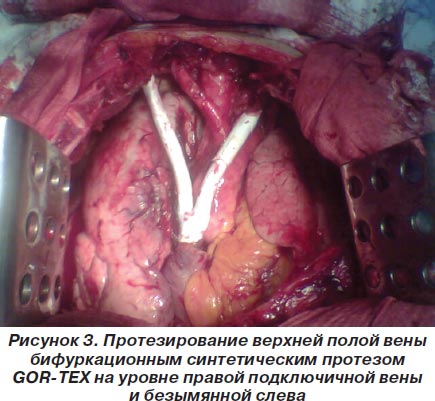
В ряде случаев обходной аурикулояремный шунт использовали как вспомогательное оперативное вмешательство при радикальных удалениях опухолей переднего средостения больших размеров. Удаление опухоли с инвазией в верхнюю полую вену без предварительного обходного шунта, с нашей точки зрения, является ошибкой, которая может явиться причиной летального исхода. Пережатие верхней полой вены либо острый ее тромбоз при выделении опухоли приводит к стремительному повышению центрального венозного давления с вытекающими из этого последствиями. В отдельных случаях может иметь место отрыв околоопухолевого тромба или опухолевой ткани с их миграцией в правые отделы сердца и развитием тромбоэмболии легочной артерии. Поэтому I, II и III типы инвазии опухоли в верхнюю полую вену относили к клиническим ситуациям, при которых выполнение обходного аурикулояремного шунтирования как первого этапа радикальной операции является обязательным.
Важным условием операций на верхней полой вене является соблюдение мероприятий, направленных на предупреждение эмболических осложнений [3]. Включение протеза в кровоток выполняется снятием первым зажима с проксимального участка, после заполнения протеза кровью, освобождения его от воздуха снимается дистальный зажим, расположенный ближе к предсердию. При освоении методики удаления опухоли переднего средостения с инвазией в верхнюю полую вену мы использовали тотальный вертикальный стернотомный доступ, расширяемый на шею вдоль кивательной мышцы. В последующем такого травматического доступа удавалось избежать: проксимальный анастомоз формировался из минидоступа на шее, а дистальный из стернотомного или торакотомного доступа.
При больших опухолях переднего средостения их удаление было возможным только после вскрытия перикарда и уточнения степени инвазии опухоли со стороны полости перикарда. В зависимости от объема поражения перикарда выполняли ограниченную перикардэктомию в зоне инвазии, резекцию 1/3, 2/3 и 3/4 перикарда с опухолью, также тотально перикардэктомию с опухолью. Во всех случаях такой обширной операции стремились к сохранению диафрагмальных нервов. При инвазии опухоли в непарную вену предварительно производили ее перевязку.
При IV типе инвазии опухоли в верхнюю полую вену принципиальной является необходимость сохранения венопредсердного сегмента, который топографоанатомически содержит синоаурикулярный узел. Поэтому при резекции этого сегмента считали показанной эпикардиальную электрокардиостимуляцию, которая при необходимости может быть заменена эндокардиальной.
Выводы
1. СВПВ — жизнеугрожающее состояние, коррекция которого должна осуществляться, основываясь на индивидуальной активной тактике в каждом конкретном клиническом случае.
2. Больные с СВПВ нуждаются в адекватном сосудистом доступе к системе нижней полой вены для инфузии лекарственных средств в пред- и интраоперационном периоде.
3. Использование обходных аурикулояремных и аурикулоподключичных шунтов является неотъемлемым этапом при радикальных операциях у больных с СВПВ.
1. К вопросу о практической реализации стандартов диагностики и лечения больных с опухолями органов грудной полости / В.Л. Ганул, В.Д. Захарычев, С.И. Киркилевский, А.В. Ганул и др. // Торакальна хірургія: Зб. наукових праць. — 2010. — Вип. 1, Ч. 2. — С. 29.
2. Graham A., Anikin V., Curry R., McGuigan J. Subcutaneous jugulofemoral bypass: a simple surgical option for palliation of superior vena cava obstruction // J Cardiovasc Surg (Torino). — 1995. — 36(6). — 615-7.
3. Magnan P.E., Thomas P., Giudicelli R., Fuentes P., Branchereau A. Surgical reconstruction of the superior vena cava // Cardiovasc Surg. — 1994. — 2(5). — 598-604.