Журнал «» 3(17) 2011
Вернуться к номеру
Термін виконання «Програми профілактики і лікування артеріальної гіпертензії в Україні» закінчився, проблеми залишилися. Що далі?
Авторы: Дорогой А.П., Національний науковий центр «Інститут кардіології ім. акад. М.Д. Стражеска» АМН України, м. Київ
Рубрики: Семейная медицина/Терапия, Кардиология, Терапия
Версия для печати
У хронологічному порядку викладені основні віхи формування поглядів на систему кровообігу взагалі й на артеріальну гіпертензію (АГ) зокрема. Наведені історичні факти й події щодо АГ. Лише в 60–70-х роках минулого століття остаточно доведено, що АГ є переконливим фактором ризику серцево-судинних хвороб, передчасної смертності, інвалідності, розвитку мозкових інсультів та інфаркту міокарда, атеросклерозу та ішемічної хвороби серця (ІХС). У зв’язку з цим у багатьох розвинених країнах світу розроблялися та втілювалися в життя програми боротьби з АГ. У 1977 р. Об’єднаний національний комітет (JNC) США опублікував першу доповідь для практичних лікарів із рекомендаціями щодо діагностики й лікування АГ, потім у 1980, 1984, 1988, 1993 і в 1997 році. Остання, 7-ма доповідь опублікована в 2003 р.
В Україні Указом Президента України від 4 лютого 1999 року № 117/99 вперше була прийнята на державному рівні «Програма профілактики і лікування артеріальної гіпертензії в Україні» (далі Програма). Термін виконання Програми закінчився в 2010 році.
Мета даної роботи полягала у висвітленні сучасних, станом на 2010 рік, проблем з АГ в Україні. Проведено аналіз показників поширеності, захворюваності, смертності й тривалості життя на фоні АГ.
Показники поширеності АГ серед дорослого населення України 18 років і старших становили 32 154,0 на 100 тисяч відповідного населення (абсолютні дані — 12 122 512), захворюваності — 2 536,1 (абсолютні дані — 956 134). Показники поширеності АГ й захворюваності на неї серед працездатного населення України становили відповідно 18 865,8 і 1 938,4 на 100 тисяч працездатних та 5 207 247 і 535 035 в абсолютних даних.
За час виконання Програми ці показники вдалося покращити майже наполовину, одночасно збільшилася кількість виявлених пацієнтів з АГ в працездатному віці. Близько 85 % з них взято під диспансерне спостереження.
Далі проаналізовані стани, асоційовані з АГ, — ішемічна хвороба серця (ІХС) та цереброваскулярні хвороби (ЦВХ) і розрахована тривалість життя при поєднаній патології. На фоні АГ при ІХС тривалість життя збільшується на 1,1 року, на фоні ЦВХ — зменшується на 3,4 року. Отже, досягнення цільового артеріального тиску при ЦВХ є ключовою проблемою.
Еволюція розвитку вчення про артеріальну гіпертензію і поглядів на нєї
Видатний англійський лікар і дослідник, засновник наукової фізіології Вільям Гарвей (Harvey William, 1578–1657), вперше описав замкнуту систему кровообігу в праці «Анатомічне дослідження про рух серця і крові у тварин», що вийшла в світ у 1628 р. Тим самим він остаточно зруйнував століттями існуючі схоластичні погляди на рух крові класика античної медицини, римського лікаря Галена Клавдія (Galenus Claudius, 131–211 роки). М. Мальпігі завершив вчення В. Гарвея про систему кровообігу, відкривши в 1661 р. за допомогою мікроскопа капіляри. Отже, на формування початкових уявлень про систему кровообігу людству потрібно було більше ніж півтори тисячі років!
Згодом почали реєструвати нові важливі сторони системи кровообігу: встановлення і вимірювання артеріального тиску (АТ), розрахунки роботи серця, відкриття кисню, з’ясування сутності дихання та ролі кровообігу в газообміні, регуляції кровообігу тощо.
Майже через 150 років після відкриття кровообігу дослідник Hales в 1773 р. встановив наявність АТ шляхом введення в артерію коня скляної трубки, в якій було зафіксовано підйом рівня крові. Ще через півстоліття для прямого вимірювання АТ у тварини J.-L.M. Ponselle в 1828 р. застосував сфігмоманометр. Для неінвазивного визначення АТ у людини E. Marey в 1876 р., тобто ще через 50 років, розробив пальпаторний метод осцилометрії (пальпація пульсу на артерії). У 1905 р. російський військовий хірург Н.С. Коротков запропонував свій неінвазивний аускультативний метод вимірювання АТ, який сьогодні є найбільш точним і вважається золотим стандартом.
На початку 60-х років минулого століття були розроблені системи холтерівського моніторування ЕКГ, а трохи пізніше напівавтоматичні тонометри Remler M2000 — прототип сучасних моніторів. Для добового моніторування АТ спочатку (з 1966 р.) застосовувався інвазивний «оксфордський» метод. Неінвазивні прилади з вмонтованими мікропроцесорами та повністю автоматизованими системами з’явилися наприкінці 1960-х років. У 1976 р. E. Marey випустив перший модифікований приліжковий осцилометричний автоматичний вимірювач АТ. У 1980-х роках з’явилися переносні манометри для вимірювання АТ. Сьогодні осцилометричні прилади є основними при амбулаторному добовому вимірюванні АТ. Існують також інші неінвазивні компенсаційні методи вимірювання АТ, які засновані на безперервній оцінці за допомогою фотоплетизмографії об’єму судин пальця (J. Penaz, 1969 р.). Такі стаціонарні прилади називають Finapres, а переносні — Portapres (I i II). Вони значно дорожчі за традиційні монітори і мають певні принципові недоліки: діастолічний АТ в пальцях нижчий, ніж у плечовій артерії, а систолічний АТ у молодих пацієнтів в пальцях вищий, ніж у плечовій артерії, але нижчий у літніх людей [1].
Паралельно з методичною досконалістю при вимірюванні АТ мінялися і погляди на артеріальну гіпертензію (АГ). Частково вони були зумовлені тим, що АГ — одна із тих рідкісних хвороб в клінічній практиці, які не мають специфічної клінічної симптоматики, тому її назвали «тихим (безмовним) вбивцею» (silent killer). Пацієнти в більшості випадків не відчувають безпосередньої небезпеки від АГ. Скарги з’являються переважно при виникненні ускладнень або розвитку супутньої патології.
Історично цікаві думки лікарів із недалекого минулого (30-ті — 40-ві роки ХХ століття) про фізіологічне значення АТ опублікував екс-директор Національного інституту серця, легенів і крові Національного інституту здоров’я США Клод Ланфан (Claude Lenfant) [2]. Їх варто процитувати.
Зокрема, у 1931 р. вважали, що «есть некоторая доля истины в том, что наибольшая опасность для человека с высоким давлением заключается как в самом открытии этого феномена, так и в том, что обязательно найдется глупец, который захочет его снизить» [3].
Подібну думку висловлював один із перших дослідників гіпертонії E. Weiss [4], який писав: «Легко признается тот факт, что высота уровня давления крови является одним из показателей здоровья и критерием прогноза для больных эссенциальной гипертонией, но прилагать усилия к тому, чтобы его снизить, будет означать нанесение непоправимого вреда пациенту».
Підвищений АТ спочатку розглядали скоріше як суб’єктивну характеристику, подібну збільшенню маси тіла і росту з віком, типу кольору волосся або навіть просуванню по службі: чим вища посада, тим вищий АТ. За нормальний АТ приймали такий, при якому людина почуває себе добре.
Вперше про серйозну загрозу від АГ почали говорити не лікарі, а страхові компанії США. Спочатку Спілка статистиків у 1925 р. заявила, що АГ прямо загрожує зменшенням тривалості життя. У 1940 р. повторна реакція статистиків була більш жорсткою. Ішла мова про те, що навіть незначне підвищення АТ може бути причиною передчасної смерті. Фактично поштовхом для серйозного вивчення цих заяв став один трагічний випадок, який навів перший голова Об’єднаного комітету з визначення, оцінки й лікування високого АТ (JNC) США М. Мозер [5].
Президент США Франклін Д. Рузвельт довгий час страждав від артеріальної гіпертензії, АТ перевищував показники 180/100 мм рт.ст., з 1941 р. — 185/105 мм рт.ст., з 1944 р. — 230/125 мм рт.ст. Суб’єктивно ніяких проблем внаслідок гіпертонії він не відчував. Життя президента обірвалося раптово в 1945 р. через розвиток геморагічного мозкового інсульту. Особистий лікар президента заявив, що ця смерть для нього була «як грім серед ясного неба», тому що президент «не мав ніяких проблем з гіпертонією…». У рік смерті у пацієнта не було навіть нежитю. Лише кілька днів напередодні смерті відмічалося легке нездужання.
Майже через 50 років оприлюднені дані американських страхових компаній і Спілки статистиків стали основою для створення в 1972 р. при Національному інституті здоров’я США (NIH) Об’єднаного національного координаційного комітету з визначення, оцінки й лікування високого АТ (JNC). Цей Комітет розробив і очолив Національну освітню програму з високого АТ (National High Blood Pressure Educational Program), що, як з’ясувалося пізніше, виявилася найбільш успішною в профілактичній медицині ХХ століття.
У 60–70-ті роки минулого століття остаточно доведено, що АГ є переконливим фактором ризику серцево-судинних хвороб, передчасної смертності, інвалідності, розвитку мозкових інсультів та інфаркту міокарда, атеросклерозу та ішемічної хвороби серця. У багатьох дослідженнях високого рангу переконливо встановлена користь від лікування АГ. На основі результатів таких досліджень була підготовлена низка міжнародних і національних рекомендацій з найбільш ефективних методів виявлення, лікування і контролю АГ.
У 1977 р. Об’єднаний національний комітет (JNC) США опублікував першу свою доповідь для практичних лікарів із рекомендаціями про діагностику і лікування АГ. Наступні доповіді були опубліковані в 1980, 1984, 1988, 1993 і в 1997 рр. Остання, 7-ма доповідь опублікована в 2003 р.
В індустріально розвинених країнах почали стрімко розроблятися і втілюватися в життя державні антигіпертензивні програми лікування гіпертонії, створювалися і вивчалися антигіпертензивні препарати різних класів.
Сучасний стан проблеми артеріальної гіпертензії в Україні. Указом Президента України від 4 лютого 1999 року № 117/99 була прийнята на державному рівні «Програма профілактики і лікування артеріальної гіпертензії в Україні» (далі Програма). Трохи згодом була затверджена «Державна програма запобігання та лікування серцево-судинних і судинно-мозкових захворювань на 2006–2010 роки», підставою для виконання якої була Постанова Кабінету Міністрів України від 31 травня 2006 року № 761. Державним замовником цих програм виступало Міністерство охорони здоров’я України. Термін їх виконання закінчився в 2010 році.
Перші результати виконання програм засвідчили дві найголовніші, на наш погляд, тези. По-перше, виявлена і реально встановлена поширеність і щорічна захворюваність на АГ і асоційовані з нею стани [6, 7]. По-друге, контроль АГ і пов’язаний з нею ризик розвитку серцево-судинних хвороб і ускладнень на популяційному рівні поки що не відповідає результатам міжнародних багатоцентрових плацебо-контрольованих наукових досліджень, які продемонстрували високу ефективність лікування і покращення прогнозу не тільки при АГ, але і при поєднаних з нею хворобах. Навіть у розвинених країнах цільовий контроль АТ становить 35,6 % у чоловіків і 33,5 % у жінок [8].
Однією з причин недосягнення цільового АТ у переважної більшості пацієнтів з АГ дослідники вважають низьку прихильність до лікування. Вона залежить як від самих пацієнтів, так і від лікарів [9, 10]. Успішно контролювати АТ не можна без співпраці лікаря і пацієнта — вони разом повинні намагатися досягнути цілі!
Неконтрольована АГ сьогодні вважається одним із найбільш вагомих чинників зменшення тривалості життя населення, через що ця проблема вимагає системного ставлення до неї і розв’язання на загальнодержавному рівні.
Серед 10 найважливіших досягнень за 2010 рік спеціалісти Американської асоціації серця (American Heart Association — AHA) та Американської асоціації інсульту (ASA) однозначно виділили здоровий спосіб життя як шлях до зменшення ризику розвитку серцево-судинних хвороб і інсультів [11]. Обидві організації назвали дослідження, в яких доведено, що скорочення споживання солі в дієті до 3 г на день потенційно може зберегти 90 000 життів за рік. У списку топ-досягнень є результати всесвітнього дослідження INTERSTROKE, в якому визначені найголовніші чинники розвитку всіх типів інсультів. Серед них провідне місце відведено АТ. Саме на здоровому способі життя ґрунтується концепція США про поліпшення громадського здоров’я американців на 20 % до 2020 року.
Для покращення прихильності до змін способу життя пацієнтів і до ефективного лікування з АГ в першу чергу приклад повинні показувати саме лікарі за принципом: «Хочеш змінити світ — почни з себе!» [12].
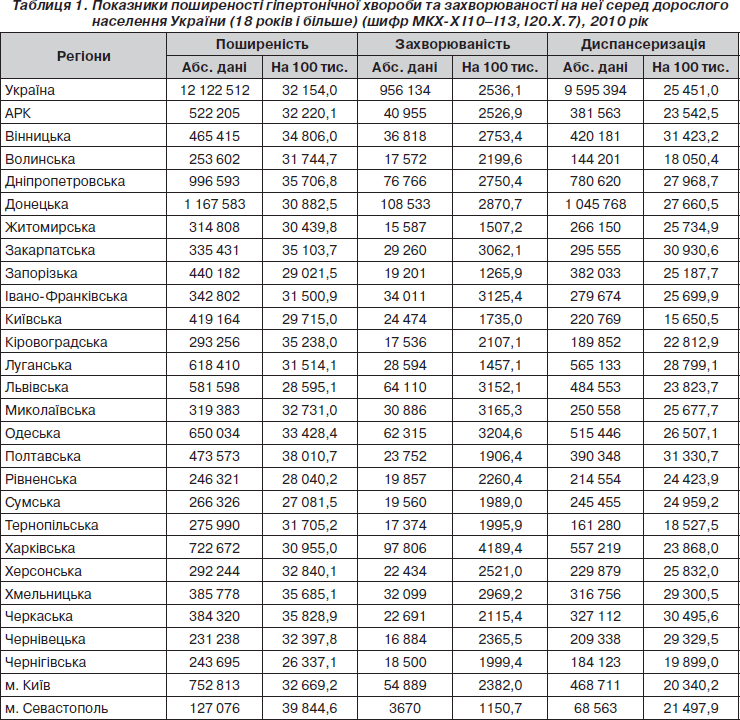
Поширеність, захворюваність, смертність і тривалість життя на фоні артеріальної гіпертензії в Україні. Станом на 2010 рік в Україні показники поширеності усіх форм гіпертонічної хвороби у дорослих (18 років і більше) наведені в табл. 1. Серед хвороб системи кровообігу (ХСК) вони становлять 46,8 % (найвищі показники в Львівській і Хмельницькій областях — 53,7 і 52,0 % відповідно, найнижчі — у Київській і Чернігівській областях — 40,4 і 42,1 % відповідно). Серед усіх пацієнтів із ХСК хворі з уперше встановленим діагнозом гіпертонічної хвороби (захворюваність) становлять 41,5 % (максимальні показники в Львівській області та Автономній Республіці Крим — 48,7 і 46,1 % відповідно, мінімальні — в Київській і Тернопільській областях — 34,2 і 35,9 %). З наведених даних виходить, що серед усіх пацієнтів із ХСК майже половина мають АГ.
Серед усіх виявлених пацієнтів з АГ за останні роки вдалося охопити диспансерним наглядом близько 80 %, проте увага організаторів охорони здоров’я до диспансеризації залишається недостатньою. Рутинна робота дільничного чи сімейного лікаря суттєво відрізняється від роботи з диспансерною групою. Вона вимагає додаткових знань, професійних навичок і зусиль, тому, на наш погляд, повинна заохочуватися додатково (матеріально і морально).
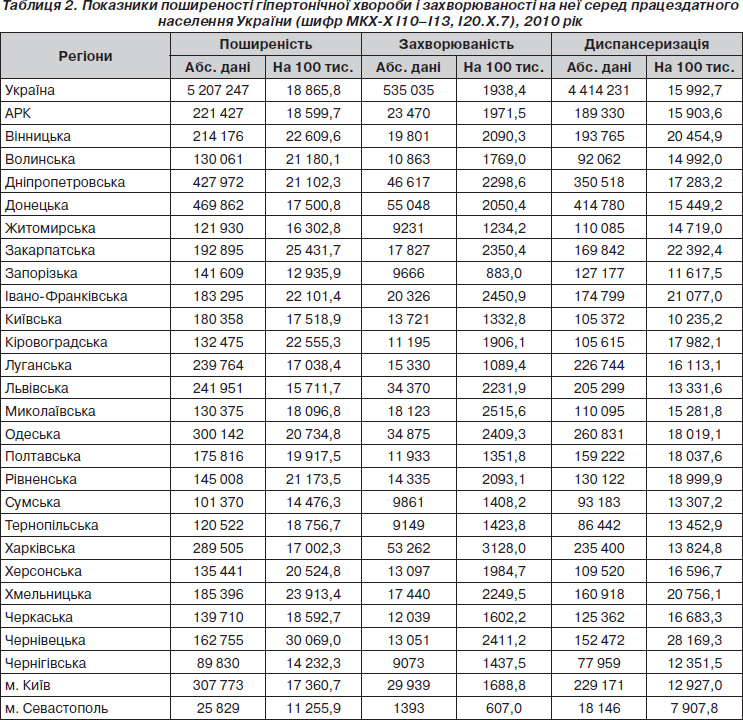
У табл. 2 наведені показники поширеності гіпертонічної хвороби й захворюваності на неї серед працездатного населення. Слід відзначити, що в структурі ХСК показник поширеності становить 55,0 % (максимально в Житомирській і Хмельницькій областях — 65,7 і 65,4 % відповідно, мінімально — в Київській і Харківській областях — 45,2 і 49,3 %), захворюваності — 45,6 % (максимально в Автономній Республіці Крим і Львівській області — 53,4 і 51,8 % відповідно, мінімально в Київській і Тернопільській областях — 35,8 і 37,3 % відповідно).
Показник поширеності АГ від усіх зареєстрованих з АГ в працездатному віці становив 43,0 % (найбільший в Чернівецькій і Рівненській областях — 70,5 і 58,9 % відповідно, найменший — у Запорізькій і Черкаській областях та м. Севастополі — 32,2; 36,4 і 20,3 % відповідно), показник захворюваності — 46 % (найбільший у Чернівецькій і Рівненській областях — 77,3 і 72,2 %, найменший у Чернігівській, Полтавській областях — 49 і 50,2 % та м. Севастополі — 38 %).
За час виконання Програми ці показники вдалося покращити майже наполовину, тобто збільшилася кількість виявлених пацієнтів з АГ в працездатному віці. Близько 85 % з них взято під диспансерний нагляд.
Таким чином, з наведених даних видно, що майже половина проблем в класі ХСК пов’язана з АГ, що дає повне право віднести цю патологію до соціально значущої проблеми в нашій країні.
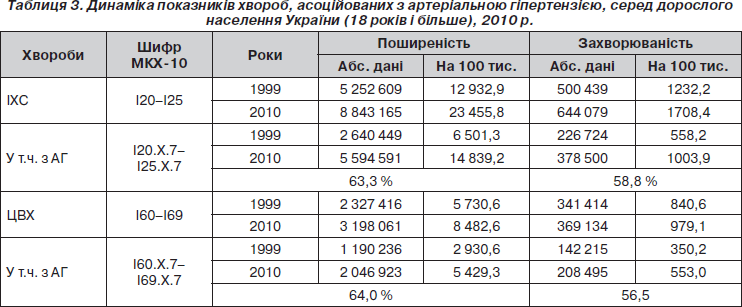
З практичної точки зору найбільше значення мають асоційовані стани АГ (табл. 3) з ішемічною хворобою серця (ІХС) та цереброваскулярними хворобами (ЦВХ).
Поширеність АГ, асоційованої з ІХС, серед дорослого населення в 2010 р. становить 63,3 % випадків, захворюваність — 58,8 %. Порівняно з 1999 р. названі показники зросли відповідно на 25,1 (з 50,3 до 63,3 %) і 29,8 % (з 45,3 до 58,8 %), що можна вважати фактом підвищення рівня діагностики.
На фоні ЦВХ показник поширеності артеріальної гіпертензії серед всього населення становив 64 %, захворюваності — 56,5 %. Названі показники порівняно з 1999 р. також зросли відповідно на 25,2 і 35,5 %.
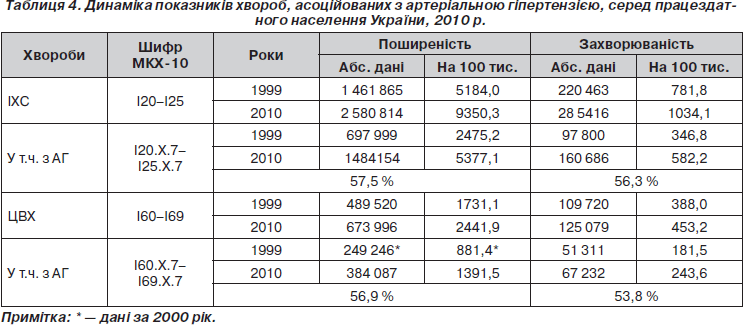
Динаміка асоційованих станів АГ в працездатному віці наведена в табл. 4.
Поширеність АГ з ІХС становила 57,5 %, захворюваність — 56,3 %. Це означає, що більше ніж у половині випадків на фоні АГ ІХС розвивається вже в працездатному віці. Очевидно, що гіполіпідемічна терапія, включаючи відповідну дієту, у пацієнтів з АГ повинна призначатися якомога раніше й не тільки для лікування, але і для профілактики передчасного розвитку атеросклерозу.
Поширеність ЦВХ в працездатному віці на фоні АГ досягала 56,9 %, захворюваність — 53,8 %. Різниця між показниками асоційованих станів АГ і ІХС та ЦВХ практично відсутня.
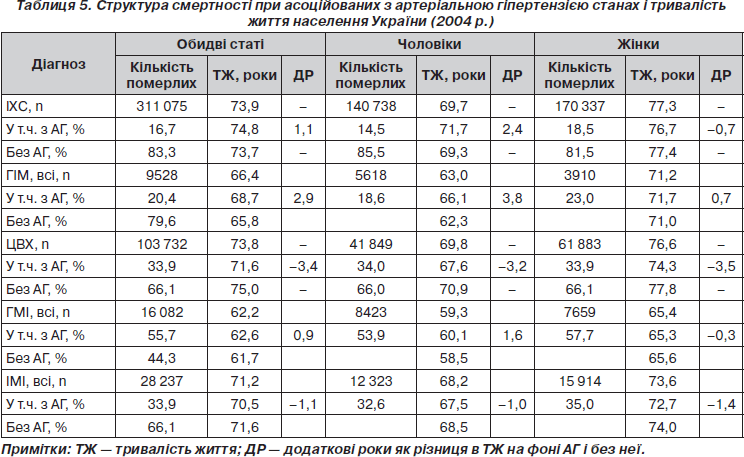
Отже, АГ треба розглядати як провідний фактор ризику розвитку кардіальної і цереброваскулярної патології, що суттєво впливає на наслідки і тривалість життя при даній патології (табл. 5).
З даних табл. 5 видно, що з усіх померлих від ІХС (n = 311 075) супутній діагноз АГ був становлений лише у 16,7 % випадків (серед чоловіків — 14,5 %, серед жінок — 18,5 %), у той час як за показниками поширеності й захворюваності асоціативні стани досягають 63,3 і 58,8 % відповідно (табл. 3). З наведених даних можна зробити єдиний висновок, що рівень посмертної діагностики при асоційованих станах дуже низький, встановляється лише основний діагноз без згадки про АГ. Відомо, що ефективність лікування прямо залежить від точної та якісної діагностики. Розбіжність в показниках, на яку ми звертаємо увагу, повинна зацікавити головних кардіологів у регіонах.
У третьому стовпчику табл. 5 наведено середню тривалість життя (ТЖ) пацієнтів, які померли від ІХС та ЦВХ, залежно від наявності супутньої АГ. У наступній колонці розрахована різниця в ТЖ на фоні АГ і без неї (∆, роки).
Розрахунки показують, що 51 885 пацієнтів (16,7 %) при ІХС з АГ порівняно з пацієнтами без гіпертензії (n = 259 190; 83,3 % ) жили на 1,1 року довше (50 073 додаткових років). У чоловіків різниця в прожитих роках була більш вираженою (+ 2,4 року), у жінок при ГІМ — + 0,7 року. При моніторингу цих показників протягом багатьох років, починаючи з 1995 року, відмічена тенденція була стабільною як при гострому інфаркті міокарда (ГІМ), так і при інших формах ІХС. Це дає нам підстави стверджувати про її закономірність, а не про випадковість. Очевидно, що при асоціації АГ з ІХС проявляється компенсаторний, захисний фактор, який зменшує ймовірність смертельного наслідку при ГІМ та інших формах ІХС.
При ЦВХ, навпаки, тривалість життя на фоні АГ зменшується на 3,4 року (у чоловіків — на 3,2, у жінок — на 3,5 року). У кожному третьому випадку така асоціація загрозлива і приводить до смертельних наслідків. Отже, наведені дані підтверджують прогностично негативне значення АГ в поєднанні з ЦВХ. У таких пацієнтів ефективний контроль АГ з безумовним досягненням цільового АТ повинен стати першою і головною ознакою високої кваліфікації кардіолога.
При летальних геморагічних мозкових інсультах (ГМІ) АГ виявлялася в 55,7 % пацієнтів (у жінок частіше, ніж у чоловіків), при ішемічних мозкових інсультах (ІМІ) рідше — у 33,9 %. Відзначимо ще одну деталь. На початку виконання Програми (1999 р.) асоціація АГ з ГМІ скорочувала тривалість життя на 1,4 року, при внутрішньочерепних крововиливах — на 2,1 року. Через п’ять років негативна тенденція змінилася на краще, проте ГМІ на фоні АГ скорочує тривалість життя порівняно з ІМІ майже на 8 років.
При аналізі смертності від мозкових інсультів було встановлено, що АГ сильніше пов’язана з розвитком мозкових інсультів, особливо геморагічних, у молодих пацієнтів (до 45–59 років), ніж у віці 60 років і старше.
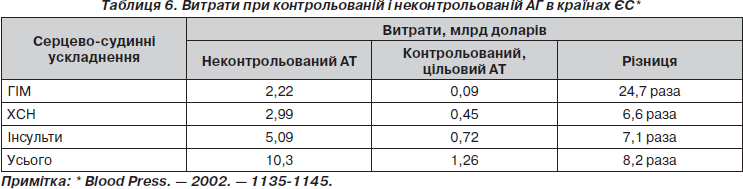
Завершуючи поточний аналіз сучасних проблем артеріальної гіпертензії в Україні, наведемо дані щодо ефективності контролю АТ (табл. 6).
Витрати при неконтрольованій АГ збільшуються від 8 до 25 разів! Це ще один доказ того, що ефективний контроль АТ у 12 мільйонів наших пацієнтів може стати відчутною «інвестицією» в бюджет країни. Саме тому в багатьох публікаціях [13, 14] наголошується на продовженні дії положень Програми, подальшій розробці та удосконаленні профілактичних і лікувальних заходів при АГ в Україні. Нагадаємо, що в США безперервно з 1972 р. координує роботу в цьому напрямку Об’єднаний національний координаційний комітет з визначення, оцінки й лікування високого АТ (JNC).
Отже, у відповідь на питання «Що робити далі?» хочемо навести слова О. Бальзака: «Чтобы дойти до цели, надо прежде всего идти».
1. Стародубова А.В., Копелев А.А Суточное мониторирование артериального давления // Практична ангіологія. — 2011. — № 2 (41). — С. 50-55.
2. Ланфан К. Артериальное давление: каковы наши успехи в его снижении? // Тер. архив. — 2009. — № 5. — С. 47-50.
3. Hay J. The significance of a raised blood pressure // Br. Med. J. — 1931. — Vol. 2. — Р. 43-47.
4. Weiss E. Recent advance in the pathogenesis and treatment of hypertension // Psychosom. Med. — 1939. — Vol. 1. — P. 180-198.
5. Бокарев И.Н. Артериальная гипертония — болезнь или фактор риска? // Клин. мед. — 2004. — Т. 82, № 9. — С. 69-71.
6. Сіренко Ю.М. Виконання Програми профілактики і лікування артеріальної гіпертензії в Україні (1999–2007 роки) // Артериальная гипертензия. — 2008. — № 2. — С. 83-88.
7. Горбась І.М., Смирнова О.О., Кваша І.П., Дорогой А.П. Оцінка ефективності «Програми профілактики і лікування артеріальної гіпертензії в Україні» за даними епідеміологічних досліджень // Артериальная гипертензия. — 2010. — № 6(14). — С. 51-67.
8. Kearney P.M., Whelton M., Reynolds K. et al. Worldwide prevalence of Hypertension: a systematic review // J. Hypertens. — 2004. — Vol. 22. — P. 11-19.
9. Погосова Г.В., Колтунов И.Е., Мелик-Оганджанян Г.Ю., Соколова О.Ю. Приверженность лечения сердечно-сосудистых заболеваний: проблема врачей и пациентов // Кардиоваскулярная терапия и профилактика. — 2009. — № 8 (4). — С. 98-101.
10. Кобалава Ж.Д., Виллевальде С.В., Исикова Х.В. Повышение приверженности и мотивации к антигипертензивной терапии у больных артериальной гипертонией с помощью образовательных программ и рационального применения ингибитора ангиотензинпревращающего фермента периндоприла. Результаты исследования ПРИЗМА // Кардиология. — 2010. — Т. 50, № 11. — С. 17-25.
11. Sattelmair J.R., Kurth T., Buring J.E. et al. Physical activity and risk of stroke in women // Stroke. — 2010. — Vol. 41. — P. 1243-1250.
12. Радченко Г.Д., Марцовенко І.М., Сіренко Ю.М. Профілактика серцево-судинних захворювань: що знають про своє здоров’я лікарі, які займаються лікуванням пацієнтів з артеріальною гіпертензією // Артериальная гипертензия. — 2011. — № 1(15). — С. 37-42.
13. Коваленко В.М., Корнацький В.М. Виконання Державної програми боротьби з гіпертензіями в Україні // Український кардіологічний журнал. — 2010. — № 6. — С. 7-12.
14. Свіщенко Є.П Виявлення та лікування артеріальної гіпертензії в Україні: реальність та перспективи // Український кардіологічний журнал. — 2010. — Додаток 1. — С. 13-15.