Журнал «Травма» Том 10, №3, 2009
Вернуться к номеру
Отдаленные результаты тройной остеотомии таза при подвывихе бедра у детей и взрослых
Авторы: А.И.Корольков - ГУ “Институт патологии позвоночника и суставов им. проф. М.И.Ситенко АМН Украины”, Харьков, Украина
Рубрики: Травматология и ортопедия
Разделы: Клинические исследования
Версия для печати
Автором проведен ретроспективный рентгенометрический анализ развития вертлужных впадин после различных видов вмешательств на тазовых костях (по K.Chiari, R.B.Salter, P.A.Pemberton, тройной остеотомии таза, реконструкции надвертлужной области по А.А.Коржу и ацетабулопластики Ланс-Ситенко) при врожденном вывихе и подвывихе бедра. Обоснован дифференцированный выбор остеотомий таза при лечении врожденного вывиха и подвывиха бедра у детей с учетом возраста больного и рентгенологических показателей вертлужной впадины.
Автором проведено ретроспективний рентгенометричний аналіз розвитку кульшової западини після різних видів втручань на тазових кістках (по K.Chiari, R.B.Salter, P.A.Pemberton, потрійна остеотомія таза, реконструкція надкульшової області по О.О.Коржу та ацетабулопластика Ланс-Ситенка) при урожденому вивиху та підвивиху стегна. Обгрунтовано диференційниый вибір остеотомій таза при лікуванні уродженого вивиха та підвивиха стегна у дітей з урахуванням віку хворого та рентгенологічних показників кульшової западини.
Author made retrospective analysis of the development of the hip joint after different operations (Chiari osteotomy, Solter osteot-omy, Pemberton osteotomy, acetabular reconstruction by Korzh, Lance-Sytenko acetabuloplastic, triple osteotomy of the pelvis) in patients with congenital hip dislocation is presented by authors. We have grounder differentive choice of innominative osteotomies in treatment of congenital hip dislocation and femur subluxation in children with patients age and rentgenometrical datas of the acetabulum consideration.
тройная остеотомия таза, патология тазобедренного сустава, вывих и подвывих бедра, отдаленные результаты
потрійна остеотомія таза, патологія тазостегнового суглоба, вивих і підвивих стегна, віддалені результати
triple osteotomy of the pelvis, hip pathology, dislocation and sub-dislocation of hip, long-term outcomes
Патология тазобедренного сустава (ТБС) различного ґенеза (диспластической, травматической и воспалительной этиологии), зачастую сопровождается значительными изменениями как со стороны проксимального отдела бедренной кости (ПОБК), так и со стороны вертлужной впадины (ВВп), которые в свою очередь приводят к развитию подвывиха и вывиха бедра с исходом в коксартроз. И если для детей в возрасте от 1 года и до раннего школьного возраста существуют относительно единые подходы к показаниям по проведению того или иного хирургического вмешательства, то у детей старше 8-10 лет и у взрослых лечение такой патологии представляет определенную проблему [4,5,10,11,17]. С целью улучшения результатов лечения патологии ТБС, которая сопровождается развитием подвывиха и вывиха бедра, предложен ряд внесуставных хирургических вмешательств на костях таза (остеотомии таза по K.Chiari, R.B.Salter, P.A.Pemberton, двойные и тройные остеотомии таза, реконструкции надвертлужной области по А.А.Коржу, Ланс-Ситенко, транспозиция вертлужной впадины, ротационные остеотомии таза и ряд других), позволяющие стабилизировать ТБС и максимально приблизить показатели ВВп к нормальным [4,12,15,16,18]. Большинство исследователей сходятся во мнении, что реконструктивно-восстановительные вмешательства на ВВп необходимо осуществлять дифференцированно, с учетом возраста больного и анатомо-функциональных изменений в компонентах ТБС, с ориентацией на максимальное восстановление и нормализацию анатомических соотношений между ГБК и ВВп, при сохранении достаточной функции сустава [1,5,10,17]. Следует отметить, что главным критерием выбора хирургической тактики, в силу разнородности исходного состояния ТБС, может быть только сравнительная оценка отдаленных результатов того или иного вмешательства.
Цель работы – представить отдаленные результаты методик тройной остеотомии таза, разработанных в ГУ «Институт патологии позвоночника и суставов им.проф.М.И.Ситенко АМН Украины» (ИПХС им.Ситенко АМНУ) с учетом возрастных и рентгенологических показателей.
Материал и методы
Наша работа основана на ретроспективном анализе (использованы архивные материалы ИПХС им.Ситенко АМНУ) развития ТБС после тройной остеотомии таза (ТОТ). ТОТ выполнялась по методикам, разработанным в Институте [7, 8] – техника выполнения приведена ниже. За период с 2002 по 2008 год было проведено 63 вмешательств у 56 взрослых и детей в возрасте от 10 лет и старше (63 сустава), среди них был 21 пациент мужского пола и 35 – женского. 45 пациентов находились в клиниках института с диагнозом: дисплазия ТБС, подвывих бедра; у 7 – подвывих бедра являлся следствием перенесенной ранее болезни Легг-Кальве-Пертеса, у 4 – подвывих бедра развился на почве перенесенного ранее коксита или остеомиелита новорожденных. Больные были разделены на две возрастные подгруппы: 1-я – дети от 10 до 18 лет (44 пациента); 2-я – взрослые от 18 до 35 лет (12 пациентов), при этом 31 пациент (55,4%) ранее уже подвергался хирургическим вмешательствам на ТБС, 16 больных (35,6%) - ранее получали консервативное лечение, а 9 (16%) - вообще его не получали. Средний срок наблюдения за больными составил 4,3 года.
Обследование пациентов проводилось согласно общепринятым методикам: до начала и в процессе лечения проводили клиническое, рентгенологическое, биохимическое исследования, ультразвуковое исследование ТБС, динамометрию и электромиографию (ЭМГ) мышц спины и нижних конечностей, а также проводили ядерно-магнитно-резонансную томографию (ЯМРТ) и/или компьютерную томографию (КТ).
В данной работе нами проведен ретроспективный анализ изменений таких рентгенометрических критериев развития ВВп и взаимоотношений ВВп-ГБК: ацетабулярный индекс (АИ), угол Виберга (УВ), коэффициент покрытия ГБК вертлужной впадиной (КП ГБК), угол вертикального соответствия (УВС), индекс стабильности (ИС) по П.М.Жуку (вычисляется по формуле ИС=ШДУ+угол антеторсии / АИ, в норме ИС = не меньше 9) [3], индекс сферичности ВВп (ИС ВВп) (определяется как угол образованный касательными линиями, проведенными от наружного края Y-образного хряща к верхнее-наружному краю ВВп и к наружному краю фигуры «слезы», в норме ИС ВВп=110-125º), индекс латеропозиции ГБК (ИЛ ГБК) (определяется как угол образованный между вертикальной линией и линией, касательной к нижнемедиальному краю шейки, вершина угла - внутренний край Y-образного хряща, в норме ИЛ ГБК=10-18º) [11, 14]; а также учитывался возраст больного (динамика рентгенометрических критериев в до- и послеоперационном периоде представлена в табл. 2-3). Кроме этого оценивались качественные показатели: изменение формы ГБК и ВВп, ширина (сужение) суставной щели, локальный остеопороз и/или остеосклероз, кистовидная перестройка и др. Рентгенометрические показатели ПОБК и индексы ГБК (ШДУ, УА, индекс ГБК, нарушение линии Шентона и др.) нами учитывались при установлении показаний к артротомии и к хирургическим вмешательствам на ПОБК, однако в данном исследовании отдельно не анализировались. Стадии коксартроза определялись по классификации Kellgren и Lowrince. Оценку отдаленных результатов проводили при помощи модифицированной нами схемы интегральной оценки анатомо-функциональных результатов лечения детей с ВВБ [13].
Полученные данные были обработаны при помощи общеизвестных методов математической статистики [2].
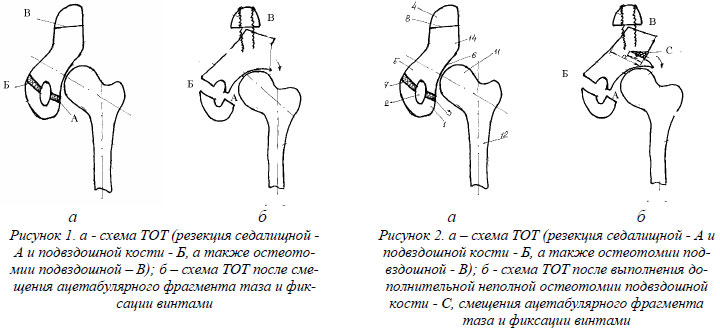
Техника выполнения тройной остетомии таза в нашей модификации [7]. После выполнения обезболивания (как правило, такие вмешательства выполняли под спинальной анестезией), в случае выполнения ТОТ без межвертельной остеотомии, первым этапом выполняли резекцию седалищной кости. Для этого больного укладывали на здоровый бок и сгибали больную ногу под углом 60-70°. В этом положении пальпаторно определяли седалищный бугор. Послойно рассекали ткани до седалищной кости, по задне-латеральному краю седалищной кости выше седалищного бугра рассекали и отслаивали надкостницу по переднее-внутренней и заднее-латеральной поверхности кости (необходимо проявлять осторожность из-за близости расположения седалищного нерва!). Производили резекцию седалищной кости на протяжении 0,5-1 см отступя кверху от седалищного бугра на 1,5-2 см. Рану послойно ушивали.
В случаях, когда по показаниям ТОТ выполнялась в сочетании с межвертельной остеотомией бедренной кости, вначале производили остеотомию бедренной кости, а резекцию седалищной кости производили из того же доступа перед остеосинтезом бедренной кости Г-образной пластинкой. Вторым этапом больную ногу разгибали и поворачивали больного на спину с валиком под ягодицу. Резекцию верхней ветви лобковой кости на протяжении 0,5-1 см выполняли через небольшой разрез кожи (2-2,5 см) по передней поверхности лобковой области максимально близко к лобково-подвздошному возвышению, предварительно отслоив надкостницу по задней и внутренней поверхности кости. Третьим этапом выполняли остеотомию подвздошной кости (см.рис.1 а, б). Для этого послойно рассекали ткани, начиная от передне-верхней ости подвздошной кости до 8-10 см книзу, отсекали костно-хрящевую пластинку от передне-верхней ости вместе с местом прикрепления мышц и отводили ёё медиально и книзу, после чего с помощью инструментов отслаивали надкостницу подвздошной кости по латеральной и медиальной поверхности кости до седалищной вырезки. Производили остеотомию подвздошной кости на уровне передне-нижней ости, аналогично классической остеотомии таза по Солтеру [14]. После резекции седалищной и лобковой костей и остеотомии подздошной кости, смещали ацетабулярный фрагмент таза при помощи специального инструмента [9] кпереди, книзу и кнаружи “накатывая” его на ГБК до полного перекрытия последней. Фиксацию фрагментов подвздошной кости выполняли при помощи 3-4 взаимно перекрещивающихся спиц или 2-3 винтов. В диастаз между фрагментами подздошной кости внедряли костные аутотрансплантаты, полученные при резекции костей таза и/или межвертельной остеотомии. Раны послойно ушивали, используя активное дренирование раны в области подвздошной кости. С учетом проведения таких операций под спинальной анестезией, при управляемой гипотонии и гиповолемии, применении местных и общих средств уменьшающих кровопотерю (аминокапроновая кислота, децинон, этамзилат натрия, «Тахакомб» и др.), кровопотеря редко превышала 450-500 мл крови с учетом потери по дренажам в первые 2 суток, что как правило, не требовало возмещения эрмассой.
При этом выполнение вместо остеотомии резекции седалищной и лобковой костей позволяет получить большую подвижность ацетабулярного фрагмента таза, а значит полностью перекрыть ГБК ВВп и увеличить декомпрессивный эффект самого вмешательства.
Используемый способ ТОТ при лечении патологии ТБС позволяет проводить коррекцию ацетабулярного фрагмента таза на необходимую величину и в нужном направлении (медиальном, латеральном, дистальном), максимально уменьшить компрессию между компонентами сустава и тем самым предупредить развитие дистрофических процессов в ГБК, а значит и уменьшить вероятность прогрессирования коксартроза.
Выполнение данного способа ТОТ считаем возможным при наличии хотя бы умеренной сферичности «крыши» ВВп, АИ от 30 до 50º и достаточном объеме движений в сагиттальной плоскости (не менее 50-60º).
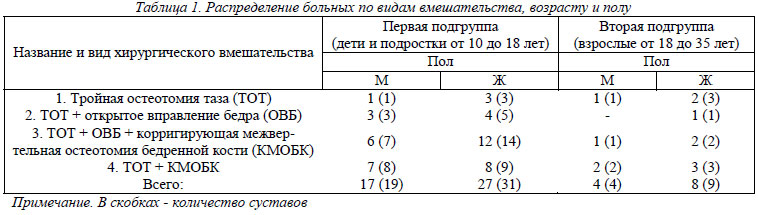
В случаях выраженого уплощения ВВп считаем более показанным второй вариант вмешательства (рис.2 а, б) [8], который отличается тем, что после выполнения ТОТ по вышеуказанной методике, ниже линии полной остеотомии подвздошной кости на расстоянии 0,5-0,8 см от сустава, дополнительно выполняем неполную её остеотомию на протяжении 0,4-0,5 от её толщины и смещаем дистальный фрагмент этой кости в направлении ГБК таким образом, чтобы расстояние между ними равнялась бы высоте суставной щели, а диастаз между костными фрагментами на уровне частичной остеотомии, заполняем аутотрансплантатом.
Дополнительная неполная остеотомия подвздошной кости значительно увеличивает возможности манипуляции дистальным отделом подвздошной кости относительно ГБК, в значительной степени восстанавливает конгруэнтность между поверхностями ВВп и ГБК, предупреждает развитие рецидива подвывиха и вывих ГБК, а значит – позволяет отдалить развитие коксартроза.
Результаты и обсуждение
Считаем, что при определении показаний к проведению того или иного вмешательства в возрастном диапазоне от 10 лет и старше (в том числе и у взрослых) необходимо ориентироваться на максимально полное восстановление параметров ТБС, так как права на повторную ошибку у врача уже нет.
Основой нашей стратегии при лечении патологии ТБС является восстановление стабильности системы тазобедренного сустава за счет центрации ГБК в ВВп и обеспечения выполнения присущих ему функциональных задач (достаточная подвижность).
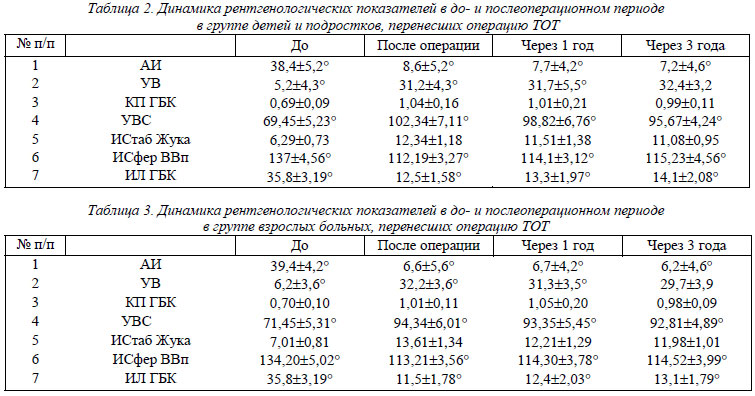
Распределение выполненных хирургических вмешательств по возрасту и полу в двух группах больных представлено в табл.1.
Как видно из данных табл.1, большая часть хирургических вмешательств – 50, выполнено у детей и подростков в возрасте 10-18 лет; в группе взрослых больных таких вмешательств было выполнено – 13 (у ряда больных обеих групп на контралатеральных суставах (12 суставов) были выполнены хирургические вмешательства, которые в силу их разнородности не учитывались нами в данном исследовании).
Ниже, в табл. 2 и 3 представлены средние рентгенологические показатели, которые характеризуют динамику развития ВВп и взаимоотношения ГБК-ВВп в до- и послеоперационном периоде у пациентов этих групп.
Как показывает дооперационное рентгенологическое обследование, ТБС в обеих группах характеризовались резко выраженными отклонениями в развитии ВВп и показателями взаимоотношений ГБК-ВВп, свидетельствующие о резком нарушении стабильности тазобедренных суставов (развитие децентрации, подвывиха, а в нескольких случаях - и вывиха бедра). Так, АИ в 1-й группе равнялся в среднем 38,4°, а во 2-й – 39,4° соответственно; УВ в 1-й группе в среднем равнялся 5,2°, а во 2-й – 6,2°; КП ГБК в 1-й группе – 0,69, а во 2-й – 0,70; УВС в 1-й группе равнялся 69,45°, а во 2-й – 71,45°; ИСтаб Жука в 1-й группе равнялся 6,29, а во 2-й – 7,01; ИСфер ВВп в 1-й группе равнялся 137,456°, а во 2-й – 134,20; ИЛ ГБК в 1-й группе равнялся 35,8°, а во 2-й – 36,5.
У пациентов данных групп до вмешательства отмечалось: уплощение ГБК за счет снижения ёё высоты по отношению к диаметру, при сохранении достаточной сферичности ГБК и ВВп, кроме того у больных старшей возрастной группы – неравномерное сужение суставной щели сустава, умеренный склероз и местами кистовидная перестройка ГБК и ВВп (изменения соответствовали 2 стадии коксартроза по Kellgren и Lowrince). Движения в ТБС в обеих группах в сагиттальной плоскости в среднем составили 80° (от 60 до 105° по 0-проходящему методу), а во фронтальной плоскости - не менее 25-30° при отведении.
Динамика изменений представленных выше показателей после операции и в отделенном послеоперационном периоде представлены в таблице 2 и 3.
У пациентов обеих групп после хирургического вмешательства отмечена нормализация показателей как ВВп, так и показателей взаимоотношения ГБК-ВВп, свидетельствующие о восстановлении параметров стабильности тазобедренного сустава. Так, АИ в 1-й группе в послеоперационном периоде равнялся в среднем 8,6°, а через 3 года - 7,2°, во 2-й группе АИ равнялся соответственно – 6,6°, а через 3 года - 6,2°; УВ в 1-й группе в послеоперационном периоде равнялся в среднем 31,2°, а через 3 года - 32,4°, во 2-й группе УВ равнялся соответственно – 32,2°, а через 3 года - 29,7°; КП ГБК в 1-й группе в послеоперационном периоде составил – 1,04, а через 3 года – 0,99, а во 2-й – 1,01 и 0,98 через 3 года.
Обращает на себя внимание коррекция в сторону нормализации УВС в 1-й группе: так, в послеоперационном периоде УВС равнялся 102,34°, что связано в первую очередь с некоторой гиперкоррекцией на варус ШДУ, а через 3 года УВС уже составлял в среднем 95,67°, что обусловлено, по нашему мнению, некоторой ревальгизацией ПОБК. Во 2-й группе в послеоперационном периоде УВС составил 94,34°, и через 3 года – 92,81° (в данной группе в случае выполнения корригирующей межвертельной остетомии коррекция ШДУ производилась до 127°), в связи с чем показатель УВС изначально приближался к оптимальному - 90°.
ИСтаб Жука в 1-й группе в послеоперационном периоде равнялся 12,34, а через 3 года – 11,08, во 2-й группе – 13,61 и через 3 года – 11,98; ИСфер ВВп в 1-й группе в послеоперационном периоде равнялся 112,19°, а через 3 года – 114,1°, во 2-й группе – 113,21° и 114,52° соответственно; ИЛ ГБК в 1-й группе в послеоперационном периоде равнялся 12,5°, а через 3 года – 14,1°, во 2-й группе – 11,5° и 13,1° соответственно.
Следует отметить, что в первой группе (дети от 10 до 18 лет) в процессе наблюдения от 3-х лет и дальше, отмечалась некоторая коррекция рентгенологических показателей в сторону улучшения взаимоотношений ГБК-ВВп, обусловленная по-видимому пластичностью костно-хрящевых элементов ТБС.
У пациентов данных групп в отделенном периоде после вмешательств с ТОТ отмечалось: восстановление конгруэнтности суставных поверхностей ГБК и ВВп, сохранялась, а иногда и восстанавливалась высота суставной щели сустава, практически исчезала кистовидная перестройка ГБК и ВВп (при их наличии). Движения в ТБС в обеих группах в сагиттальной плоскости через 3 года после вмешательства либо сохранялись на уровне предоперационного, либо увеличивались в среднем на 10° и составили 90° (от 70 до 115° по 0-проходящему методу), а во фронтальной плоскости отмечено некоторое уменьшение объема движений, в среднем на 5° от предоперационного, которое было обусловлено в первую очередь коррекцией ацетабулярного фрагмента, который в некоторой степени препятствовал максимальному отведению бедра.
При оценке результатов лечения у 79% пациентов вошедших в анализируемые группы получены хорошие отдаленные результаты после тройной остетомии таза при ацетабулярном индексе от 30° до 50°, коэффициенте покрытия ГБК не менее 0,60, при сохраненной сферичности ВВп и достаточном объеме движений в сагиттальной и фронтальной плоскостях в предоперационном периоде. У одной больной в ближайшем послеоперационном периоде отмечено развитие тромбоза вен нижней конечности, который купирован в течении 3 недель методами стандартной консервативной антикоагулянтной терапии. Других сосудистых и неврологических расстройств, описанных в литературе, при выполнении подобных вмешательств на нашем материале не отмечено. В 3 случаях рентгенологически отмечено несращение в месте резекции седалищной и лонной кости, однако без клинически значимой симптоматики (в зарубежной литературе такое несращение авторы не считают осложнением, если оно не приводит к каким либо функциональным нарушениям) [17].
Отрицательные результаты отмечены у 3 больных (5,4%). У больной 15 лет через 1 год после ТОТ и повторного внутрисуставного вмешательства (открытого вправления бедра) развился фиброзный анкилоз ТБС, потребовавший проведения операции артропластики с применением жидкого азота и длительной разгрузки сустава, у 2 больных был отмечен рецидив подвывиха бедра, связанный с техническими погрешностями на этапах отработки методики ТОТ.
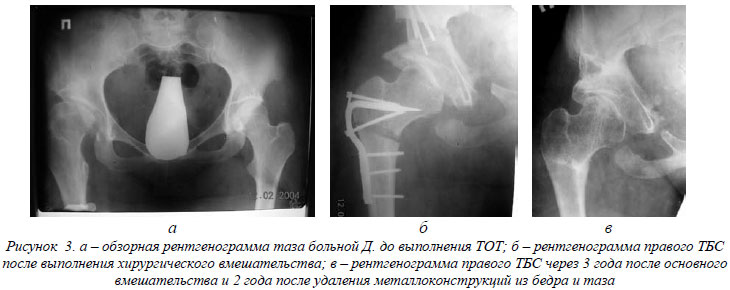
Клинический пример №1. Больная Д., 18 лет, госпитализирована в отделение Института с диагнозом: дисплазия ТБС, подвывих правого бедра, состояние после нескольких хирургических вмешательств. При поступлении предъявляла жалобы на боли и ограничение движений в правом ТБС, хромоту. Проведено обследование больной: клиническое (объем движений в ТБС: сгибание-разгибание по 0-проходящему методу – 0/10/80º, отведение-приведение – 25/0/30º, ротация наружная – ротация внутренняя - 20/0/15º, укорочение правой нижней конечности – 1см, симптом Тренделенберга справа слабо положителен), лабораторное, рентгенологическое (ацетабулярный индекс справа - 35°, проекционный ШДУ - 167°, УВ - 8°; УВС - 44°; КП ГБК ВВп составляет 0,76, линия Шентона нарушена на 2,5 см - рис.4 а).
Выполнена операция: корригирующая межвертельная остеотомия правого бедра с МОС Г-образной пластинкой, ТОТ по методике Института со смещением ацетабулярного фрагмента таза вперед, книзу и в медиальную сторону, с фиксацией винтами. На рис.4 б - рентгенограмма больной Д. после вмешательства.
В послеоперационном периоде конечность иммобилизирована разъемным деротационным сапожком из пластика на протяжении 30 дней, после чего больная поднята на костыли и проведен курс реабилитационной восстановительной терапии.
Осмотр больной через 3 года после хирургического вмешательства – движения в ТБС удовлетворительные, ходит без посторонней опоры, симптом Тренделенбурга справа слабо положителен. На рентгенограмме правого ТБС больной Д. через 3 года после основного вмешательства и 2 года после удаления металлоконструкций из бедра и таза (рис.4 в) определяется: (ацетабулярный индекс - 8°, ШДУ - 127°, УВ - 31°; УВС - 101°; КП ГБК ВВп составляет 1,12; линия Шентона не нарушена), сохраняется локальный остеопороз, суставная щель сохраняет высоту на дооперационном уровне.
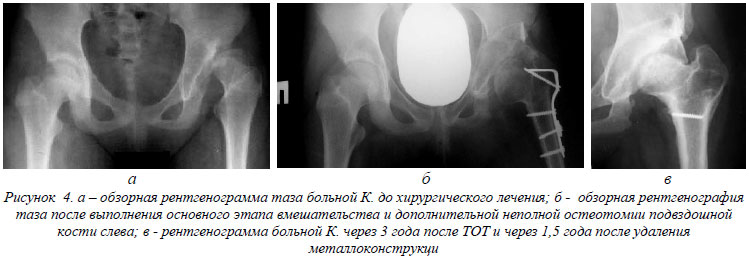
Клинический пример №2. Больная К., 13 лет, госпитализирована в отделение Института с диагнозом: дисплазия ТБС, рецидив вывиха левого бедра, состояние после нескольких попыток закрытого вправления бедра. При поступлении предъявляла жалобы на умеренные боли в левом ТБС и выраженную хромоту. Проведено обследование больной: клиническое (объем движений левом в ТБС: сгибание-разгибание по 0-проходящему методу – 0/5/110º, отведение-приведение – 35/0/40º, ротация наружная – ротация внутренняя - 30/0/45º, укорочение левой нижней конечности – 2,5 см, симптом Тренделенбурга слева резко положителен), лабораторное, рентгенологическое (ацетабулярный индекс слева 58°, проекционный ШДУ - 164°, УВ - отрицательный; УВС - 36°; КП ГБК ВВп составляет 0,25, линия Шентона нарушена на 3,5 см - рис.4 а).
Выполнена операция: открытое вправление левого бедра, корригирующая межвертельная остеотомия бедренной кости с МОС Г-образной пластинкой и ТОТ по методике Института во втором варианте с дополнительной неполной остеотомией подвздошной кости. В послеоперационном периоде наложена гипсовая кокситная повязка и проведена иммобилизация на протяжении 45 дней. После этого гипсовая повязка снята и проведен курс реабилитационной восстановительной терапии.
На рис.4 б - рентгенограмма больной К. через 1 год после данного вмешательства - определяется: АИ слева - 3°, ШДУ - 131°, УВ - 60°; УВС - 111°; КП ГБК ВВп составляет 1,22; линия Шентона не нарушена.
Осмотр больной через 3 года после хирургического вмешательства – движения в ТБС удовлетворительные, ограничено отведение бедра до 20°, признаков развития дистрофических изменений в ГБК не выявлено. На рис.4 в - рентгенограмма больной К. через 3 года после ТОТ и через 1,5 года после удаления металлоконструкции - определяется: АИ слева - 3°, ШДУ - 129°, УВ - 60°; УВС - 109°; КП ГБК ВВп составляет 1,22; линия Шентона не нарушена.
Выводы
1. Проведенный ретроспективный анализ динамики рентгенометрических показателей развития ВВп у взрослых и детей старше 10 лет позволяет заключить, что тройная остеотомия таза в наших модификациях является достаточно эффективным хирургическим вмешательством, позволяющим провести коррекцию ацетабулярного фрагмента таза на нужную величину и в необходимом направлении (медиализация, латерализация), центрировать и полностью перекрыть ГБК вертлужной впадиной, а также избежать компрессии между компонентами сустава и предотвратить (или задержать) развитие раннего коксартроза, что позволяет их рекомендовать к более широкому клиническому применению
2. Обязательным условием для успешного результата тройной остеотомии таза у взрослых является: ацетабулярный индекс от 30 до 50°, коэффициент покрытия ГБК не менее 0,60, отсутствие грубой деформации ГБК, наличие сферичности ВВп и достаточный объем движений в сагиттальной и фронтальной плоскостях (не менее 60° при сгибании-разгибании и 25-30° при отведении). У детей в возрасте 10-18 лет в силу пластичности костно-хрящевых образований ТБС проведение данного вмешательства допустимо и при более выраженных отклонениях от нормы рентгенологических параметров ТБС.
- Белокрылов Н.М., Гонина О.В., Яровиков В.В. и др. Современные технологии в реконструктивной хирургии тазобедренного сустава у детей // Травматология и ортопедия России. - № 1- 2002. - С.36-38.
- Гублер Е.В. Вычислительные методы анализа и распознавания патологических процессов.- Л., Медицина, 1978.- 296 с.
- Жук П.М. Динаміка анатомо-функціональних змін при вродженій дисплазії кульшових суглобів і профілактика функціональної недостатності опорно-рухового апарата. Дис...докт.мед.наук.- Вінниця, 1995.-346 с.
- Корж А.А., Тихоненков Е.С., Андрианов В.Л. и др. Диспластический коксартроз.- М.: Медицина,1986.- 208 с.
- Корольков А.И. Современные технологии лечения врожденного вывиха бедра //Літопис травматології та ортопедії. - № 1- 2003. - С.5-8.
- Корольков О.І. Післярепозиційний гіперпресійний синдром при вродженому вивиху стегна : Автореф. дис...канд.мед. наук.- Харків, 1999 р.- 20 С.
- Корольков О.І. Спосіб лікування дисплазії кульшової западини // Деклараційний патент України UA №65199 А, від 15.03.2004, Бюл.№3, 2004 р.
- Корольков О.І. Спосіб хірургічного лікування дисплазії кульшової западини //Деклараційний патент України на корисну модель UA №18273, від 15.11.2006, Бюл.№11, 2006р.
- Корольков О.І. Пристрій для розведення кісткових фрагментів //Деклараційний патент України на корисну модель UA №19511, від 15.12.2006, Бюл.№12, 2006р.
- Малахов О.А., Грибова И.В., Кралина С.Э. Комплексный подход к лечению врожденного вывиха бедра у детей различного возраста // Материалы науч.-практич. конференции травмат.-ортоп. Республики Беларусь. - Том 1.-Минск.- 2000.- С.186-190.
- Поздникин Ю.И., Камоско М.М., Поздникин И.Ю. Профилактика и лечение деформирующего пре- и коксартроза у детей и подростков, с врожденной патологией тазобедренного сустава: пособие для врачей // МЗ РФ ГУ НИДОИ им. Г.И.Турнера. – СПб., 2005.- 31 С.
- Соколовский О.А. Обоснование современных реконструктивно-восстановительных вмешательств при дисплазии тазобедренного сустава у подростков: Автореф. дис...канд.мед. наук.- Минск, 2004.-37 с.
- Шевцов В.И., Макушин В.Д., Тепленький М.П., Атманский И.А. Лечение врожденного вывиха бедра (новые технологии остеосинтеза модулями аппарата Илизарова) / Курган: Зауралье, 2006. – 1000 с.
- Шевцов В.И., Макушин В.Д., Тепленький М.П. Развитие тазобедренного сустава после оперативного лечения врожденного вывиха бедра у детей дошкольного возраста // Гений ортопедии.- 2008. - № 4. – С.62-68.
- Salter R.B., Dubos J.-P. The first fifteen years personal experience with Innominate osteotomy in the treatment of congenital dislocation and sublucation of the Hip // J. Clin Orthop.- 1974. - Vol.98.- P.72-103.
- Chiari K. Medial displacement osteotomy of the pelvis // J. Clin Orthop.- 1974. - Vol.98.- P.55-71.
- Tonnis D. Congenital Dysplasia and Dislocation of the Hip in Children and Adult // Berlin et al.: Springer-Verlag, 1984.- 461 p.
- Hopf A. Huftpfannenverlagerung durch doppelte Beckeosteotomie zur Behandlung der Huftgelenksdysplasie and Subluxation bei Jugendlichen und Erwachsenen. Z. Orthop., 1966, 101, 559-586.