Журнал «Медицина неотложных состояний» 5 (36) 2011
Вернуться к номеру
Интубирующая ларингеальная маска А. Брэйна и «трудные» дыхательные пути: современное состояние проблемы
Авторы: Долбнева Е.Л. Российский научный центр хирургии им. Б.В. Петровского РАМН, г. Москва
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Проблема обеспечения проходимости дыхательных путей (ПДП) и достижения адекватного газообмена всегда актуальна. По данным анализа судебных исков в США (ASA за 1987–1995 гг.), тяжелые последствия «трудной» интубации трахеи (ИТ) являются второй по частоте причиной подачи исковых заявлений. Кроме того, в 57 % случаев «трудной» ИТ наступила смерть или тяжелое гипоксическое повреждение головного мозга. Почти в 40 % случаев также имела место «трудная» вентиляция пациента (C.G. Miller, 2000). В течение 20 лет классическая ларингеальная маска (ЛМ) эффективно решает эту проблему как у взрослых, так и у детей и поэтому является воздуховодом № 1 в мире в ситуации «трудной» ИТ или НВ — НИ. Поэтому классическая ЛМ и другие модификации ЛМ внесены в алгоритм обеспечения ПДП в трудных случаях (Difficult Airway Algorithm) обществами ASA (1993 г.; с 1996 г. роль ЛМ расширена), Difficult Airway Society (DAS, Великобритания), Канады и многими европейскими сообществами [7]. ЛМ Fastrach (ИЛМ) и CTrach (ИЛМ со встроенной фиброоптикой) специально разработаны для более эффективного решения проблем ПДП. ИЛМ (1998 г.) используются и в качестве маски LMA и средства для ИТ (ID ≤ 8 мм) [14]. ИЛМ (устанавливается вслепую при открытии рта ≥ 25 мм) была успешно использована у 5739 пациентов, из которых 17 % имели «трудные» ДП [18].
Общеизвестно, что в критических ситуациях лишь наличие четкой схемы действий с обязательными резервными планами позволяет сохранить хладнокровие и контроль над ситуацией. Этим требованиям отвечают практические рекомендации «Трудная» интубация трахеи», разработанные рабочей группой членов Санкт-Петербургского, Московского региональных отделений ФАР с участием экспертов European Airway Management Society J. Henderson (Glasgow, Scotland), P. Biro (Zurich, Switzerland) и утвержденные 11-м съездом Федерации 23–26 сентября 2008 года (Санкт-Петербург) (полный текст — на www.far.org.ru). На 12-м съезде ФАР (19–22 сентября, г. Москва) было проведено повторное обсуждение рекомендаций и в текст были внесены дополнения, касающиеся акушерства.
Проблема обеспечения проходимости дыхательных путей (ПДП) и достижения адекватного газообмена всегда актуальна: от правильного и своевременного предупреждения (устранения) критической гипоксии напрямую зависит качество и конечный результат оказания медицинской помощи пациентам. По данным анализа судебных исков в США, произведенного ASA за период 1987–1995 гг., тяжелые последствия «трудной» интубации трахеи (ИТ) являются второй по частоте причиной подачи исковых заявлений. Кроме того, в 57 % случаев «трудной» интубации наступила смерть или тяжелое гипоксическое повреждение головного мозга. Почти в 40 % случаев также имела место «трудная» вентиляция пациента (C.G. Miller, 2000).
Анализ, проведенный K.B. Domino et al. (266 (6 %) случаев из 4460 из базы данных непосредственных осложнений АSA связаны с повреждением ДП), показал, что почти треть всех случаев анестезиологической смертности связана с трудностями при ИТ. Причем 17 % из них обусловлены непосредственно «трудной» ИТ, 38 % — «трудной» вентиляцией при неудавшейся ИТ, 18 % — нераспознанной интубацией пищевода, 4,7 % — травмой дыхательных путей, 2,7 % — аспирацией. По различным данным, частота «трудной» интубации и связанных с ней проблем составляет от 1 до 20 %. В базе данных закрытых исков ASA иски за повреждение гортани составляют треть исков (33 %) за повреждение ДП. Большинство (80 %) исков за повреждение гортани возникали после обычной интубации трахеи при плановой анестезии. Большая часть (85 %) из них была связана с кратковременной интубацией [1].
Проблемы обеспечения ПДП при выполнении ИТ происходят в 1–3 % случаев и зачастую зависят от методики ИТ и опыта анестезиолога [2, 3]. Rose и Cohen показали, что даже опытный врач-анестезиолог выполняет ИТ с третьей и более попытки в 2 % случаев, из них 0,3 % — при использовании ларингоскопа [4]. Неудачи ИТ происходят в 0,05–0,02 % случаев у пациентов общехирургического профиля и в 4 раза чаще в акушерстве. Зачастую в 0,01 % случаев ситуация выглядит как «невозможность вентилировать — невозможность интубировать» (НВ — НИ), где наиболее важной задачей является предотвращение гипоксии [5]. ASA использует алгоритм, в котором ситуация НВ — НИ решается с применением как инвазивного, так и неинвазивного способа обеспечения ПДП [6] (www.far.org.ru. См. рекомендации ФАР «Трудная интубация трахеи»).
ЛМ и «трудные» ДП. Общеизвестно также, что в течение почти 20 лет ЛМ является воздуховодом № 1 в мире в ситуации «трудной» ИТ или НВ — НИ. Классическая ЛМ (КЛМ) и другие модификации ЛМ эффективно решают эту проблему как у взрослых, так и у детей, и поэтому она внесена в алгоритм обеспечения ПДП в трудных случаях (Difficult Airway Algorithm) обществами ASA (1993 г.; с 1996 г. роль ЛМ расширена), Difficult Airway Society (DAS, Великобритания), Канады и многими европейскими сообществами [7]. КЛМ используется при НВ — НИ при плановых анестезиях и, при необходимости, в экстренных ситуациях для обеспечения ПДП; актуально, что при этом не отмечено корреляции между усложнением установки КЛМ и прогнозированием «трудной» ИТ по Mallampati и Cormack & Lehane. Описано успешное применение КЛМ при невозможности ИТ при экстренном оперативном родоразрешении у пациентки с тяжелой формой ожирения [8]. При этом в 1995 г. M. Godley et al. сообщили, что 72 % анестезиологов из 209 роддомов (с і 1000 родов каждый год) рекомендовали использование КЛМ в ситуации НВ — НИ [9]. Как рекомендует DAS, при неожиданном возникновении проблем ПДП КЛМ может быть использована при применении местной анестезии у пациентов в сознании с последующим выполнением фиброоптической ИТ. Прием Селлика является методом выбора с различными вариантами его использования опытными анестезиологами, т.к. при этом возможно снижение тонуса нижнего сфинктера пищевода и изменение анатомии гортани (необходимо ослабить давление при установке КЛМ!), что затрудняет ИВЛ и ИТ в дальнейшем; причем невозможность адекватной оксигенации является более частой причиной смерти, чем аспирация [10–12]. КЛМ успешно применяется у пациентов с акромегалией, анкилозирующим спондилитом, ревматоидным артритом, при неудачной бронхоскопии ригидным бронхоскопом, неудачной ИТ у рожениц, у пациентов с синдромами Treacher-Collins, Pierre Robins и др. [13].
Интубирующие ЛМ Fastrach (ИЛМ) и CTrach (ИЛМ со встроенной фиброоптикой) могут заменить КЛМ, поскольку они специально разработаны для более эффективного решения проблем ПДП (открытие рта і 25 мм!). Устанавливаемая вслепую, ИЛМ (1998 г.) разработана и в качестве маски LMA и средства для ИТ (ID Ј 8 мм) [14]. Металлическая рукоятка позволяет подстраивать положение ИЛМ для оптимизации ПДП и предотвращения аспирации. По данным A. Brain et al., пропофол (2,5 мг/кг) и фентанил (2,5 мкг/кг) позволяют установить ИЛМ и обеспечить адекватную вентиляцию в 100 % случаев (150 из 150), при подстройке положения только у 4 чел. из 150, без введения пальцев в рот и нейтральной позиции головы и шеи. При этом 13 чел. из 150 ранее имели проблемы с ПДП; у 10 из 13 (77 %) ИТ была выполнена с 1-й попытки, у 3 (23 %) потребовалось применение однократной подстройки положения ИЛМ. При этом ИТ потребовала значительно меньше манипуляций и подстройки положения ИЛМ у пациентов с предполагаемой «трудной» ИТ (p < 0,05) [14]. Ferson et al. успешно использовали ИЛМ у 254 чел. с предполагаемой «трудной» ИТ, J. Shung et al. успешно применяли ИЛМ у аналогичной категории пациентов в сознании [15, 16]. При подозрении на «трудную» ИТ выбором автора является ИТ вслепую с применением ИЛМ или под контролем зрения ЛМ CTrach. К 2005 г. 13 % отделений экстренной помощи в Великобритании имели ИЛМ для реанимации [17]. Зафиксировано успешное использование ИЛМ у 5739 пациентов, из которых приблизительно 17 % имели «трудные» ДП [18].
Конструкция
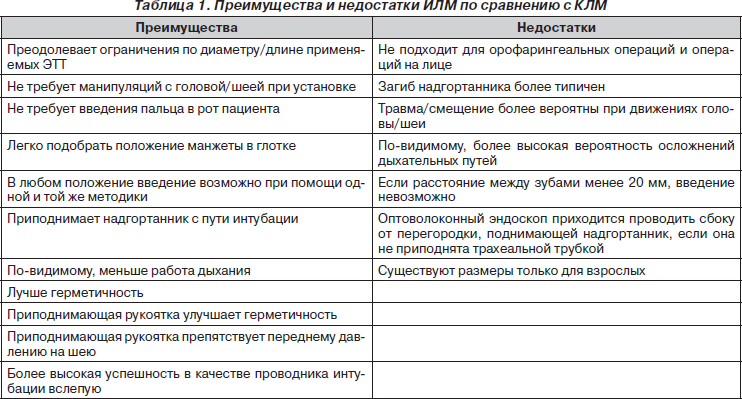
ИЛМ (LMA Fastrach™) была второй специализированной ЛМ. ИЛМ сделана из силикона медицинского класса и нержавеющей стали, подлежит повторному использованию (не более 40 раз, имеются одноразовые LMA Fastrach™). Конструкция ИЛМ включает в себя следующие характерные особенности (рис. 1):
— жесткая анатомически изогнутая дыхательная трубка маски заканчивается стандартным 15-мм коннектором. Дыхательная трубка имеет достаточный внутренний диаметр для проведения 8 мм ЭТТ с манжетой и, соответственно, укорочена, чтобы обеспечить прохождение манжеты ЭТТ между голосовыми связками. На ее заднюю поверхность нанесена шкала с делениями с приблизительным интервалом 1 см. В дополнение трубка снабжена жесткой рукояткой, позволяющей устанавливать ИЛМ одной рукой, удалять и управлять положением устройства по отношению к гортани, а также для обеспечения стабилизации ИЛМ в момент проведения через него ЭТТ в голосовую щель или желудочного зонда в пищевод. Направляющая рукоятка и жесткая трубка позволяют маске двигаться в глотке, обеспечивая совпадение оси ЭТТ и входа в гортань;
— упругое соединение между маской и дыхательной трубкой облегчает проведение маски через промежуток между зубами с минимальным расстоянием 20 мм. Размер ИЛМ в поперечном диаметре в самой широкой части — более 20 мм. Для уменьшения диаметра до 20 мм упругая часть ИЛМ должна быть плотно сжата между пальцами;
— полоска элеватора надгортанника в проеме маски заменяет две полоски у КЛМ (LMA Classic™). Его дистальный конец не прикреплен к чаше маски и поднимает надгортанник при прохождении ЭТТ через апертурную часть. Он препятствует выпячиванию надгортанника внутрь воздуховодной трубки во время введения и убирает (приподнимает) надгортанник с дороги ЭТТ во время интубации. Направляющий переход ведет трубку прямо к входу в гортань [19–21].
Предназначение элементов конструкции
При создании ИЛМ А. Брэйну удалось преодолеть ограничения КЛМ в качестве инструмента для интубации ДП и обеспечить концептуально более простую установку без необходимости манипуляций во рту пальцем или манипуляций с головой/шеей. ИЛМ имеет следующие модифиации и отличия от КЛМ. Трубка воздуховода: 1) анатомично изогнута, короткая, жесткая имеет широкий диаметр (позволяет интубировать ЭТТ нормальной длины и диаметра); 2) сделана из тонкой нержавеющей стали медицинского класса (для обеспечения максимальной жесткости при минимальном увеличении наружного диаметра); 3) покрыта силиконом (для предупреждения повреждения зубов); 4) более изогнута (для соответствия орофарингеальной анатомии в нейтральном положении); 5) размечена по задней поверхности с интервалом 1 см (для информации о глубине введения); 6) соединена с направляющей рукояткой в форме рожка для обуви, сделанной из нержавеющей стали медицинского класса (позволяет вводить ЛМ и манипулировать манжетой в глотке без использования пальца); 7) имеет один подвижный элеватор вместо двух апертурных перекладин в отверстии маски (предупреждает выгибание надгортанника в трубку, снижает риск заклинивания ЭТТ и приподнимает надгортанник от чаши маски во время интубации); 8) направляющая V-образная рампа по внутреннему краю дистального отверстия (поддерживает центральное положение ЭТТ во время интубации и направляет ее ко входу в гортань).
Манжета, магистраль для раздувания и пилотный баллон такие же, как и у КЛМ. ИЛМ доступна только в 3 размерах [3–5]. Манжеты имеют идентичные пропорции между размерами аналогично КЛМ [20, 21].
Вспомогательное оборудование
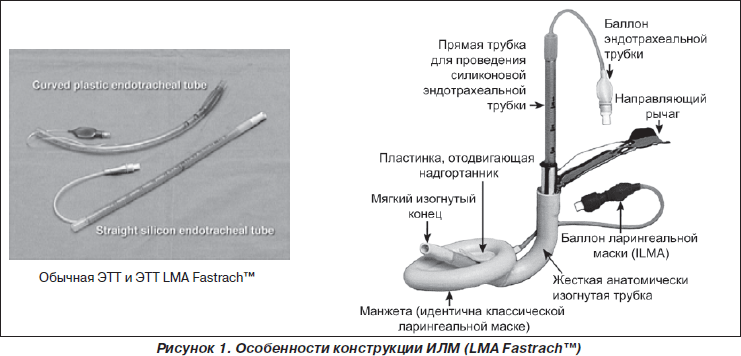
1. Специальная ЭТТ. ИЛМ была разработана для применения со специальной ЭТТ, для максимального уровня успешности ИТ и минимизации травмы (рис. 1). Описание. ЭТТ LMA Fastrach™ представляет собой прямую армированную проволочной спиралью трубку типа Мэрфи с манжеткой со стандартным 15-мм съемным коннектором. ЭТТ однократного применения изготовлена из армированного ПВХ, ЭТТ многоразовая — из армированного силикона, обе ЭТТ не содержат латекса. ЭТТ LMA Fastrach™ имеет контрольный баллон магистрали раздувания с портом типа Люер и клапаном. Трубка имеет мягкий и обтекаемый кончик для атравматичного проведения между голосовыми связками, имеет на поверхности маркировку, позволяющую определить расстояние до дистального конца воздуховода LMA™, рентгеноконтрастна по всей длине. Существует пять размеров ЭТТ LMA Fastrach™ (6,0; 6,5; 7,0; 7,5 и 8,0 мм внутреннего диаметра), каждый из которых может применяться с ЛМ любого размера.
Предназначение. ЭТТ LMA Fastrach™ была создана А. Брэйном и имеет следующие характеристики: 1) сделана из гибкой, армированной проволокой трубки (таким образом, она может иметь дело с двумя противоположными изгибами: воздуховодной трубки и гортани — трахеи); 2) трубка сделана из силикона (ее можно автоклавировать и использовать повторно); 3) длинная (чтобы гарантированно пройти через голосовые связки); 4) манжета прилежит к стенке трубки (для минимизации наружного диаметра); 5) магистраль для раздувания манжеты встроена в боковую часть трубки (для минимизации наружного диаметра и снижения риска заклинивания при удалении ИЛМ); 6) мягкий срез с кончиком по средней линии (уменьшает риск травмы и направляет трубку в трахею); 7) пилотный баллон другого цвета (позволяет отличать его от баллона ИЛМ); 8) легко отсоединяемый 15-мм полисульфоновый коннектор — «папа» (что позволяет удалять ИЛМ после успешной интубации); 9) черная линия по всей длине задней поверхности ЭТТ (для ротационной ориентации); 10) поперечная метка приблизительно на середине трубки (показывающая оператору точку, на которой кончик среза достиг перегородки, поднимающей надгортанник).
2. Стабилизирующий стержень (Стабилизатор Rod). Стабилизирующий стержень применяется для стабилизации положения ЭТТ во время удаления ИЛМ. Он сделан из силикона и пригоден для повторного применения. Состоит из монолитной цилиндрической слегка изогнутой трубки приблизительно того же наружного размера, что и у специальной ЭТТ. Промаркирован по наружному изгибу через каждый 1 см для определения глубины. На его дистальном кончике есть небольшое выпячивание, которое проходит в проксимальное отверстие специальной ЭТТ при отсоединенном коннекторе. На его проксимальном конце есть фланец, больше похожий на шляпку гвоздя, который позволяет удерживать стабилизирующий стержень рукой, а также предупреждает случайное проникновение в воздуховодную трубку ИЛМ [20, 21].
Заключение
Современный подход к обеспечению ПДП в процессе анестезии заключается в своевременном выявлении (прогнозировании) вероятной «трудной» ИТ для выбора оптимальных путей достижения цели. Общеизвестно, что в критических ситуациях лишь наличие четкой схемы действий с обязательными резервными планами позволяет сохранить хладнокровие и контроль над ситуацией. Этим требованиям в полной мере отвечают практические рекомендации «Трудная» интубация трахеи», которые были разработаны рабочей группой членов Санкт-Петербургского, Московского региональных отделений ФАР с участием экспертов European Airway Management Society J. Henderson (Glasgow, Scotland), P. Biro (Zurich, Switzerland) и утверждены 11-м съездом Федерации 23–26 сентября 2008 года (Санкт-Петербург) (полный текст — на www.far.org.ru). Основополагающим инструментом в случае возникающих проблем при ИТ являются вышеуказанные модели современных ЛМ, однако при проведении анкетирования, предшествующего принятию настоящих рекомендаций, было установлено, что подавляющее число врачей-анестезиологов РФ никогда не видели ИЛМ (95 %) и никто не умеет ее использовать, поскольку она полностью отсутствует в арсенале оснащения отделений АИР РФ и несколько лучше ситуация обстоит в г. Москве (надеемся, что столь подробное описание конструкции ИЛМ, включая обязательное применение вспомогательного оборудования, позволит изменить ситуацию к лучшему!). Отметим, что на 12-м съезде ФАР (19–22 сентября, г. Москва) было проведено повторное обсуждение рекомендаций и в текст были внесены дополнения, касающиеся акушерства.
1. Domino K.В. et al. Airway injury during anesthesia: a closed claims analysis // Anesthesiology. — 1999. — 91 (6). — 1703-11.
2. Rose D.K., Cohen M.M. The incidence of airway problems depends on the definition used // Can. J. Anaesth. — 1996. — 43. — 30-34.
3. Latto I.P. Management of difficult intubation // Difficulties in Tracheal Intubation / Ed. by I.P. Latto, M. Rosen. — London: Bailliere Tindall, 1987. — 99-141.
4. Rose D.K., Cohen M.M. The airway: problems and predictions in 18,500 patients // Can. J. Anaesth. — 1994. — 41. — 372-383.
5. Benumof J., Scheller M.S. The importance of transtracheal jet ventilation in the management of the difficult airway // Anesthesiology. — 1989. — 71. — 769-778.
6. Benumof J. The Laryngeal Mask Airway and ASA difficult airway algorithm // Anesthesiology. — 1996. — 84. — 686-699.
7. Practice Guidelines for Management of the Difficult Airway: an updated report by the American Society of Anesthesiologists Task Force on Management of the Difficult Airway // Anesthesiology. — 2003. — 98. — 1269-1277.
8. Godley M., Ramachandra A.R. Use of LMA for awake intubation for caesarean section // Can. J. Anaesth. — 1996. — 43. — 299-302.
9. Gataure P.S., Hughes J.A. The laryngeal mask airway in obstetrical anaesthesia // Can. J. Anaesth. — 1995. — 42. —130-133.
10. Howells T.H., Chamney A.R., Wright W.J., Simons R.S. The application of cricoid pressure. An assessment and a survey of its practice // Anaesth. — 1992. — 38. — 457-460.
11. Kron S.S. Questionable effectiveness of cricoid pressure in preventing aspiration // Anesthesiology. — 1995. — 83. —431.
12. Caplan R.A., Posner K.I., Ward R.J., Cheney F.W. Adverse respiratory events in anaesthesia: a closed claims analysis // Anesthesiology. — 1990. — 72. — 828-833.
13. Brimacombe J.R. Laryngeal Mask Anaesthesia. Principles and Practice. — London: WB Saunders, 2004.
14. Brain A.I.J., Verghese C., Addy E.V., Kapilla A., Brimacombe J. The intubating laryngeal mask II: a preliminary clinical report of a new means of intubating the trachea // Br. J. of Anaesth. — 1997. — 79. —704-709.
15. Ferson D.Z., Rosenblatt W.H., Johansen M.J., Osborn I., Ovassapian A. Use of the Intubating LMA-Fastrach™ in 254 patients with difficult-to-manage airways // Anesthesiology. — 2001. — 95. — 1175-81.
16. Shung J., Avidan M.S., Ing R., Klein D.C., Pott L. Awake Intubation of the Difficult Airway with the Intubating Laryngeal Mask Airway // Anaesth. — 1998. — 53. — 645-649.
17. Timmermann A., Russo S., Graf B.M. Evaluation of the CTrach- an intubating LMA with integrated fibreoptic system // Br. J. Anaesth. 2006. — 96. — 516-21.
18. Dhonneur G., Ndoko S.K., Yavchitz A., Foucrier A., Fessenmeyer C., Polliand C., Combes X., Tual L. Tracheal Intubation of morbidly obese patients: LMA-CTrach™ vs direct laryngoscopy // British Journal of Anaesthesia. — 2006. — 97 (5). — 742-745.
19. Brimacombe J., Brain A.I.J., Berry A. The laryngeal mask airway: review and practical guide. — London: WB Saunders Company Limited, 1997. — Ch. 4.
20. Brimacombe J., Brain A. Laryngeal mask Anesthesia. Principle and practice. — Second edition. WB Saunders Company, 2005. — Ch. 1: 27-31, Ch. 18: 470-476.
21. Brain A.I.J. The Laryngeal Mask LMA Fastrach™: Instruction Manual. — Reading: LMA Medical, 2006.