Международный неврологический журнал 5 (43) 2011
Вернуться к номеру
Спастический синдром в неврологии. Возможности толперизона (Мидокалма®) в терапии спастических проявлений нейроваскулярных синдромов
Авторы: Клюшников С.А., Иллариошкин С.Н., Иванова-Смоленская И.А., Научный центр неврологии РАМН, г. Москва
Рубрики: Неврология
Версия для печати
В статье рассмотрены классификация, патогенез спастических синдромов, уделено внимание их лечению. Дана характеристика уникального антиспастического препарата толперизона гидрохлорида (Мидокалма®), успешно применяющегося в клинической практике более полувека. Представлен клинический случай лечения болезненного мышечного спазма как проявления одной из форм нейроваскулярных синдромов с использованием препарата Мидокалм®.
Спастичность, нейроваскулярные синдромы, лечение, Мидокалм®.
Под термином «спастичность» понимают стойкое патологическое повышение мышечного тонуса, обусловленное растормаживанием спинальных рефлексов с последующей гипервозбудимостью рефлекса на растяжение. У пациентов с различной неврологической патологией диапазон клинических проявлений спастичности колеблется в широких пределах – от локальных болезненных мышечных спазмов до распространенных поражений, сопровождающих геми- и парапарезы. Спастичность обычно значительно усугубляет паретические проявления, существенно снижая двигательную активность пациентов. Кроме этого, локальные мышечные спазмы часто являются источником мучительных болевых ощущений, при этом имеется тенденция к хронизации подобной боли, что приводит к дальнейшему снижению функциональных возможностей больных; при этом существенно страдает качество их жизни. Учитывая тот факт, что спастичность является клиническим проявлением самой разнообразной патологии, становится ясной актуальность изучения патофизиологии и разработки методов лечения данного клинического синдрома.
Спастические синдромы можно разделить на тонические и фазические, в зависимости от того, какие виды мышечных волокон преимущественно участвуют в их формировании. Тонические спастические синдромы возникают при многих неврологических заболеваниях и обычно являются одним из компонентов центрального (пирамидного) пареза или паралича, развивающегося при различных поражениях головного или спинного мозга. Таким образом, тоническая спастичность, по современной классификации, является одним из проявлений синдрома верхнего мотонейрона [1], включающего в себя, помимо спастики и феномена «складного ножа», мышечную слабость, параличи или парезы, растормаживание поверхностных и глубоких рефлексов с нередким исчезновением брюшных рефлексов, патологические стопные и кистевые знаки (рефлексы Бабинского, Россолимо и др.). Согласно докладам ВОЗ, спастические синдромы, связанные с поражением центральной нервной системы (ЦНС), отмечаются более чем у 12 млн больных во всем мире. Наиболее частыми причинами их служат инсульты, черепно-мозговые и спинальные травмы, демиелинизирующие заболевания (рассеянный склероз), опухоли головного и спинного мозга, воспалительные заболевания (энцефалиты и энцефаломиелиты, поперечный миелит), нейродегенеративные заболевания (боковой амиотрофический склероз, спастическая параплегия Штрюмпеля, некоторые виды спиноцеребеллярных дегенераций), дегенеративно-дистрофические поражения позвоночника (спондилогенная миелопатия), прогрессирующая дистрофическая патология белого вещества (лейкодистрофии), врожденная и перинатальная патология ЦНС (детский церебральный паралич).
Механизмы формирования тонической спастичности сложны и многогранны, ее патофизиология остается до сих пор недостаточно выясненной. Ключевым звеном патогенеза является нарушение центральной регуляции мышечного тонуса, который Д.К. Лунев определял как рефлекс на растяжение, подвергающийся сложному комплексу угнетающих и активизирующих влияний, исходящих из разных уровней головного мозга [2]. В настоящее время считается, что спастичность при центральном поражении возникает в результате нарушения взаимодействия различных спинальных и супраспинальных нейротрансмиттерных систем с последующими компенсаторными изменениями всех структур, регулирующих непроизвольные и произвольные двигательные акты [3]. При этом развивается гиперактивация спинальных сегментарных рефлекторных реакций, что и приводит в результате к развитию характерной клинической симптоматики, о которой упоминалось выше [4, 5]. Выделяют следующие основные патофизиологические причины спастичности: гипервозбудимость спинальных интернейронов; повышение возбудимости рецепторов; формирование новых синапсов вследствие аксонального спрутинга [4, 6]. Важное значение в возникновении спастичности придается так называемой системе гамма-петли и альфа-гамма сопряжения. По данным R. Granit [7], имеется альфа- и гамма-эфферентная иннервация мышечных веретен, кроме этого, выделяются два вида альфа-мотонейронов — фазические и тонические. Иннервация мышечного веретена, представляющего собой сложное рецепторное образование, осуществляется гамма-мотонейроном передних рогов спинного мозга, возбуждение которого приводит к сокращению интрафузальных волокон, стимуляции рецептора и усилению тонического напряжения мышцы. При этом гамма-мотонейроны находятся под контролем нисходящих экстрапирамидно-спинальных путей, которые, в свою очередь, контролируются мозжечком. В механизмах формирования гипертонуса большую роль играет и гиперактивность собственно альфа-мотонейронов [8]. В последние годы выявлена важнейшая роль экстрапирамидной системы в формировании так называемой пирамидной спастичности. Показано, что изолированное поражение пирамидных путей приводит лишь к снижению мышечного тонуса и нарушению тонких движений в дистальных отделах конечностей [9]. Формирование же спастического тонуса связано с повреждением нисходящих экстрапирамидно-спинальных путей, в первую очередь ретикулоспинального, вестибулоспинального и руброспинального [10].
К тормозным системам, принимающим участие в регуляции мышечного тонуса, относят сухожильные рецепторы Гольджи и вставочные клетки Реншоу, активизирующиеся через коллатерали при возбуждении альфа-мотонейронов и осуществляющие их возвратное (реципрокное) торможение. Взаимодействие этих систем в норме приводит к снижению активности альфа-мотонейронов и уменьшению мышечного тонуса, ингибирование же этих систем также ведет к развитию спастичности [8].
Большие успехи в понимании механизмов спастичности были сделаны с развитием нейрохимии и нейрофармакологии, что привело к открытию основных нейромедиаторных систем, участвующих в регуляции двигательной активности и формировании мышечного тонуса. Основными двигательными медиаторами ЦНС являются ГАМК, глутамат, аспартат, серотонин, норадреналин, субстанция P, дофамин, ацетилхолин. Аспартат и, в основном, глутамат являются основными возбуждающими нейротрансмиттерами ЦНС, в том числе и на спинальном уровне, выполняя функции нейротрансмиссии в 40 % синапсов головного и спинного мозга [11]. Глутаматергические нейроны входят в состав как пирамидного пути, так и нисходящих мозжечковых систем, идущих вместе с экстрапирамидно-спинальными путями [12, 13]. На сегментарном спинальном уровне секреция глутамата имеет место в афферентных системах и за счет глутаматергических интернейронов [11].
Основным ингибиторным медиатором ЦНС служит ГАМК; около трети всех синапсов ЦНС являются ГАМКер- гическими. Тормозящие ГАМКергические влияния на спинальные двигательные центры обеспечиваются с помощью экстрапирамидных руброспинального, вестибул-оспинального и ретикулоспинального трактов [12, 14]. В спинном мозге различают как пресинаптические ГАМК-зависимые рецепторы (на афферентных терминалях), так и постсинаптические, локализующиеся на спинальных интернейронах и мотонейронах. В настоящее время выделяют ГАМК-А и ГАМК-В рецепторы, различающиеся по своим нейрохимическим свойствам [1 5]. ГАМК-А рецепторы («классические» ГАМК-рецепторы) тесно связаны с бензодиазепиновыми рецепторами, их активация связана с открытием ионных хлорных каналов. ГАМК-В рецепторы связаны со спинальными интернейронами и активируются баклофеном путем открытия кальциевых и калиевых каналов.
Глицин является основным спинальным тормозным медиатором, 25 % всех спинальных терминалей являются глицинергическими. В спинном мозге идентифицированы 2 глицинергических пути к мотонейронам: от клеток Реншоу и от ингибиторных интернейронов, получающих проекции от мышц-антагонистов. Таким образом, глицин является медиатором сегментарного реципрокного торможения, способным модулировать действие возбуждающих аминокислот. При этом действие глицина также опосредовано через открытие ионных хлорных каналов [15].
Наконец, в развитии центральной спастичности большое значение в настоящее время придается нисходящим моноаминергическим системам. Известно, что нисходящие норадренергические влияния начинаются от клеток вентральной и дорсальной норадренергических систем, расположенных в продолговатом мозге и мосту, главным образом в голубоватом ядре (locus coeruleus), считающемся основным норадренергическим центром мозга [16]. В спинном мозге норадренергические системы продолжаются в составе пирамидного тракта и оканчиваются в сером веществе, включая мотонейроны, оказывая на них облегчающие влияния. Норадреналин, высвобождаемый из терминалей супраспинальных норадренергических проекций, активирует альфа-1 и альфа-2 адренорецепторы, локализующиеся на интернейронах, мотонейронах и терминалях афферентных путей от мышц, суставов и кожных покровов, опосредуя либо возбуждение и повышение рефлекторно-тонических реакций (альфа-1 рецепторы), либо торможение и уменьшение спастики (альфа-2 рецепторы) [12].
К фазическим спастическим синдромам относят разнообразные проявления болезненных мышечных спазмов (БМС) [17]. Эти формы локальной мышечной спастичности весьма распространены, однако многие аспекты патогенеза и, особенно, терапии до сих пор недостаточно освещены в медицинской литературе. БМС наиболее часто являются клинической манифестацией вертеброгенных поражений (дископатий, радикулопатий), при которых возникающий поток патологической болевой импульсации с пораженных связок, капсул межпозвоночных суставов, компрессированных корешков спинномозговых нервов приводит к замыканию дуг спинальных сенсомоторных рефлексов, активации мотонейронов передних рогов спинного мозга и спазму соответствующих сегментарных мышц. Мышечный спазм при этом ведет к дальнейшему усилению болевых ощущений и формированию сегментарных «порочных кругов». Другой манифестацией БМС являются миофасциальные болевые синдромы, связанные с активацией триггерных точек непосредственно в мышцах [18]. БМС также являются одним из проявлений периферических нейроваскулярных синдромов (НВС) — сочетанного поражения сосудисто-нервных образований шеи, плечевого пояса, туловища и конечностей [19–23]. Это распространенная форма патологии, о которой, к сожалению, недостаточно осведомлены практические врачи. Данная группа заболеваний широко распространена среди населения, включая представителей самых разных возрастных групп и профессий. НВС характеризуются стадийностью своего развития и различной степенью тяжести патологии — от легких субклинических проявлений до тяжелых дистрофических изменений пораженных тканей, которые могут стать причиной стойкой нетрудоспособности лиц молодого возраста. Развитие симптоматики, как правило, обусловлено однонаправленным (нередко весьма длительным) патологическим воздействием различных внешних и внутренних факторов на сосудисто-нервные пучки с преобладающим нарушением нормального проведения нервных импульсов как в стенках сосудов, так и непосредственно в тканях. Так как в основе большинства НВС лежит сдавление нервов и сосудов, первоначально их называли синдромами нервно-сосудистой компрессии. В дальнейшем были выявлены и другие механизмы их развития, в первую очередь рефлекторные вегетативно-сосудистые феномены, а также вертеброгенные факторы, связанные с первичным поражением позвоночника (в основном с остеохондрозом). Мышечно-спастические феномены являются одним из важных звеньев патогенеза НВС. В клинической картине НВС характерным является сочетание болевого синдрома, локальных мышечно-спастических и вегетативно-сосудистых нарушений, нередко с присоединением отечно-дистрофических изменений тканей. Клинические признаки НВС условно разделяют на локальные, неврологические и сосудистые. К локальным признакам относят болезненность и спастическое напряжение отдельных мышц либо целых мышечных групп, алгические точки в типичных местах, отек тканей. Неврологические проявления заключаются в нарушениях чувствительности и двигательных расстройствах (изменение рефлексов, развитие мышечных атрофий, контрактур и т.д.). Сосудистые нарушения проявляются изменениями кожной температуры, цианозом кожных покровов, изменениями артериального давления и пульса, как правило, асимметричными. Одним из ведущих симптомов при различных НВС является отек тканей, который может носить локальный или более распространенный характер, в зависимости от механизмов развития. В развитии нейроваскулярных отеков основное значение имеют локальные нарушения микроциркуляции, системы гемостаза, перекисного окисления липидов [21], регионарного лимфообращения [24]. Переход отека в необратимую стадию делает дальнейшую терапию НВС весьма проблематичной. Основными группами НВС являются следующие:
1. Компрессионно-мышечные синдромы, связанные со сдавлением сосудисто-нервных пучков спазмированными мышцами или их сухожилиями, — скаленус-синдром (синдром передней лестничной мышцы), синдром малой грудной мышцы, гиперабдукционный синдром, синдром компрессии подключичной вены, синдром грушевидной мышцы.
2. Компрессионно-реберные синдромы, связанные со сдавлением артерий, вен и нервов аномальными или патологически измененными ребрами (синдром шейного ребра, реберно-ключичный синдром).
3. Вертеброгенные нейроваскулярные синдромы. К этой группе относят корешково-сосудистые и корешково-спинальные синдромы, характерные для дискогенных радикулопатий.
4. Вегетативно-сосудистые синдромы и феномены, связанные с непосредственным поражением вегетативных нервов, сосудов и вегетативно-сосудистых сплетений, — задний шейный симпатический синдром, некоторые формы синдрома Рейно.
5. Нейроваскулярные дистрофии, представителями которых являются синдром «плечо — кисть» и подколенный синдром.
6. Туннельные невропатии — синдромы карпального, кубитального каналов и т.д.
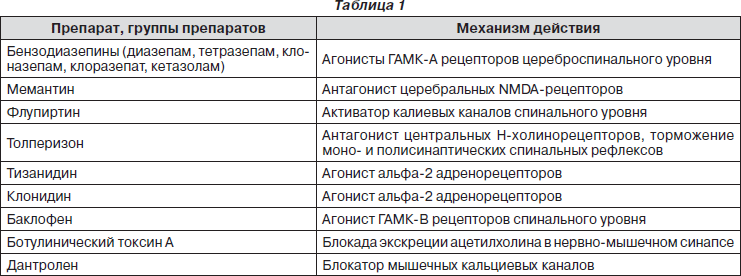
Для лечения различных видов спастических синдромов широко применяются современные миорелаксанты — препараты, способствующие снятию БМС или снижению патологически повышенного мышечного тонуса. Сведения об этих препаратах и их механизмах действия приведены в табл. 1.
При тонических спастических синдромах, являющихся компонентом центрального пареза или паралича, применение таких антиспастических препаратов, как тизанидин и баклофен, является оправданным. Однако следует отметить, что практически все миорелаксанты центрального действия обладают системными побочными эффектами, часто вызывая общую слабость, седацию, сонливость, снижение артериального давления, координаторные нарушения, что является неприемлемым при лечении локальных рефлекторно-спастических синдромов. Препараты ботулотоксина дороги, могут вызывать аллергию, побочные эффекты, связанные с резорбтивным системным действием и возможной передозировкой, при этом эффект лечения необратим в течение нескольких месяцев. Применение ботулотоксина требует специальных врачебных навыков.
Среди всех антиспастических препаратов особое место занимает толперизона гидрохлорид, синтезированный еще в 50-е годы XX века венгерской фирмой Gedeon Richter и во многом являющийся визитной карточкой этой компании. В розничную продажу препарат поступает под торговой маркой Мидокалм®. Многие фармакологические свойства делают этот препарат уникальным, а годы клинического применения и проведенные клинические испытания доказали его эффективность и хорошую переносимость пациентами. Химическая структура Мидокалма® подобна структуре местного анестетика лидокаина, сам препарат относится к химической группе аминокетонов. Основным механизмом действия препарата считается Н-холинолитическое воздействие на каудальную часть ретикулярной формации [8]. При этом снижение мышечного тонуса происходит без подавления мышечной силы. Мидокалм® тормозит моно- и полисинаптические сегментарные рефлексы спинного мозга. Кроме этого, препарат обладает мембраностабилизирующим действием, блокируя вольтажзависимые натриевые и кальциевые каналы, что способствует снижению выброса нейромедиаторов. По-видимому, препарат обладает и местным антиспастическим действием, воздействуя непосредственно на пораженные мышцы. Мидокалм® также обладает антиноцицептивным действием, разрывая сегментарные «порочные круги» на уровне желатинозной субстанции. Дополнительными лечебными эффектами Мидокалма® являются улучшение периферического кровообращения и снижение периферического сосудистого сопротивления.
Важным преимуществом Мидокалма® перед другими антиспастическими препаратами является отсутствие эффекта седации и диффузной мышечной слабости. Отсутствуют также такие проявления центрального действия препарата, как снижение системного артериального давления, головокружение и координаторные нарушения.
Препарат выпускается в таблетках по 150 мг толперизона гидрохлорида и в ампулах, содержащих 100 мг толперизона и 2,5 мг лидокаина гидрохлорида. Таким образом, Мидокалм® является единственным центральным миорелаксантом, имеющим инъекционную форму, что позволяет более эффективно использовать его при всех видах спастических синдромов за счет более быстрого достижения клинического эффекта. Кроме того, наличие двух форм выпуска препарата дает возможность ступенчатой терапии спастичности — начиная с инъекционной формы с последующим переходом на таблетированную форму Мидокалма® в рекомендованной дозе по 150 мг 3 раза в день. Максимальная допустимая доза Мидокалма® у пациентов со спастическим гипертонусом после церебрального инсульта может достигать 900 мг в сутки.
Редкое возникновение системных побочных эффектов позволяет особо рекомендовать Мидокалм® при локальных мышечных спастических синдромах, в частности при различных проявлениях БМС. Безопасность и эффективность Мидокалма® при различных вариантах БМС доказана многими клиническими испытаниями и проспективными наблюдениями. Так, в самом крупном двойном слепом исследовании, проведенном R. Kohne-Volland в 1999 году, Мидокалм® был применен у 5130 больных с БМС с суммарным показателем эффективности 73 %, при этом побочные эффекты были зарегистрированы только у 2,6 % пациентов [25]. Хорошие результаты лечения локальных мышечных спазмов отражены также в работах других авторов [17, 25–27].
Мы представляем собственное клиническое наблюдение лечения одной из форм нейроваскулярного синдрома с использованием препарата Мидокалм®.
Больная З., 44 лет, по профессии маляр, правша, поступила в неврологическую клинику с жалобами на боли в шейном отделе позвоночника, ощущение хруста в шее при активных движениях, тяжесть и скованность в шее. Беспокоит также головокружение несистемного характера, усиливающееся при поворотах головы, головные боли, общее плохое самочувствие. Кроме этого больная жалуется на боли в правой половине шеи, правой надплечной области и правой кисти, онемение и ощущение «ползания мурашек» и похолодания в правой руке, усиливающиеся при физической нагрузке, онемение рук по ночам.
Анамнез заболевания: считает себя больной с 35-летнего возраста, когда впервые появились болевые ощущения и тяжесть в области шеи. Связывает симптомы заболевания с физической нагрузкой (работой с запрокинутой головой). Около 3 лет назад появились болевые ощущения в области правого плеча и надплечной области, около года назад — парестезии и ощущение похолодания в правой руке, усиливающиеся по направлению к кисти. Наблюдалась у невролога в поликлинике, проводилось физиолечение (ДДТ-терапия) на область шеи, принимала нестероидные противовоспалительные средства (диклофенак) с временным облегчением шейного болевого синдрома, однако боли в правом надплечье и парестезии оставались. Обратилась за помощью в НЦН РАМН.
Общий анамнез не отягощен, травм и оперативных вмешательств не было.
Объективно: пациентка высокого роста (выше 180 см), телосложение астеническое.
Неврологический статус: пациентка контактна, охотно и подробно рассказывает о своих жалобах, правильно отвечает на вопросы. Черепные нервы без какой-либо патологии. Сухожильные и периостальные рефлексы на правой руке снижены, на ногах равномерные. Отмечается гипестезия «пятнистого» типа в правой руке, более выраженная по ульнарному краю предплечья. Пошатывается в пробе Ромберга во все стороны, пальценосовую пробу выполняет хуже справа. При пальпации области шейного отдела позвоночника определяется локальная болезненность на уровне С3–С6 позвонков. Положительный шейный симптом Ласега. Пальпация правой нижне-боковой области шеи болезненна, при этом определяется тоническое напряжение в области проекции правых передней и средней лестничных мышц. Определяются алгические точки в правой надключичной области. Мышцы области правого плечевого сустава, включая дельтовидную мышцу, несколько гипотоничны, как и мышцы правого плеча и предплечья. Пальпаторно правая кисть холоднее, чем левая, несколько отечна. Отмечается положительная проба Эдсона справа (уменьшение пульса и снижение артериального давления, происходящее при глубоком вдохе, повороте головы и приподнимании подбородка к обследуемой стороне). Пульс на левой руке — 87 уд. в 1 минуту, на правой — слабого наполнения и напряжения, около 60 уд. в 1 минуту.
Дополнительные методы обследования
1) Рентгенография шейного и грудного отдела позвоночника — признаки выраженного остеохондроза на уровне С3–С7, унковертебральный артроз, остеофиты по краям межпозвоночных дисков.
2) МРТ шейного отдела позвоночника — также выявляются признаки шейного остеохондроза, выпрямление физиологического шейного лордоза.
3) Ультразвуковая допплерография подключичных и лучевой артерий — отмечается снижение кровотока по правой подключичной артерии. При выполнении функциональных проб с поворотом головы в контралатеральную сторону отмечается существенное снижение кровотока по правой лучевой артерии.
4) Игольчатая ЭМГ мышц шеи — выявлена спонтанная залповая активность при исследовании правых лестничных мышц.
Клинический диагноз: правосторонний скаленус-синдром, шейный остеохондроз.
Пациентке проведено комплексное лечение, включавшее сосудистую, реологическую и нейрометаболическую терапию (реополиглюкин, ницерголин, актовегин, рибоксин) в комплексе с нестероидным противовоспалительным препатаром вольтареном внутримышечно, венотониками (эскузан, анавенол внутрь), постизометрической релаксацией, ЛФК. В течение десяти дней вводился внутримышечно Мидокалм® по 100 мг ежедневно. Кроме этого на правую шейную область в течение 10 дней применялись аппликации димексида на 1,5–2 часа в виде ежедневных компрессов. Димексид разводился ex tempore в соотношении 1 : 3 и 50 мл раствора смешивались с 3–4 ампулами Мидокалма®.
В конце 3-недельного курсового лечения большинство симптомов в значительной степени регрессировали. Практически нивелировался болевой и мышечно-тонический синдромы, восстановилось пульсовое кровенаполение правой подключичной и лучевой артерий. При осмотре правая рука теплая, пульс около 80 уд. в 1 минуту, асимметрия пульса не отмечается. Больная выписана домой с соответствующими рекомендациями.
Подытоживая все вышесказанное, отметим, что современная неврология располагает сейчас хорошим арсеналом мощных антиспастических препаратов. Одним из таких препаратов является Мидокалм® фирмы Гедеон Рихтер, который в силу своих уникальных свойств и наличия разнообразных лекарственных форм (в том числе ампулированной) может широко применяться в различных схемах для лечения как тонических, так и фазических спастических синдромов. В представленном наблюдении эффективное купирование симптоматики стало возможным благодаря введению в комплексную терапию внутримышечных инъекций Мидокалма® в сочетании с наружным применением его жидкой формы в составе димексидных аппликаций. Указанный клинический пример хорошо иллюстрирует широту терапевтических возможностей данного современного миорелаксанта.
1. Delwaide P.J. // Acta Neurochir. Suppl. (Wien). — 1987. — V. 39. — P. 91.
2. Лунев Д.К. Нарушения мышечного тонуса при мозговом инсульте. — М., 1974.
3. Gracies J.M. // Muscle & Nerve. — 2005. — V. 31. — P. 552.
4. Noth J. // J. Neurol. — 1991. — V. 238. — P. 131.
5. Завалишин И.А., Бархатова В.П. // Журн. неврол. и психиатрии им. С.С. Корсакова. — 1997. — Т. 97, № 3. — С. 68.
6. Гусев Е.И., Гехт А.Б. // Русский медицинский журнал. — 1999. — Т. 7, № 12. — С. 567.
7. Гранит Р. Основы регуляции движений. — М., 1973.
8. Касаткин Д.С. // Журн. неврол. и психиатрии им. С.С. Корсакова.— 2008. — Т. 108, № 3. — С. 80.
9. Ashby P. et al. // Brain. — 1972. — V. 95. — P. 21.
10. Barnes M.P. // Age Ageing. — 1998. — V. 27. — P. 239.
11. Бархатова В.П. и др. // Русский медицинский журнал. — 2005. — Т. 13, № 22. — С. 1503.
12. Oertel W.H. Distribution of synaptic transmit ters in motor centers with reference to spasticity // Spasticity. The current status of research and treatment / Ed. by M. Emre, R. Benecke. — USA, 1989. — P. 27.
13. Voogd J., Glickstein M. // Trends Neurosci. — 1998. — V. 21. — P. 370.
14. Chesselet M.F., Delfs J.M. // Trends Neurosci. — 1996. — V. 19. — P. 417.
15. Davidoff R.A. Spinal neurotransmitters and the mode of action of antispasticity drugs // The origin and treatment of spasticity / Ed. by R. Benecke et al. — USA, 1990. — P. 63.
16. Smith B.H., Sweet W.H. // Neurosurgery. — 1978. — V. 3. — P. 109.
17. Вейн А.М., Воробьева О.В. // Русский медицинский журнал. — 2003. — Т. 11, № 8. — С. 438.
18. Тревелл Дж.Г., Симонс Д.Г. Миофасциальные боли. — М., 1989.
19. Кипервас И. Периферические нейроваскулярные синдромы. — М., 1985.
20. Селезнев А.Н. и др. // Журн. невроп. и психиатрии им. С.С. Корсакова. — 1991. — Т. 91, № 4. — С. 106.
21. Селезнев А.Н. и др. Нейроангиотрофические синдромы лица и верхних конечностей. Комплексное обследование и лечение. — М., 2002.
22. Atasoy E. // Hand Clin. — 2004. — V. 20. — P. 15.
23. Thompson R.W., Driskill M. // Clin. Sports Med. — 2008. — V. 27. — P. 789.
24. Шагивалеева Т.П. и др. // Неврологический вестник. — 2003. — Т. 32, № 1–2. — С. 47.
25. Мусин P.C. // Качественная клин. практика. — 2001. — T. 1. — C. 43.
26. Авакян Г.Н. и др. // Журн. неврол. и психиатрии им. С.С. Корсакова. — 2000. — Т. 100, № 5. — С. 26.
27. Андреев А.В. и др. // Русский медицинский журнал. — 2002. — Т. 10, № 21. — С. 968.