Журнал «Медицина неотложных состояний» 7-8 (38-39) 2011
Вернуться к номеру
«Серебряная пуля» получает признание: новые рекомендации относительно интоксикации местными анестетиками
Авторы: Фесенко В.С. Харьковская медицинская академия последипломного образования, кафедра травматологии, вертебрологии и анестезиологии
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Этот обзор литературы является частью проекта основанных на доказательствах клинических рекомендаций по профилактике, распознаванию и лечению интоксикации местными анестетиками.
Местные анестетики, осложнения, интоксикация.
Местные анестетики (МА) широко применяются врачами и фельдшерами на разных этапах медицинской помощи. В отличие от казуистически редких аллергических реакций на МА [14, 21, 28, 40, 54] интоксикация (именуемая в англоязычной литературе также системной токсичностью) встречается нередко, особенно при использовании высоких доз. Ее проявления могут быть как незначительными (при абсорбции в кровоток после правильно выполненной региональной анестезии), так и серьезно отражаться на центральной нервной системе (ЦНС) и кровообращении, особенно при случайном внутрисосудистом введении, и стать причиной смерти или длительной инвалидности.
Особо опасна интоксикация бупивакаином, как было показано еще в 1970-х годах [12, 53], поскольку из-за его длительного воздействия на миокард реанимация после остановки сердца была почти безнадежной. Но в 2000-х годах появились доказательства (основанные на экспериментальных моделях и клинических случаях) эффективности лечения интоксикации местными анестетиками (ИМА) и другими липофильными медикаментами с помощью внутривенного введения липидных эмульсий («липидное спасение» — lipid rescue).
Согласно старинным преданиям, представителей нечистой силы, против которых бессильно обычное оружие, можно убить только серебряной пулей. С начала ХХ века революционные медикаменты (сначала — сальварсан, позже — пенициллин) образно называли «серебряной пулей». Сейчас так все чаще называют методику «липидного спасения» [9].
В 2010 году появились рекомендации Американского общества региональной анестезии [47] и Ассоциации анестезиологов Великобритании и Ирландии, посвященные распознаванию, лечению и предупреждению интоксикации местными анестетиками.
Очевидно, что по этическим соображениям рандомизированные клинические исследования (РКИ) тяжелой интоксикации местными анестетиками на добровольцах невозможны в наше время (самая поздняя найденная нами работа выполнена более полувека назад на добровольцах-заключенных [29]). Поэтому уровни доказательности работ, на которые мы ссылаемся, не превышали 2, а сила рекомендаций — С. Категории доказательности классифицировались согласно унифицированной методике [4] (табл. 1).
За прототип проекта отечественных рекомендаций приняты клинические рекомендации Американского общества региональной анестезии ASRA practice advisory on local anesthetic systemic toxicity (2010 г.), созданные экспертной группой [47] в составе J. Neal, C. Bernards, J.F. Butterworth 4th, G. Di Gregorio, K. Drasner, M.R. Hejtmanek, M.F. Mulroy, R.W. Rosenquist, G.L. Weinberg и согласованные с Американской академией семейной медицины, Американской академией ортопедических хирургов, Американским коллегиумом врачей неотложной помощи, Американским коллегиумом хирургов, Американской стоматологической ассоциацией, Американской ассоциацией педиатрической медицины, Американским обществом пластических хирургов, Фондом безопасности анестезиологических пациентов (APSF).
Авторы принятых нами за основу американских рекомендаций предупреждают: «Научная литература, на которой основываются эти рекомендации, несовершенна и постоянно развивается. Исследования на животных должны интерпретироваться с учетом межвидовых различий, вариаций в лабораторных системах и различных экспериментальных моделей. Предлагаемые гипотезы могут ограничивать возможные выводы, а также экстраполяции для клинического использования. Литература, включающая клинические случаи, может быть пристрастной из-за большего количества позитивных результатов, поскольку клиницисты неохотно представляют свои случаи с плохими результатами, а клинические случаи без «учебной цели» почти никогда не принимаются к публикации [18]. Таким образом, некоторые местные анестетики, например ропивакаин или левобупивакаин, могут казаться более безопасными, чем на самом деле, а специфическое лечение, например, липидной эмульсией, может быть неудачным чаще, чем показывает литература. Некоторые из наших рекомендаций основаны лишь на мнении экспертов. Суть этих практических рекомендаций в том, что они касаются спорных и неопределенных предметов. Мы стремимся признать эти противоречия, но все же предложить свои наилучшие советы в обстановке неопределенности. В частности, в более спорных вопросах наши рекомендации склоняются к ошибке в консервативную сторону.
Наши рекомендации нацелены на повышение качества помощи пациентам; все же жесткое следование им может не гарантировать результат для отдельного пациента. Наши рекомендации не претендуют на стандарт помощи и никогда не должны заменять рассудительного клинического мышления» [47].
1. История
Уже в первые годы применения местных анестетиков описывались их токсические эффекты: от кокаина — в конце ХІХ века [24, 37], от других — в начале ХХ [24, 38]. В течение второй половины ХХ века всемирно признанной была доктрина Дэниэла Мура, сформулированная им на основании опыта лечения 533 случаев интоксикации местными анестетиками при 36 113 региональных анестезиях [42]:
1) системные реакции были результатом не аллергии, а высокой концентрации местного анестетика в крови;
2) барбитураты при лечении таких реакций могут принести больше вреда, чем пользы, и даже ускорить смерть пациента;
3) премедикация барбитуратами не предупреждает таких реакций;
4) коррекция потребности в кислороде — ключ к успешному лечению таких реакций;
5) не барбитураты, а сукцинилхолин — медикамент выбора для прекращения конвульсий и создания возможности для адекватной оксигенации пациента.
Но в течение следующих десятилетий появились новые мощные амидные местные анестетики длительного действия: бупивакаин, ропивакаин, левобупивакаин, эффективность которых (связанная с липофильностью и тесной сорбцией к мембранам) сопровождается угрозой кардиотоксичности (по той же причине). Уже в конце 1970-х годов сообщалось об особо тяжелом течении интоксикации бупивакаином [12, 26, 51, 53], из-за чего фирмы-производители прекратили выпуск его 0,75% раствора, оставив на рынке растворы с концентрацией до 0,5% [24]. В 2000-х годах появился ряд сообщений и об интоксикации ропивакаином [9].
В 1990-х годах эксперименты на животных обнадежили, что липидные эмульсии могут оказаться антидотом при интоксикации местными анестетиками. В 2006 году опубликованы два первых случая (в США и Германии) удачной реанимации пациентов. В 2007 году на сайте Ассоциации анестезиологов Великобритании и Ирландии появились краткие рекомендации [10], согласно которым при тяжелой интоксикации местными анестетиками, не поддающейся стандартным реанимационным мероприятиям, можно использовать введение липидной эмульсии. В том же году начала работу над более подробными рекомендациями группа экспертов Американского общества региональной анестезии, которая в 2010 году опубликовала практические рекомендации по ИМА ASRA practice advisory on local anesthetic systemic toxicity в журнале Regional Anesthesia and Pain Medicine [47], а на сайте этого общества разместила краткие (на двух страницах, для ламинирования и хранения на рабочем месте) схемы распознавания, лечения и профилактики тяжелой ИМА. Рекомендации 2010 года были менее консервативными, чем британские 2007 года: допускалось использование липидных эмульсий при первых предвестниках интоксикации МА. То же предлагается и в обновленных, 2010 года, схемах Ассоциации анестезиологов Великобритании и Ирландии [55].
К тому времени уже были зарубежные сообщения об успешном предупреждении более тяжелых проявлений интоксикации путем введения липидных эмульсий уже при первых ее признаках. В 2010–2011 годах украинские авторы [5, 6, 60] сообщили о целой серии таких случаев: один — с артикаином [60], один — с лидокаином [60], семь — с бупивакаином [5, 6] и один — с ропивакаином [5, 6].
2. Частота (инцидентность), модели и механизмы
2.1. Частота (инцидентность)
Все, что известно об интоксикации местными анестетиками у пациентов, — это:
1) эпидемиологические исследования с попыткой определения ее инцидентности в различных популяциях;
2) серии случаев;
3) отдельные сообщения о клинических случаях с описанием проявлений и лечения [23].
Результаты эпидемиологических статистических работ очень отличаются в зависимости от того, что подразумевалось под интоксикацией, в каких клинических обстоятельствах она происходила и как собирались данные. Например, в 1951 году сообщалось о 7 смертях на 39 278 пациентов (1,8 : 10 000) после аппликационных анестезий кокаином или тетракаином (дикаин) в отоларингологии [33]. В базе данных американской клиники Мейо [16] зарегистрирована инцидентность конвульсий 79 : 10 000 после блокад плечевого сплетения, в частности надключичным и межлестничным доступами (при последнем анестетик случайно введен в позвоночную артерию, кровоснабжающую головной мозг). Однако по данным французской горячей линии региональной анестезии за 10 месяцев [15], частота конвульсий составляла от 0 до 25 на 10 000 в зависимости от типа блокады, причем остановок сердца вследствие ИМА во французской серии не зарегистрировано.
Сообщения же об отдельных случаях или сериях случаев ИМА ценны информацией о ее клиническом течении, но не могут определить ее механизмы.
2.2. Модели острой интоксикации местными анестетиками
Поскольку после 1960 года [29] рандомизированных клинических исследований на людях не было и, пожалуй, не будет, все новое о механизмах и методах лечения ИМА изучается и будет изучаться на животных. Но консенсуса относительно того, какая экспериментальная модель лучше отображает ИМА у человека, нет.
При интерпретации исследований ИМА на животных важно понимать, какая модель избиралась и какие именно клинические обстоятельства она воссоздает. Эксперименты проводились на целых животных, на изолированных сердцах и тканевых культурах; изучались целые клетки, ионные каналы и органеллы (митохондрии); сравнивались крупные и мелкие животные, в сознании и под наркозом, болюсное введение и инфузия [19, 30]. На интерпретацию результатов должны влиять также оцениваемые параметры, время их оценки, воздействие сопутствующих факторов, в частности гипоксии. Кроме того, много случаев ИМА происходит у пациентов с сопутствующими коронарными или другими сердечными болезнями, что трудно смоделировать на стандартных экспериментальных животных или препаратах.
2.3. Механизмы острой интоксикации местными анестетиками
До сих пор до конца не ясно, какие места присоединения МА, ионные каналы или ферменты наиболее важны в церебротоксичности или кардиотоксичности и в их лечении.
Создается впечатление, что кардиотоксичность зависит прежде всего от связывания МА с натриевыми каналами и их ингибирования: чем мощнее МА в блокаде нервов, тем сильнее он тормозит проводимость в сердце [19]. Сравнительно с лидокаином эти каналы бывают дольше блокированы бупивакаином [20], в меньшей степени — его S(–)-изомером, левобупивакаином [56].
Кроме того, поскольку МА ингибируют почти все компоненты окислительного фосфорилирования, важной потенциальной мишенью могут быть митохондрии, и это объясняет, почему проявления ИМА касаются прежде всего органов, наименее толерантных к анаэробному метаболизму, — сердца и головного мозга [19].
МА также отличаются церебротоксичностью. Отношение между аритмогенной (токсичной для сердца) и конвульсивной (токсичной для мозга) дозами ниже у бупивакаина, чем у лидокаина, что отражается на безопасности, поскольку предвестники со стороны ЦНС заранее предупреждают анестезиолога об угрозе наступления кардиотоксичности [19].
Более мощные МА вызывают аритмии при более низких плазменных уровнях, чем лидокаин или мепивакаин. У собак при сходных дозах бупивакаин и этидокаин вызывали тяжелые аритмии без снижения сократимости сердца, а лидокаин, напротив, угнетал миокардиальную контрактильность без аритмий. Но при более высоких плазменных концентрациях все МА способны вызвать тяжелую депрессию миокарда [19].
3. Профилактика
Нет возможности предупредить ИМА в клинической практике [47]. Главное в профилактике — избегать передозировки вследствие абсорбции в кровоток чрезмерной дозы МА, а также внутрисосудистого введения МА из-за случайного попадания иглы или катетера в сосуд. Следует также рассудительно относиться к выбору МА.
Рекомендации по предупреждению ИМА [47]:
Не существует единственного мероприятия, способного предупредить ИМА в клинической практике.
Используйте минимальную эффективную дозу местного анестетика (доза = объем ґ концентрация).
Используйте постепенную (дробную) инъекцию местных анестетиков — вводите порциями по 3–5 мл, с паузами 15–30 с между инъекциями. При фиксированной игле (установленной по ориентиру, парестезии или электрической стимуляции) время между инъекциями должно приблизительно равняться времени циркуляции (около 30–45 с); но этот идеал не должен повышать риск смещения иглы между инъекциями. Время циркуляции может быть больше при блокадах на нижних конечностях. Использование больших порций требует более длительных интервалов для снижения кумулятивной дозы от наслоившихся инъекций. Постепенная инъекция может быть менее важной с ультразвуковым контролем, при котором часто используется перемещение иглы.
Перед каждой инъекцией аспирируйте из иглы или катетера, но учитывайте, что такая аспирационная проба может быть ложноотрицательной примерно в 2 % случаев.
При инъекции потенциально токсических доз местного анестетика рекомендуется использовать маркер внутрисосудистого попадания. Хоть адреналин и является несовершенным маркером и используется на усмотрение врача, однако преимущества этого препарата, по-видимому, превышают его риски для большинства пациентов:
— внутрисосудистая инъекция адреналина в концентрации 10–15 мкг/мл у взрослых вызывает учащение пульса на 10 ударов и более или повышение систолического артериального давления (АД) на 15 мм рт.ст. и более при отсутствии бета-блокады, активных родов, пожилого возраста, а также общей или нейроаксиальной анестезии;
— внутрисосудистая инъекция адреналина в дозе 0,5 мкг/кг у детей вызывает повышение систолического АД на 15 мм рт.ст. и более;
— соответствующие субтоксические дозы местного анестетика могут вызывать субъективные симптомы слабой системной токсичности (слуховые изменения, возбуждение, металлический привкус и пр.) у пациентов, не получавших премедикации;
— фентанил в дозе 100 мкг вызывает седацию, если попадает интравазально женщине при родах.
Ультразвуковой контроль может снизить частоту внутрисосудистой инъекции, но истинное снижение ИМА у людей остается недоказанным. Отдельные сообщения описывают ИМА, несмотря на использование ультразвукового контроля. Общая эффективность ультразвукового контроля для снижения частоты ИМА еще нуждается в изучении.
3.1. Выбор местного анестетика
Нецелесообразно использовать мощный МА длительного действия (бупивакаин, ропивакаин, левобупивакаин), если для интраоперационного и послеоперационного обезболивания можно обойтись менее токсичными МА короткой (прокаин (новокаин)) или средней продолжительности действия (лидокаин, мепивакаин, артикаин). МА длительного действия более опасны из-за возможной кардиотоксичности без предварительных проявлений со стороны ЦНС, интоксикация ими протекает тяжело и плохо поддается реанимации. Поэтому их использование оправдано лишь при необходимости обезболивания длительных операций, послеоперационного или внеоперационного обезболивания (при родах или в онкологии) и при наличии полного реанимационного оснащения. Применение левовращающих изомеров (ропивакаин, левобупивакаин) вместо рацемического бупивакаина теоретически снижает возможность ИМА, но их использование не гарантирует от рисков при таких сопутствующих заболеваниях, как ишемическая болезнь сердца, дефекты проводимости или состояния с низким сердечным выбросом [47].
3.2. Минимальная эффективная доза
Доза введенного МА (объем, умноженный на концентрацию) может быть снижена несколькими методами.
3.2.1. Концентрация МА должна быть достаточной для избранного метода местной или региональной анестезии, но ее превышение способствует более быстрой абсорбции в кровоток, более быстрому нарастанию плазменного уровня и более высокому риску ИМА.
3.2.2. Объем МА при большинстве блокад периферических нервов и сплетений, как свидетельствуют доказательства [48], обычно превышает объем, достаточный для надежной блокады, что показали недавние работы с ультрасонографическим контролем [25] и периневральными катетерами [50], где адекватная блокада достигалась малыми дозами МА. Поскольку в этих работах не всем доступное самое современное оборудование использовали специалисты, блестяще им владеющие, на практике большинство врачей продолжают вводить большие объемы МА для гарантирования надежных блокад, но это оправдано лишь при знании проявлений и методов лечения ИМА и наличии реанимационного оснащения.
3.3. Допустимые дозы местных анестетиков
Наивысшие допустимые дозы МА зависят от метода региональной анестезии, добавления адреналина (снижающего абсорбцию МА в кровоток) и отличаются в разных странах [52], а отечественными авторами предусмотрены так называемые абсолютные максимальные дозы (лидокаин с добавлением адреналина: 10 мг/кг или 1000 мг врослым) для блокад нервов и сплетений, допустимые лишь для применения опытным анестезиологом в полностью оборудованной операционной [1, 2]. Более того, зарубежные дозы для тумесцентной местной анестезии, применяемой в пластической хирургии, еще выше: сильно разведенный (0,15%) лидокаин с добавлением адреналина (без липосакции) — 35 мг/кг, (при липосакции) — 55 мг/кг [31]. Такие дозы вводят в надежде, что большая часть лидокаина будет удалена во время операции.
Ни масса тела, ни индекс массы тела не коррелируют с плазменным уровнем МА после конкретной дозы у взрослых; более надежна такая корреляция у детей [47]. Важным являются место введения (его васкуляризация), вазоактивность местного анестетика (его способность расширять или суживать сосуды), добавление адреналина к раствору МА и факторы, связанные с состоянием пациента: сердечной, почечной или печеночной дисфункцией [47]. Под угрозой в отношении возможной ИМА находятся лица моложе 4 месяцев или старше 70 лет, а также пациенты с дефектами миокардиальной проводимости или ишемической болезнью сердца [47].
3.4. Избегание внутрисосудистого введения
3.4.1. Аспирационная проба (подтягивание поршня шприца) рекомендована перед каждым введением МА через иглу или катетер [47], хотя в 2 % случаев она может быть ложноотрицательной [49] по двум причинам: игла или катетер, едва попав в сосуд, могут затромбироваться, а стенка самого сосуда во время аспирации может прижаться к отверстию иглы или катетера, не позволяя получить обратный ток крови. Поэтому отечественные авторы [1, 2] рекомендуют двойную аспирационную пробу, позволяющую устранить хотя бы первую причину: подтянуть поршень, слегка продвинуть вперед (чтобы протолкнуть возможный тромб) и снова подтянуть.
3.4.2. Тест-доза должна выявить внутрисосудистое введение МА при самой малой его дозе. Кроме того, при эпидуральной анестезии она должна обнаружить случайное попадание иглы не только в сосуд, а и в подпаутинное пространство. Этим требованиям лучше всего отвечает проба Мура и Батры [41], показавших, что доза 3 мл разных анестетиков (в необходимых для эпидуральной анестезии концентрациях) с добавлением адреналина в разведении 1 : 200 000 (15 мкг в 3 мл) позволяет быстро найти не только подпаутинное попадание (признаки спинальной анестезии), но и внутрисосудистое (ускорение пульса или повышение артериального давления). Считают [13, 45], что широкое внедрение этой пробы во много раз снизило частоту ИМА при эпидуральной анестезии.
3.4.3. Маркеры внутрисосудистого введения
3.4.3.1. Адреналин, помимо других преимуществ как адъюванта к раствору МА (замедление абсорбции в кровь, продление блокады и т.д.), в дозе от 10 до 15 мкг/мл (2–3 мл раствора при разведении адреналина 1 : 200 000) является довольно надежным маркером попадания раствора в кровоток: сенситивность (чувствительность) 80 % у взрослых (положительной реакцией считается ускорение пульса на 10 ударов и более либо повышение систолического АД на 15 мм рт.ст. и более), при отсутствии бета-блокады, активных родов, пожилого возраста, а также общей или нейроаксиальной анестезии. Интравазальная инъекция адреналина в дозе 0,5 мкг/кг у детей вызывает повышение систолического АД на 15 мм рт.ст. и более [13, 47]. Опасения в отношении возможности усиления адреналином местной нейротоксичности МА для людей не доказаны [47, 46].
3.4.3.2. Фентанил может использоваться как альтернатива адреналину при родах, когда ускорение пульса и повышение АД происходит во время схваток и без адреналина. Если 100 мкг (1 ампула) фентанила попадет в кровоток — это вызывает сонливость или седацию роженицы [45]. Впрочем, такая доза фентанила, как правило, может быть введена лишь с большой дозой МА, которая сама по себе даст проявления внутрисосудистого попадания.
3.4.3.3. Сам местный анестетик в субтоксичной дозе может вызвать субъективные симптомы слабой системной токсичности (слуховые изменения, возбуждение, металлический привкус и т.д.) у пациентов, не получивших премедикации [47].
3.4.4. Темп введения теоретически может повлиять как на эффективность блокады (равномерное распространение раствора в эпидуральном или периневральном пространстве), так и на риск интоксикации (при быстром введении повышенное давление вокруг травмированных иглой сосудов способствует проникновению раствора МА в эти сосуды) и возможность своевременного выявления предвестников ИМА при введении мелкими порциями (по 3– 5 мл) с паузами между ними. Но, с одной стороны, это никакими исследованиями не доказано, с другой — слишком длительная инъекция, да еще и с паузами, несет дополнительный риск нежелательного смещения иглы [47] (уровень D).
3.5. Ультрасонографический контроль
Теоретически ультразвуковой контроль может своевременно выявить введение раствора в сосуд, но разные РКИ дали противоречивые результаты, повторные движения иглы при блокадах с ультразвуковым контролем могут повышать риск попадания в сосуды, и пока что нет оснований отказываться при этой методике от добавления адреналина как маркера интравазального введения [47, 61, 62].
4. Клиническая диагностика
Описание клинического течения ИМА базируется на обзоре зарубежных источников, опубликованных на протяжении 30 лет (1979–2008) на английском, французском и немецком языках [23], материалах сайта «липидного спасения» [3], а также на отечественных публикациях случаев ИМА после блокад периферических нервов и сплетений [5–10, 60]: восьми — с бупивакаином, одного — с ропивакаином, одного — с лидокаином, еще одного — с артикаином.
4.1. Репрезентативность публикаций
ИМА остается весомым источником морбидности и летальности: по базам данных судебных исков Американского общества анестезиологов, именно она была причиной трети повреждений мозга или смертей, связанных с региональной анестезией [34]. Однако врачи более склонны публиковать успехи, чем неудачи: из 93 случаев, описанных за 30 лет в 74 зарубежных публикациях — лишь одна смерть. Отечественные публикации также не сообщают о смертях.
4.2. Ориентировочная инцидентность (частота) ИМА
Инцидентность ИМА может достигать 1 : 1000 при блокадах периферических нервов [44], но такая оценка учитывает даже незначительные субъективные симптомы, большинство из которых не прогрессирует до полной клинической картины тяжелой ИМА.
4.3. Классическая клиническая картина
Классическое описание ИМА в большинстве учебников включает субъективные симптомы возбуждения ЦНС (слуховые изменения, онемение вокруг рта, металлический привкус, тревожность), позднее переходящие в конвульсии и/или угнетение ЦНС (кома, апноэ). Согласно классическим описаниям ИМА, кардиотоксичность не наблюдается без предшествующей церебротоксичности.
Когда ИМА происходит вследствие прямой интравазальной инъекции (особенно инъекции в сонную или позвоночную артерию), продромальных симптомов может не быть, зато быстро возникнут конвульсии, переходящие в возбуждение сердца (гипертензия, тахикардия, желудочковые аритмии).
При очень высоких плазменных концентрациях возбуждение сердца может перейти в угнетение сердца (брадикардия, асистолия, сниженная сократимость и гипотензия). В частности, после самых мощных МА кардиотоксичность может проявиться одновременно с конвульсиями или даже опережать их.
4.4. Нетипичная клиническая картина
Несмотря на классическое описание, клинические сообщения об ИМА, охваченные зарубежным обзором [23], подчеркивают крайнее разнообразие ее картины, включая время наступления, начальные проявления и длительность. Нетипичная картина описана примерно в 40 % опубликованных случаев ИМА [23]. В этих случаях субъективные симптомы запаздывали на 5 минут и дольше либо появлялись вместе с объективными проявлениями ИМА со стороны сердечно-сосудистой системы. В отечественном случае интоксикации бупивакаином, очевидно, из-за внутрисосудистого попадания раствора МА пациент сразу потерял сознание, у него возникли апноэ и брадиаритмия, а развернутых конвульсий не было — лишь незначительное подергивание циркуморальных мышц [7, 8].
Рекомендации по распознаванию ИМА [47]:
В классических описаниях ИМА говорится о прогрессировании субъективных симптомов возбуждения ЦНС (психическое возбуждение, слуховые изменения, металлический привкус или быстрое начало психиатрических симптомов), переходящих в судороги, а затем в депрессию ЦНС (сонливость, кома или остановка дыхания). В конце этой последовательности начальные признаки сердечной токсичности (гипертензия, тахикардия или желудочковые аритмии) сменяются сердечной депрессией (брадикардия, блокада проводимости, асистолия, снижение сократимости). Однако от этого классического описания встречаются существенные отклонения, поэтому врач должен быть готов к нетипичному или неожиданному проявлению ИМА:
— одновременное проявление токсичности со стороны ЦНС и сердца;
— сердечная токсичность без продромальных объективных признаков и субъективных симптомов токсичности со стороны ЦНС.
Время проявления ИМА бывает разным. Немедленное (до 60 с) проявление позволяет предположить внутрисосудистую инъекцию местного анестетика с прямым доступом к головному мозгу, а проявление, отсроченное на 1–5 минут, предполагает прямую внутрисосудистую инъекцию, инъекцию на нижней конечности или отсроченную абсорбцию из тканей. Поскольку ИМА может проявиться более чем через 15 минут после инъекции, пациентов, получающих потенциально токсичные дозы местного анестетика, следует тщательно мониторировать в течение 30 минут после инъекции.
Клинические сообщения связывают ИМА с сопутствующими сердечными, неврологическими, легочными, почечными, печеночными или метаболическими заболеваниями. Такие пациенты, особенно очень юные или очень старые, требуют особого наблюдения.
Общая вариабельность объективных признаков и субъективных симптомов ИМА, времени начала и связи с различными болезненными состояниями требует от врача настороженности в отношении диагноза ИМА у пациентов с нетипичными или неожиданными объективными признаками или субъективными симптомами со стороны ЦНС или сердца после введения более чем минимальной дозы местного анестетика.
4.5. Время наступления проявлений
В опубликованных в зарубежной литературе случаях ИМА [23] после одноразовой инъекции проявления наступали очень быстро: медиана времени от инъекции до первого симптома — 52,5 с, межквартильный интервал — 30–180 с, что свидетельствует о прямой инъекции в артерию, кровоснабжающую головной мозг, или большом интраваскулярном болюсе, достаточном для вызывания симптомов даже после клиренса первого прохождения через легкие [23]. В большинстве других сообщений первые симптомы возникли между первой и пятой минутами инъекции, что позволяет предположить частично внутрисосудистое попадание, относительно длительное время циркуляции после инъекции на нижних конечностях и/или поглощение МА тканями [23]. Примерно в 25 % случаев первые симптомы появились через 5 минут после инъекции (в одном случае — через 60 минут), что объясняется абсорбцией МА из места блокады в кровоток и подчеркивает значение длительного наблюдения за пациентом после применения потенциально токсичной дозы МА [23].
Из 11 отечественных случаев один свидетельствует о частично интравазальном попадании — блокада плечевого сплетения была удачной, но ИМА проявилась во время инъекции, «на игле» [7, 8]. В остальных случаях проявления наступили позднее и были устранены внутривенной инфузией липидной эмульсии [5, 6, 60].
4.6. Особенности блокад
Из опубликованных в зарубежной литературе 93 случаев [23] эпидуральная блокада была причиной ИМА в 33 %, блокада плечевого сплетения подмышечным доступом — в 17 %, межлестничным — в 13 %. Из 11 отечественных опубликованных случаев 9 (у взрослых) касались блокад плечевого сплетения или нервов нижней конечности, при которых также вводятся высокие дозы МА [5–8], а еще два случая произошли на фоне общей анестезии через несколько минут после инфильтрации местным анестетиком перед уранопластикой у младенцев в возрасте 6 и 9 месяцев [60].
Из 93 зарубежных случаев ИМА 77 произошли после одноразовой инъекции МА, 14 — после длительной инфузии МА, 2 — после одноразового дополнительного введения на фоне длительной инфузии [23]. Все отечественные опубликованные случаи произошли после одноразовой инъекции МА [5–8, 60].
Среди 93 зарубежных случаев ИМА 52 (55 %) вызваны бупивакаином, 28 (30 %) — ропивакаином, 4 (4 %) — левобупивакаином, 9 (11 %) — другими МА [23]. Среди 11 отечественных опубликованных случаев 8 (73 %) были вызваны бупивакаином, 1 (9 %) — ропивакаином, 1 (9 %) — лидокаином, 1 (9 %) — артикаином [5–8, 60].
4.7. Особенности пациентов
Среди 93 зарубежных пациентов с ИМА две трети составили женщины, а почти половину — дети или пожилые люди: 16 % моложе 16 лет и 30 % старше 60 лет. Более трети этих пациентов имели сопутствующие сердечные, неврологические или метаболические заболевания, в том числе диабет, изовалериановую ацидемию, почечную недостаточность [23].
Один из отечественных пациентов — тот, у которого мгновенно возникла тяжелая ИМА, —56-летний мужчина с хроническим алкоголизмом и токсической энцефалопатией, ослабленный переломами и алкогольным делирием, потребовавший 5-дневного лечения [7, 8]. Оба младенца из отечественной публикации [60] имели врожденные расщелины неба. Сведения о других пациентах не публиковались [5, 6].
4.8. Практические выводы
Из анализа опубликованных случаев ИМА вытекает, что при тенденции к классической клинической картине часто бывают вариации. Хотя конвульсии были самым частым проявлением тяжелой ИМА, менее 20 % пациентов имели такие классические продромальные симптомы, как слуховые нарушения, металлический привкус или беспокойство [23]. Следовательно, практические врачи должны быть постоянно начеку, особенно с пожилыми пациентами, имеющими сопутствующие сердечные, легочные, почечные, печеночные, метаболические или неврологические болезни. Важно, что ИМА не всегда проявляется как очевидные конвульсии или сердечные аритмии вскоре после инъекции МА. Подумать об угрозе ИМА следует при непонятном беспокойстве или угнетении ЦНС либо неожиданных признаках нарушений кровообращения, например, при прогрессирующей гипотензии, брадикардии или желудочковой аритмии, даже через 15 минут после инъекции МА [47].
4.9. Дифференциальная диагностика
Кроме интоксикации местным анестетиком вследствие передозировки или случайной инъекции в сосуд, возможны также другие причины реакции на местные анестетики: чрезмерная доза вазоконстриктора (адреналин и т.п.), добавленного к раствору МА; вазовагальная реакция (синкопе — обморок); казуистически редко — анафилаксия (табл. 2).
5. Лечение
Приоритетами в лечении ИМА являются обеспечение проходимости дыхательных путей, поддержание кровообращения и содействие уменьшению системных эффектов МА.
Рекомендации по лечению ИМА [47]:
При появлении объективных признаков или субъективных симптомов ИМА жизненно важным является быстрое и эффективное обеспечение проходимости дыхательных путей для предупреждения гипоксии и ацидоза, потенцирующих ИМА.
При появлении судорог их следует быстро прекратить введением бензодиазепинов. Если бензодиазепинов нет, приемлемы малые дозы пропофола или тиопентала. Новые исследования могут подтвердить целесообразность раннего применения липидных эмульсий для лечения судорог.
Хотя пропофол может прекратить судороги, его большие дозы еще больше угнетают сердечную функцию; при признаках скомпрометированной сердечно-сосудистой системы следует избегать пропофола. Если судороги продолжаются, несмотря на введение бензодиазепинов, следует подумать о малых дозах сукцинилхолина или другого нервно-мышечного блокатора для минимизации ацидоза и гипоксемии.
При остановке сердца мы рекомендуем стандартный реанимационный протокол ACLS со следующими модификациями:
— при использовании адреналина предпочтительными являются малые начальные дозы (болюсы по 10–100 мкг у взрослых);
— вазопрессин не рекомендуется;
— следует избегать блокаторов кальциевых каналов и бета-адреноблокаторов;
— при развитии желудочковых аритмий предпочтительным является амиодарон, лечение местными анестетиками (лидокаин или новокаинамид) не рекомендуется.
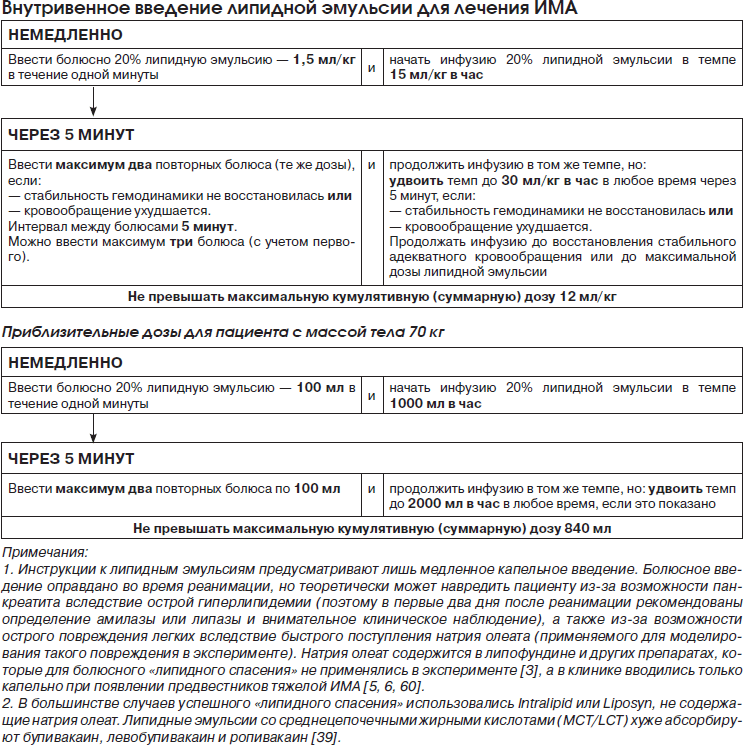
Лечение липидной эмульсией:
— подумайте о ее введении при первых признаках ИМА, после обеспечения проходимости дыхательных путей;
— дозировка:
- болюс 20% липидной эмульсии: 1,5 мл/кг;
- инфузия 0,25 мл/кг в минуту, продолжающаяся не менее 10 минут после достижения стабильности кровообращения;
- если стабильность кровообращения не достигнута, подумайте о повторном болюсе и ускорении инфузии до 0,5 мл/кг в минуту;
- в качестве высшей начальной дозы эмульсии рекомендуется примерно 10 мл/кг в минуту.
Пропофол не является заменителем липидной эмульсии.
Отсутствие реакции на лечение липидной эмульсией требует быстрого начала экстракорпорального кровообращения. Поскольку его немедленное начало невозможно, следует уведомить ближайший центр, где его проводят, при первых признаках сердечно-сосудистой недостаточности во время эпизода ИМА.
5.1. Поддержание проходимости дыхательных путей
В отличие от лечения «обычной» остановки кровообращения (при которой можно начинать с массажа сердца или дефибрилляции) ключевым при ИМА является понимание приоритета проходимости дыхательных путей [47]. Как показано Муром и его сотрудниками полвека назад [42, 43], предупреждение гипоксии и ацидоза немедленным восстановлением оксигенации и вентиляции может либо остановить развитие циркуляторного коллапса и конвульсий, либо облегчить реанимацию. Это подтверждено лабораторными исследованиями [32, 47].
5.2. Прекращение конвульсий
Если начались конвульсии, их следует немедленно прекратить, чтобы избежать углубления гипоксии и ацидоза. Комиссия экспертов Американского общества региональной анестезии [47] рекомендует бензодиазепины как идеальные противосудорожные препараты, поскольку они имеют ограниченный потенциал кардиодепрессии. При отсутствии бензодиазепинов приемлемыми альтернативами являются пропофол либо тиопентал; однако их способность ухудшить имеющуюся гипотензию или кардиодепрессию требует применения минимальной эффективной дозы.
Комиссия экспертов признает, что дальнейший опыт инфузии липидов может привести к предоставлению ей преимущества перед бензодиазепинами [47].
Если тонико-клонические судороги продолжаются, несмотря на эти мероприятия, можно подумать о малых дозах сукцинилхолина (дитилин) для быстрого прекращения мышечной активности (продолжение судорог углубляет гипоксию и системный ацидоз), учитывая, что судорожная активность мозга при этом будет продолжаться [47].
5.3. Реанимация при остановке кровообращения
Остановка кровообращения, вызванная ИМА, требует быстрого восстановления коронарной перфузии для улучшения сократимости миокарда и — теоретически — для вымывания МА из тканей сердца. Поддержание сердечного выброса и доставка кислорода к тканям критичны для профилактики и лечения ацидоза.
5.3.1. Отличие от стандарта: угрозы адреналина, избегание вазопрессина. Важно осознать, что аритмия либо остановка сердца вследствие ИМА существенно отличаются от более типичных внегоспитальных сценариев, предусмотренных рекомендациями ACLS. Хотя стандартная доза (1 мг) адреналина может восстановить кровообращение и вначале улучшить артериальное давление, эта доза высоко аритмогенна. Более того, при экспериментальной остановке кровообращения вследствие ИМА у животных адреналин приводил к худшим результатам после асистолии от бупивакаина, чем липидная эмульсия [59], а вазопрессин также показал очень плохие результаты и приводил к легочному кровотечению [22]. Поэтому Комиссия экспертов [47] советует, применяя адреналин при ИМА, использовать его дозы ниже стандартных (менее 1 мкг/кг). На основании экспериментов на животных следует избегать вазопрессина.
5.3.2. Искусственное кровообращение. При стойкой ИМА с неадекватным эффектом от адреналина и других стандартных методов следует рассмотреть искусственное кровообращение как временное мероприятие для снижения тканевых уровней МА [47].
5.4. Липидная эмульсия
Лечение липидной эмульсией может быть полезным при реанимации, вероятнее всего, путем «липидного смывания», устраняющего липофильные МА из тканей сердца, таким образом улучшая сердечную проводимость, сократимость и коронарную перфузию. Липидные эмульсии со среднецепочечными жирными кислотами (MCT/LCT) хуже абсорбируют бупивакаин, левобупивакаин и ропивакаин [39]. Комиссия экспертов [47] рекомендует начальный болюс 20% липидной эмульсии 1,5 мл/кг, далее следует инфузия 0,25 мл/кг в минуту в течение 10 минут после достижения гемодинамической стабильности. Если стабильность не достигнута, следует ввести повторный болюс и повысить темп инфузии до 0,25 мл/кг в минуту. В качестве верхнего предела для начального лечения рекомендовано примерно 10 мл/кг в течение 30 минут [58]. О возможности применения липидных эмульсий говорится уже и в отечественных учебных пособиях [11].
5.4.1. Время применения и наблюдения. Относительно терапии липидной эмульсией остается ряд вопросов. Прежние рекомендации консервативно предлагали ее использование лишь после неудачи стандартных реанимационных попыток, но недавние сообщения поддерживают раннее применение липидной эмульсии при первых признаках аритмии вследствие подозреваемой ИМА, продолжительных судорогах или быстром прогрессировании ИМА. Поскольку тканевые депо МА со временем могут перераспределяться в кровоток, Комиссия экспертов [47] рекомендует наблюдение в течение минимум 12 часов за любым пациентом после тяжелой ИМА. Это объясняется длительным поступлением МА из тканевого депо (место его введения при блокаде) и возможным повторным повышением его уровня в крови и возвращением признаков интоксикации. Тогда может понадобиться повторное введение липидной эмульсии, о чем свидетельствует описанный в 2009 году случай в Южной Африке [36]. Там случайное внутрисосудистое введение бупивакаина при выполнении блокады плечевого сплетения привело к судорогам, после которых наступила асистолия. Пациента быстро оживили сердечно-легочной реанимацией, дополненной 150 мл 20% липидной эмульсии. Однако кардиотоксичность возобновилась через 40 минут после завершения введения эмульсии. Из-за отсутствия дополнительной липидной эмульсии для лечения кардиотоксичности использовались амиодарон и инотропная поддержка. Этот случай свидетельствует, что ИМА может возобновиться после начального липидного спасения. Поскольку возобновление интоксикации может потребовать дополнительных доз липидной эмульсии, должно быть в наличии достаточное ее количество при выполнении региональной анестезии [36]. Также теоретически возможен панкреатит вследствие острой гиперлипидемии после быстрого введения высокой дозы эмульсии, в связи с чем рекомендованы регулярный осмотр пациента и ежедневные анализы на амилазу или липазу в течение двух дней [47].
5.4.2. Препараты липидных эмульсий. В настоящее время нет доказательств преимуществ одних препаратов перед другими [47]. На сегодня ни одна фирма-производитель не рекомендует официально свой препарат для болюсного введения.
Следует иметь в виду, что некоторые препараты содержат натрия олеат в качестве стабилизатора. Натрия олеат при медленном введении безопасен, а при болюсном введении теоретически может вызвать острое повреждение легких.
В имеющихся публикациях описаны успешные реанимации пациентов такими препаратами: Intralipid 20% фирмы Fresenius Kabi (не содержит натрия олеат), Liposyn фирмы Hospira (не содержит натрия олеат), Lipofundin MCT/LCT фирмы B.Braun (содержит натрия олеат) [5,6], ClinOleic фирмы Baxter (содержит натрия олеат) [57], SMOFlipid фирмы Fresenius Kabi (содержит натрия олеат) [17], Celepid фирмы Claris Lifesciences [27].
5.4.3. Пропофол — не замена липидной эмульсии. Хотя большинство препаратов пропофола растворены в липидных эмульсиях, пропофол не рекомендован для терапии липидной эмульсией:
1) из-за низкого содержания липидов (только 10 %);
2) большого объема, необходимого для реанимации (сотни миллилитров);
3) прямых кардиодепрессивных эффектов пропофола [47].
6. Отдельный листок для размещения на сайте Ассоциации анестезиологов Украины
Эти сокращенные рекомендации адаптированы из лаконичных британских рекомендаций 2010 года [55]. Описаны проявления и лечение ИМА, а также схема применения липидной эмульсии и примечания. Рекомендации могут быть распечатаны на двух листах, вложенных в один прозрачный файл или ламинированных для хранения в операционной.
1. Гилева М.Н. Проводниковая анестезия. — Харьков: РИП «Оригинал», 1995. — 112 с.
2. Пащук А.Ю. Регионарное обезболивание. — М.: Медицина, 1987. — 160 с.
3. Сайт «липидного спасения» [www.lipidrescue.org]
4. Уніфікована методика з розробки клінічних настанов, медичних стандартів, уніфікованих клінічних протоколів медичної допомоги, локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) на засадах доказової медицини (частина перша) // Степаненко А.В., Морозов А.М., Чумак В.Т., Шпак І.В., Ліщишина О.М., Жданова М.П., Моісеєнко Р.О., Островерхова М.М., Слабкій Г.О., Думенко Т.М., Ярош Н.П., Шуляк В.І. — Київ, 2008. — 30 с.
5. Тарабрин О.А., Басенко И.Л., Марухняк Л.И., Буднюк А.А., Иванов А.А. Осложнения проводниковой анестезии: рекомендации липидного спасения // Медицина болю: сучасність та перспективи. Міжнародний симпозіум. — Київ, 2010. — С. 30.
6. Тарабрин О.А., Басенко И.Л., Марухняк Л.И., Буднюк А.А., Иванов А.А. Осложнения проводниковой анестезии: рекомендации липидного спасения // Біль, знеболювання, інтенсивна терапія. — 2010. — № 2(д). — С. 215.
7. Фесенко В.С., Дончак Ю.Д., Перепелиця Є.Є., Рудаченко О.Ю. Випадок ускладнення анестезії плечового сплетення за Куленкампфом // Біль, знеболювання, інтенсивна терапія. — 2007. — № 3(д). — С. 162-164.
8. Фесенко В.С. Інтоксикація бупівакаїном у ході анестезії плечового сплетіння: опис клінічного випадку та огляд літератури // Ліки України. — 2008. — № 3. — С. 72-74.
9. Фесенко В.С. Интоксикация местными анестетиками: старая опасность, современные мифы, новые препараты и «серебряная пуля» // Медицина неотложных состояний. — 2008. — № 4. — С. 131-138.
10. Фесенко В.С. Кому не нравится «серебряная пуля»? // Медицина неотложных состояний. — 2008. — № 5. — С. 132-134.
11. Шлапак І.П., Галушко О.А. Цукровий діабет: погляд з позиції лікаря-анестезіолога. — К.: Книга-плюс, 2010. — 160 с.
12. Albright G.A. Cardiac arrest following regional anesthesia with etidocaine or bupivacaine // Anesthesiology. — 1979. — Vol. 51, № 4. — P. 285-287.
13. Albright G.A. Epinephrine should be used with the therapeutic dose of bupivacaine in obstetrics // Anesthesiology. — 1984. — Vol. 61, № 2. — P. 217-219.
14. Amsler E., Flahault A., Mathelier-Fusade P., Aractingi S. Evaluation of re-challenge in patients with suspected lidocaine allergy // Dermatology. — 2004. — Vol. 208, № 2. — P. 109-111.
15. Auroy Y., Benhamou D., Bargues L., Ecoffey C., Falissard B., Mercier F.J, Bouaziz H., Samii K. Major complications of regional anesthesia in France: The SOS Regional Anesthesia Hotline Service // Anesthesiology. — 2002. — Vol. 97, № 5. — P. 1274-1280.
16. Brown D.L., Ransom D.M., Hall J.A., Leicht C.H., Schroeder D.R., Offord K.P. Regional anesthesia and local anesthetic-induced systemic toxicity: seizure frequency and accompanying cardiovascular changes // Anest. Analg. — 1995. — Vol. 81, № 2. — P. 321-328.
17. Burљa J. Сайт «липидного спасения» [www.lipidrescue.org]
18. Butterworth J.F. Case reports: unstylish but still useful sources of clinical information // Reg. Anesth. Pain Med. — 2009. — Vol. 34, № 3. — P. 187-188.
19. Butterworth J.F. Models and mechanisms of local anesthetic cardiac toxicity: a review // Reg. Anesth. Pain Med. — 4th — 2010. — Vol. 35, № 2. — P. 167-176.
20. Clarkson C. Hondeghem L. Mechanism for bupivacaine depression of cardiac conduction: fast block of sodium channels during the action potential with slow recovery from block during diastole // Anesthesiology. — 1985. — Vol. 62, № 4. — P. 396-405.
21. Dewachter P., Mouton-Faivre C., Emala C.W. Anaphylaxis and anesthesia: controversies and new insights // Anesthesiology. — 2009. — Vol. 111, № 5. — P. 1141-1150.
22. Di Gregorio G., Schwartz D., Ripper R., Kelly K., Feinstein D.L., Minshall R.D., Massad M., Ori C., Weinberg G.L. Lipid emulsion is superior to vasopressin in a rodent model of resuscitation from toxin-induced cardiac arrest // Crit. Care Med. — 2009. — Vol. 37, № 3. — P. 993-999.
23. Di Gregorio G., Neal J.M., Rosenquist R.W., Weinberg G.L. Clinical presentation of local anesthetic systemic toxicity: a review of published cases, 1979 to 2009 // Reg. Anesth. Pain Med. — 2010. — Vol. 35, № 2. — P. 181-187.
24. Drasner K. Local anesthetic systemic toxicity: a historical perspective // Reg. Anesth. Pain Med. — 2010. — Vol. 35, № 2. — P. 162-166.
25. Duggan E., El Beheiry H., Perlas A., Lupu M., Nuica A., Chan V.W., Brull R. Minimum effective volume of local anesthetic for ultrasound-guided supraclavicular brachial plexus block // Reg. Anesth. Pain Med. — 2009. — Vol. 34, № 3. — P. 215-218.
26. Edde R.R., Deutsch S. Cardiac arrest after interscalene brachial plexus block // Anesth. Analg. — 1977. — Vol. 56, № 3. — P. 446-447.
27. Ewe P. // Сайт «липидного спасения» [www.lipidrescue.org]
28. Fisher M.M., Bowei C.J. Alleged allergy to local anaesthetics // Anaesth. Intensive Care. — 1997. — Vol. 25, № 6. — P. 611-614.
29. Foldes F.F., Molloy R., McNall P.G., Koukal L.R. Comparison of toxicity of intravenously given local anesthetic agents in man // J. Am. Med. Assoc. — 1960. — Vol. 172, № 14. — P. 1493-1498.
30. Groban L. Central nervous system and cardiac effects from long-acting amide local anesthetic toxicity in the intact animal model // Reg. Anesth. Pain Med. — 2003. — Vol. 28, № 1. — P. 3-11.
31. Haeck P.C., Swanson J.A., Gutowski K.A., Basu C.B., Wandel A.G., Damitz L.A., Reisman N.R., Baker S.B. ASPS Patient Safety Committee. Evidence-based patient safety advisory: liposuction // Plast. Reconstr. Surg. — 2009. — Vol. 124, № 4 Suppl. — P. 28S-44S.
32. Heavner J.E., Dryden C.F. Jr, Sanghani V., Huemer G., Bessire A., Badgwell J.M. Severe hypoxia enhances central nervous system and cardiovascular toxicity of bupivacaine in lightly anesthetized pigs // Anesthesiology. — 1992. — Vol. 77, № 1. — P. 142-147.
33. Ireland P.E., Ferguson J.K., Stark E.J. The clinical and experimental comparison of cocaine and pontocaine as topical anesthetics in otolaryngological practice // Laryngoscope. — 1951. — Vol. 61, № 8. — P. 767-777.
34. Lee L.A., Posner K.L., Cheney F.W., Caplan R.A., Domino K.B. Complications associated with eye blocks and peripheral nerve blocks: an American Society of Anesthesiologists closed claims analysis // Reg. Anesth. Pain Med. — 2008. — Vol. 33, № 5. — P. 416-422.
35. Lui K.C., Chow Y.F. Safe use of local anaesthetics: prevention and management of systemic toxicity // Hong Kong Med. J. — 2010. — Vol. 16, № 6. — P. 470-475.
36. Marwick P.C., Levin A.I., Coetzee A.R. Recurrence of cardiotoxicity after lipid rescue from bupivacaine-induced cardiac arrest // Anesth. Analg. — 2009. — Vol. 108, № 4. — P. 1344-1346.
37. Mattison J.B. Cocaine poisoning // Med. Surg. Rep. — 1891. — Vol. 115 (or 60). — P. 645-650.
38. Mayer E. The toxic effects following the use of local anesthetics // JAMA. — 1924. — Vol. 82, № 11. — P. 876-885.
39. Mazoit J.-X., Le Guen R., Beloeil H., Benhamou D. Binding of long-lasting local anesthetics to lipid emulsions // Anesthesiology. — 2009. — Vol. 110, № 2. — P. 380-386.
40. Moneret-Vautrin D.A., Mertes P.M. Anaphylaxis to general anesthetics // Chem. Immunol. Allergy. — 2010. — Vol. 95. — P. 180-189.
41. Moore D.C., Batra M.S. The components of an effective test dose prior to epidural block // Anesthesiology. — 1981. — Vol. 55, № 6. — P. 693-696.
42. Moore D.C., Bridenbaugh L.D. Oxygen: the antidote for systemic toxic reactions from local anesthetic drugs // JAMA. — 1960. — Vol. 174. — P. 842-847.
43. Moore D.C., Crawford R.D., Scurlock J.E. Severe hypoxia and acidosis following local anesthetic-induced convulsions // Anesthesiology. — 1980. — 53(3). — 259-260.
44. Mulroy M.F. Systemic toxicity and cardiotoxicity from local anesthetics: incidence and preventive measures // Reg. Anesth. Pain Med. — 2002. — Vol. 27, № 6. — P. 556-561.
45. Mulroy M.F., Hejtmanek M.R. Prevention of local anesthetic systemic toxicity // Reg. Anesth. Pain Med. — 2010. — Vol. 35, № 2. — P. 177-180.
46. Neal J.M. Effects of epinephrine in local anesthetics on the central and peripheral nervous systems: neurotoxicity and neural blood flow // Reg. Anesth. Pain Med. — 2003. — Vol. 28, № 2. — P. 124-134.
47. Neal J.M., Bernards C., Butterworth J.F. IV, Di Gregorio G., Drasner K., Hejtmanek M.R., Mulroy M.F., Rosenquist R.W., Weinberg G.L. ASRA practice advisory on local anesthetic systemic toxicity // Reg. Anesth. Pain Med. — 2010. — Vol. 35, № 2. — P. 152-161.
48. Neal J.M., Gerancher J.C., Hebl G.R. et al. Upper extremity regional anesthesia. Essentials of our current understanding, 2008 // Reg. Anesth. Pain Med. — 2009. — Vol. 34, № 2. — P. 134-170.
49. Pan P.H., Bogard T.D., Owen M.D. Incidence and characteristics of failures in obstetric neuraxial analgesia and anesthesia: a retrospective analysis of 19,259 deliveries // Int. J. Obstet. Anesth. — 2004. — Vol. 13, № 4. — P. 227-233.
50. Paqueron X., Narchi P., Mazoit J.X., Singelyn F., Bėnichou A., Macaire P. A randomized, observer-blinded determination of the median effective volume of local anesthetic required to anesthetize the sciatic nerve in the popliteal fossa for stimulating and nonstimulating perineural catheters // Reg. Anesth. Pain Med. — 2009. — Vol. 34, № 4. — P. 290-295.
51. Prentice J.E. Cardiac arrest following caudal anesthesia // Anesthesiology. — 1979. — Vol. 50, № 1. — P. 51-53.
52. Rosenberg P.H., Veering B.T., Urmey W.F. Maximum recommended doses of local anesthetics: a multifactorial concept // Reg. Anesth. Pain Med. — 2004. — Vol. 29, № 6. — P. 564-575.
53. Shannon J., Douglas J. Thirty years after the bupivacaine controversy: what have we learned? // Can. J. Anesth. — 2010. — Vol. 57, №4. — P.289-292.
54. Speca S.J., Boynes S.G., Cuddy M.A. Allergic reactions to local anesthetic formulations // Dent. Clin. North. Am. — 2010. — Vol. 54, № 4. — P. 655-664.
55. The Association of Anaesthetists of Great Britain and Ireland. Guidelines for the management of severe local anaesthetic toxicity, 2010 // Сайт AAGBI [www.aagbi.org]
56. Valenzuela C., Snyders D.J., Bennett P.B., Tamargo J., Hondeghem L.M. Stereoselective block of cardiac sodium channels by bupivacaine in guinea pig ventricular myocytes // Circulation. — 1995. — Vol. 92, № 10. — P. 3014-3024.
57. Von Lцwensprung H. // Сайт «липидного спасения» [www.lipidrescue.org]
58. Weinberg G.L. Treatment of local anesthetic systemic toxicity (LAST) // Reg. Anesth. Pain Med. — 2010. — Vol. 35, № 2. — P. 188-193.
59. Weinberg G.L., Di Gregorio G., Ripper R., Kelly K., Massad M., Edelman L., Schwartz D., Shah N., Zheng S., Feinstein D.L. Resuscitation with lipid versus epinephrine in a rat model of bupivacaine overdose // Anesthesiology. — 2008. — Vol. 108, № 5. — P. 907-913.
60. Szczuruwska I., Pajkusz W., Andrijewska N., Hubycz H., Andrejczuk I. Powiklania znieczulenia miejscowego w trakcie operacji z zakresu chirurgii szczekowo-twarzowej u dzieci w wieku niemowlecym // Anestezjologia Intensywna Terapia. — 2011. — T. 43, Suppl. 1. — S. 38-39.
61. Guardabassi D. // Сайт «липидного спасения» [www.lipidrescue.org]
62. Loch E. // Сайт «липидного спасения» [www.lipidrescue.org]