Журнал «Медицина неотложных состояний» 7-8 (38-39) 2011
Вернуться к номеру
Травма во время беременности
Авторы: Шифман Е.М., Пырегов А.В. ФГУ «Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова МЗСР РФ», г. Москва, Россия
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Травма во время беременности — ведущая неакушерская причина смерти матери, которая, в свою очередь, является самой частой причиной гибели плода. К наиболее распространенным причинам травмы во время беременности относятся автотравмы, несчастные случаи, падения, насилие, особенно колото-резаные раны, и ожоги. Первой задачей при реанимации и интенсивном лечении беременной с травмой является стабилизация состояния матери. Только после этого внимание должно быть обращено в сторону плода. Контроль над состоянием плода помогает определить акушерскую тактику во время реанимации, операции и в послеоперационном периоде. Интенсивное лечение беременных после травмы представляет собой уникальный вызов для акушеров-гинекологов и акушерских анестезиологов-реаниматологов. В статье представлены данные об анатомо-физиологических изменениях и особенностях, которые возникают во время беременности. Данные факторы напрямую влияют на диагностический поиск, лечебный процесс и ход анестезиологического пособия. Особое внимание уделено осложнениям при травме живота, а также при ожогах, особенностям женщин репродуктивного возраста с травмой головы и шеи, методам диагностики и лечения при данных повреждениях.
Травма во время беременности — ведущая неакушерская причина смерти матери и самая частая причина гибели плода [1–5]. К наиболее распространенным причинам травмы во время беременности относят автотравмы, падение с высоты, насилие, колото-резаные раны, ожоги, поражения электротоком и другие несчастные случаи [2, 6].
Анатомические и физиологические изменения во время беременности (табл. 1), такие как повышение потребности в кислороде, снижение функциональной остаточной емкости легких и «полный желудок», повышают тяжесть течения и уменьшают количество времени на принятие решения [7–9]. Необходимо помнить, что факт беременности может быть не известен как самой женщине, так и врачам, то есть беременность необходимо подозревать у каждой пациентки детородного возраста.
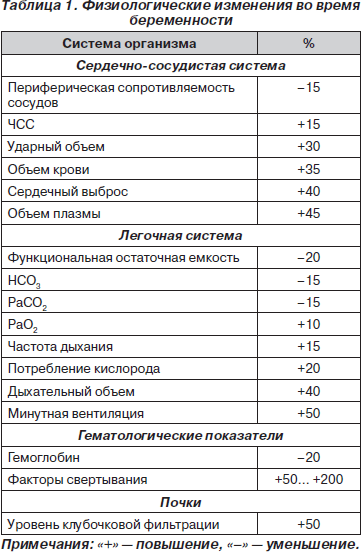
Изменения сердечно-сосудистой системы во время беременности могут осложнить оценку объема циркулирующей крови, кровопотери и диагностику геморрагического шока. Необходимо помнить, что во время беременности происходит максимальное расширение маточных сосудов, отсутствует ауторегуляция маточного кровотока, который полностью зависит от среднего артериального давления матери. Буферная емкость во время беременности снижена, поэтому при травме в периоды гипоперфузии и гипоксии может быстро развиться метаболический ацидоз. Так как оксигенация плода зависит от матери, необходима постоянная подача кислорода.
Во время первого триместра беременности костный таз защищает матку и эмбрион от прямой травмы. Во втором триместре беременная матка выходит за границу костного таза и смещает абдоминальную брюшину вверх. При этом беременная матка может защищать другие анатомические структуры (брыжейка, желудок) от прямой травмы. Хотя это возникает редко, разрыв матки вследствие травмы может угрожать жизни: материнская смертность достигает 10 %, смерть плода — 100 %. Преждевременная отслойка нормально расположенной плаценты возникает в 1–5 % случаев мелких травм и 20–50 % случаев больших травм. Это осложнение является самой частой причиной смерти матери и плода [2, 10–14].
Компрессия нижней полой вены беременной маткой уменьшает венозный возврат, тем самым снижая сердечный выброс и усиливая проявления геморрагического шока, поэтому пациентку необходимо транспортировать и осматривать в положении на левом боку. Несмотря на риск для плода, нужны рентгенографические исследования [15]. Если состояние матери стабильное, то переходят к оценке состояния матки и плода. Так как при травме высока вероятность преждевременных родов, то требуется токография для определения начала родовой деятельности. В случае начала преждевременных родов нужно решить вопрос о назначении токолитической терапии в зависимости от срока беременности и состояния плода. При наличии признаков страдания плода, несмотря на успешные реанимационные мероприятия, необходимо родоразрешение [16]. При внутриутробной гибели плода роды можно вести консервативно до оптимизации состояния матери.
Беременность представляет собой состояние усиленной, но компенсированной внутрисосудистой коагуляции, что имеет свои преимущества и недостатки при травме. Повышение параметров коагуляции может улучшить гемостаз после травмы. Однако риск тромбоэмболических осложнений повышается во время иммобилизации. Таким пациенткам необходим постоянный мониторинг показателей гемостаза и проведение, по возможности, антикоагулянтной терапии.
Травма живота
Травма живота и беременной матки может возникнуть вследствие автотравмы, падения или насилия. Частота случаев насилия над беременными составляет 0,9–20,1 %. Считается, что насилие во время беременности возникает чаще, чем специфические осложнения беременности, такие как преэклампсия, гестационный диабет и патологическая плацентация. Насильственные действия могут привести к тупой или проникающей травме живота. Частота травм повышается с течением беременности: 8 % в первом триместре, 40 % — во втором, 52 % — в третьем триместре. Частота случаев травмы селезенки и забрюшинного кровотечения повышается во время беременности, что связано с усиленным кровоснабжением тканей [2, 17–19].
Чаще всего проникающая травма живота возникает вследствие огнестрельных и/или ножевых ранений. После проникающего ранения живота плод погибает чаще (59–80 %), чем мать (5 %).
Травма головы и шеи
Травма головы и шеи, дыхательная недостаточность и геморрагический шок — наиболее частые причины смерти матери после травмы. Самой частой причиной травмы головы являются несчастные случаи и падения [2].
Пациентки репродуктивного возраста с травмой головы имеют ряд особенностей, к которым относят:
1. Неясный показатель внутричерепного давления (возможно, повышенное).
2. Неясное состояние спинного мозга (возможен перелом).
3. Неясное состояние дыхательных путей (возможны трудности при интубации трахеи).
4. Неясный статус ОЦК (возможно, снижен объем циркулирующей крови).
5. Неясный уровень сознания (возможен коматозный уровень сознания).
6. Неясный желудок (почти всегда полный).
7. Неясная оксигенация (возможно, снижена).
8. Неясный акушерский статус (возможна беременность).
При неуточненном состоянии шейного отдела позвоночника необходимы прямая ларингоскопия и фиброоптическая интубация трахеи. Манипуляции на верхних дыхательных путях должны проводиться под местной анестезией с адекватной седацией, которая не помешает общению с пациенткой. Если пациентка находится в сознании, угнетение дыхания и аспирация желудочного содержимого при выполнении регионарной анестезии возникают реже. Более того, если беременная находится в сознании, то минимизируется риск депрессии плода. Для седации рекомендуют мидазолам, который является высокоионизированным и очень липофильным препаратом, соотношение в организме матери/плода через 15–20 мин после введения составляет 0,76. Однако, в отличие от других бензодиазепинов концентрация мидазолама быстро падает и побочных эффектов со стороны плода не описано. В любом случае реанимация матери должна стоять на первом месте, ведь это может сохранить жизнь матери и ребенку [2, 17, 18, 21, 22].
Повышение внутричерепного давления вследствие действия сукцинилхолина широко обсуждалось в прошлом. Однако последние исследования свидетельствуют, что эти данные были слишком преувеличены. Все внутривенные анестетики, кроме кетамина, приводят к вазоконстрикции и таким образом снижают мозговой кровоток. Все ингаляционные препараты обладают определенным сосудорасширяющим действием, однако их применяют уже после достижения допустимого уровня внутричерепного давления [2, 20].
Ожоги
Частота термической травмы у беременных составляет 6,8–7,8 % [2]. Исход для матери и плода зависит от степени ожога, наличия или отсутствия осложнений, а также срока беременности. При наличии ожогов 25–50 % поверхности тела уровень смертности матери и плода составляет 63 %. Ближе к сроку доношенной беременности адекватной тактикой следует признать родоразрешение, особенно при обширных ожогах. Как и у каждого пациента с травмой, основное внимание должно быть уделено дыханию и кровоснабжению. Функция легких может быть затронута прямо или косвенно. Прямая травма проявляется в виде отека верхних дыхательных путей, что может привести к обструкции. Однако нижние отделы дыхательных путей тоже могут повреждаться из-за прямого действия термической травмы, а также не стоит забывать о воздействии дыма и/или токсических продуктов горения [2–4, 17, 18].
Клиническими признаками термоингаляционной травмы являются ожоги лица, опаленные брови и волоски в носу, стридор, хрипота, сажа в слюне, угнетение дыхания, особенно при возгорании в ограниченном пространстве. У большинства пациентов с ингаляционной термической травмой в течение нескольких часов может не быть клинических проявлений.
Обширные ожоги сами по себе могут приводить к нарушению функции легких, даже при отсутствии их прямого термоингаляционного повреждения. Например, сосудистая проницаемость повышается по всей системе микроциркуляции организма, что ведет к отеку и острому повреждению легких. В течение нескольких часов после ожога в организме пациента усиливается метаболизм. К проявлению гиперметаболизма относят гипертермию, повышение потребления кислорода, тахипноэ, тахикардию, повышение уровня катехоламинов в сыворотке крови [2].
Показаниями к ранней интубации служат наличие обильного секреторного отделяемого, гипоксия и/или отек верхних дыхательных путей, которые могут перерасти в гипоксию. Если нет сомнений, то трахею нужно интубировать до развития отека, при котором данная манипуляция становится трудновыполнимой. Вовремя начатое интенсивное лечение (включая контроль над проходимостью дыхательных путей) и акушерская тактика (включая раннее родоразрешение) являются оптимальными для улучшения прогноза для здоровья матери и плода.
Заключение
Первой задачей при реанимации и интенсивном лечении беременной с травмой является стабилизация состояния матери. Только после этого внимание должно быть обращено на плод. Контроль над состоянием плода помогает определить акушерскую тактику во время реанимации, операции и в послеоперационном периоде [21, 22].
Лечение беременных после травмы представляет собой сложный раздел интенсивной терапии как для акушеров-гинекологов, так и для анестезиологов-реаниматологов и требует тесного междисциплинарного взаимодействия.
1. Grady K., Howell C., Cox C. Managing Obstetric Emergencies and Trauma. — London: Royal College of Obstetricians and Gynaecologists Press, 2007.
2. Howell P. Trauma // Obstetric Anesthesia: Principles and Practice / Ed. by D.H. Chestnut. — Fourth Edition. — Mosby, 2009. — 1149-1163.
3. Chang J., Berg C.J., Saltzman L.E., Herndon J. Homecide: A leading cause of injury deaths among pregnant and postpartum women in the United States, 1991–1999 // Am. J. Public. Health. — 2005. — 95. — 471-477.
4. The Confidential Enquiry into Maternal and Child Health (CEMACH): Saving Mother’s Lives: Reviewing Maternal Deaths to Make Motherhood Safer — 2003–2005. The Seventh Report of the Confidential Enquiry into Maternal Deaths in the United Kingdom / Ed. by G. Lewis. — London: CEMACH, 2007.
5. Patteson S.K., Snider C.C., Meyer D.C. The consequences of high-risk behaviors: Trauma during pregnancy // J. Trauma. — 2007. — 62. — 1015-1020.
6. Metz T.D., Abbott J.T. Uterine trauma in pregnancy after motor vehicle crashes with airbag deployment: A 30-case series // J. Trauma. — 2006. — 61. — 658-661.
7. El Kady D., Gilbert W.M., Xing G., Smith L.H. Maternal and neonatal outcomes of assaults during pregnancy // Obstet. Gynecol. — 2005. — 105. — 357-363.
8. Ormsby E.L., Geng J., McGahan J.P., Richards J.R. Pelvic free fluid: Clinical importans for reproductive age women with blunt abdominal trauma // Ultrasound Obstet. Gynecol. — 2005. — 26. — 271-278.
9. Stevens T.A., Carroll M.A., Promecene P.A. Utility of acute physiology, age, and chronic health evaluation (APACHE III) score in maternal admissions to the intensive care unit // Am. Оbstet. Gynecol. — 2006. — 194. — e.13-15.
10. Aboutanos S.Z. Aboutanos M.B., Dompkowski D. Predictors of fetal outcome in pregnant trauma patients: A five-year institutional review // Am. Surg. — 2007. — 73. — 824-827.
11. El Kady D., Gilbert W.M., Xing G., Smith L.H. Association of maternal fractures with adverse perinatal outcomes // Am. J. Obstet. Gynecol. — 2006. — 195. — 711-716.
12. Klinich K.D., Flannagan C.A., Rupp J.D. Fetal outcome in motor vehicle crashes: Effects of crash characteristics and maternal restraint // Am. J. Obstet. Gynecol. — 2008. — 198. — 450. — e1-9.
13. Spahn D.R., Cerny V., Coats T.J. Management of bleeding following major trauma: A European guideline // Crit. Care. — 2007. — 11. — R17.
14. Sperry J.L., Casey B.M., McIntire D.D. Long-term fetal outcomes in pregnant trauma patients // Am. J. Surg. — 2006. — 192. — 715-721.
15. McCollough C.H., Schueler B.A., Аtwell T.D. Radiation exposure and pregnancy: When should we be concerned? // Radiographics. — 2007. — 27. — 909-918.
16. Neilson J. Fetal electrocardiogram (ECG) for fetal monitoring during labour // Cochrane Database Syst. Rev. — 2006 (3). — CD000116.
17. Advanced Life Support Group. Safe Transfer and Retrieval (STaR) Cours. — Manchester, UK: ALSG Centre for Training & Development, 2008.
18. European Trauma Course. — Antwerp: European Resuscitation Councill, 2008.
19. Helling T.S, Wilson J., Augustosky K. The utility of focused abdominal ultrasound in blunt abdominal trauma. A reappraisal // Am. J. Surg. — 2007. — 194. — 728-732.
20. Hayes B., Ryan S., Stephenson J.B., King M.D. Cerebral palsy after maternal trauma in pregnancy // Dev. Med. Child Neurol. — 2007. — 49. — 700-706.
21. Driscoll P., Wardrope J. ATLS: Past, present, and future // Emerg. Med. J. — 2005. — 22. — 2-3.
22. Nolan J.P. Advanced trauma life support in the United Kingdom: Time to move on // Emerg. Med. J. — 2005. — 22. — 3-4.
