Журнал «Травма» Том 12, №4, 2011
Вернуться к номеру
Интрамедуллярный блокирующий остеосинтез — современная методика, новые сложности, осложнения
Авторы: Дергачев В.В., Александров А.Н., Ванхальский С.Б., Онацкий Ю.В., Котенко Р.С., Колесников А.М., Харьковская областная клиническая травматологическая больница
Рубрики: Травматология и ортопедия
Версия для печати
В работе анализируется опыт лечения 140 пострадавших в травматологическом отделении Харьковской областной клинической травматологической больницы. Лечение больных с переломами большеберцовой, плечевой и бедренной кости проводилось методом блокирующего интрамедуллярного остеосинтеза (БИОС), различными стержнями и навигационными системами разных производителей. Проанализированы ошибки и осложнения, характерные для этой методики, указаны причины, пути их предупреждения.
БИОС, осложнения, ошибки.
Введение
С 1939 года G. Kuntcher разрабатывает метод интрамедуллярного остеосинтеза, который создает довольно стабильную фиксацию отломков в правильном положении. Стабильная фиксация и мобильность смежных суставов дают возможность для ранней функциональной реабилитации [1, 4].
Развивая идеи G. Kuntcher, K. Klemm и W.D. Schellmann (1972), в 80-х годах прошлого века создаются имплантаты для блокирующего интрамедуллярного остеосинтеза (БИОС). В настоящее время интрамедуллярный остеосинтез с блокирующей системой успешно применяется практически на всех сегментах [5, 9] при диафизарных переломах костей нижней конечности, переломах плечевой кости. В последние годы разработаны и применяются интрамедуллярные стержни с блокированием и при метаэпифизарных переломах [2, 8].
В травматологическом отделении Харьковской областной клинической травматологической больницы (ХОКТБ) были успешно освоены и внедрены методики блокирующего интрамедуллярного остеосинтеза диафизарных и околосуставных переломов. Как и каждое хирургическое вмешательство на тканях человека, сопровождающееся оставлением имплантата в организме, БИОС создает предпосылки к различным осложнениям [3, 6].
Цель нашей работы — изучить характер и виды осложнений при использовании методики БИОС для их минимизации в процессе технического исполнения и получения конечного результата.
Материалы и методы
Данная работа основывается на изучении результатов применения методики БИОС и ее технических трудностей исполнения по материалам нашего опыта, а также лечения осложнений у больных, которые лечились в других лечебных учреждениях.
За период с декабря 2006 по март 2011 года по методике БИОС в ХОКТБ было выполнено 140 операций на различных сегментах конечностей. Использовались титановые канюлированные стержни, стержни «гамма», винты для блокирования, навигационное оснащение отечественного и импортного производства. В двух сложных случаях патологических переломов бедра на фоне поражения опухолями успешно использовался БИОС стержнями с замещением дефекта кости трубчатым сетчатым имплантом. При политравме БИОС выполнен 4 пациентам.
Среди оперированных больных мужчин было 84, женщин — 56. Выполнен остеосинтез: при переломах большеберцовой кости — 40, диафиз бедра — 34, проксимального отдела бедра — 34, диафиз плеча — 19. Оперировано по поводу несросшихся переломов 13 пациентов: диафиз бедра — 3, проксимального отдела бедра — 2; большеберцовой кости — 3; диафиз плеча — 5.
У большинства оперированных пациентов отмечены хорошие ранние и отдаленные результаты: отсутствие контрактур, посттравматических сосудистых расстройств, восстановление функции конечности намного раньше рентгенологических признаков консолидации, хорошие косметические результаты.
Единственным недостатком в лечении была относительно высокая стоимость имплантатов. Из-за отсутствия бюджетных средств для их закупки мы не могли использовать эту методику при всех показанных случаях.
Результаты собственных исследований
Все осложнения данной методики мы выделили в 2 группы:
1. Осложнения в процессе технического выполнения методики:
— перелом проводника при введении стержня;
— сложности при дистальном блокировании;
— сложности при введении стержня (чаще из-за узкого канала плечевой кости);
— сложности закрытой репозиции (чаще из-за костной интерпозиции);
— фиксация конечности с ротационным смещением;
— перфорация кости стержнем;
— перелом сверла.
2. Осложнения в послеоперационном периоде:
— гнойно-некротические осложнения;
— замедленная консолидация перелома, формирование псевдоартроза;
— постепенное прорезывание шеечного винта стержня «гамма» через поротичную костную ткань головки бедра;
— перелом стержня, винта;
— перелом кости выше и ниже введенного стержня (это говорит о прочности фиксации, даже при выраженном остеопорозе).
В процессе введения стержня по проводнику происходил перелом проводника с закусыванием его на месте перелома. По нашему мнению, это связано с качеством металла, ослаблением его прочностных свойств при частых стерилизациях. Мы наблюдали 2 таких случая при остеосинтезе голени.
При дистальном блокировании винтами мы сталкивались с ситуацией, когда после введения стержня в костномозговой канал нарушалась соосность отверстий, и при введении винтов с трудом удавалось попасть в отверстие в стержне. Это, по нашему мнению, происходило при жестком введении стержня в костномозговой канал (стержень забивался молотком с усилием). При применении одной конструкции в костномозговом канале стержень деформировался, что приводило к смещению отверстий относительно отверстий для введения винтов в навигационной системе. В навигационной системе другого производителя при забивании стержня отверстия в стержне и в планке сместились по длине за счет инерции при ударах.
В случае закрытой репозиции переломов плечевой кости при введении стержня в дистальный отломок мы столкнулись с тем, что при предоперационном планировании не учли изгиб костномозгового канала (рекурвация). В одном случае нам пришлось открыть место перелома и рассверлить канал ручным сверлом, в другом — применить более короткий стержень, в какой-то мере пожертвовав стабильностью фиксации (рис. 1).
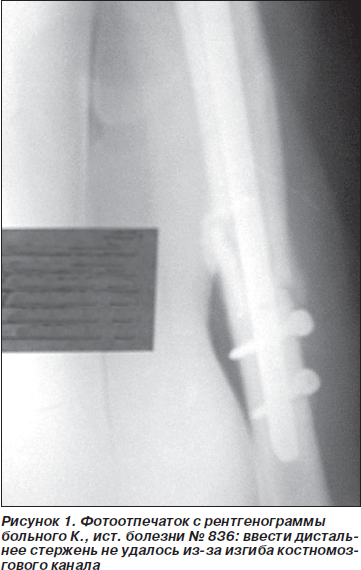
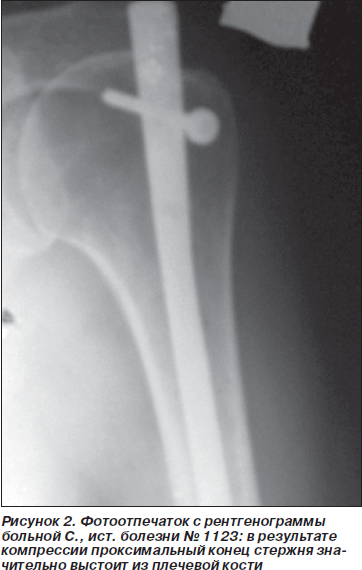
При операциях на плечевой кости при введении стержня через головку мы столкнулись с ситуацией, когда незначительное выстояние проксимального конца стержня над хрящом головки расценивалось как допустимое. Стержень блокировался введением дистальных винтов, и с помощью винта в овальном отверстии создавалась компрессия. В результате компрессии проксимальный конец стержня значительно выстоял из плечевой кости, что в последующем ограничивало отведение плеча (рис. 2). В данном случае стержень удален через 3,5 месяца после операции, отдаленные результаты благоприятные, ограничения движений нет.
Из всех оперированных больных интраоперационно переходили на открытую репозицию у 49 пациентов, что составило 35 %. При открытой репозиции сталкивались с интерпозицией мягких тканей, реже костной. Открытую репозицию чаще выполняли у больных с несвежими переломами.
Сращение в неправильном положении после интрамедуллярного остеосинтеза остается значительной проблемой. Для диафизарных переломов характерны ротационные смещения; по данным литературы [7, 11], ротационные отклонения наблюдаются более чем у 42,6 % пациентов после остеосинтеза бедренной кости и у около 25 % — большеберцовой кости.
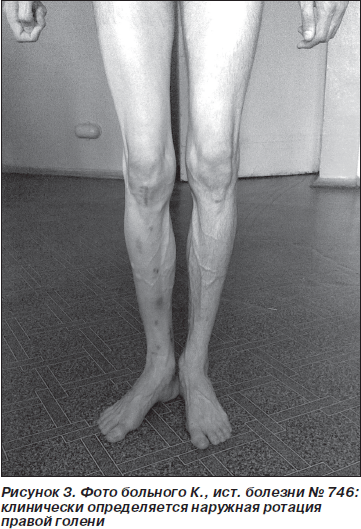
Клинический пример. Больной, К., история болезни № 746, обратился к нам с жалобами на наличие ротационного отклонения правой голени. При клинико-рентгенологическом исследовании установлен диагноз: сросшийся с ротационным смещением перелом костей правой голени, синтезированный стержнем с блокирующей системой. Консолидированный перелом в наружной ротации около 45° (рис. 3).
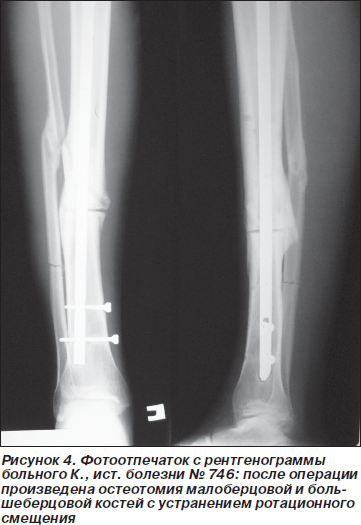
Проведено оперативное лечение: удалены винты, без удаления стержня произведена остеотомия малоберцовой и большеберцовой костей с устранением ротационного смещения, выполнено блокирование винтами (рис. 4).
У 2 больных с псевдоартрозами бедра, у которых имелись деформация и сужение костномозгового канала, при введении стержня произошла перфорация кортикального слоя. У 6 больных при формировании канала для блокирующих винтов произошел перелом сверла. У 5 больных сломанный конец удалось удалить зажимом, у одного больного для удаления фрагмента сверла извлекался стержень.
Гнойно-некротические осложнения после интрамедуллярного остеосинтеза наблюдаются редко. Опубликованные результаты литературных источников сообщают об уровне инфекционных осложнений от 0 до 1,1 %; для сравнения: при открытой репозиции и фиксации перелома пластиной они колеблются от 1 до 7 % [10, 12]. По нашим данным, инфекционные осложнения достигали 1 %.
Результаты лечения пациентов с использованием интрамедуллярного остеосинтеза зависят от тяжести первичного повреждения и соблюдения техники выполнения вмешательства. В большинстве случаев достигаются хорошие и отличные результаты. Уровень несращений диафиза бедренной кости, например, колеблется от 0 до 3,1 %; для сравнения: при применении остеосинтеза пластиной сообщается о нарушениях консолидации, достигающих 11 %. Главными причинами замедленной консолидации являлись неудовлетворительная репозиция с оставлением диастаза между отломками и полное отсутствие осевой нагрузки на конечность в течение 4–6 мес. после остеосинтеза. Для предупреждения данного осложнения следует использовать динамизацию в сроки 6–8 нед. после операции [3, 7].
Постепенное прорезывание шеечного винта стержня «гамма» через поротичную костную ткань головки бедра мы наблюдали в 4 случаях. Это связано с выраженным остеопорозом. Еще одно осложнение, связанное с остеопорозом, — перелом кости выше и ниже введенного стержня, что говорит о прочности фиксации даже при выраженном остеопорозе. Перелом винтов и стержня мы наблюдали при несращении перелома.
Заключение
1. Наш отчет о результатах лечения пациентов с переломами длинных костей методом БИОС подтвердил его высокую эффективность и соответствие современным требованиям лечения травм.
2. Назрела необходимость классифицировать осложнения данной методики ввиду ее широкого внедрения.
3. Имеется возможность исключить в большей мере осложнения в процессе накапливания опыта в применении методики БИОС.
Васюк В.Л. Система малоінвазівного остеосинтезу переломів кісток // Роботи наук.-практ. конф. з міжнар. участю, присв. 25-річчю каф. травматології і вертебрології Харківської медичної академії післядипломної освіти. — Харків, 2003. — С. 133-135.
Виноградский А.Е., Челноков А.Н. Закрытый интрамедуллярный остеосинтез в лечении переломов дистального отдела бедра // Травма. — 2007. — Т. 8, № 1. — С. 93-97.
Иванов П.А., Соколов В.А., Бялик Е.И., Файн A.M., Воронцов Ю.А. Профилактика и лечение осложнений закрытого блокируемого остеосинтеза переломов длинных костей у пострадавших с политравмой // Вестник травматологии и ортопедии им. Н.Н. Приорова. — 2008. — № 2. — С. 29-32.
Климовицкий В.Г., Антонов А.А., Гребенюк А.М. Реабилитация в раннем послеоперационном периоде при интрамедуллярном блокируемом остеосинтезе бедра // Травма. — 2009. — Т. 10, № 1. — С. 9-13.
Литовченко В.О., Григорук В.В., Гримайло М.С. Лікувальна тактика при пошкодженні дистального відділу стегнової кістки з використанням блокованих стержнів // Травма. — 2010. — Т. 11, № 5. — С. 552-556.
Рубленик І.М., Васюк В.Л., Ковальчук П.Є., Циркот І.М. Блокуючий інтрамедулярний металополімерний остеосинтез у лікуванні наслідків переломів кісток гомілки // Травма. — 2008. — Т. 9, № 1. — С. 71-73.
Ситник А.А. Интрамедуллярный блокируемый остеосинтез длинных трубчатых костей. Современный уровень развития // Медицинский журнал. — 2007. — № 4. — С. 22-25.
Швец А.И., Ивченко В.К. Интрамедуллярный блокирующий остеосинтез в лечении переломов дистального отдела бедра // Травма. — 2008. — Т. 9, № 2. — С. 127-131.
Kenneth D. Johnson Femoral Shaft Fractures // Skeletal Trauma. — Philadelphia: Saunders, 1992. — P. 1525-1641.
Papadokostakis G., Papakostidis C., Dimitriou R., Giannoudis P.V. The role and efficacy of retrograding nailing for the treatment of diaphyseal and distal femoral fractures: a systematic review of the literature // Injury Int. J. Care Injured. — 2005. — 36. — 813-822.
Strecker W., Popp D., Keppler P. Torsional Deformities Following Intramedullary Nailing of Femur and Tibia // Osteo Trauma Care. — 2004. — 12. — 215-218.
Theodoratos G. The Treatment of the Femoral Diaphyseal Fracture with Intramedullary Nailing: A Review of 313 Cases // Osteo Trauma Care. — 2003. — 11. — S81-S84.
