Международный эндокринологический журнал 3 (43) 2012
Вернуться к номеру
Методи дослідження функції щитоподібної залози
Авторы: Паньків В.І. - Український науково-практичний центр ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України, м. Київ
Рубрики: Эндокринология
Разделы: Медицинское образование
Версия для печати
Проводить: Донецький національний медичний університет імені М. Горького.
Рекомендован: ендокринологам, лікарям функціональної діагностики, терапевтам, сімейним лікарям.
Клінічні методи
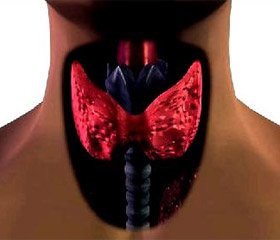
Огляд щитоподібної залози
До анатомічних структур серединної лінії передньої поверхні шиї, які допомагають встановити розташування перешийка щитоподібної залози (ЩЗ), належать насамперед кісткові і хрящові утворення. Безпосередньо під нижньою щелепою знаходиться рухома під’язикова кістка. Нижче розташований щитоподібний хрящ, який легко розпізнати за вирізкою на його верхньому краї. Щитоподібний хрящ — найбільш виступаюче утворення на передній поверхні шиї, його легко помітити і пальпувати. Нижче щитоподібного хряща знаходиться перснеподібний хрящ. Перешийок ЩЗ розташовується безпосередньо під ним. Правда, у деяких випадках він може бути розташований і нижче — аж до рівня четвертого кільця трахеї.
Щоб пропальпувати перешийок, слід покласти другий і третій пальці на середню лінію шиї і провести їх донизу від підборіддя, аж до відчуття найбільш виступаючої кістки або щитоподібного хряща з його серединною вирізкою. На дві ширини пальця нижче (3 см) пальпується перснеподібний хрящ. Відразу під ним розташований перешийок ЩЗ, що перетинає трахею, з’єднуючи праву й ліву частки ЩЗ.
Дві бічні частки ЩЗ відходять від її перешийка нижче перснеподібного хряща й обгинають по обидва боки трахею й стравохід. Нижні краї обох часток ЩЗ розташовані звичайно на 2 см вище ключиць. Верхні краї (і пірамідальна частка) поширюються вище до щитоподібного хряща. Вся ЩЗ, за винятком серединної лінії, прикрита тонкими стропоподібними м’язами. З них при огляді помітні тільки груднино-ключично-соскоподібні. Фасціальний футляр ЩЗ продовжується претрахеальною фасцією перснеподібного хряща і під’язикової кістки. Ця анатомічна особливість змушує перешийок ЩЗ підніматися й опускатися разом зі структурами гортані під час ковтання й дозволяє відрізнити ЩЗ від інших утворень шиї при фізикальному дослідженні.
Способи огляду ЩЗ. Хворого слід попросити стояти або сидіти, дивлячись уперед. М’язи шиї повинні бути розслаблені, а шия – злегка розігнута. Враховуючи, де за нормальних умов знаходиться ЩЗ, необхідно розпочати огляд шиї на 2 см вище ключиць, намагаючись побачити нижні краї ЩЗ між груднино-ключично-соскоподібними м’язами. Потім слід пошукати перешийок залози (нижче перснеподібного хряща). На закінчення можна побачити верхні краї ЩЗ (поруч з виступаючим щитоподібним хрящем) і, можливо, пірамідальну частку.
Іноді корисний такий прийом: попросіть хворого трохи закинути голову (розігнувши шию приблизно на 10°). При цьому низько розташована ЩЗ піднімається вгору, шкіра над нею натягується, і залоза краще візуалізується. Аналогічно незначні бічні нахили голови в багатьох випадках допомагають виявити об’ємні утворення, вузли або асиметричність ЩЗ. Огляд залози збоку також дозволяє помітити можливі аномалії чи випинання. При виявленні випинання його розміри визначаються з допомогою звичайної лінійки. Можна з упевненістю виключити зоб, якщо ЩЗ не помітна при огляді збоку і при розігнутій шиї. Наприкінці потрібно оцінити стан вен шиї і відзначити всі можливі патологічні зміни.
Значення ковтання при огляді чи пальпації ЩЗ. За традицією цей прийом вважається корисним доповненням до дослідження залози. Найчастіше лікарі просять хворих ковтати при огляді і пальпації ЩЗ. Під час ковтання змінюється розташування тіней від будь-яких патологічних утворень і підвищується ймовірність їх виявлення; залоза піднімається вгору і стає більш доступною як огляду, так і пальпації; залоза (чи її змінена ділянка) ковзає під пальцями лікаря, при цьому підсилюються тактильні відчуття і підвищується ймовірність виявлення патологічних утворень; аномальна структура локалізується (при ковтанні піднімаються й опускаються лише ЩЗ, нижня частина трахеї і гортань).
Іноді хворому варто давати пити воду. Ступінь підйому гортані і ЩЗ прямо пропорційний обсягу ковтка. Тому для підвищення інформативності прийому слід попросити пацієнта набрати в рот води зі склянки і проковтнути її за командою. При необхідності цей прийом можна повторити.
При огляді ЩЗ можна отримати досить велику інформацію, адже це найцінніший з фізикальних методів, оскільки залоза розташована безпосередньо під шкірою на передній поверхні шиї. При огляді можна визначити розташування залози, її розміри, форму, симетричність і стан поверхні. Крім того, можна визначити ступінь рухливості залози при ковтанні. Остання ознака має важливе значення, оскільки дозволяє відрізнити ЩЗ від інших об’ємних утворень шиї.
Симптом Мараньйона— це почервоніння (іноді зі сверблячкою) шкіри, розташованої безпосередньо над ЩЗ. Симптом спостерігається при ДТЗ і носить ім’я іспанського ендокринолога Грегоріо Мараньона (1887–1960).
При пальпації можна переконатися в розмірі, формі, локалізації, симетричності й рухливості залози, попередньо встановлених під час огляду. Пальпація також дозволяє визначити структуру і консистенцію залози, вогнищеву або дифузну болючість, наявність флуктуації. Наприклад, хрящова щільність залози зазвичай вказує на рак.
Важливо встановити, чи є вузол у ЩЗ поодиноким, чи це багатовузловий зоб. Дифузна, дрібна, округла бугристість, що нагадує поверхню малини, трапляється при ДТЗ. Болючість ущільненої, дифузно збільшеної залози з множинними вузликами вказує на підгострий тиреоїдит.
На дотик ЩЗ схожа на м’якоть мигдального горіха. Частки залози мають розмір цілого горіха і не перевершують за величиною дистальну фалангу великого пальця.
Пальпувати нормальну ЩЗ вдається не завжди. ЩЗ масою 15–20 г (верхня границя норми) важко пальпується, а менша за масою (10–15 г) залоза звичайно зовсім не пальпується.
На відміну від візуального огляду пальпація ЩЗ може виконуватися різними способами, включаючи пальпацію однією або двома руками з переднього чи заднього доступу.
Залозу можна пальпувати двома руками із заднього доступу. Лікар стає за спиною хворого і кладе кінчики других і третіх пальців обох рук на середню лінію шиї. Вони повинні розташовуватися на ширину пальця (2 см) вище вирізки груднини і на 1,5 см всередину від медіального краю груднино-ключично-соскоподібного м’яза. З цього положення спочатку намагаються визначити перешийок (нижче перснеподібного хряща і вище вирізки груднини), а потім пальпують частки ЩЗ. При виявленні вузлів або асиметрії залози змінена частка ретельно пальпується. При цьому однією рукою фіксують трахею, а іншою пальпують частку залози.
Як і при візуальному огляді, невелике згинання і поворот шиї можуть сприяти виявленню інфільтрату, вузла або асиметрії залози. Наприклад, щоб краще пальпувати праву частку ЩЗ, слід попросити хворого зігнути голову і повернути її праворуч. Протилежна дія виконується при пальпації лівої частки. І, нарешті, можна попросити пацієнта зробити декілька ковтальних рухів, одночасно пальпуючи залозу, яка рухається. Невелике розгинання шиї (10°) може сприяти пальпації загруднинного зоба, оскільки піднімає його верхівку в зручну для дослідження позицію.
Більшість фахівців віддає перевагу пальпації ЩЗ з переднього доступу. Стоячи обличчям до хворого, пальпують кожну частку залози великим і вказівним пальцями однієї руки. Як було описано вище, пальпація виконується суворо між груднино-ключично-соскоподібними м’язами.
При цьому для практики можна покласти другий і третій пальці обох рук до своєї шиї в ділянки вирізки грудини (рукоятки грудини) і поступово зміщувати їх вгору на 2 см вище ключиць. Тут повинні бути розташовані нижні полюси обох часток ЩЗ.
Варіанти норми розмірів і локалізації ЩЗ.У жінок ЩЗ легше пальпується, ніж у чоловіків. Права частка часто більша від лівої. Приблизно в 1 % випадків нижня половина або вся ліва частка взагалі відсутня. Пірамідальна частка має форму трикутника з основою на перешийку і досягає своєю вершиною під’язикової кістки. За консистенцією пірамідальна частка не відрізняється від іншої тканини ЩЗ. Як і вся залоза, пірамідальна частка рухається вгору і вниз при ковтанні.
У 5% людей позаду нормальної ЩЗ, поза капсулою, може бути присутньою залозиста тиреоїдна тканина. Ектопічна тканина може поширюватися від задньої поверхні язика до пірамідальної частки. Ця під’язикова тиреоїдна тканина може також поширюватися вниз до середостіння.
Незважаючи на добре розроблену методику фізикального дослідження ЩЗ, слід пам’ятати, що у певних випадках можливості цього методу обмежені.
Хибнопозитивне збільшення ЩЗ (наявність зоба). Помітне випинання нормальної залози при пальпації може відзначатися в таких випадках:
— у худих пацієнтів залоза легко доступна огляду, що створює ілюзію її збільшення; незважаючи на нормальну локалізацію і розмір, ЩЗ помітно випинається і легко пальпується в пацієнтів із довгою і вигнутою шиєю (такий несправжній зоб отримав назву синдрому Модільяні — за іменем італійського художника, який мав особливий стиль зображення шиї);
— в усіх випадках, коли ЩЗ розташована вище своєї звичайної локалізації;
— дуже часто в осіб з ожирінням і в молодих жінок на передньобоковій поверхні шиї наявна жирова подушка. Це утворення легко диференціювати від ЩЗ, оскільки подушка не зміщується вгору при ковтанні;
— об’ємні утворення в передній частині шиї слід диференціювати від ЩЗ. Об’ємні утворення й пухлини шиї не так часто пов’язані з гортанню і звичайно не зміщуються при ковтанні, що дозволяє відрізнити їх від ЩЗ.
Хибнонегативні результати дослідження при збільшенні ЩЗ:
— недостатня кваліфікація лікаря — найчастіша причина хибнонегативних результатів фізикального дослідження;
— у пацієнтів із короткою і товстою шиєю, особливо з ожирінням, хронічними обструктивними захворюваннями легень або в похилому віці;
— при атиповому або ектопічному розташуванні ЩЗ (загруднинно чи латерально розташованих частках, а також якщо вони прикриті груднино-ключично-соскоподібними м’язами).
Клінічне значення розмірів ЩЗ полягає, звичайно, не у встановленні факту захворювання. У випадку підозри або виявлення захворювання ЩЗ її розміри мають головне значення для підтвердження захворювання; диференціальної діагностики; проведення й інтерпретації лабораторних досліджень; вибору лікування й оцінки його ефективності. Наприклад, якщо у хворого є симптоми гіпертиреозу і збільшення ЩЗ, це свідчить на користь тиреотоксикозу. У той же час за відсутності зоба названі симптоми можуть бути зв’язані з хвилюванням хворого.
Розмір ЩЗ має значення навіть у тих випадках, коли захворювання ЩЗ не викликає сумнівів. Наприклад, при ДТЗ із великими його розмірами потрібне спеціальне лікування, оскільки при великих розмірах ЩЗ менш ймовірний розвиток імунологічної ремісії від стандартного антитиреоїдного лікування. І нарешті, визначення розмірів зоба необхідне для оцінки ефективності лікування.
Нормальні розміри залози значною мірою залежать від вмісту йоду в харчовому раціоні жителів певної місцевості. У не настільки віддалені часи (і навіть у наш час у країнах, де не використовується йодована сіль), розміри ЩЗ збільшувалися в міру віддалення людей від моря. У результаті великі еутиреоїдні зоби були настільки поширеним явищем у горах Швейцарії і Північної Італії, що стали частиною місцевого фольклору. Наприклад, серед персонажів італійської Commedia dеll’Artе був горець за іменем Джіопіно. Його характерною ознакою був гігантський тричастковий зоб.
Слово«кретин» (що стосується ендемічного або вродженого гіпотиреозу) також має певне відношення до ендемічних зобів горців. Багато років тому групі християн удалося оселитися у французьких Піренеях, щоб уникнути релігійного переслідування. Хоча вони вижили, у всіх членів цієї громади розвинувся гіпотиреоз і, як наслідок його, розумова відсталість. Коли члени цієї громади з’являлися в навколишніх селах, їх негайно впізнавали і називали кретинами (chretien у перекладі з французької означає «християнин»).
У наш час надзвичайно великі зоби можна бачити тільки в дуже віддалених і гірських районах світу (наприклад, у Гімалаях), де не користуються йодними добавками до їжі. Однак поодинокі випадки вузлових зобів значних розмірів трапляються і в Україні.
Відрізнити зоб від нормальної ЩЗ досить легко. Нормальна ЩЗ практично невидима при огляді і в кращому випадку ледь пальпується, оскільки оточуючі структури (у першу чергу груднино-ключично-соскоподібні м’язи) роблять її малодоступною для фізикального дослідження. Таким чином, першим симптомом зоба звичайно є збільшення розмірів бічних часток залози, які легко пальпуються. Звичайно це супроводжується видимим збільшенням усієї залози. Спочатку це збільшення визначається при боковому огляді шиї, а потім і при огляді розігнутої шиї спереду. На той час, коли зоб стає доступним пальпації, він звичайно вже давно добре видимий при огляді як спереду, так і збоку.
Точність фізикального дослідження в діагностиці зоба досить висока. Чутливість фізикального дослідження в діагностиці зоба становить 70 % (при довірчому інтервалі 95 % чутливість становить від 68 до 73 %), у той час як специфічність досягає 82 % (при довірчому інтервалі 95 % цей показник становить від 79 до 85 %). Якщо при фізикальному дослідженні виявляється зоб, коефіцієнт позитивної ймовірності, що зоб справді існує, становить 3,8. Навпаки, якщо при фізикальному дослідженні зоб не виявлений, коефіцієнт негативної ймовірності становить 0,37. Ці коефіцієнти ймовірності нагадують аналогічні (і навіть перевершують їх) в інших ділянках фізикального дослідження, наприклад у визначенні розмірів селезінки.
Досить висока точність фізикального дослідження і в оцінці розмірів ЩЗ. Виділяють три категорії розмірів ЩЗ: нормальна залоза (до 20 г), невеликий зоб (в 1–2 рази більше норми, тобто 20–40 г) і великий зоб (більше ніж удвічі вище норми, тобто понад 40 г). Точність результатів фізикального дослідження в розподілі розмірів ЩЗ на три категорії має коефіцієнт позитивної ймовірності 0,15; 1,9 і 25 відповідно. Загалом при розмірах залози в 1–2 рази більше норми її розмір звичайно завищується. Навпаки, при розмірах залози у два з половиною рази більше норми спостерігається тенденція до заниження розмірів.
На сьогодні найчастіше використовується класифікація розмірів ЩЗ, рекомендована ВООЗ 2001 року (табл. 1) для оцінки розмірів ендемічного зоба при епідеміологічних дослідженнях. Розміри часток ЩЗ в нормі відповідають за розміром дистальній фаланзі великого пальця пацієнта. Якщо за даними пальпації частка ЩЗ перевищує цей розмір, але сама залоза невидима при огляді, мова йде про зоб I ступеня. Якщо залозу видно при огляді, встановлюється зоб II ступеня (видимий зоб). Перевагами цієї класифікації є її простота, доступність, а також можливість порівняти дані про поширеність зоба в різних регіонах.
Аускультацію ЩЗ використовують у тих випадках, коли у хворого наявний зоб і симптоми, підозрілі на гіпертиреоз. У таких хворих шум над ЩЗ вказує на підвищену васкуляризацію залози. Ця ознака дуже специфічна для тиреотоксикозу при ДТЗ і рідко вислуховується при інших гіпертиреоїдних станах. Отже, аускультацію ЩЗ слід виконувати у всіх хворих з ознаками гіпертиреозу.
Шум над ЩЗ від інших судинних шумів на шиї відрізняється за локалізацією. Безупинний характер венозного шуму не вважається його вірогідною відмінною ознакою від шуму над ЩЗ. Справді, у 20–36 % випадків шум над ЩЗ також буває безупинним, що пов’язано з утворенням артеріовенозних нориць у гіперплазованій залозі. Шум над сонними артеріями (каротидний шум) звичайно вислуховується латеральніше ЩЗ. Шум над ЩЗ слід диференціювати з провідним шумом при аортальному стенозі чи склерозі аорти. З цією метою після дослідження ЩЗ необхідно провести повне обстеження серця.
 Під час дослідження ЩЗ потрібно звернути увагу на місцеві рубці (сліди попередніх хірургічних операцій на ЩЗ), еритему і зміни вен (наприклад, симптом Пембертона). Необхідно відзначити положення трахеї і наявність лімфаденопатії.
Під час дослідження ЩЗ потрібно звернути увагу на місцеві рубці (сліди попередніх хірургічних операцій на ЩЗ), еритему і зміни вен (наприклад, симптом Пембертона). Необхідно відзначити положення трахеї і наявність лімфаденопатії.
Якщо великий медіастинальний або загруднинний зоб здавлює верхню порожнисту вену, набряклі вени стають видимі на передній стінці грудної клітки і шиї. Крім порушення венозного відтоку від верхніх кінцівок і грудної стінки, великий зоб може також порушити відтік крові від голови. Цей вид обструкції діагностується за симптомом Пембертона.
Симптом Пембертонаполягає в перехідній обструкції верхньої порожнистої вени позаключичним зобом, що поширюється у верхню апертуру грудної клітки. Іншими словами, зоб нагадує корок, що закриває вхід у порожнину грудної клітки і перешкоджає венозному відтоку. Для перевірки симптому Пембертона слід попросити пацієнта підняти руки над головою. Якщо впродовж трьох хвилин нічого не відбувається, симптом вважається негативним. Навпаки, симптом вважається позитивним, якщо у хворого розвивається синюшне або рожеве забарвлення шиї і/або обличчя внаслідок венозного застою, відчуття тяжкості в голові, запаморочення або закладеність у вухах. У тяжких випадках підвищення тиску в яремній вені може призвести до задишки.
Симптом Пембертона не вважається специфічним для загруднинного зоба. Він може траплятися у хворих із перехідним синдромом верхньої порожнистої вени, спричиненим лімфомами чи іншими пухлинами, а також при обструкціях верхньої апертури грудної клітки будь-якої етіології.
Інструментальні методи дослідження
До інструментальних методів обстеження хворих із тиреоїдною патологією належать ультразвукове дослідження (УЗД) ЩЗ, сцинтиграфія, пункційна біопсія, комп’ютерна і магніторезонансна томографія. Найпростішим, інформативним, безпечним і неінвазивним методом дослідження ЩЗ є УЗД, що дозволяє з великою точністю визначати її розміри, об’єм і структуру, що важливо не лише для оцінки поширеності зоба в популяції, але і для спостереження за динамікою лікування або профілактики.
Особливості ехоструктури як самої ЩЗ, так і виявлених у ній вузлових утворень, поєднано з даними інших методів досліджень можуть мати важливе діагностичне значення. Тим не менше за допомогою лише самого УЗД неможливо встановити морфологічну структуру виявлених змін. Важливим питанням, на яке дає відповідь УЗД, є оцінка об’єму ЩЗ.
Розрахунок об’єму часток здійснюється за формулою розрахунку об’єму еліпсоїда, при цьому об’єм кожної частки підраховується шляхом перемноження товщини (Т), ширини (Ш) і довжини (Д) з коефіцієнтом корекції на еліпсоїдну будову частки (0,479):
Об’єм = [(Т1 * Ш1 * Д1) + (Т2 * Ш2 * Д2)] * 0,479.
Незважаючи на те що ультразвуковий метод для визначення патології ЩЗ використовується понад 30 років, все ще немає загальновизнаного уявлення про те, що слід вважати нормою в ультразвуковому зображенні.
Згідно з міжнародними нормативами, при використанні УЗД у дорослих осіб зоб діагностується, якщо об’єм ЩЗ у жінок перевищує 18 cм3, а у чоловіків — 25 cм3.
При УЗД також можливі помилки з частотою до 25 %, зумовлені об’єктивними і суб’єктивними чинниками: малий розмір ЩЗ, необхідність використовувати датчик з частотою менше 7,5 мГц, неправильне положення датчика під час дослідження, відсутність стандартизованої методики самого визначення.
Висновок УЗД повинен мати описовий характер і не містити клінічного діагнозу. Метод УЗД має свої обмеження, з його допомогою неможливо визначити морфологічні характеристики досліджуваного вузлового утворення ЩЗ. Однак метод дає змогу встановити непрямі ознаки того чи іншого захворювання, які дозволять клініцисту здійснити діагностичний пошук більш обґрунтовано.
УЗД регіональних лімфатичних вузлів вважається необхідним додатком до УЗД ЩЗ при підозрінні на малігнізацію чи при встановленому діагнозі злоякісної пухлини ЩЗ.
При дифузній формі спостерігається рівномірне збільшення щитоподібної залози, тиреоїдна тканина частіше неоднорідна, нерідко її ехогенність знижена. До особливостей вузлових форм ендемічного зоба належать: вузли здебільшого множинні, візуалізуються як утворення округлої, овальної чи неправильної форми, контури вузлів можуть бути як чіткими, так і нечіткими, ехогенність вузлів частіше середньої інтенсивності (однак трапляються випадки і підвищеної, і пониженої), часто у вузлах визначаються ехонегативні ділянки, іноді — гіперехогенні включення з акустичною тінню (кальцифікати), багатовузловий зоб може поєднуватися з аденомами (частота аденом у багатовузлових зобах досягає 24 %) і карциномами (за даними літератури, від 1 до 17 %). Для аденом притаманні овальна або округла форма, чіткі контури, гіпоехогенний обідок при середній і підвищеній ехогенності аденом, вогнища з рідиною і кальцифікати.
Злоякісні вузли характеризуються нечіткими контурами, солідною структурою, підвищеною ехогенністю, наявністю мікрокальцифікатів (у 40 % тиреоїдних карцином), збільшенням регіональних лімфатичних вузлів.
Якщо гормональне дослідження оцінює функцію ЩЗ, а пальпація та УЗД — структуру, то сцинтиграфія ЩЗ дозволяє отримати її морфофункціональну характеристику, зокрема, проаналізувати два основні параметри: захват радіофармпрепарату та його розподіл у ЩЗ. Власне для оцінки розміру, виявлення структурних змін (наявність вузлів) і функції ЩЗ сцинтиграфія малоінформативна. Для сцинтиграфії ЩЗ здебільшого використовується ізотоп технецію 99mTc-пертехнетат (99mTc) — моновалентний аніон, який активно захоплюється ЩЗ (як і йодид), але, на відміну від йоду, не зазнає органіфікації. Короткий період напіврозпаду 99mTc (6 год) поряд із незначним поглинанням ізотопу ЩЗ значно зменшує дозу опромінення. 99mTc вводять внутрішньовенно і практично відразу здійснюють дослідження. Основні показання до проведення сцинтиграфії з 99mTc: диференціальна діагностика різних патогенетичних варіантів тиреотоксикозу (істинної гіперфункції ЩЗ і деструктивного тиреотоксикозу); діагностика компенсованої (на тлі еутиреозу) і декомпенсованої (при тиреотоксикозі) функціональної автономії ЩЗ, особливо при вузловому і багатовузловому зобі.
При діагностиці функціональної автономії ЩЗ виділяють декілька сцинтиграфічних характеристик вузлових утворень. «Гарячий», або автономно функціо-нуючий, вузол діагностується в тих випадках, коли ділянка ЩЗ, яка визначається при УЗД як вузол, накопичує більше ізотопу, ніж нормальна тканина. Накопичення ізотопу в оточуючій вузол тканині може бути або зниженим, або повністю припиненим; при цьому візуалізується лише гіперфункціонуючий вузол. «Теплі» вузли мають такий же рівень накопичення ізотопу, як і оточуюча тканина. «Холодні» вузли визначаються як дефекти накопичення ізотопу на сцинтиграмі. У функціональному відношенні вони мають нормальну або знижену активність. Сцинтиграфія ЩЗ не дозволяє зробити висновок про морфологію вузлових утворень: найцінніша в цьому плані тонкоголкова біопсія. «Холодні» вузли виявляються злоякісними пухлинами у 5–8 % випадків, «гарячі» вузли — винятково рідко.
Поряд із 99mTc для сцинтиграфії ЩЗ використовуються два ізотопи йоду: 131І і 123І. Через відносно велике променеве навантаження і досить великий період напіврозпаду використання 131І обмежується ситуаціями, коли на основі показників його захвату та елімінації з ЩЗ розраховується лікувальна доза цього ж ізотопу (терапія 131І токсичного зоба і раку ЩЗ). Крім того, він може використовуватися для візуалізації функціонуючих, з властивостями захоплювати йод, метастазів високодиференційованого раку ЩЗ. З цією метою значно зручніше використовувати 123І, оскільки сцинтиграфію можна здійснювати через невеликий період часу після введення ізотопу.
Оскільки на відміну від 99mTc ізотопи йоду зазнають органіфікації, вони незамінні для етіологічної діагностики вродженого гіпотиреозу, пов’язаного з дефектами органіфікації йоду. Крім того, ізотопи йоду можуть використовуватися для візуалізації ектопованої тканини ЩЗ.
Тонкоголкова аспіраційна біопсія(ТАБ) ЩЗ показана при всіх вузлових утвореннях, які пальпуються, а також при утвореннях із діаметром понад 1 см (за даними УЗД). При вузлових утвореннях меншого розміру ТАБ показана у тому випадку, якщо наявні підозрілі на рак ЩЗ ехографічні ознаки. Основне призначення ТАБ — диференціальна діагностика захворювань, які перебігають з вузловим зобом. Здійснення ТАБ під ультра-звуковим контролем значно підвищує інформативність дослідження, особливо у випадку кістозних і невеликих за діаметром вузлових утворень. Слід зазначити, що після ТАБ здійснюється цитологічне, а не гістологічне дослідження, тобто вивчення розрізнених груп клітин, а не зрізу ЩЗ.
З додаткових методів дослідження в діагностиці захворювань ЩЗ можуть використовуватися МРТ і КТ. Показання для них обмежуються досить рідкісними випадками, коли необхідно візуалізувати великий загруднинний зоб зі здавлюванням органів середостіння. У цьому випадку значно інформативніше проведення МРТ. Крім того, МРТ використовується для діагностики та оцінки ефективності лікування ендокринної офтальмопатії. Серед інструментальних методів дослідження не втратила свого значення рентгенографія органів шиї (трахея, стравохід) і загруднинного простору з контрастуванням стравоходу барієм. Таке дослідження показане при підозрінні на зміщення трахеї зобом великого розміру.
Лабораторні методи у діагностиці захворювань щитоподібної залози
Впродовж останніх двох десятиліть суттєво вдосконалені лабораторні методи, що застосовуються для діагностики захворювань ЩЗ. Якщо до середини 70-х років минулого століття практично єдиними лабораторними методами оцінки функціонального стану ЩЗ були визначення білково-зв’язаного йоду і рівня холестерину в крові, то протягом наступних 20 років змінилося вже кілька поколінь тестів для діагностики тиреоїдних захворюваньin vitro: від класичних радіо-імунологічних до сучасних високочутливих імунохемілюмінесцентних методів визначення рівня гормонів ЩЗ і ТТГ у крові.
Змінилися і підходи до вибору оптимальних методів діагностики порушень функції ЩЗ. На сьогодні тестом першого рівня, який застосовують на початковому етапі діагностичного пошуку і при скринінгу вродженого гіпотиреозу у новонароджених, вважається визначення концентрації ТТГ чутливим методом, а не аналіз рівня гормонів ЩЗ. Без визначення рівня ТТГ, за сучасними уявленнями, оцінка функції ЩЗ у більшості випадків некоректна.
Лабораторні методи займають одне з провідних місць у діагностиці захворювань ЩЗ і поділяються на три основні групи:
1) визначення гормонів ЩЗ (Т4 і Т3), ТТГ гіпофіза, що свідчить про функціональний стан залози;
2) визначення концентрації поліпептидів, що синтезуються у тканині ЩЗ (ТГ, кальцитоніну) і вважаються важливими маркерами онкологічної патології ЩЗ;
3) визначення антитіл до антигенів клітин ЩЗ (ТГ, ТПО, рецепторів ТТГ), що дозволяють діагностувати автоімунні захворювання ЩЗ.
Оцінка функціонального стану ЩЗ має важливе значення для діагностики її захворювань і вибору адекватного методу лікування. Створення радіоімунологічних методів (РІМ) дослідження гормонів ЩЗ дає можливість безпосередньо оцінювати функціональний стан залози і докорінно поліпшило діагностику її захворювань. Перші РІМ дозволяли визначати лише рівні Т4 і Т3, зв’язаних з транспортними білками (тобто загальні Т4 і Т3 — зТ4 і зТ3), але не низькі (< 0,1 мМО/л) концентрації ТТГ. Пізніше були розроблені методики із застосуванням твердофазних носіїв і моноклональних антитіл, що дозволило поряд із зТ4 і зТ3 визначати також їх вільні форми, що характеризують біологічну активність.
Розробка принципово нових неізотопних технологій гормонального імунологічного аналізу, що ґрунтуються на використанні флюорометричного методу і методу посиленої люмінесценції, дозволила підвищити чутливість методу визначення ТТГ до рівня менше 0,01 мМО/л (методики 2-го покоління) і навіть менше 0,001 мМО/л (методики 3-го покоління), а вільних форм Т4 (вТ4) і Т3 (вТ3) — до рівня менше 0,5 пмоль/л. До переваг неізотопних методів належать їх висока продуктивність, можливість тривалого збереження і використання наборів (до 6 місяців і більше), відсутність забруднення навколишнього середовища радіоактивними ізотопами. Тому неізотопні методи поступово витісняють класичні РІМ.
Вміст зТ4 у здорових людей становить у середньому 104 нмоль/л з діапазоном 65–160 нмоль/л. Рівень зТ3 у здорових людей перебуває у межах від 1,04 до 2,5 нмоль/л (середнє значення 1,7 нмоль/л). У більшості клінічних випадків рівень зТ3 корелює з умістом зТ4. Разом із тим рівень зТ3 може залишатися у межах норми (іноді навіть дещо підвищеним) у пацієнтів із гіпотиреозом і зниженим рівнем Т4 на тлі вираженого йодного дефіциту, що пов’язано з переключенням на синтез у залозі біологічно активнішого Т3 з метою максимального засвоєння йоду, що надходить. Разом з тим рівень зТ3 знижується у пацієнтів без тиреоїдної патології на тлі деяких тяжких соматичних захворювань (синдром низького Т3).
У багатьох випадках рівні зТ4 і зТ3 не відображають функціонального стану ЩЗ, що може бути зумовлено зміною зв’язувальної здатності чи концентрації транспортних білків. Підвищення вмісту зТ4 і зТ3 (без клінічних проявів гіпертиреозу) зумовлюється генетично детермінованим збільшенням концентрації ТЗГ, а також спостерігається при вагітності, під час вживання препаратів естрогенів і естрогеновмісних контрацептивних середників, тамоксифену, при деяких соматичних захворюваннях (гострий і хронічний активний гепатит, біліарний цироз печінки).
У той же час рівень зТ4 і зТ3 у крові може бути зниженим при захворюваннях, що перебігають з великою втратою білків (тяжка системна патологія, нефротичний синдром, синдром Кушинга), у хворих, які одержують андрогени, анаболічні стероїди, даназол, глюкокортикоїди у великих дозах. Зниження рівня зТ4 і зТ3 може бути зумовлене генетично детермінованим станом, що характеризується зміною зв’язуючої здатності білків.
На сьогодні вТ4 є одним з основних маркерів для оцінки функціонального стану ЩЗ. У нормі діапазон концентрацій вТ4 становить 9,0–25 пмоль/л (середнє значення 15,7 пмоль/л). Вміст вТ3 у крові здорових людей перебуває у межах від 4 до 8 пмоль/л і в середньому становить 5,6 пмоль/л. Його концентрація у 3–4 рази нижча від рівня вТ4.
Оскільки вміст вТ4 і вТ3 у крові не залежить від концентрації транспортних білків крові, ці гормони розглядають як найбільш адекватні маркери функціональної активності ЩЗ. Визначення вТ4 і вТ3 насамперед рекомендується при вагітності, у жінок, які приймають пероральні контрацептиви чи інші естрогенні та андрогенні препарати, а також особам із спадково зумовленим підвищеним або зниженим умістом ТЗГ. Більшість лікарських препаратів, що спотворюють результати визначення зТ4 і зТ3, не впливають на вміст вТ4 і вТ3. У цьому принципова перевага визначення вільних фракцій гормонів.
ТТГ є стратегічним маркером при оцінці функціонального стану ЩЗ. В основі регуляції секреції ТТГ лежить механізм зворотного зв’язку: високі концентрації вТ4 і вТ3 інгібують, а низькі — стимулюють викид ТТГ. Вміст ТТГ у крові не зазнає значних змін упродовж доби.
Вміст ТТГ у людей в еутиреоїдному стані перебуває у межах 0,5–5,0 мМО/л. У випадку первинного гіпотиреозу рівень ТТГ підвищується. Для субклінічного гіпотиреозу характерне підвищення рівня ТТГ, при цьому концентрація вТ4 і зТ4 у крові перебуває у межах норми. Низький рівень ТТГ при зниженій концентрації Т4 може свідчити про недостатність гіпофіза чи гіпоталамуса (вторинний гіпотиреоз). Такі випадки трапляються досить рідко. При гіпертиреозі синтез і секреція ТТГ у гіпофізі за принципом зворотного зв’язку блоковані високими рівнями Т4 і Т3.
У клінічній практиці виникають ситуації, коли у хворих на тлі еутиреозу та нормального рівня ТТГ спостерігається значне підвищення чи зниження вмісту загального Т4. Ці стани в зарубіжній літературі одержали назви «еутиреоїдної гіпертироксинемії» та «еутиреоїдної гіпотироксинемії».
Причиною гіпертироксинемії можуть бути збільшення тироксинзв’язуючої здатності білків крові (ТЗГ, ТЗПА), зменшення конверсії Т4 у ТЗ і периферична резистентність до тиреоїдних гормонів.
Між умістом ТТГ і рівнем Т4 у крові спостерігається зворотна залежність, у випадку її відсутності слід здійснити повторні аналізи й уточнити діагноз.
Мутна сироватка, у якій присутні формені елементи крові, гемоліз (рівень гемоглобіну понад 0,33 мг/мл) роблять її непридатною для імунологічного аналізу. Підвищений вміст у крові ліпідів (рівень триолеїну понад 60 мг/мл) і білірубіну (понад 0,04 мг/мл) може спотворювати результати імунологічного аналізу зТ4 і зТ3. Неправдиво завищені результати при визначенні зТ4 можуть бути зумовлені деякими хронічними захворюваннями крові, зокрема мієломною хворобою з високим рівнем імуноглобуліну класу G. Нагрівання зразків досліджуваного матеріалу за рахунок денатурації білків призводить до збільшення вмісту вТ4 і вТ3. Наявність антитіл Т4 зумовлює наявність високого рівня вТ4, що не відображає клінічний стан хворого.
Слід пам’ятати, що результати, отримані при використанні будь-якого діагностичного методу, можна інтерпретувати лише в поєднанні з клінічною картиною захворювання, а також даними інших методів діагностики.
Як відомо, йод — найважливіший субстрат для синтезу тиреоїдних гормонів, тому йодовмісні препарати здатні впливати на функціональний стан ЩЗ. Йод входить до складу багатьох лікарських препаратів: антисептиків для зовнішнього застосування, ентеросептолу, антиаритмічного препарату аміодарону (кордарону) і багатьох рентгеноконтрастних речовин. Надлишок надходження йоду може спричинити розвиток як гіпер-, так і гіпотиреозу. На тлі дифузного збільшення ЩЗ, автономного вузлового зоба надходження великої кількості субстрату для синтезу тиреоїдних гормонів стимулює їх синтез і секрецію. Цей стан називають йодоіндукованим тиреотоксикозом, або феноменом «йод-Базедов». У деяких випадках йод може індукувати гіпотиреоз, інгібуючи синтез і секрецію тиреоїдних гормонів (феномен Вольфа — Чайкова). Цей ефект великих доз йоду тривалий час використовувався для лікування гіпертиреозу, поки замість йоду почали використовувати більш ефективні тиреостатичні препарати. Йодовмісні рентгеноконтрастні препарати інгібують метаболізм Т4 у Т3. У цьому випадку вміст вТ4 у крові підвищується, а рівень вТ3 залишається нормальним. Препарати літію, що використовуються у психіатричній практиці, пригнічують секрецію Т4 і Т3 і знижують перетворення Т4 у Т3. Препарати сульфаніламідів справляють слабку супресивну дію на тиреоїдну функцію. Саліцилати блокують захват йоду ЩЗ, а також підвищують рівень вТ4 за рахунок зниження зв’язування Т4 з ТЗГ. На тлі прийому фенілбутазону (бутадіону) рівень зТ4 і вТ4 зменшується за рахунок зниження синтезу. Глюкокортикоїди значно знижують перетворення Т4 у Т3 за рахунок збільшення синтезу неактивного рТ3. Бета-блокатори також сповільнюють конверсію Т4 у Т3. Фуросемід у великих дозах призводить до зниження концентрації зТ4 і вТ4 і подальшого підвищення рівня ТТГ. Фенітоїн посилює катаболізм Т4 ферментними системами печінки. При тривалому застосуванні цього протиепілептичного препарату слід здійснювати контроль за функцією ЩЗ.
Визначення рівня зТ3 не показане при підозрі на гіпертиреоз в усіх без винятку хворих. Досить визначити концентрацію зТ4, при підвищенні якої підтверджується гіперфункція ЩЗ. Визначення рівня зТ3 доцільне лише у тих хворих (найчастіше з вузловим зобом), у кого при наявності досить переконливих симптомів тиреотоксикозу визначена нормальна концентрація зТ4. У цих випадках для виключення так званого Т3 тиреотоксикозу може бути показане визначення рівня зТ3. Однак на практиці це може знадобитися приблизно лише у 10–15 % хворих, обстежуваних із приводу гіпертиреозу.
Таким чином, практиковане призначення відразу трьох гормональних тестів (ТТГ, зТ3 і зТ4) для діагностики захворювань щитоподібної залози (чи контролю за ефективністю їхнього лікування) є явно надмірним і значно підвищує вартість обстеження.
Маркери онкологічних захворювань ЩЗ
Визначення тиреоглобуліну у крові.ТГ — глікопротеїн колоїду ЩЗ, білкова матриця, на якій синтезуються тиреоїдні гормони. ТГ у нормі у невеликій кількості виділяється залозою у кров, його вміст у ній підвищується при багатьох тиреоїдних захворюваннях, а також у найближчий термін після операцій на щитоподібній залозі. Так, рівень ТГ може бути підвищений при ДТЗ і навіть при еутиреоїдному збільшенні ЩЗ. Поряд із цим рівень ТГ підвищений при диференційованому раку ЩЗ. Тому за рівнем ТГ у крові неможливо диференціювати доброякісні і злоякісні захворювання ЩЗ.
Визначення рівня ТГ у крові насамперед показане для моніторингу хворих після комплексного радикального лікування (тобто тиреоїдектомія і терапія радіоактивним йодом) із приводу диференційованого раку залози. При рецидивуванні захворювання і метастазуванні пухлини рівень ТГ у крові підвищений. Оскільки хворі після радикального лікування диференційованого раку ЩЗ зазвичай одержують високі дози препаратів тиреоїдних гормонів (з метою пригнічення секреції ТТГ), на тлі якого також знижується рівень ТГ, його концентрацію варто визначати через 2–3 тижні після відміни супресивної терапії цими препаратами.
З практичної точки зору важливо відзначити, що визначення ТГ недоцільне у найближчі 2–3 тижні після ТАБ ЩЗ, оскільки рівень ТГ може бути підвищеним унаслідок пасивного виходу колоїду у кров при травматизації тканини залози.
Визначення кальцитоніну у крові.Кальцитонін — гормон, що продукується С-клітинами ЩЗ, до поняття «тиреоїдні гормони» зазвичай не вноситься. Високий його вміст у крові є найважливішим діагностичним критерієм медулярного раку ЩЗ. Після радикального лікування кальцитонін досліджують повторно у динаміці з метою своєчасного виявлення рецидиву захворювання. У літературі повідомляють про цінність цього методу для обстеження членів родин із спадковою множинною ендокринною неоплазією II типу, для якої характерна висока частота медулярного раку ЩЗ.
Маркери автоімунних захворювань ЩЗ
Для діагностики автоімунних захворювань ЩЗ використовується визначення рівня різних автоантитіл. До класичних антитіл належать антитіла до ТГ і антитіла до ТПО. Ці антитіла розглядаються як маркери будь-якої автоімунної патології ЩЗ, тобто визначення їхнього рівня не дозволяє диференціювати численні автоімунні захворювання ЩЗ. Вони визначаються майже у 70–90 % хворих на АІТ, у 75 % хворих на ДТЗ і не менше ніж у 10 % здорових людей без порушення функції ЩЗ. Більш специфічним дослідженням є визначення антитіл до рецептора ТТГ, що виявляються у більшості випадків ДТЗ. Розвиток гіпертиреозу при цьому захворюванні пов’язаний з утворенням антитіл саме до рецептора ТТГ. При цьому взаємодія антигену (рецептора) з антитілом імітує дію самого ТТГ і призводить до гіперстимуляції ЩЗ.
Найбільший відсоток (80–100 %) підвищення рівня антитіл до рецептора ТТГ спостерігається у хворих з початковими стадіями ДТЗ, згодом він знижується до 60 %. У хворих на АІТ відсоток підвищення вмісту антитіл до рецепторів ТТГ не перевищує зазвичай 8 %. При наявності тиреотоксичної аденоми і багатовузлового зоба результат дослідження не відхиляється від норми. Тест визначення антитіл до рецепторів ТТГ використовують для діагностики ДТЗ, динаміки результатів терапії ДТЗ чи його ремісії, а також діагностики гіпертиреозу у новонароджених.

1. Балаболкин М.И., Клебанова Е.М., Креминская В.М. Фундаментальная и клиническая тироидология: Руководство. — М.: Медицина, 2007. — 816 с.
2. Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. Учебник. 2-е изд. — М.: Медиа, 2009. — 432 с.
3. Ендокринологія. Підручник / За ред. А.С. Єфімова. — К.: Вища школа, 2004. — 494 с.
4. Ендокринологія. Підручник / За ред. П.М. Боднара. — Вінниця: Нова Книга, 2007. — 344 с
5. Казаков А.В., Кравчун Н.А., Ильина И.М. и др. Словарь-справочник эндокринолога. — Харьков: «С.А.М.», 2009. — 682 с.
6. МакДермотт М.Т. Секреты эндокринологии. — М.: БИНОМ, 1998. — 416 с.
7. Наказ МОЗ України № 254 від 27.04.2006 р. Про затвердження протоколів надання медичної допомоги дітям за спеціальністю «Дитяча ендокринологія».
8. Панькив В.И. Ранняя диагностика тиреоидной патологии в амбулаторных условиях // 100 избранных лекций по эндокринологии / Под ред. Ю.И. Караченцева и др. — Харьков, 2009. — 948 с.
9. Паньків В.І. Практична тиреоїдологія. — Донецьк: Видавець Заславський О.Ю., 2011. — 224 с.
10. Рациональная фармакотерапия заболеваний эндокринной системы и обмена веществ / Под общ. ред. И.И. Дедова, Г.А. Мельниченко. — М.: Литтерра, 2006. — 1080 с.
11. Швед М.І., Пасєчко Н.В., Мартинюк Л.П. та ін. Клінічна ендокринологія в схемах і таблицях. — Тернопіль: ТДМУ «Укрмедкнига», 2006. — 344 с.
12. Clinical Management of Thyroid Disease / Ed. by F.E. Won-disford, S. Radovick. — John Hopkins University School of Medicine. — Baltimore, Maryland, 2009. — 860 p.