Журнал «Травма» Том 13, №2, 2012
Вернуться к номеру
Проблеми лікування високоенергетичних ушкоджень, ускладнених посттравматичною ішемією кінцівок
Авторы: Страфун С.С., Долгополов О.В. - ДУ «Інститут травматології та ортопедії НАМН України», м. Київ
Рубрики: Травматология и ортопедия
Версия для печати
Резюме. У роботі вивчено характер ушкоджень кінцівок при високоенергетичній травмі в 161 пацієнта, у яких розвинувся місцевий гіпертензійний ішемічний синдром. Установлено, що внаслідок впливу високоенергетичної травми частіше виникають переломи кісток різної локалізації, що поєднуються з ушкодженнями судинно-нервових пучків, широкими дефектами шкірних покривів тощо. Ступінь ішемії внаслідок високоенергетичної травми у кілька разів вищий, ніж при «звичайній» травмі. Використання активної лікувальної тактики в пацієнтів із наслідками високоенергетичної травми і МГІС дозволило досягти приросту функції верхньої та нижньої кінцівки близько 44 %.
Резюме. В работе изучены характер повреждений конечностей при высокоэнергетической травме у 161 пациента, у которых развился местный гипертензионный ишемический синдром. Установлено, что вследствие воздействия высокоэнергетической травмы чаще возникают переломы костей разной локализации, которые сочетаются с повреждениями сосудисто-нервных пучков, обширными дефектами кожных покровов и т.д. Степень ишемии вследствие высокоэнергетической травмы в несколько раз выше, чем при «обыкновенной» травме. Использование активной лечебной тактики у пациентов с последствиями высокоэнергетической травмы и МГИС позволило достигнуть прироста функции верхней и нижней конечности около 44 %.
Summary. The paper deals with character of limbs injuries at high-energy trauma in 161 patients with development of local hypertensive ischemic syndrome. It is defined that due to impact of high-energy trauma bone fractures of various localization occur more frequent; they are associated with lesions of neurovascular fascicles, wide skin defects, etc. The degree of ischemia due to high-energy trauma is several times higher than in «usual» trauma. Use of active therapeutic regimen in patients with consequences of high-energy trauma and local hypertensive ischemic syndrome enabled to achieve approx 44% improvement of function of upper and lower extremity.
Ключові слова: високоенергетична травма, місцевий гіпертензійний ішемічний синдром, ішемія, перелом, ускладнення.
Ключевые слова: высокоэнергетическая травма, местный гипертензионный ишемический синдром, ишемия, перелом, осложнения.
Key words: high-energy trauma, local hypertensive ischemic syndrome, ischemia, fracture, complications.
Науково-технічний прогрес людства викликав збільшення частки тяжкої травми, що пов’язана з дією на організм людини високих швидкостей, температур, струмів тощо. Останнім часом такий вид травми отримав назву «високоенергетична травма» (high energy trauma), вона відбувається, коли енергія травмуючого впливу у 10–12 разів більша, ніж сила тяжіння, що діє на людину у вертикальному положенні [3, 11, 13, 15]. За етіологією це пошкодження, що отримують унаслідок дорожньо-транспортної пригоди (ДТП), падіння з висоти, вогнепального поранення, ураження електричним струмом тощо. Високоенергетична травма відрізняється від звичайної травми більш тяжкими пошкодженнями, як-то: багатофрагментарними внутрішньосуглобовими переломами, пошкодженнями судинно-нервових пучків, значним ураженням масиву м’яких тканин та порушеннями реґіонарного кровообігу. Серед порушень реґіонарного кровообігу чільне місце посідає місцевий гіпертензійний ішемічний синдром (МГІС), що характеризується збільшенням підфасціального тиску (ПФТ) в закритому кістково-фасціальному просторі, перекриттям мікроциркуляторного русла та зменшенням перфузії тканин до рівня, нижчого за життєво необхідний [4]. Багато авторів вказують на те, що при високоенергетичній травмі (що є складовою політравми) частота виникнення МГІС у 3–4 рази більша, ніж при звичайній травмі [1, 2, 6]. Так, J.G. Seiler (2000) виявив, що серед 300 переломів діафіза стегнової кістки внаслідок падіння МГІС розвивався тільки у 0,46 % випадків, однак при переломах цієї локалізації внаслідок ДТП частота розвитку МГІС сягала 4,26 %. Аналогічну залежність простежив І.Р. Копитчак (2011): за його даними, частота розвитку МГІС при політравмі становить 3,8 %, а при звичайній травмі — 0,4 % [2, 14].
Незважаючи на високу актуальність зазначеної патології, у літературі немає теоретично обґрунтованого підходу до тактики лікування пацієнтів із переломами внаслідок високоенергетичної травми та МГІС. У цьому контексті остаточно невизначена тактика лікування переломів, що ускладнені МГІС, як у закордонній, так і у вітчизняній літературі.
Гіпотезою нашої роботи є відхід від очікувальної тактики лікування переломів в умовах МГІС та пропозиція щодо активної оперативної тактики лікування переломів з урахуванням доступів та фасціотомних ран, відновлення судинно-нервових пучків тощо. В основу гіпотези покладено результати наших попередніх експериментальних робіт [4–8], де з’ясовано, що підвищення ПФТ до рівня понад 50 мм рт. ст. призводить до зменшення внутрішньокісткового кровообігу (інтегрального показника реґіонарного кровопостачання кістки), отже, сприяє розладам репаративної регенерації кісток. Тому якнайшвидше усунення явищ гострої ішемії з адекватним лікуванням переломів повинно сприяти отриманню добрих функціональних результатів.
Мета роботи: покращити лікування переломів кісток кінцівок у пацієнтів із наслідками високоенергетичної травми та місцевим гіпертензійним ішемічним синдромом.
Матеріали та методи
У роботі обстежено 161 хворого з переломами кінцівок, що ускладнені МГІС. Пацієнти були прооперовані на базі відділу мікрохірургії та реконструктивної хірургії верхньої кінцівки ДУ «Інститут травматології та ортопедії АМН України» за період з 1996 по 2011 рік. Відповідно до етіопатогенезу ушкоджень пацієнти були розподілені на дві клінічні групи. До першої групи увійшли 70 (43,48 %) пацієнтів із переломами та МГІС внаслідок високоенергетичної травми. Другу групу становив 91 (56,52 %) пацієнт із переломами та МГІС без впливу високоенергетичних факторів.
Співвідношення чоловіків та жінок становило 3 : 1, середній вік — 43,5 ± 12,6 року. У пацієнтів першої клінічної групи переважала дорожньо-транспортна травма (48 (68,57 %) випадків), у пацієнтів другої групи найчастіше мала місце травма в побуті (60 (65,93 %) випадків).
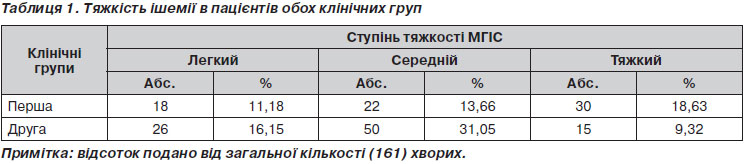
Ступінь тяжкості ішемії оцінювали за класифікацією С.С. Страфуна [8], що подано в табл. 1. Контроль підфасціального тиску здійснювали ін’єкційним методом за Т.Е. Whitesides (1975) з використанням серійного пристрою Stryker Intra-Compartmental Pressure Monitor (США). При тяжкому МГІС проводили моніторинг ПФТ катетерним методом [8, 12].
Як видно з табл. 1, у першій клінічній групі за наявності високоенергетичної травми переважав тяжкий ступень МГІС (30 (18,63 %) випадків), на противагу цьому в другій групі пацієнтів (без впливу високоенергетичної травми) переважав середній ступень (50 (31,05 %) випадків).
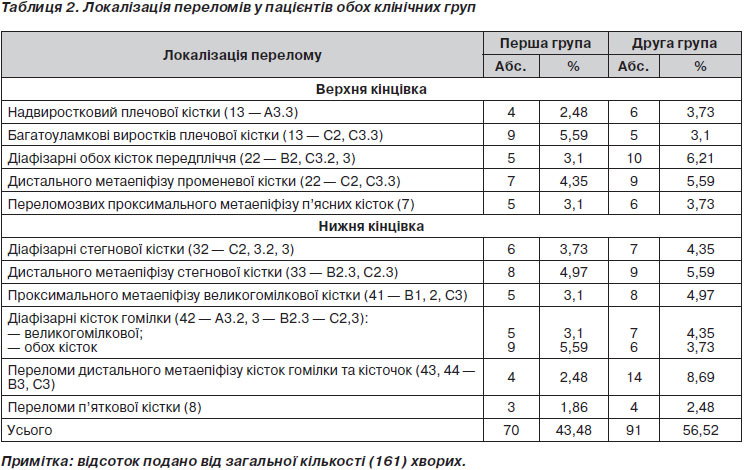
Розподіл пацієнтів за типами переломів виконували за класифікацією асоціації остеосинтезу (АО), що подано в табл. 2 [9, 11].
Середній термін спостереження хворих обох клінічних груп дорівнював 16,5 ± 9,0 міс. Тобто оцінку результатів проводили в пацієнтів, які перебували в резидуальному періоді ішемічної контрактури. Оцінку результатів лікування проводили за клініко-рентгенологічними показниками консолідації закритих переломів кісток кінцівок та наявністю розладів репаративного остеогенезу [10]. Віддалені функціональні результати лікування були оцінені за системою оцінки верхньої кінцівки AOOS у модифікації І.М. Курінного (1996) та системою бальної оцінки функції нижньої кінцівки AOFAS [8].
Як видно з табл. 2, при високоенергетичній травмі переважали переломи кісток: на верхній кінцівці — виростків плечової кістки, на нижній кінцівці — обох кісток гомілки. У другій групі на верхній кінцівці переважали діафізарні переломи обох кісток передпліччя, на нижній кінцівці — переломи обох кісток гомілки та кісточок.
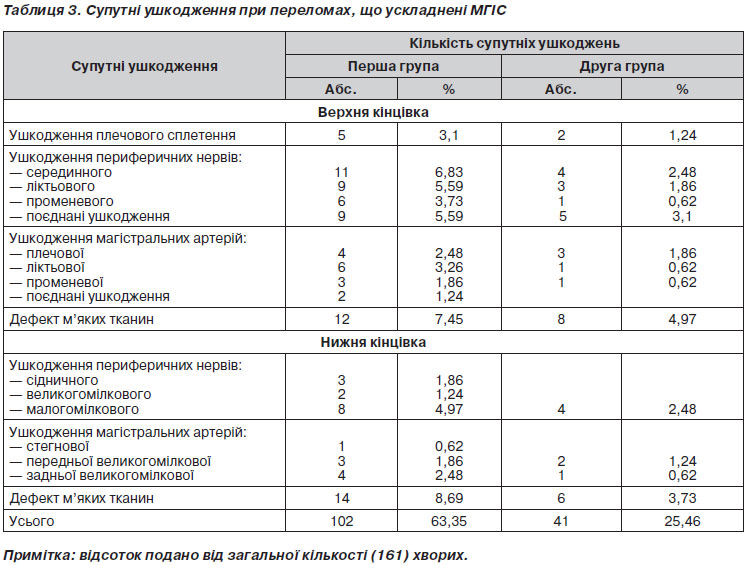
Відповідно до етіології переломів спостерігали супутнє ушкодження судинно-нервових пучків, дефекти шкіри, отже, були наявні відкриті переломи, що подано в табл. 3.
З табл. 3 видно, що кількість супутніх ушкоджень при високоенергетичній травмі майже в 3 рази більша, ніж при «звичайній» травмі. Крім того, у першій клінічній групі кількість супутніх ушкоджень (102) перевищує в 1,5 раза кількість (70) пацієнтів, що говорить про те, що пацієнти першої клінічної групи мали по декілька супутніх ушкоджень. На противагу цьому на 91 хворого другої клінічної групи припадав тільки 41 (25,46 %) випадок супутніх ушкоджень.
Остеосинтез переломів виконувався всім пацієнтам (161) з огляду на ступень тяжкості ішемії й показників ПФТ.
При легкому ступені МГІС, показниках ПФТ 40–55 мм рт.ст. виконували заглибний остеосинтез.
При середньому ступені МГІС, показниках ПФТ 56–90 мм рт.ст. здебільшого виконували комбінований остеосинтез.
При тяжкому МГІС, ПФТ понад 90 мм рт.ст. перевагу віддавали зовнішньому методу фіксації.
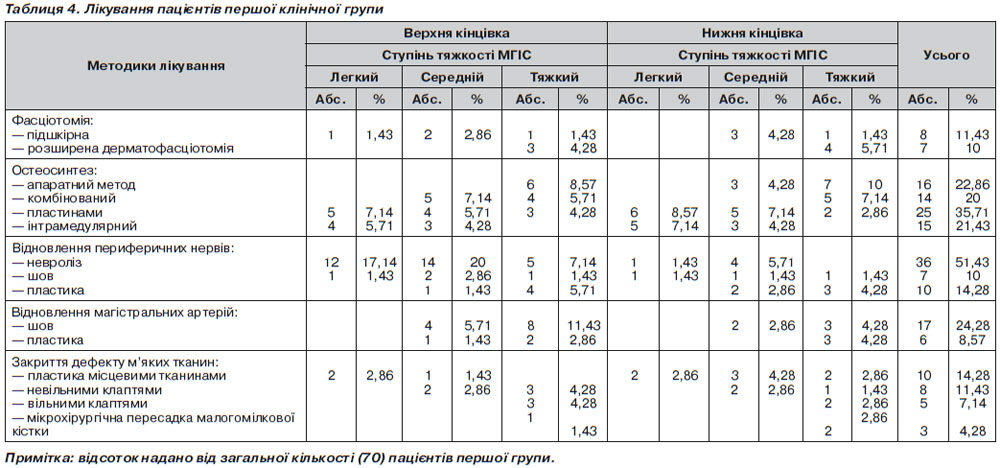
Остеосинтез переломів здійснювали в середньому через 56 ± 10 год. після травми. Методику остеосинтезу вибирали залежно від локалізації перелому, тяжкості ішемії, наявності дефекту шкіри, ушкодження судинно-нервових пучків, можливості проведення розширеної дерматофасціотомії, що подано в табл. 4, 5.
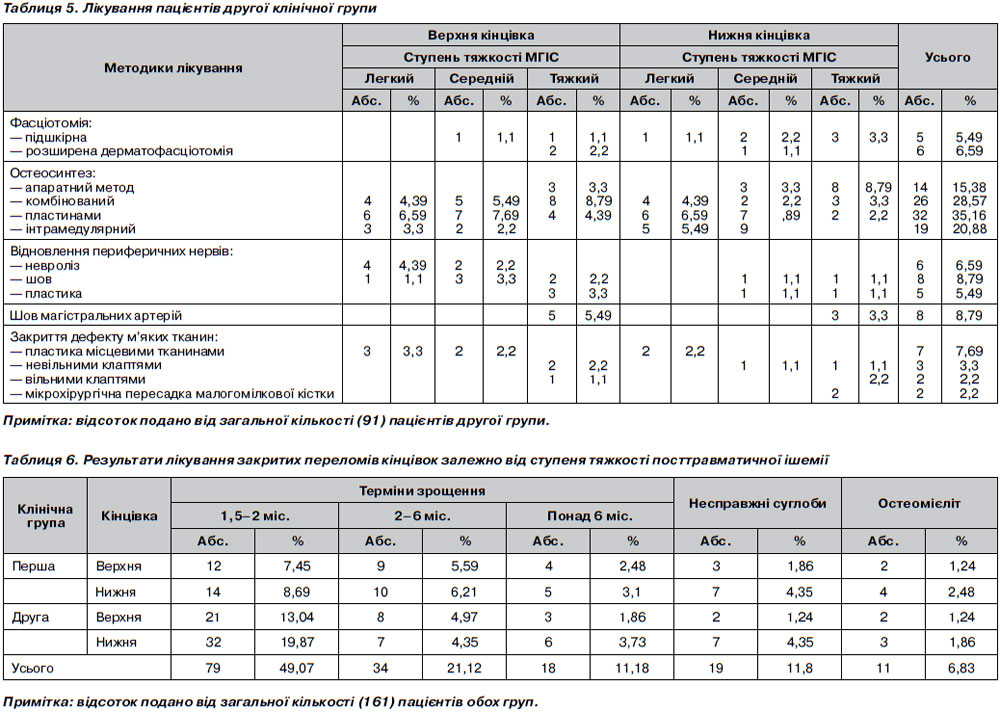
При високоенергетичній травмі остеосинтез переломів треба було узгоджувати з проведенням розширеної дерматофасціотомії та відновленням судинно-нервових пучків, що подано на рис. 1.
Як видно з табл. 4, 5, у меншій за кількістю (70 пацієнтів) першій групі було виконано 187 оперативних втручань, поряд із цим у більшій за кількістю (91 пацієнт) другій групі пацієнтів було виконано 102 операції, що можливо відобразити як співвідношення оперативних втручань пацієнтів першої та другої групи:
— фасціотомії — 1,25 : 1;
— остеосинтез — 1 : 1,31;
— відновлення периферичних нервів — 2,04 : 1;
— відновлення магістральних артерій — 7 : 1;
— закриття дефекту м’яких тканин — 1,24 : 1.
Такий розподіл оперативного лікування пацієнтів обох клінічних груп має своє підґрунтя. Так, обидві групи пацієнтів мали переломи кісток та МГІС того чи іншого ступеня тяжкості, що потребувало виконання остеосинтезу та фасціотомії, звідси різниця у співвідношенні виконаних оперативних втручань невелика. Суттєве співвідношення щодо відновлення судинно-нервових пучків спостерігалось при наявності високоенергетичної травми, яка спричиняла ушкодження вищезгаданих артерій та периферичних нервів. Звертає на себе увагу майже однакове співвідношення оперативних втручань, спрямованих на закриття дефекту м’яких тканин, що пов’язано з майже однаковою кількістю відкритих переломів у обраних клінічних групах.
Результати та їх обговорення
Ретроспективний аналіз результатів лікування проводився з урахуванням термінів зрощення, наявності порушень репаративного остеогенезу та гнійно-некротичних ускладнень (табл. 6 ).
Аналіз даних табл. 6 виявив, що при застосуванні активної тактики лікування переломів в умовах МГІС можливо досягнути хороших результатів. Так, в обох клінічних групах вдалось досягти зрощення переломів кісток кінцівок у нормальні терміни у 79 хворих, що становило 49,07 % від загальної кількості пацієнтів. Однак кількість добрих результатів у пацієнтів з високоенергетичною травмою була вдвічі меншою, ніж у пацієнтів зі «звичайною» травмою: у першій групі 26 (32,91 %) пацієнтів, у другій групі 53 (67,09 %) пацієнти. Також при високоенергетичній травмі була більша кількість хворих (19 (55,88 %) із зрощенням переломів в терміни 2–6 міс., ніж серед хворих другої групи (15 (44,12 %) пацієнтів).
Звертає на себе увагу майже однакова кількість зрощень переломів у терміни понад 6 місяців у пацієнтів обох клінічних груп (по 9 (50 %) випадків у обох клінічних групах). Аналогічна залежність спостерігається в утворенні несправжніх суглобів (19 (11,8 %) випадків) та розвитку остеомієліту (11 (6,83 %) випадків) у пацієнтів обох клінічних груп МГІС.
Такий розподіл пацієнтів можливо пояснити більшою кількістю пацієнтів з тяжким МГІС у групі хворих із високоенергетичною травмою.
Також у першій групі пацієнтів наявність супутніх ушкоджень, а подекуди й загальний соматичний стан пацієнта не давали можливості виконати адекватний остеосинтез. Близько 30 % пацієнтів першої групи потребували заміни фіксаційного остеосинтезу на остаточний після вщухання явищ гострої ішемії у строки понад 2–3 тижні після епізоду травми. Така вимушена тактика лікування різко обмежувала наші хірургічні можливості щодо застосування адекватного остеосинтезу в нормальні терміни, досягнення адекватної репозиції уламків та отримання адекватного зрощення кісток.
У пацієнтів другої клінічної групи наявність ускладнень зрощення кісток в умовах ішемії можна пояснити розладами реґіонарного кровопостачання, що виникають безпосередньо при зламі кінцівки та поглиблюються ішемією, що доведено нашими експериментальними роботами [5, 8].
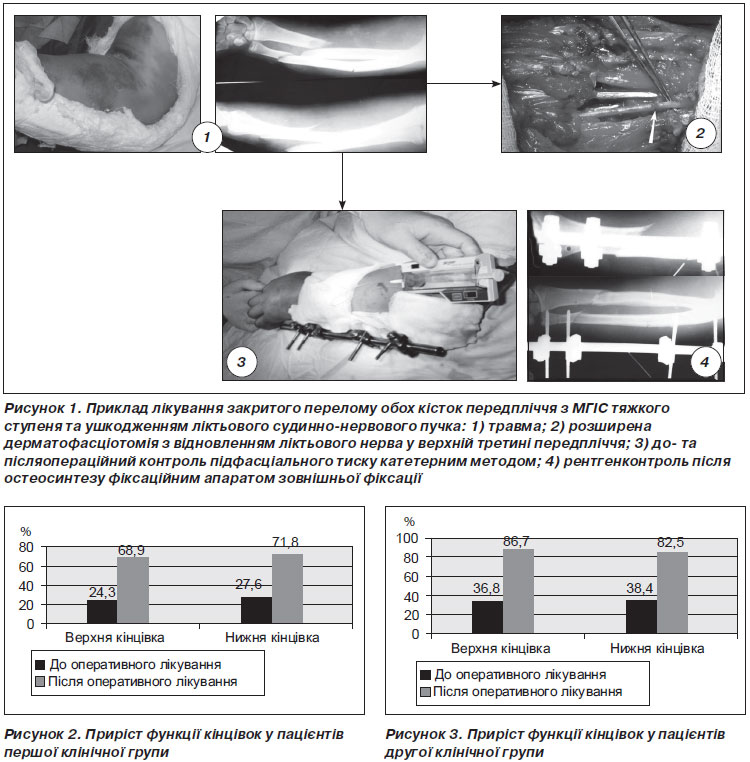
Крім проведення аналізу репаративного остеогенезу, в обох клінічних групах нами були оцінені функціональні результати, що подані на рис. 2, 3.
Як видно з діаграм, у першій групі пацієнтів на верхній кінцівці вдалось отримати приріст функції в середньому на 44,6 %, що порівнянне з приростом функції верхньої кінцівки у другій клінічній групі — 49,9 %. Також майже однакові дані були отримані на нижній кінцівці: у першій групі приріст функції становив 44,2 %, у другій групі — 44,1 %.
Наявність такого великого та порівнянного приросту функції кінцівок при високоенергетичній травмі та без неї говорить про правільність активної лікувальної тактики лікування цієї надзвичайно тяжкої категорії пацієнтів.
Висновки
Підсумовуючи отримані дані, можна сказати, що в разі високоенергетичної травми та виникнення внаслідок неї переломів, що ускладнені МГІС, доцільно застосовувати активну хірургічну тактику. Застосування раннього остеосинтезу при переломах кісток, що ускладнені МГІС, дозволяє стабілізувати, а потім знизити підфасціальний тиск, отже, уникнути спустошливих наслідків ішемії. Проведення своєчасного адекватного остеосинтезу не тільки впливає на стабілізацію кісток кінцівок, але і є запорукою нормалізації реґіонарного кровообігу у сегменті, що уражений ішемією. Відстрочення оперативного лікування супутніх ушкоджень периферичних нервів, магістральних судин, несвоєчасне вирішення закриття шкірних дефектів призводить до виникнення тяжкої ішемічної контрактури кисті чи стопи, розвитку нейродистрофічного синдрому, трофічних розладів і в кінцевому результаті до гнійно-некротичних ускладнень і остеомієліту.
- Климовицкий В.Г., Худобин В.Ю., Пастернак В.Н., Прудников Ю.В. Принципы стабильно-функционального внеочагового остеосинтеза при переломах длинных костей конечностей // Научно-практическая конференция с международным участием. Донецкий НИИ травматологии и ортопедии (11 апреля 2003 г.). — 2003. — С. 24-28.
- Копитчак І.Р. Клініко-морфологічні особливості та лікування переломів гомілки у постраждалих з політравмою: Автореф. дис... канд. мед. наук. — 2011. — 20 с.
- Соколов В.А. Множественные и сочетанные травмы. — М.: ГЭОТАР, 2006. — 196 с.
- Страфун С.С., Лесков В.Г. Діагностика та лікування місцевого гіпертензійно-ішемічного синдрому нижніх кінцівок // 36. наук. праць співроб. КМАПО ім. П.Л. Шупика. — 2000. — С. 80-84.
- Страфун С.С., Бруско А.Т., Ліскіна І.В., Тимошенко С.В., Лопайчук В.О. Взаємозв’язок внутрішньокісткового кров’яного та підфасціального тиску // Вісн. ортопед., травматол. та протезув. — 2005. — № 2. — С. 12-15.
- Страфун С.С., Лесков В.Г., Скобенко О.Є., Лопайчук В.А., Тимошенко С.В. Місцевий ішемічний гіпертензивний синдром (компартмент-синдром) як ускладнення переломів кінцівок // Матеріали Пленуму асоціації ортопедів-травматологів України, Київ — Вінниця, 2004. — С. 77-78
- Страфун С.С., Тимошенко С.В. Діагностика та лікування ішемічних уражень, що виникають при переломах кісток кінцівок // Ортопед., травматол. и протезиров. — 2006. — № 1. — С. 24-32.
- Страфун С.С., Бруско А.Т., Лябах А.П. та ін. Профілактика, діагностика та лікування ішемічних контрактур кисті та стопи. — К.: Стилос, 2007. — 264 с.
- Шаповалов В.М., Грицанов А.И., Ерохов А.Н. Травматология и ортопедия / Под ред. проф. В.М. Шаповалова. — 2-е изд. — СПб.: Фолиант, 2004. — 544 с.
- Browner B.D., Jupiter J.B., eds. Skeletal Trauma. — 4th ed. — Philadelphia, Pa: Saunders Elsevier. — 2008.– 544 р.
- Geiderman J.M. General principles of orthopedic injuries // Rosen’s Emergency Medicine: Concepts and Clinical Practice / Ed. by J. Marx. — 6th ed.– St Philadelphia, Pa: Mosby Elsevier. — 2006. — Chap. 46. — 122 р.
- Mubarak S.I., Hargens A.R. Compartment syndromes and Volkmann’s contracture. — Philadelphia: W.B. Saunders, 1981. — 232 p.
- Nirmal C.T., Pramod A.F.R. Staged Management of High-Energy Proximal Tibia Fractures // Bulletin Hospital for Joint Diseases. — 2004. — Vol. 62, № 1. — Р. 23-47.
- Seiler J.G., Casey P.J., Binford S.H. Compartment Syndromes of the Upper Extremity // J. South Orthop. Assoc. — 2000. — Vol. 9, № 4. — Р. 233-347.
- Wallace M., Puryear A., Cannada L.K. A prospective evaluation of post-traumatic stress disorder and parent stress in children exposed to orthopaedic trauma // 2011 Annual Meeting of the Orthopaedic Trauma Association. Oct. 12–15. San Antonio. — 2011. Paper № 67. — Р. 22.