Журнал «Медико-социальные проблемы семьи» 3-4 (том 17) 2012
Вернуться к номеру
Безопасное материнство как приоритетное направление развития акушерской науки
Авторы: Чайка В.К. - Донецкий региональный центр охраны материнства и детства, кафедра акушерства, гинекологии и перинатологии ФИПО ДонНМУ им. М. Горького
Рубрики: Акушерство и гинекология
Разделы: Справочник специалиста
Версия для печати
Получив задание сделать доклад по этой теме на научно-практической конференции с международным участием «Безпечне материнство: на шляху реформ та інновацій», которая состоялась в сентябре этого года, я оказался в очень затруднительном положении: что излагать? То, что уже известно или уже сделано? То, что сейчас делается или должно будет сделано? Какие факторы, какие причины приводят к «опасному» материнству? И решил остановиться на некоторых моментах, наиболее важных, с моей точки зрения и из опыта нашей клиники — Донецкого регионального центра охраны материнства и детства (ДРЦОМД).
Прежде всего следует отметить, что научная медицинская литература по этому поводу достаточно богата публикациями. Такие термины, как «безопасное материнство», «перинатальная медицина», «перинатология», «репродуктивная медицина» и др., активно вошли в нашу речь в последние 30–35 лет. А основанием для них стало постановление Всемирной организации здраво-охранения (ВОЗ) о безопасном материнстве, а также последовавшие за ним правительственные программы в разных странах, в том числе в России и Украине.
Эта тема стала всесторонне изучаться. Остановимся коротко на некоторых проблемах. Что сделано в Украине с 1987 по 2012 гг. для обеспечения безопасности матери и ребенка:
— борьба с абортами;
— планирование семьи;
— грудное вскармливание;
— совместное пребывание матери и ребенка;
— перинатальный аудит;
— партнерские роды;
— протоколы для лечения неотложной патологии и др.;
— проект «Нове життя»;
— бесплодный брак.
Если взять борьбу с абортами и тесно связанную с этим службу планирования семьи, то нужно отметить, что все эти годы велась интенсивная работа по борьбе с абортами. Были времена, когда, следуя существовавшим методическим указаниям, практически всем женщинам после родов вводились спирали. Чуть позже эта практика сменилась гормональной контра-цепцией, и закончились времена, когда мы после спиралей оперировали пиосальпинксы. Появился медикаментозный аборт.
Проблема контрацепции отнесена к графе «Что сделано». Да, кое-что сделано, но работа в этом секторе продолжается, и до окончательной борьбы с нежелательной беременностью еще далеко.
С 1995 года в Украине последовательно выполнялись программы: планирование семьи; репродуктивное здоровье; репродуктивное здоровье нации. В рамках этих программ проводилась большая просветительная работа:
— по формированию здорового образа жизни;
— профилактике непланируемой беременности;
— скринингу и профилактике инфекций, передающихся половым путем;
— пропаганде грудного вскармливания;
— использованию современных и безопасных контрацептивов (гормональных).
В результате произошло значительное снижение доли абортов с 56,6 ‰ (56,6 на 1000 женщин фертильного возраста) в 1995 году до 13,45 ‰ в 2011 году.
Вспомним прошлое, когда существовали приказы практически всем женщинам после аборта или родов вводить внутриматочные средства, иногда не ставя в известность женщину, что приводило к гнойно-септическим заболеваниям органов малого таза и заканчивалось оперативным удалением репродуктивных органов.
К сожалению, и на сегодняшний день не существует контрацептива со 100% эффективностью. А это значит, что будут женщины, стремящиеся прервать нежелательную беременность. Поэтому необходимо внедрить во всех регионах Украины методы безопасного аборта (медикаментозного и вакуум-аспирации).
В рамках национальных программ по репродуктивному здоровью в Украине широко распространено грудное вскармливание, совместное пребывание матери и ребенка, партнерские роды, во всех регионах многим лечебным родовспомогательным учреждениям присвоено звание «Клиника доброжелательного отношения к ребенку». Согласитесь, это важное достижение.
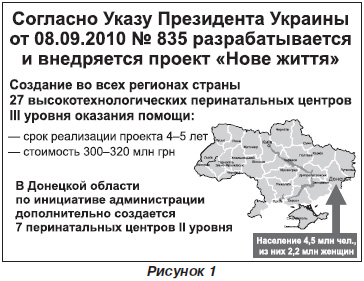
Особенно хотелось бы остановиться на государственной программе «Нове життя». Все вы хорошо знаете, что акушерская служба все годы независимости испытывала большой финансовый голод. В 2010 году появилась президентская программа «Нове життя», — безусловно, это большой скачок, праздник. По заданию президента к 2014 году должно быть открыто 27 перинатальных центров.
Донецкий региональный центр охраны материнства и детства, с такой структурой, как он есть, в течение 20 лет работал как перинатальный центр. В нашей клинике представлен полный набор всех необходимых отделений, поэтому мы с удовольствием восприняли эту программу, закупили оборудование, плюс провели реконструкцию некоторых отделений, оборудовали новые операционные. За это можно говорить спасибо ежедневно.
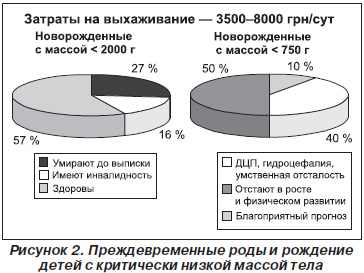
Но что происходит дальше? «Старе життя» борется с «новим життям», а как живут родильные дома других лечебных учреждений? Мы за 3 месяца после открытия перинатального центра увидели, что количество пациентов увеличилось. Программа «Нове життя» ставит задачей снизить перинатальную заболеваемость, смертность, материнскую смертность, и мы имеем примерно 10 % невынашивания, сегодня клиника переполнена больными с угрозой невынашивания, число недоношенных детей растет. Существенных различий в структуре заболеваемости и смертности пока нет, и я думаю, что в ближайшее время и не будет.
Почему так происходит? Бывают перебои с поставками куросурфа. Мы не знаем, как вести роды в 22 недели, когда начинают подтекать воды, а у женщины — последний шанс родить ребенка, например, после ЭКО. Здесь начинаются раздумья, и чаще всего мы соглашаемся на просьбы женщины пролонгировать беременность, назначаем антибиотики, наблюдаем за состоянием показателей крови и т.д. В течение месяца состояние женщины ухудшается, и мы получаем ребенка весом 600–700 г с явными признаками инфекции, или женщина погибает от кровотечения.
Может быть, нужно обращаться к руководящим органам с предложением, чтобы финансирование не носило разовый и столь масштабный характер. На наш взгляд, намного эффективнее была бы, пусть минимизированная, но постоянная финансовая помощь, чтобы руководитель мог действовать на ходу. Такие большие вливания похожи на переедание: все съел, что было в холодильнике, а на завтра нет ничего. На это тоже нужно обратить внимание.
Из группы «что уже сделано» следует обратить внимание на проблему бесплодного брака. Благодаря практическим успехам и научным достижениям в гинекологической эндокринологии и криомедицине нашего незабвенного академика Валентина Ивановича Грищенко эта тема серьезно продвинулась за последние 20–25 лет: в 1991 году с помощью вспомогательных репродуктивных технологий (ВРТ) родился первый ребенок в Харькове, в 1992 году — у нас в Донецке. Нами разработан протокол обследования бесплодных супружеских пар, утвержденный Министерством здравоохранения Украины, и это очень хорошо.
В 2005 году в Украине комиссией под председательством академика В.И. Грищенко были аттестованы 2 учреждения — Ивано-Франковский центр репродукции человека и Донецкий региональный центр охраны материнства и детства. И средства по государственной программе были распределены на эти 2 центра. Сегодня таких центров 6, но мы не знаем, что это за центры, какова зона их влияния и каковы их результаты, зато мы хорошо знаем частные центры. Не известно, как они сертифицированы, так как сейчас смешалось все — и частное, и государственное. Возникает проблема недостаточного финансирования. В восточном регионе уже большая очередь — около 500 пациенток, которые ждут своего лечения по государственной программе.
Что плохого? Плохо, что во многих местах на уровне районных больниц задерживаются пациенты, которые лечатся по поводу бесплодного брака и попадают к нам в возрасте 35–40 лет после длительного безуспешного лечения в течение 15–18 лет и более. И конечно, врачи должны понимать, что успех лечения будет там, где есть современные лаборатории, где врачи четко придерживаются алгоритма обследования.
Хорошим можно считать возникновение частных центров репродукции, однако я думаю, что и это связано больше с бизнесом, чем с научными исследованиями и желанием помочь пациенту.
Но иногда случается, что больные сразу идут на ЭКО, без достаточного обследования и других методов лечения, а иногда и с явными противопоказаниями, например при острых воспалительных процессах и др. То есть явно видно, почему это происходит, — из-за желания врачей немедленно провести несколько проб искусственного оплодотворения. Это очень негативное явление.
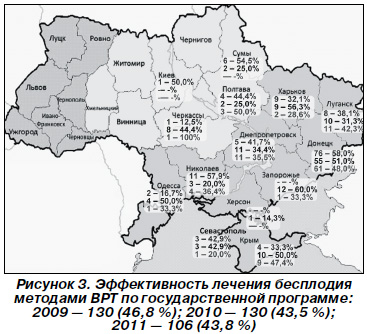
Хотелось бы еще раз возвратиться к вопросу о бесплодии. Когда-то говорилось о лечении 10–15 %, а сегодня эта цифра превышает 20 % бесплодных пар. Все-таки наука в Украине значительно продвинулась по этому вопросу. Хочу поздравить нашу акушерскую службу и видных ученых, лауреатов государственной премии, которые внесли неоценимый вклад в нашу науку. Государственная премия Украины в области химико-биологических и медицинских наук «Допоміжні репродуктивні технології лікування безпліддя» от 09.09.2012: Ф.В. Дахно, А.Н. Юзько, Ю.П. Вдовиченко, В.В. Каминский, В.Д. Зукин, И.А. Судома, С.И. Жук, Т.Ф. Татарчук, Т.Д. Бахтеева, Ю.С. Паращук.
Не лишним будет акцентировать внимание на том, что в настоящее время интегральный показатель здоровья населения Украины характеризуется низким индексом здоровья семьи. Ни у кого не вызывает сомнений постулат, что репродуктивное здоровье — залог безопасного материнства. Но если вникнуть в проблему, то очевидно, что вопросы репродуктивного здоровья нации должны начинать решаться в детском возрасте и у девочек, и у мальчиков. Среди бесплодных пар в 35 % случаев имеет место мужской фактор, истоки которого уходят в проблемы детского возраста (у 50 % бесплодных мужчин). Растет число экстрагенитальной патологии у женщин репродуктивного возраста (эндокринная патология, пороки сердца, заболевания почек, ЖКТ и др.).
Проблемы репродуктивного здоровья:
— высокая материнская и детская смертность;
— рост мертворождаемости и высокой детской заболеваемости;
— каждый третий ребенок имеет отклонения в физическом или психическом здоровье;
— каждый второй ребенок — вирусоноситель (ЦМВ, ВПГ и др.);
— 60 % детей и подростков имеют нарушения репродуктивного здоровья.
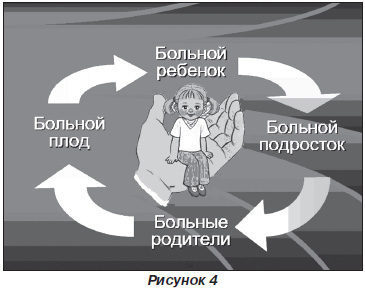
Занимаясь изучением этих вопросов, мы давно пришли к выводу: чтобы достичь каких-то позитивных результатов в вопросах улучшения демографической ситуации в нашей стране, нужно разорвать порочный круг (рис. 4).
Хотелось бы отдельно затронуть проблему акушерской агрессии в современных лечебных родовспомогательных учреждениях. Очень хорошо и подробно эта тема изложена в работах профессора В.Е. Радзинского (Москва, Россия) и его школы. Добавить тут нечего.
Агрессивная технология ведения беременности:
— расширение спектра дорогостоящих методов обследования;
— частое применение технических средств для обследования (УЗИ, допплер, рентгенография и др.);
— назначение большого количества медикаментов и биологических добавок на всякий случай (полипрагмазия);
— искусственное увеличение числа заболеваний, передающихся половым путем, вследствие некорректной интерпретации иммунологических показателей;
— необоснованное чрезмерное увлечение антисептиками и мощными антибиотиками.
Агрессивное ведение родов:
— необоснованное родовозбуждение и родостимуляция;
— использование сайтотека для ускорения родового акта без показаний;
— организация родов в удобное для врача время;
— использование запрещенных приемов (Кристеллера, пальцевое расширение шейки матки);
— необоснованные амниотомия, эпизиотомия;
— необоснованное применение препаратов с недоказанной эффективностью (актовегин, тивортин, но-шпа, папаверин и д.);
— агрессивное ведение III периода родов.
Прежде всего, сам термин. Как можно назвать врача, который имеет достаточно высокую квалификацию, но тем не менее использует прием Кристеллера при головке, находящейся еще высоко? К перечню сомнительных с точки зрения профессионализма и врачебной этики можно отнести и стимуляцию, и введение сайтотека, и раннюю амниотомию, и многое другое. Удручает то, что, зная эти проблемы, зная о недопустимости таких манипуляций, многие специалисты продолжают этим заниматься. Значит, вывод напрашивается один: врач — агрессор. По данным ВОЗ, 50 тыс. случаев материнской смертности явились следствием врачебных ошибок. Можно смело предположить, что половина из них — результат акушерской агрессии.
Без организационных стратегических шагов невозможно достичь нового качественного уровня предоставления перинатальной помощи. Это прежде всего своевременность, доступность, адекватность, эффективность и безопасность.
Какие службы обеспечат безопасное материнство? Во-первых, планирование семьи, во-вторых, дородовый уход, в-третьих, безопасные роды и обязательно — интенсивная акушерская помощь, предусматривающая адекватное ведение и обследование.
Какие пути или новые подходы к внедрению со-временных технологий, основы безопасного материнства?
Пути решения поставленных вопросов (вместо выводов):
1. Заручиться поддержкой правительства в организации помощи, ориентированной на женщину и ребенка.
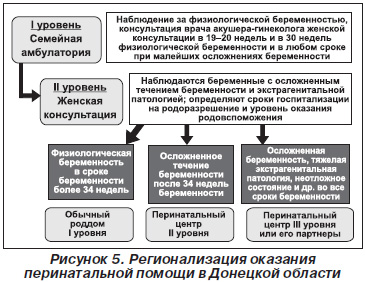
2. Внедрение регионализации перинатальной помощи.
3. Проводить постоянный пересмотр и обновление национальных протоколов и руководств по акушерству и гинекологии.
4. В акушерской практике использовать только экономически выгодные вмешательства с доказанной эффективностью.
5. Отказаться от существующих недоказанных практик.
6. Непрерывное совершенствование профессиональной квалификации врачей акушеров-гинекологов, семейных врачей и среднего медперсонала через систему телемедицины и очно-заочного обучения.
7. Качественная подготовка акушерской команды, владеющей современными перинатальными технологиями.
Это прежде всего финансирование, достаточная поддержка государством органов здравоохранения, я бы сказал, достаточное и постоянное финансирование. Распределение финансов в зависимости от уровня оказания помощи. Внедрение и регионализация перинатальной помощи. Эффективная транспортировка. Внедрение механизмов постоянного улучшения качества оказания помощи.
Научных работ по безопасному материнству достаточно много в Украине. Это работы профессоров Б.М. Венцковского, А.Г. Коломийцевой, Ю.П. Вдовиченко, З.М. Дубоссарской. Нельзя сказать, что нас эта тема не затрагивала, она всегда на виду, достаточно понятна. В отношении партнерских родов хочется сказать о работе, проведенной проф. Татьяной Юрьевной Бабич. Лет 15 назад в Украине этим начали заниматься и доказали эффективность. У нас в клинике около 90 % родов является партнерскими. И мы видим, что такой подход приносит пользу. Полагаю, очевидную для всех: это и уменьшение акушерских осложнений, и психическое состояние женщины и т.д.
Инновационные шаги к безопасному материнству Донецкой школы акушеров-гинекологов
С 1978 года на кафедре акушерства, гинекологии и перинатологии ФИПО ДонНМУ разрабатываются методики восстановления репродукции с помощью лапароскопических операций.
Открыто первое эндоскопическое отделение в Украине, на базе которого создан реабилитационный центр по лечению бесплодия (директор — Б.В. Ентин).
1991 год — открыто первое государственное отделение диагностики и лечения бесплодного брака в ДРЦОМД, использующее вспомогательные репродуктивные технологии.
1992 год — рождение первого мальчика с помощью ВРТ. На сегодняшний день рождено более 3000 детей.
Клиника стала кузницей по подготовке кадров для отделений ВРТ Украины: «Исида-Дон», «Исида-IVF», «Надія», Украинско-французский центр «Семь + Я», Прикарпатский центр репродукции человека (г. Ивано-Франковск), Центр генетики и репродукции (г. Киев).
В 2004 году была принята программа лечения бесплодия с помощью ВРТ за бюджетные средства в двух центрах (Донецк, Ивано-Франковск). Сейчас открыто уже 6 таких центров.
1995 год — открытие Научно-исследовательского института медицинских проблем семьи (НИИ МПС), что позволило расширить и углубить научные исследования в перинатологии и репродуктологии.
Были разработаны алгоритмы обследования, диагностики и лечения бесплодных пар, что легло в основу национального протокола и приказов МЗ Украины.
В 1989 году создана служба детской и подростковой гинекологии. Открыто отделение на 50 коек. В течение года обследуются и проходят лечение до 2 тыс. девочек с патологией репродуктивной системы.
1999 год — создана Молодежная клиника, в которой консультативную помощь по вопросам репродуктивного здоровья могут получать не только девушки, но и юноши.
1999 год — создан Кризисный центр, который оказывает психологическую, психотерапевтическую помощь женщинам с различными нарушениями в репродуктивной системе, жертвам насилия в семье, жертвам сексуального насилия и торговли.
С 1992 года функционируют два телефона доверия: для подростков и женщин, попавших в кризисную ситуацию.
1992 год — открыт Донецкий региональный центр охраны материнства и детства — первая университетская клиника в Украине. Создана команда единомышленников из сотрудников кафедры и клиники.
15 мая 1993 года впервые в Украине создана Донецкая ассоциация акушеров-гинекологов «Здоровье семьи» (~ 956 чел.).
1994 год — первые партнерские роды в ДРЦОМД.
С 1994 года — совместное пребывание матери и ребенка после родов (полностью перешло на этот режим работы родильное отделение городской больницы № 9 г. Донецка).
1995 год — реорганизация амбулаторного отделения «Брак и семья» и женской консультации ДРЦОМД в отделение планирования семьи, на базе которого проходят международные семинары, тренинги по проблемам семьи и репродуктивного здоровья.
На базе открытого в начале 1980-х годов отделения патологии беременных по лечению невынашивания были разработаны, научно обоснованы и внедрены методы диагностики, лечения и профилактики антифосфолипидного синдрома как причины невынашивания беременности.
1995 год — открытие в ДРЦОМД первого в Украине акушерского отделения гравитационной хирургии крови. Разработаны, научно обоснованы и внедрены программы аутодонорства; экстракорпоральные методы коррекции гемостаза (РОК, озонотерапия) у женщин и новорожденных.
С 1996 года ДРЦОМД работает в качестве областного перинатального центра.
Учитывая необходимость приближения перинатальной квалифицированной помощи к месту жительства, в области разработана программа создания 7 перинатальных центров второго уровня в крупных городах.
Кадровый состав ДРЦОМД: 12 докторов мед. наук, 9 профессоров, 42 кандидата мед. наук. Сотрудники центра участвуют в школе-семинаре «Проблемные вопросы перинатологии и гинекологии», выезжая в районы Донецкой области, города и области Украины. Обмениваются опытом с акушерами-гинекологами и средним медперсоналом из всех городов Украины на семинарах и тренингах на базе ДРЦОМД.
Двадцатилетний опыт работы центра обобщен в монографиях: «Репродуктивная медицина», «Современные направления амбулаторной помощи в акушерстве и гинекологии», «Бесплодный брак», «Безопасное материнство», «Невынашивание беременности: проблемы и тактика лечения», «Антифосфолипидный синдром», «Семейные роды: за и против» и др.
1994 год — В ДРЦОМД создан маммологический кабинет.
2009 год — отделение диагностики и лечения заболеваний молочных желез, в отделении проводятся оперативные вмешательства при доброкачественных заболеваниях. Диагностика рака молочных желез (РМЖ) в ДРЦОМД соответствует европейским показателям: ежегодно выявляется 35–40 случаев РМЖ, 90–94 % — ранние стадии (0–I–II).
2010 год — внедрена скрининговая маммография (выявлено 8 случаев РМЖ на доклинической стадии).
Количество принятых больных увеличилось с 2000 до 18 000 (9000 — первичных).
1996 год — в ДРЦОМД открыт лечебно-координационный отдел, на базе которого стали разрабатываться основы регионализации. Основой для разработанных организационных изменений стал перинатальный аудит всех случаев перинатальных потерь начиная с 500 г (1996).
Проводится непрерывное совершенствование профессиональной квалификации врачей акушеров-гинекологов и среднего медперсонала через систему телемедицины и очно-заочного обучения:
— совместно с университетом Торонто (Канада) через систему телесимуляции обучено 58 врачей акушеров-гинекологов и детских хирургов базовым лапароскопическим навыкам (Донецк, Львов, Хмельницкий);
— существуют телемосты с центральными районными больницами области и проводится пренатальное консультирование сложных случаев через сеть Интернет.
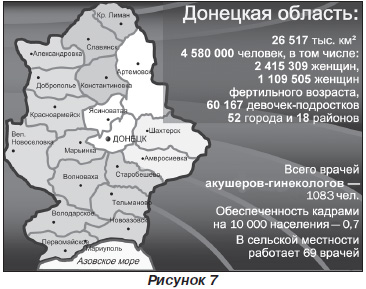
ДРЦОМД — коллектор патологии Донецкой области (60 % пациентов из области):
— амбулаторно обслуживается до 120 тыс. пациентов в год;
— более 4500 родов;
— 12 тыс. проходят лечение в акушерских и гинекологических стационарах;
— более 5000 операций в год, из них более 1000 — эндоскопических.
Сотрудники центра и кафедры с 2001 года принимают участие в разработке национальных приказов и протоколов МЗ Украины и апробации их в области. Из них подготовлена команда тренеров различного уровня — регионального, национального и международного по проблемам оказания неотложной помощи в акушерстве, перинатологии и гинекологии, обучению современным перинатальным технологиям.
Хочется надеяться, что поднятые здесь вопросы не оставят вас равнодушными, а вызовут активное обсуждение с той единственной целью, ради которой мы все трудимся: рождение здорового ребенка при сохранении здоровья его матери.