Газета «Новости медицины и фармации» Неврология (433) 2012 (тематический номер)
Вернуться к номеру
Реабілітація, профілактика і лікування ускладнень та планування виписки при ішемічному інсульті
Авторы: Гуляєва М.В., Дударь Л.В. и др.
Рубрики: Неврология
Разделы: Официальная информация
Версия для печати
Адаптована клінічна настанова, заснована на доказах
Робоча група
Гуляєва М.В. - Виконавчий директор ВГО «Українська асоціація боротьби з інсультом», лікар.
Дударь Л.В. - Головний позаштатний спеціаліст МОЗ України зі спеціальності «лікувальна фізкультура і спортивна медицина», завідувач кафедри фізичної реабілітації та спортивної медицини Національного медичного університету імені О.О. Богомольця, д.м.н., професор.
Матюха Л.Ф. - Головний позаштатний спеціаліст МОЗ України — координатор груп спеціальності «загальна практика — сімейна медицина», доцент кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н.
Міщенко Т.С. - Головний позаштатний спеціаліст МОЗ України зі спеціальності «неврологія», головний спеціаліст-координатор Національної академії медичних наук України за напрямом «неврологія і психіатрія», завідувач відділення судинної патології головного мозку ДУ «Інститут клінічної та експериментальної неврології і психіатрії Національної академії медичних наук України», д.м.н., професор.
Парій В.Д. - Професор кафедри соціальної гігієни та організації охорони здоров’я з підвищення кваліфікації керівних кадрів НМУ ім. О.О. Богомольця, д.м.н., професор, заслужений лікар України.
Титова Т.А. - Доцент кафедри загальної практики — сімейної медицини Харківської медичної академії післядипломної освіти, к.м.н.
Фломін Ю.В. - Завідувач інсультного центру клініки «Оберіг», доцент кафедри менеджменту та економіки в сімейній медицині Харківської медичної академії післядипломної освіти, к.м.н.
Шуляк В.І. - Заступник головного лікаря Житомирської центральної районної лікарні.
За методичної підтримки та експертизи
Степаненко А.В. - Радник Міністра охорони здоров’я, консультант Державного підприємства «Державний експертний центр МОЗ України», д.м.н., професор.
Ліщишина О.М. - Директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України».
Горох Є.Л. - Начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України».
Кравець О.М. - Начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України».
Шилкіна О.О. - Начальник відділу методичного забезпечення нових технологій в охороні здоров’я Державного підприємства «Державний експертний центр МОЗ України».
Державний експертний центр МОЗ України є членом Guidelines International Network (Міжнародна мережа настанов) та Міжнародного проекту ADAPTE (Франція).
Рецензенти
Самосюк І.З., професор кафедри медичної реабілітації, фізіотерапії та курортології НМАПО ім. П.Л. Шупика, д.м.н.
Переклад SIGN Guideline 118: Management of patients with stroke: Rehabilitation, prevention and management of complications, and discharge planning. A national clinical gudeline (June 2010).
Макєєва Людмила Юріївна, провідний фахівець відділу методичного забезпечення нових технологій в охороні здоров’я Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України».
Перегляд — 2015 рік
Зміст
1. Вступ
1.1. Потреба в настанові
1.2. Компетенції настанови
1.3. Заява про наміри
2. Основні рекомендації
2.1. Організація служб
2.2. Стратегії профілактики та лікування
2.3. Переведення хворого з лікарні додому
2.4. Роль мультидисциплінарної команди
2.5. Надання інформації
3. Організація служби
3.1. Направлення до служб з інсульту
3.2. Організація стаціонарного лікування
3.3. Склад мультидисциплінарної команди
4. Стратегії профілактики та лікування
4.1. Загальні принципи реабілітації
4.2. Хода, рівновага та рухливість
4.3. Функції верхньої кінцівки
4.4. Пізнавальна здатність
4.5. Проблеми зору
4.6. Комунікації
4.7. Харчування і ковтання
4.8. Порушення функції органів малого тазу
4.9. Післяінсультна спастика
4.10. Профілактика і лікування підвивиху плеча
4.11. Біль
4.12. Профілактика післяінсультного болю в плечі
4.13. Лікування постінсультного болю в плечі
4.14. Постінсультна втомлюваність
4.15. Порушення настрою і емоційна поведінка
4.16. Сексуальність
4.17. Інфекції
4.18. Профілактика пролежневої виразки
4.19. Тромбоемболія вен
4.20. Падіння
4.21. Повторний інсульт
5. Виписка з лікарні додому
5.1. Період перед випискою
5.2. Виписка
5.3. Рання виписка з підтримкою і підтримка після виписки
5.4. Реабілітація в домашніх умовах або амбулаторно
5.5. Більш тривала реабілітація хворих після інсульту в умовах громади
5.6. Рух уперед після інсульту
5.7. Допомога лікаря загальної практики
6. Ролі мультидисциплінарної команди
6.1. Медсестринська допомога
6.2. Допомога терапевта
6.3. Фізіотерапія
6.4. Логопедична терапія
6.5. Трудотерапія
6.6. Соціальна робота
6.7. Клінічна психологія
6.8. Допомога в харчуванні
6.9. Ортоптична допомога
6.10. Фармацевтична допомога
7. Надання інформації
7.1. Потреби пацієнтів та осіб, які за ними доглядають, в інформації
7.2. Підтримка осіб, які доглядають за хворим
7.3. Джерела подальшої інформації
Додаток 1. Основні питання, використані для розробки настанови
Додаток 2. Прагматичний підхід фахівця до лікування нетримання сечі після інсульту
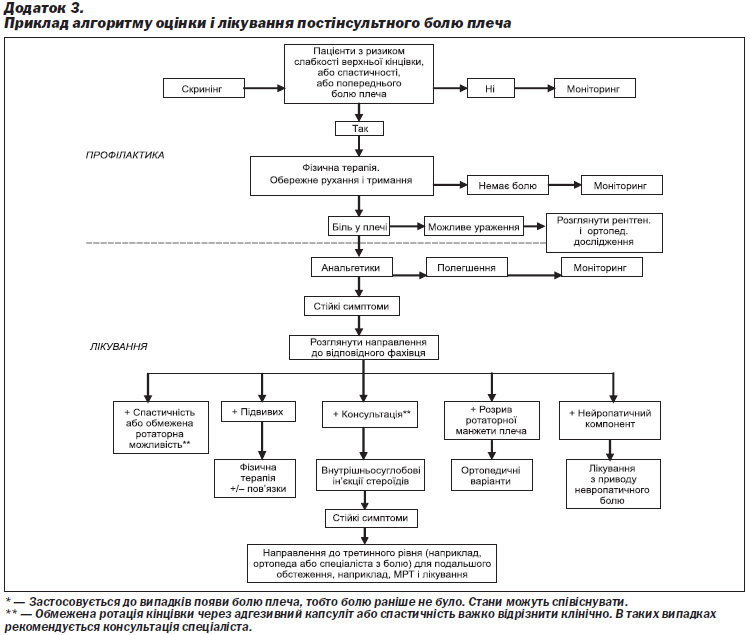
Додаток 3. Приклад алгоритму оцінки і лікування постінсультного болю плеча
Додаток 4. Приклад виписки/плану лікування командою
Вступ
1. Потреба в настанові
1.1.1. Оновлення доказів
Ця настанова є оновленням настанови SIGN 64 Ведення хворих з інсультом: реабілітація, профілактика і лікування ускладнень, а також планування виписки і виписка.
З моменту публікації SIGN 64 у 2002 році були опубліковані нові докази в багатьох областях, охоплюваних рекомендаціями цієї настанови, що призвело до необхідності її вибіркового оновлення. Там, де вважалося, що докази істотно змінюють зміст цих рекомендацій, їх виявляли і розглядали.
Група з розробки настанови ґрунтувала свої рекомендації на доказах, які можуть відповісти на ряд ключових питань, зазначених у Додатку 1. Детальну інформацію про систематичний огляд літератури можна знайти в розділі 9.1.
Якщо нові докази не оновлюють існуючі рекомендації, ніяких нових доказів з метою оновлення не було виявлено або ніяких ключових питань не було поставлено для оновлення розділу, текст настанов і рекомендації взято з настанови SIGN 64. Оригінальні підтверджуючі докази не переоцінювалися групою з розробки даної настанови.
1.1.2. Резюме оновлень до настанови за розділами
1.1.3. Введення
Інсульт є третьою найпоширенішою причиною смерті і найбільш частою причиною тяжкої інвалідності дорослих у Шотландії. Сімдесят тисяч людей живуть з інсультом і його наслідками, і щорічно можна очікувати приблизно 12 500 нових випадків інсульту. Безпосередня смертність досить висока, і приблизно 20 % пацієнтів, які перенесли інсульт, вмирають упродовж 30 днів.
У тих, хто вижив, відновлення стану, пов’язаного з неврологічним погіршенням, відбувається протягом різного терміну. Близько 30 % тих, хто вижив, протягом трьох тижнів стають повністю самостійними, 50 % — через 6 місяців.
Коментар робочої групи:
«Судинно-мозкові захворювання посідають одне з провідних місць у структурі серцево-судинної патології в Україні. У 2008 р. поширеність цереброваскулярних хвороб становила 8369,6 на 100 тис. населення, захворюваність — 991,7 на 100 тис. населення, смертність — 223,1 на 100 тис. населення. Захворюваність на мозковий інсульт у 2008 р. зареєстрована на рівні 282,9 на 100 тис. населення (107 124 нових випадки за рік), смертність — 91,8 на 100 тис. населення. На жаль, тенденції до зменшення цих показників за останні роки не спостерігається, оскільки система надання допомоги хворим з інсультом у нашій країні недосконала».
Непрацездатність, пов’язана з інсультом, найкраще розглядається в рамках узгоджених визначень. Міжнародна класифікація порушень здоров’я, недієздатності та інвалідності (ICIDH) Всесвітньої організації охорони здоров’я (ВООЗ) забезпечує такі рамки для розгляду питання про вплив інсульту на хворого:
— патологія (захворювання або діагноз): працює на рівні органа або системи органів;
— погіршення (симптоми і ознаки): діє на рівні всьо-го організму;
— обмеження активності (інвалідність): спостерігається в поведінці або функції;
— обмеження участі (недієздатність): соціальне становище і роль особистості.
На ці рамки може впливати низка контекстуальних чинників, як визначено у міжнародній класифікації функціонування, інвалідності та здоров’я (ICF). ICF складається з двох частин, кожна з яких має 2 компоненти:
— Частина 1. Функціонування та інвалідність:
а) функції організму і структур;
б) діяльність та участь.
— Частина 2. Контекстуальні фактори:
в) екологічні фактори;
г) особистісні фактори.
ICF також представляє 9 областей діяльності та участі, які можуть забезпечити концентрацію зусиль, направлених на реабілітацію:
— Вивчення та застосування знань.
— Загальні завдання і вимоги.
— Зв’язок.
— Мобільність.
— Самодопомога.
— Домашній побут.
— Міжособистісні зв’язки і стосунки.
— Основні сфери життя.
— Громадське, соціальне та суспільне життя.
Коментар робочої групи:
Зазначені класифікації входять до родини класифікацій ВООЗ, Міжнародна класифікація порушень здоров’я, недієздатності та інвалідності (ICIDH) та Міжнародна класифікація функціонування, інвалідності та здоров’я (ICF) в Україні не застосовуються. Доцільно рекомендувати Міністерству охорони здоров’я України вжити заходів щодо їх ратифікації та впровадження в практику України з метою отримання даних, порівнянних з даними інших країн.
У цих рамках метою реабілітації є забезпечення максимальної активності людини, діяльності (соціальної позиції і ролі) і якості життя, а також зведення до мінімуму незручності для тих, хто доглядає за хворими.
1.1.4. Реабілітація
Традиційний підхід до реабілітації — це циклічний процес:
— оцінка: визначаються потреби пацієнтів і їх кількість;
— встановлюються цілі: цілі визначаються для поліпшення стану (довго-середньо-короткотривалі);
— втручання: надання допомоги в досягненні мети;
— повторна оцінка: прогрес оцінюється з урахуванням узгоджених цілей.
Напрями реабілітації можна розглядати на кількох рівнях:
— мета: часто має довгостроковий характер і, залежно від ситуації, ще і після виписки;
— завдання: зазвичай мультипрофесійні на рівні інвалідності;
— цілі: короткострокові обмежені в часі.
Процес реабілітації може бути перерваний на будь-якому етапі попередньою інвалідністю, супутніми захворюваннями і ускладненнями самого інсульту.
Коментар робочої групи:
Оскільки основною метою реабілітації є відновлення соціального статусу інваліда, досягнення ним матеріальної незалежності і соціальної адаптації, то існує певна етапність у здійсненні реабілітаційних заходів, що перед-бачає:
— визначення реабілітаційного потенціалу;
— складання індивідуальної програми реабілітації (ІПР);
— проведення медичної і медико-професійної реабілітації;
— визначення потреби реабілітанта в інших видах реабілітації;
— здійснення заходів щодо реалізації реабілітаційного потенціалу в межах ІПР;
— динамічний контроль за процесом реабілітації і при необхідності — його корекція.
1.1.5. Термінологія
«Інвалідність» і «перешкода» були замінені новими термінами «обмеження діяльності» і «обмеження участі» відповідно. Вищезазначені терміни взаємно замінюються в цьому документі.
Коментар робочої групи:
В Україні основні терміни та поняття, що стосуються реабілітації, визначає Закон України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р. У цьому Законі наведені нижче терміни вживаються в такому значенні:
— інвалід — особа зі стійким розладом функцій організму, зумовленим захворюванням, травмою (її наслідками) або вродженими вадами розумового чи фізичного розвитку, що призводить до обмеження нормальної життєдіяльності, викликає в особи потребу в соціальній допомозі і посиленому соціальному захисті, а також виконання з боку держави відповідних заходів для забезпечення її законодавчо визначених прав;
— інвалідність — міра втрати здоров’я та обмеження життєдіяльності, що перешкоджає або позбавляє конкретну особу здатності чи можливості здійснювати діяльність у спосіб та в межах, що вважаються для особи нормальними, залежно від вікових, статевих, соціальних і культурних факторів;
— реабілітація інвалідів — система медичних, психологічних, педагогічних, фізичних, професійних, трудових заходів, спрямованих на надання особам допомоги у відновленні та компенсації порушених або втрачених функцій організму, усуненні обмежень їх життєдіяльності для досягнення і підтримання соціальної і матеріальної незалежності, трудової адаптації та інтеграції в суспільство;
— реабілітаційні послуги — послуги, спрямовані на відновлення оптимального фізичного, інтелектуального, психічного і соціального рівня життєдіяльності особи з метою сприяння її інтеграції в суспільство;
— реабілітаційні заходи — комплекс заходів, якими здійснюється реабілітація інвалідів;
— медична реабілітація — система лікувальних заходів, що спрямовані на відновлення порушених чи втрачених функцій організму особи, на виявлення та активізацію компенсаторних можливостей організму з метою забезпечення умов для повернення особи до нормальної життєдіяльності, на профілактику ускладнень та рецидивів захворювання.
1.2. Компетенції настанови
1.2.1. Загальні завдання
Метою цієї національної настанови є надання допомоги окремим лікарям, командам первинної допомоги та відділенням лікарень для оптимізації лікування хворих з інсультом. Акцент робиться на загальне ведення, реабілітацію, профілактику та лікування ускладнень і планування виписки з особливим акцентом в перші 12 місяців після інсульту.
Ця настанова доповнює настанову SIGN 119 Ведення хворих з інсультом: виявлення і лікування дисфагії і настанови SIGN 108 Ведення хворих з інсультом або ТІА: оцінка, дослідження, невідкладне лікування і вторинна профілактика.
Хоча інсульт може призвести до постійних проблем в наступні роки і десятиліття, огляд тривалого лікування хворих з інсультом виходить за рамки цієї настанови. Проте ця настанова включає в себе деякі рекомендації, які можуть застосовуватися після першого року захворювання.
Приблизно 20 % людей з інсультом помирають протягом 30 днів з моменту захворювання. Хоча надання допомоги помираючим і їх родинам є важливим, а іноді і невизнаним аспектом лікування інсульту, воно виходить за рамки цієї настанови. Є настанова NHS з паліативної допомоги та допомоги в термінальній стадії життя.
Ряд важливих питань, не включених ні в SIGN 64, ні в це вибіркове оновлення, були виявлені в ході експертної оцінки цієї настанови. Ці теми будуть розглядатися в оновленні цієї настанови і будуть включати наступне:
— контрактуру;
— апраксію;
— обмеження в участі;
— паліативну допомогу і допомогу в термінальній стадії життя;
— заходи щодо громадської діяльності;
— людей, які живуть, отримуючи допомогу на дому до і/або після інсульту.
Ця настанова складається з п’яти основних розділів:
— Організація служби: цей розділ розглядає питання про те, як має бути налаштована служба для забезпечення оптимальної допомоги тим, хто переніс інсульт. Цей розділ буде найбільш актуальними для осіб, відповідальних за планування та надання реабілітаційних послуг.
— Стратегії профілактики і лікування: цей розділ розглядає загальні принципи реабілітації, які стосуються більшості пацієнтів, які перенесли інсульт. Він також має на меті інформувати про оцінку і лікування загальних порушень або ускладнень, пов’язаних з інсультом. Він базується на дослідженнях, які визначили загальні та значущі порушення, інвалідність та ускладнення після інсульту. Він повинен стати корисним для мультидисциплінарних команд та окремих клініцистів при плануванні лікування кожного пацієнта.
— Переведення з лікарні додому: цей розділ присвячений плановому переведенню хворого з лікарні додому.
— Роль мультидисциплінарної команди: цей розділ ѓрунтується на клінічних дослідженнях і додатковій інформації, і має на меті дати рекомендації щодо рівня допомоги та досвіду, які повинні надаватися службою з інсульту.
— Надання інформації: в цьому розділі зазначені питання, які можуть мати інтерес для самих пацієнтів і осіб, які за ними доглядають. Вони будуть безпосередньо стосуватися медичних працівників при обговоренні питання реабілітації після інсульту з пацієнтами і особами, які за ними доглядають, і у підготовці інформаційних матеріалів на місцевому рівні.
Досягнення консенсусу на регіональному і місцевому рівнях з питання стандартної оцінки при передачі інформації стосовно пацієнта з одного центру до іншого (або спільноти), може бути важливим аспектом для поліпшення якості медичного обслуговування пацієнтів, які перенесли інсульт.
1.2.2. Цільові користувачі настанови
Ця настанова буде становити особливий інтерес для будь-кого, хто зацікавлений проблемою інсульту, в тому числі, але не виключно, лікарів, які лікують інсульт, медсестер, особливо тих, хто працює з хворими на інсульт, фахівців з геріатрії та лікування літніх людей, фахівців з реабілітації, терапевтів, логопедів, дієтологів, фізіотерапевтів, спеціалістів з трудотерапії, oртоптиків, техніків-протезистів, фармацевтів, психологів, неврологів, лікарів загальної практики, фахівців в області суспільної охорони здоров’я, фахівців з планування послуг з охорони здоров’я, людей, які перенесли інсульт, осіб, які за ними доглядають, та сімей.
1.2.3. Версія для пацієнтів
Версія цієї настанови для пацієнтів доступна на сайті: www.sign.ac.uk
1.3. Заява про наміри
Ця настанова не має на меті тлумачитися або служити в якості стандарту медичної допомоги. Стандарти медичної допомоги встановлюються на основі всіх клінічних даних для конкретного випадку і є предметом змін в міру розширення наукових знань і просування технологій та форм надання допомоги.
Ці параметри практики повинні розглядатися тільки настановою. Дотримання цих параметрів не буде забезпечувати успіх у кожному випадку, також вони не повинні тлумачитися як такі, що включають всі належні методи надання допомоги або виключати інші прийнятні методи, спрямовані на той самий результат. Остаточне рішення щодо конкретних клінічних процедур або плану лікування має бути прийняте з урахуванням клінічних даних, наданих пацієнтом, та наявними діагностичними і лікувальними засобами. Проте рекомендується, щоб значні відхилення від національної або локальної настанови були повністю задокументовані в історії хвороби хворого при прийнятті відповідного рішення.
2. Основні рекомендації
Група з розробки настанов виділила наступні рекомендації як ключові клінічні рекомендації, які повинні бути пріоритетними для впровадження. Градація рекомендацій пов’язана з силою підтверджуючих доказів, на яких вони ґрунтуються. Вони не відображають клінічне значення рекомендації.
2.1. Організація послуг
|
А |
Пацієнти з інсультом, які потребують госпіталізації, повинні бути госпіталізовані до відділення інсульту, в якому є мультидисциплінарна команда, що займається лікуванням хворих на інсульт. |
|
|
|
|
В |
У виняткових випадках, коли госпіталізація до відділення з інсульту неможлива, реабілітація повинна проводитися в загальній палаті реабілітації на індивідуальній основі. |
|
|
|
|
В |
Основу міждисциплінарної команди повинні складати співробітники відповідних рівнів надання сестринської, лікарської допомоги, фізіотерапії, трудотерапії, відновлення мовлення та соціальної допомоги. |
|
|
|
|
В |
Пацієнти і особи, які за ними доглядають, повинні залучатися до процесу реабілітації на ранньому етапі. |
|
|
|
2.2. Стратегії профілактики і лікування
|
В |
Пацієнтів з інсультом необхідно мобілізувати якомога раніше після інсульту. |
|
|
|
|
В |
Персонал з трудотерапії рекомендує підготовку з повсякденної життєдіяльності як частину програми стаціонарної реабілітації. |
|
|
|
|
В |
На початку лікування можна розглянути одноманітне механічне тренування для поліпшення швидкості ходьби хворого, який може ходити самостійно. |
|
А |
Там, де метою лікування є негайне поліпшення швидкості ходьби, ефективності ходи або утримання ваги тіла, пацієнти повинні оцінюватися стосовно виправлення деформації щиколотки медичним працівником з відповідною кваліфікацією. |
|
|
|
|
В |
Фізіотерапевти не повинні обмежувати свою практику одним «підходом», а повинні вибирати заходи відповідно до індивідуальних потреб пацієнта. |
|
|
|
|
А |
Фізичні тренування, орієнтовані на ходу, повинні бути доступними для всіх пацієнтів, які оцінюються як стабільні з медичної точки зору, і безпечні з функціональної — для тренувань, коли метою лікування є поліпшення функціональної здатності пересуватися. |
|
|
|
|
В |
Реабілітація повинна включати завдання повторювання тренування, де воно оцінюється як безпечне і прийнятне для пацієнта, коли метою лікування є поліпшення швидкості і дистанції ходьби, функціональної здатності пересуватися або сідати — вставати — сідати. |
|
|
|
|
В |
Де безпечно, будь-яку можливість збільшення інтенсивності терапії для поліпшення ходи слід продовжувати. |
|
|
|
|
В |
Не рекомендується накладання шини для поліпшення функції верхньої кінцівки. |
|
|
|
|
|
— Пацієнти з інсультом повинні пройти повну оцінку їх когнітивної сили і слабкості при проходженні реабілітації або при поверненні до когнітивної діяльності, як, наприклад, водіння автомобіля або роботи. |
|
— Когнітивна оцінка може бути проведена фахівцем із трудотерапії з досвідом неврологічної допомоги, хоча деякі пацієнти з більш складними потребами вимагатимуть доступу до фахівців із нейропсихологічним досвідом роботи. |
|
|
|
|
|
С |
Всі пацієнти з інсультом повинні проходити обстеження щодо проблем із зором, тому повинні направлятися належним чином до відповідних фахівців. |
|
|
|
|
D |
Постійний моніторинг стану харчування після інсульту повинен містити цілий комплекс таких параметрів: |
|
— біохімічні вимірювання (наприклад, низькі попередні рівні альбуміну, порушення вуглеводного обміну); |
|
|
— стан ковтання; |
|
|
— ненавмисна втрата ваги; |
|
|
— оцінки можливості споживати їжу і залежність; |
|
|
— харчування. |
|
|
|
Кожна служба з догляду за хворими з інсультом повинна розробити і дотримуватися локальної настанови щодо принципів утримання сечі і фекалій, в тому числі консультування за відповідними направленнями. |
|
|
|
|
А |
Електрична стимуляція супраспінального і дельтаподібного м’язів повинні розглядатися якомога швидше після інсульту у пацієнтів із ризиком розвитку підвивиху плеча. |
|
|
|
|
|
Пацієнтів потрібно запитати про біль, і наявність болю потрібно оцінити (наприклад, за допомогою інструментів для оцінки болю) і провести відповідне лікування якнайшвидше. |
|
|
|
|
|
З огляду на комплексність післяінсультного болю в плечі має розглядатися використання алгоритмів (простий приклад наводиться в Додатку 3) або комплексного маршруту для його діагностики і лікування. |
|
|
|
|
|
Відповідні направлення до клінічної психологічної служби охорони здоров’я слід надавати пацієнтам та особам, які за ними доглядають, щоб сприяти належному відновленню/адаптації та профілактиці і лікуванню неналежної адаптації до наслідків інсульту. |
|
|
|
2.3. Переведення хворого з лікарні додому
|
А |
Пацієнти з легким/помірним інсультом повинні мати доступ до спеціаліста з інсульту для ранньої підтримки на додаток до звичайних організованих стаціонарних послуг при інсульті. |
|
|
|
|
- |
Ради NHS повинні розглянути можливість забезпечення послуг місцевого терапевта для надання консультативної допомоги реабілітаційних команд, у тому числі з зазначенням відповідних державних служб, таких як консультації щодо роботи для інвалідів у центрах зайнятості, організацій, які надають допомогу людям із обмеженими можливостями, наприклад, Momentum або волонтерських служб, які можуть надати допомогу і підтримку, наприклад, CHSS, асоціації з інсульту, спілки інвалідів (див. розділ 7.3). |
|
|
|
2.4. Роль мультидисциплінарної команди
|
В |
Медсестри, спеціалісти з інсульту, які працюють у відділеннях з інсульту, повинні надавати допомогу в лікуванні хворим на інсульт 24 години на добу. |
|
|
|
2.5. Надання інформації
|
А |
Інформація повинна бути доступна для пацієнтів та осіб, які за ними постійно доглядають, і надаватися за допомогою активних інформаційних стратегій, які включають в себе поєднання освіти і методи консультування. |
Коментар робочої групи:
Зазначений порядок роботи з пацієнтами в Україні потребує розвитку та доповнення.
3. Організація служб
Коли у людини виникає інсульт, приймається серія клінічних рішень (непрямих чи прямих) про найбільш підходяще місце для її лікування. Ці рішення можуть бути розглянуті у вигляді 4 основних питань, які визнають, що кожен пацієнт з інсультом являє собою унікальний комплекс проблем та їх можливих рішень. Ефективне й дієве лікування хворих залежить від добре організованої служби фахівців, які можуть відповідати потребам кожного пацієнта. Для досягнення цієї мети організація служб з інсульту повинна бути розглянута на рівні Ради NHS, лікарень гострих станів, первинної медичної допомоги і лікування пацієнта вдома.
Основні питання планування послуг для пацієнтів з інсультом такі:
— організація стаціонарної допомоги (наприклад, міські або віддалені і сільські райони);
— стаціонарне або лікування вдома;
— служби виписки і допомоги після виписки;
— продовження реабілітації та подальшого спостереження (у тому числі конкретних потреб людей у більш молодому віці).
Важливою частиною процесу оцінки повинно бути визначення, чи були якісь проблеми або супутні захворювання перед інсультом.
Коментар робочої групи:
Нормативна база організації допомоги хворим на інсульт потребує удосконалення з урахуванням даних положень.
3.1. Направлення до служб з інсульту
Рання оцінка, діагностика та стаціонарне лікування хворих з підозрою на інсульт знижує смертність та захворюваність.
Термінова оцінка та діагностика покращують лікування гострого інсульту при застосуванні тромболітичної терапії з внутрішньовенним уведенням rt-PA (альтеплаза 0,9 мг/кг, максимальна доза до 90 мг) протягом чотирьох з половиною годин з появи симптомів хвороби. Шанси на успішний результат тісно пов’язані з часом початку лікування і, чим раніше почато лікування, тим кращі очікувані результати.
Коментар робочої групи:
Відповідно до наказу МОЗ від 13.06.2008 р. № 317 «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «нейрохірургія»» та наказу МОЗ від 17.08.2007 р. № 487 «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «неврологія»», пацієнтам з ішемічним інсультом показане проведення тромболітичної терапії. Рекомендуємо розробити уніфікований клінічний протокол медичної допомоги «Cистемний тромболізис при ішемічному інсульті з використанням рекомбінантного тканинного активатора плазміногену», в якому відобразити показання та протипоказання до проведення тромболізису, порядок скерування пацієнтів на дане втручання, вимоги до лікувальних закладів, де буде проводитися тромболізис.
Населення Шотландії географічно розкидане, і пацієнти з підозрою на інсульт часто направляються в сільські та віддалені лікарні, де немає лікаря з інсульту. Телемедицина дозволяє пацієнтам контактувати з лікарем з інсульту, тими, хто доглядає за такими хворими, та з місцевим лікарем.
|
|
Усі хворі з підозрою на інсульт (незалежно від тяжкості) повинні терміново направлятися до служб з інсульту з тим, щоб: |
|
— госпіталізувати пацієнта до лікарні; |
|
|
— провести термінову оцінку стану. |
|
|
|
|
|
|
Хворі повинні отримати інформацію про небезпеку повторного інсульту, про ознаки і симптоми початку хвороби і дії, які вони повинні зробити при підозрі на інсульт, наприклад, FAST (обличчя, руки, мова і час). |
|
|
|
|
|
В районах, де немає місцевих фахівців з інсульту, повинна розглядатися можливість консультацій за допомогою телемедицини. |
|
|
|
Коментар робочої групи:
Надання медичної допомоги на догоспітальному етапі регламентується наказами МОЗ 30.07.2002 р. № 297 «Про вдосконалення медичної допомоги хворим з цереброваскулярною патологією» та від 17.01.2005 р. № 24 «Про затвердження протоколів надання медичної допомоги за спеціальністю “медицина невідкладних станів”». Відповідно до даних наказів:
«Догоспітальний етап включає надання медичної допомоги та термінову госпіталізацію пацієнтів з гострими порушеннями мозкового кровообігу в інсультні відділення».
3.2. Організація стаціонарного лікування
3.2.1. Резюме рекомендацій
|
Рекомендується: |
|
— госпіталізація пацієнта до відділення інсульту — госпіталізація до загальної палати реабілітації |
|
Не рекомендується: |
|
— застосування інтегрованих клінічних протоколів надання медичної допомоги |
|
Дані з великого систематичного огляду багатьох досліджень організованої допомоги при інсульті показують, що у пацієнтів, які перенесли інсульт, кращі клінічні результати щодо зниження летальності, повернення додому і здатності до самообслуговування, якщо вони лікуються у відділеннях інсульту, а не в загальних реабілітаційних палатах або залишаються вдома. Дослідження включали пацієнтів з діагнозом «ішемічний інсульт» або «первинний внутрішньомозковий крововилив», хоча деякі випробування не включали пацієнтів зі скороминущими симптомами. Відповідно до результатів дослідження, ефективна робота інсультного відділення передбачає наявність мультидисциплінарної команди, робота якої координується регулярними нарадами, і яка проводить різноманітні втручання (див. розділ 3.3). |
1+ |
|
Кокранівський огляд переваг програми реабілітації після інсульту в організованих інсультних відділеннях при порівнянні з загальними лікарняними палатами виявив: |
1++ |
|
— 18% відносне зниження смертності (95% довірчий інтервал (ДІ) від 6 до 29 %); |
|
|
— 20% відносне зниження смертності або лікування в закладах (95% ДІ від 10 до 29 %); |
|
|
— 22% відносне зниження смертності або залежності (95% ДІ від 11 до 32 %). |
|
|
Ці переваги відзначалися в осіб віком як до, так і понад 75 років, у чоловіків і жінок, при легкому, помірному або тяжкому інсульті. |
|
|
Тривалість перебування в стаціонарі знизилася на 2–10 днів, але ці дані відрізняються в різних випробуваннях. |
|
|
Користь від відділень інсульту була відзначена там, де відразу приймали пацієнтів або брали на себе їх обслуговування протягом двох тижнів з моменту госпіталізації. Докази користі найбільш чіткі щодо відділень, які в разі потреби можуть забезпечити реабілітацію протягом декількох тиж-нів. |
|
|
Переваги лікування в інсультному відділенні характеризуються наступними кількісними характеристиками: |
|
|
— на кожних 33 хворих, які лікувалися у відділенні інсульту, є один додатковий пацієнт, який вижив (95% ДІ, від 20 до 100); |
|
|
— на кожні 20 хворих, які лікувалися у відділенні інсульту, є пацієнт, якого виписали додому (95% ДІ, від 12 до 50); |
|
|
— на кожні 20 хворих, які лікувалися у відділенні інсульту, є один додатковий пацієнт, який здатний обходити себе самостійно (95% ДI, від 12 до 50). |
Довірчі інтервали досить широкі, що відображає користь від помірної до значущої.
Коментар робочої групи:
На думку робочої групи, наведені досить ґрунтовні докази щодо доцільності організації у закладах охорони здоров’я України спеціалізованих протиінсультних підрозділів та відповідних мультидисциплінарних команд медичної допомоги при інсульті.
Немає достатніх доказів, щоб оцінити, чи відділення гострого інсульту з коротким періодом госпіталізації, пересувними командами з інсульту чи загальні неврологічні відділення призвели до поліпшення клінічних результатів у пацієнтів з підозрою на інсульт.
|
А |
Пацієнти з інсультом, які потребують госпіталізації, повинні госпіталізуватися до відділення інсульту, в якому є скоординована мультидисциплінарна команда з лікування інсульту. |
|
Випробування щодо вивчення відділень інсульту безпосередньо не вивчали лікування молодих пацієнтів з інсультом, але аналіз вікових підгруп показав, що лікування інсульту у відділенні інсульту має однакову користь для осіб віком до і понад 75 років. Молоді пацієнти з інсультом з особливими потребами (наприклад, відновлення професійної працездатності, допомога молодій сім’ї) можуть отримати користь від направлення до служб з реабілітації для молодих дорослих. |
1+ |
Коментар робочої групи:
В системі охорони здоров’я України пацієнти з цереброваскулярними захворюваннями поділяються:
— на пацієнтів працездатного віку (чоловіки до 60 років, жінки до 55 років);
— пацієнтів пенсійного віку (чоловіки старші 60 років, жінки старші 55 років).
Також використовується градація віку за 5-річними віковими групами.
|
Хоча госпіталізація до організованих відділень інсульту є лікуванням вибору, вона не завжди можлива. Невеликі лікарні у сільській місцевості з невеликою кількістю хворих на інсульт, можливо, можуть мати спільні служби реабілітації. Систематичний огляд відділень інсульту включав випробування змішаних реабілітаційних палат (тобто коли мультидисциплінарна допомога надається різним пацієнтам у тяжкому стані, в тому числі з інсультом). У шести дослідженнях порівнювали змішані реабілітаційні палати з загальними палатами і виявили, що пацієнти в змішаній реабілітаційній палаті мали меншу ймовірність померти або потребувати менш тривалого лікування в стаціонарі, або залишатися менш залежними від сторонньої допомоги. Прямі порівняння змішаних реабілітаційних палат з реабілітаційними палатами інсульту виявили докази на користь палат для лікування інсульту, де менша кількість померлих або пацієнтів, які потребують спеціального стаціонарного лікування або залишаються залежними від сторонньої допомоги. |
1+ |
|
В |
У виняткових випадках, коли госпіталізація до відділень інсульту неможлива, реабілітація повинна проводитись у загальній палаті реабілітації на індивідуальній основі. |
|
|
|
Коментар робочої групи:
Відповідно до наказу МОЗ від 30.07.2002 р. № 297 «Про вдосконалення медичної допомоги хворим з цереброваскулярною патологією», кількість ліжок інсультного відділення визначається з розрахунку 5–7 ліжок на 300 тис. населення. В даний час подібні відділення функціонують лише в декількох великих містах України, що є вкрай недостатнім. Переважна більшість пацієнтів з ішемічним інсультом проходить лікування на рівні центральних ра-йонних та міських лікарень у відділеннях інтенсивної терапії загального профілю та неврологічних відділеннях.
Відповідно до наказу МОЗ від 30.07.2002 р. № 297, госпіталізації в інсультні відділення для пацієнтів із порушенням мозкового кровообігу підлягають:
«— Всі хворі з гострими порушеннями мозкового кровообігу в перші 6–48 годин з моменту розвитку інсульту незалежно від тяжкості стану, віку хворого, характеру та локалізації процесу.
— Хворі після 2 діб і до 5 діб з моменту розвитку інсульту у коматозному стані, а також при наявності в дебюті епілептичних судом, порушенні ковтання.
— Хворі з декомпенсацією цукрового діабету.
— Терміни перебування в інсультних відділеннях становлять 3–5 діб, далі хворі переводяться у відділення судинної патології або загальноневрологічні відділення згідно з показаннями.
— Хворі з гострими порушеннями мозкового кровообігу на 3-тю добу і пізніше госпіталізуються у судинні, неврологічні або нейрохірургічні відділення».
Рання виписка з наступною підтримкою і реабілітація в суспільстві розглядаються в розділах 5.3–5.5.
3.2.2. Інтегровані протоколи надання медичної допомоги
Інтегровані протоколи надання медичної допомоги можуть бути визначені як план лікування, який має на меті сприяти організації ефективної мультидисциплінарної допомоги пацієнтам на основі найкращих наявних доказів.
Інтегровані протоколи надання медичної допомоги — складні комплексні втручання, впровадження яких передбачає проведення певних форм навчання медичного персоналу і які зазвичай повністю або частково формують медичну документацію, що стосується пацієнта.
|
Один систематичний огляд трьох РКВ і 12 обсерваційних досліджень встановив, що рутинне застосування інтегрованих протоколів надання медичної допомоги істотно не поліпшує результати лікування пацієнтів з точки зору зниження летальності і здатності до самообслуговування в порівнянні зі стандартним мультидисциплінарним наданням допомоги. Потенційна користь для запобігання інфекцій сечовивідних шляхів відзначена лише у дослі-дженнях, де можуть бути відхилення. |
2+ |
|
|
Компоненти мультидисциплінарної команди з лікування інсульту та ролі членів групи описані в розділах 3.3 і 6.
|
В |
Не рекомендується звичайна імплементація інтегрованих клінічних маршрутів пацієнта для ведення гострого інсульту або реабілітації після інсульту там, де існує добре організована модель надання мультидисциплінарної допомоги. |
|
|
|
Коментар робочої групи:
Сучасний підхід до розробки медико-технологічних нормативних документів, аналогічних інтегрованим протоколам надання медичної допомоги затверджений спільними наказами МОЗ України та Академії медичних наук України від 19.02.2009 р. № 102/18 «Про затвер-дження Уніфікованої методики з розробки клінічних настанов, медичних стандартів, уніфікованих клінічних протоколів медичної допомоги, локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) на засадах доказової медицини (частина перша)» та від 03.11.2009 № 798/75 «Про затвердження Уніфікованої методики з розробки клінічних настанов, медичних стандартів, уніфікованих клінічних протоколів медичної допомоги, локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) на засадах доказової медицини (частина друга)».
3.3. Склад мультидисциплінарної команди
3.3.1. Резюме рекомендацій
|
Рекомендується |
|
— мультидисциплінарна команда — раннє активне залучення пацієнтів і осіб, які за ними доглядають — підготовка і освіта фахівців |
Реабілітація після інсульту в лікарні або в суспільстві — це орієнтований на пацієнта процес з залученням різних професіоналів, які сприяють спільному веденню конкретного пацієнта. Важливим принципом реабілітації є визначення цілей. Відділення інсульту зазвичай включає процес, який передбачає визначення цілей індивідуальної реабілітації і моніторинг їх виконання.
|
В мультидисциплінарну команду повинен входити персонал з відповідним рівнем підготовки: медсестри, лікарі з фізіотерапії, трудотерапії, мови та мовлення та соціальні працівники (див. розділ 6). Типовий штатний розклад, який розглядався у рамках випробувань щодо відділень інсульту такий (відділення приблизно на 10 ліжок). — Догляд за хворими: 10 повних ставок на 24-годинну зміну. — Лікарі: 0,6–1,5 ставки (поділених між консультантом і молодшим персоналом). Персоналу, як правило, потрібно більше у відділеннях, де відбувається госпіталізація хворих з гострими станами, ніж у відділеннях реабілітації другої лінії. — Фізіотерапія: 1 : 2 повних ставок роз-ділені між кваліфікованим і допоміжним персоналом. — Трудотерапія: 1 : 2 повних ставок роз-ділені між кваліфікованим і допоміжним персоналом. — Терапія мови і мовлення: 0,2–0,6 ставки. — Соціальна робота: неповний робочий день ведення соціальної роботи. |
1+ |
|
|
|
Коментар робочої групи:
Чинний наказ МОЗ України від 23.02.2000 р. № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я» не визначає штатний розпис відділення реабілітації для дорослих пацієнтів з цереброваскулярними захворюваннями.
Робоча група вважає за необхідне акцентувати увагу Міністерства охорони здоров’я щодо термінової потреби розробки відповідних нормативних документів.
Відповідно до Закону України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р. Ст. 22 «Кадрове забезпечення реабілітаційних установ»:
«Навантаження, тривалість і режим робочого часу, тривалість і види відпусток працівників реабілітаційних установ державної і комунальної форм власності встановлюються відповідно до нормативно-правових актів і не залежать від відомчої підпорядкованості, типу реабілітаційних установ. Умови оплати праці працівників реабілітаційних установ державної і комунальної форм власності визначаються згідно із законодавством незалежно від відомчої підпорядкованості. Умови оплати праці та штатна чисельність працівників недержавних реабілітаційних установ, заснованих на приватній власності (у тому числі власності громадських організацій), встановлюються власником (засновником)».
|
В |
В мультидисциплінарну команду повинен входити відповідного рівня персонал: медсестри, лікарі з фізіотерапії, трудотерапії, логопеди та соціальні працівники. |
|
|
|
До лікування хворих на інсульт залучаються фахівці інших дисциплін:
— клінічні психологи;
— дієтологи;
— офтальмологи;
— ортоптики;
— техніки-ортопеди;
— психіатри.
|
|
Члени команди повинні визначити проблеми і гарантувати, що відповідні професіонали охорони здоров’я у міру необхідності зроблять свій внесок у лікування і реабілітацію їхніх пацієнтів. |
|
|
|
Коментар робочої групи:
З метою покращення реабілітація пацієнтів, які перенесли гостре порушення мозкового кровообігу, був розроблений та прийнятий до розгляду в 2006 р. Проект наказу МОЗ «Про затвердження Порядку створення відділень реабілітації пацієнтів, які перенесли гостре порушення мозкового кровообігу та мозковий інсульт».
Даний проект наказу передбачає створення відділень реабілітації, визначає штати та обладнання таких відділень, регламентує порядок відбору та направлення пацієнтів на реабілітацію. На даний час документ має статус проекту, який проходить громадське обговорення.
3.3.2. Залучення пацієнтів і осіб, які за ними доглядають
|
Характерною особливістю інсультних відділень є раннє активне залучення пацієнта та осіб, які за ними доглядають, і членів сімей пацієнтів у процес реабілітації. Не визначений найкращий спосіб залучення даних осіб у цей процес. |
1+ |
|
|
|
|
В |
Пацієнти і особи, які за ними доглядають, повинні активно залучатися до процесу реабілітації на ранньому етапі. |
|
|
Особи, які доглядають за хворими на інсульт, запрошуються на сеанси терапії на ранніх стадіях. |
|
|
|
3.3.3. Спілкування з мультидисциплінарною командою
|
Було показано, що регулярні щотижневі зустрічі членів мультидисциплінарної коман-ди поліпшують результати ведення пацієнта. Ці зустрічі сприяють прийняттю колективного рішення. |
1+ |
|
В |
Команди відділень інсульту повинні проводити принаймні одну офіційну мультидисциплінарну нараду на тиждень, на якій визначаються проблеми хворих, цілі реабілітації, продовження моніторингу і планування виписки. |
Деякі відділення також проводять одне або два неофіційних оперативних засідання на тиждень, у яких беруть участь медсестри, лікарі, а також пацієнти та їх сім’ї. Ці зустрічі дають додаткову можливість відмітити прогрес, виявити проблеми та надати інформацію пацієнтам і особам, які за ними доглядають. Надання інформації та підтримки пацієнтам та особам, які за ними доглядають, викладене у розділі 7.
|
|
Сімейні конференції за участю мультидисциплінарної команди і хворих, осіб, які за ними доглядають, і сімей повинні проводитися для обговорення цілей. |
3.3.4. Працівники у сфері зв’язків при інсульті
Кращий План дій при захворюваннях серця та інсульті (The Better Heart Disease and Stroke Action Plan) рекомендує, щоб основна увага в сфері послуг полягала в тому, щоб дозволити людям з інсультом повернутися до самостійного життя. Служби повинні підтверджувати це шляхом надання підтримки та розширення прав і можливостей у рамках процесу відновлення.
|
Систематичний огляд і метааналіз роботи працівників у сфері взаємодії та інформаційної підтримки пацієнтів з інсультом виявив 14 опублікованих і 2 неопублікованих дослідження. Деякі дослідження не включали пацієнтів з когнітивними або комунікативними труднощами. Працівник у сфері взаємодії та інформаційної підтримки пацієнтів визначався як особа, метою якої є розширення участі та поліпшення добробуту пацієнтів і осіб, які за ними доглядають. У ході огляду було мало доказів, що підтверджують цю роль, для всіх груп пацієнтів і осіб, які за ними доглядають. |
1++ |
|
Зазвичай працівники у сфері взаємодії та інформаційної підтримки пацієнтів з інсультом надають емоційну, соціальну та інформаційну підтримку пацієнтам, які перенесли інсульт і членам їх сімей, а також підтримують зв’язок зі службами з метою підвищення якості життя пацієнтів з інсультом та/або осіб, які за ними доглядають. Робота працівників |
1++ |
|
у сфері взаємодії при інсульті різноманітна, і їхній рівень знань та навичок різний, що може по-різному впливати на втручання. Оскільки ролі досить різноманітні, могли бути використані невідповідні виміри результатів для оцінки ефективності роботи працівників взаємодії в ході дослідження. Працівники з взаємодії та інформаційної підтримки пацієнтів були віднесені до чотирьох різних підгруп: — медсестра; — психолог; — соціальний працівник; — загальний медичний працівник (добровольці). |
1++ |
|
Пацієнти з легкими і помірними обмеженнями активності (індекс повсякденної активності за Бартелем 15–19) мали значне зменшення залежності (відносний ризик (ВР) 0,62; 95% ДІ від 0,44 до 0,87; р = 0,006) у порівнянні з загальною групою хворих. Це прирівнюється до 10 пацієнтів, які менше залежать від інших (95% ДІ від 17 до 4, що менше залежать від інших) на кожні 100 пацієнтів, які були під наглядом працівників з взаємодії та інформаційної підтримки пацієнтів. Аналіз підгруп показав, що підгрупи, де основна увага приділяється освіті й наданню інформації, показали позитивні результати в підгрупі (стандартизована середня різниця (ССР) = –0,24; 95% ДІ від –0,44 до –0,04; р = 0,02). Аналогічно група, основою роботи якої є взаємодія (1 втручання), показала переваги в групі лікуванні (ССР = –0,24; 95% ДІ від –0,47 до –0,01; р = 0,04). Ніякої користі у більших підгрупах, де головний акцент робився на соціальну підтримку, не відзначено (ССР = 0,00; 95 % ДІ –0,07 до 0,08; р = 0,94). Загалом була значна неоднорідність у підгрупах (2 р = 0,02), що свідчить, що контраст між роллю взаємодії соціальної підтримки та іншими аспектами при інсульті відображає реальну різницю у втручанні. Пацієнти, у яких працівником взаємодії та інформаційної підтримки при інсульті була медсестра, мали значно менший відсоток депресій у порівнянні з контрольною групою. Цей вплив також істотно відрізняється від інших підгруп, показуючи, що втручання, здійснене медсестрою, відрізнялося за своїм характером від втручань, здійснюваних представниками інших професій. |
1++ |
|
|
Ради NHS повинні розглядати можливість створення служби з інсульту за підтримки медсестер, де включається навчання, надання інформації і взаємодії серед людей, які перенесли інсульт, і осіб, які за ними доглядають. |
Коментар робочої групи:
В Україні інформаційна підтримка інвалідів визначається Законом України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р. Ст. 41 «Інформаційне забезпечення системи реабілітації інвалідів»:
«Інформаційні ресурси у сфері реабілітації інвалідів формуються у вигляді централізованого банку даних з проблем інвалідності, що містить дані про характер і причини інвалідності, освітній і професійний рівень інвалідів, дітей-інвалідів, склад сім’ї, рівень доходів, потребу і забезпечення технічними та іншими засобами реабілітації, протезно-ортопедичними виробами, виробами медичного призначення, послугами реабілітації, спеціальним автотранспортом, санаторно-курортним лікуванням тощо.
Інформаційні ресурси у сфері реабілітації інвалідів формуються і підтримуються в межах своїх повноважень:
— на центральному рівні — центральними органами виконавчої влади, які беруть участь у здійсненні державної політики у сфері реабілітації інвалідів;
— на регіональному рівні — органами виконавчої влади Автономної Республіки Крим, відповідними управліннями обласних, Київської та Севастопольської міських державних адміністрацій;
— на місцевому рівні — відповідними підрозділами ра-йонних, районних у містах Києві та Севастополі державних адміністрацій та органами місцевого самоврядування.
Одержання, використання, поширення та зберігання конфіденційних даних, що містяться в інформаційних ресурсах, здійснюється з дотриманням вимог законодавства.
На підставі даних інформаційних ресурсів органи виконавчої влади здійснюють соціальний моніторинг, планування і прогнозування потреб інвалідів, дітей-інвалідів у засобах і послугах реабілітації.
Органи виконавчої влади та органи місцевого самоврядування забезпечують доступ інвалідів до інформаційних ресурсів щодо законодавчо визначених прав інвалідів на реабілітацію, наявних можливостей для отримання реабілітаційних засобів і послуг, сертифікованої продукції протезно-ортопедичних підприємств тощо».
3.3.5. Освіта і професійна підготовка
|
Ефективне лікування інсульту у відділенні включає програми освіти та професійної підготовки співробітників для забезпечення належного рівня їх знань та кваліфікації, щоб надавати ефективну терапевтичну допомогу і реабілітацію. Були описані різноманітні підходи від щотижневих коротких семінарів до кількох днів навчання. |
1+ |
|
Повідомлялося про програми підготовки та навчання для членів мультидисциплінарної команди відділення інсульту в 4 дослідженнях (які сприяли систематичному огляду ефективності відділень інсульту). Вони варіювалися від неофіційних щотижневих освітніх заходів до офіційної програми освіти від 1 до 6 днів на рік. |
3 |
Є стурбованість, що введення спеціалізованого персоналу призведе до зниження кваліфікації молодих співробітників, проте це легко подолати за допомогою ротації співробітників і студентів у відділенні.
Програми навчання та підготовки, наявні в даний час для працівників охорони здоров’я в Шотландії, включають:
— Програми NHS Шотландії з професійної підготовки фахівців з захворювань органів грудної клітки, серця та інсульту.
— Підготовку та розширення ресурсу знань (Stars) за проектом електронного навчання, яке проводиться Chest, Heart & Stroke Scotland, NHS Education for Scotland (NES) та університетом Единбурга.
— основні компетенції NHS Education for Scotland для персоналу, який працює з хворими на інсульт.
|
В |
Члени мультидисциплінарної команди з інсульту на постійній основі повинні проходити програму з підготовки фахівців і освіти. |
|
|
Провайдери в охороні здоров’я повинні забезпечити адекватне фінансування можливості для підготовки кадрів. |
Коментар робочої групи:
В Україні питання тематичного удосконалення лікарів, які спеціалізуються на наданні медичної допомоги пацієнтам з інсультом, потребують подальшого вирішення.
4. Стратегії профілактики та лікування
У пацієнтів, які перенесли інсульт, може виникнути ціла низка перешкод на шляху відновлення нормальної діяльності та участі. Вони можуть мати форму порушення, яке є прямим наслідком інсульту або іншими ускладненнями інсульту (див. табл. 1). У цьому розділі розглядаються загальні принципи реабілітації і конкретні стратегії лікування загальних порушень, обмежень і ускладнень після інсульту. Розглядається ціла низка втручань, багато з яких вважаються професійно специфічними, проте, оскільки лікування інсульту, як правило, здійснюється мультидисциплінарною командою, доцільно розглянути питання стратегії лікування і профілактики з точки зору більшої цілісності та перспектив спільного лікування.
Коментар робочої групи:
Законом України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р. ст. 23 «Індивідуальна програма реабілітації інваліда» визначено, що для проведення реабілітації розробляється індивідуальна програма реабілітації інваліда.
Відповідно до Постанови Кабінету Міністрів України від 23.05.2007 р. № 757 «Про затвердження Положення про індивідуальну програму реабілітації інва-лідів»:
«Індивідуальна програма реабілітації інваліда (далі — індивідуальна програма) — комплекс оптимальних видів, форм, обсягів, строків реабілітаційних заходів з визначенням порядку, місця їх проведення, спрямованих на відновлення та компенсацію порушених або втрачених функцій організму і здібностей інваліда та дитини-інваліда».
Слід зазначити, що не всі порушення чи ускладнення були розглянуті в цій настанові, наприклад, гарячка розглядається в настанові SIGN 108.
Коментар робочої групи:
Закон України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р. ст. 24 «Види реабілітаційних заходів» відповідно до Державної типової програми реабілітації інвалідів визначає наступні види реабілітаційних заходів, які можуть здійснюватися щодо інвалідів, дітей-інвалідів:
«— медичні, які передбачають медикаментозне лікування, відновлювальну терапію, реконструктивну хірургію, ендопротезування, забезпечення виробами медичного призначення, протезуванням, ортезуванням;
— фізичні, які передбачають відновлення, покращення, стабілізацію, координацію рухових дій, уміння користуватися протезами, ортезами та іншими технічними засобами реабілітації, що поліпшать самообслуговування, адаптацію інваліда, дитини-інваліда в суспільному житті;
— психологічні, які мають на меті психокорекцію якостей і функцій інваліда, його мотивації до життєдіяльності та праці, профілактику негативних психічних станів, навчання прийомів і методів психологічної саморегуляції;
— професійні, які передбачають сприяння у професійному навчанні і професійній адаптації;
— трудові, які передбачають раціональне працевлаштування і психологічну підтримку в процесі професійної адаптації до виробничих умов;
— соціальні, які передбачають соціально-побутову адаптацію і соціально-середовищну орієнтацію, соціальне обслуговування, забезпечення технічними та іншими засобами реабілітації, виробами медичного призначення;
— психолого-педагогічні, які передбачають психологічну і педагогічну корекцію розвитку;
— фізкультурно-спортивні, які передбачають фізкультурно-спортивну підготовку та адаптацію, організацію і проведення фізкультурно-оздоровчих і спортивних занять».
4.1. Загальні принципи реабілітації
4.1.1. Резюме рекомендацій
|
Рекомендується: |
|
— рання мобілізація — терапевтичне позиціонування — навчання персоналу ADL |
4.1.2. Рання мобілізація
|
Низка ускладнень після інсульту асоціюється з нерухомістю. У систематичному огляді випробувань, які стосуються відділень інсульту, продемонстрована висока ступінь узгодженості щодо політики ранньої мобілізації, яка, як правило, починається в день госпіталізації. Огляди випробувань, які стосуються відділень інсульту, показали, що рання мобілізація є одним із компонентів лікування інсульту у відділенні інсульту в 8 з 9 відповідних випробувань. Важко оцінити клінічний вплив, оскільки наявна інформація описує 1 частину більш великого пакета лікування інсульту у відділенні, але в цей час дані свідчать про те, що рання мобілізація приносить користь пацієнтам. |
1+ |
|
Останній систематичний огляд РКВ виявив одне випробування (71 учасник), де дуже рання мобілізація була здійснена менше ніж за 48 годин після інсульту. Це випробування встановило незначне зменшення кількості хворих, |
1++ |
|
які померли або мали погані результати в групі ранньої мобілізації (23/38, 60,5 %) у порівнянні з контрольною групою (23/33, 69,7 %) через три місяці (співвідношення шансів ВР 0,67; 95% ДІ від 0,25 до 1,79; р = 0,42). Незважаючи на те, що було значно менше несерйозних несприятливих подій в групі з найбільш ранньою мобілізацією порівняно з контрольною групою на третьому місяці (експериментальна група — 61, контрольна група — 76, р = 0,04) доказів недостатньо для підтримки впровадження (або видалення) дуже ранньої мобілізації (менше 48 годин після інсульту). |
1++ |
|
В |
Пацієнтів, які перенесли інсульт, необхідно мобілізувати якомога раніше після інсульту. |
4.1.3. Позиційна терапія
Найбільш відповідне положення пацієнта після інсульту для забезпечення його догляду та перебування залишається нез’ясованим. Мета визначення положення пацієнта полягає в сприянні оптимального відновлення шляхом модуляції тонусу м’язів, надання відповідної сенсорної інформації та підвищення інформованості та орієнтування в просторі для запобігання таких ускладнень, як пролежні, контрактури, біль і захворювання дихальних шляхів та сприянні безпечного харчування.
5 основних рекомендованих положень пацієнта — це лежання на неушкодженому боці, лежання на ураженому боці, лежання на спині, сидіння в ліжку і сидіння на стільці. Немає жодних доказів РКВ, які б підтримували одну рекомендацію більше, ніж іншу. Консенсус з огляду літератури полягає в тому, що у верхній кінцівці постраждале плече має бути затягнуте і рука витягнута вперед, а пальці витягнуті для того, щоб протидіяти тенденції адукції плеча і внутрішньому обертанню. Тулуб повинен бути прямим і в середній лінії уникати згинання вперед або в боки. Для нижніх кінцівок слід проводити профілактику пронації нижньої кінцівки і адукцію. Оскільки потрібно уникати повернення зовні, слід розглянути можливість застосування подушки для підтримки кінцівки. Уражене стегно повинно бути витягнуте вперед, підтримуючи згинання ураженого стегна, щоб протидіяти збільшенню розгинаючого тонусу. Взагалі проблема щодо згинання коліна підтримувалася, але думки розділилися.
|
Огляд думок фізіотерапевтів щодо положення пацієнта виявив найчастіше рекомендовані положення такі: сидячи в кріслі відповідно до рекомендації 98 % респондентів (95% ДІ від 97 до 100 %); лежачи на неушкодженому боці (97 %, 95% ДІ від 95 до 98 %), потім лежачи на ураженому боці (92 %, 95% ДІ від 89 до 95 %). Положення сидячи в інвалідному візку (78 %, 95% ДI від 74 до 82 %) і лежачи на спині (67 %, 95% ДІ, від 63 до 72 %) були рідше рекомендовані. |
3 |
|
Метааналіз 5 досліджень, що вивчали ефективність положення плеча залежно від діапазону руху паретичного плеча після інсульту, не знайшли жодних доказів на підтримку впливу положення пацієнта як ефективних заходів профілактики або зменшення діапазону руху паретичного плеча після інсульту. |
2++ |
|
Є докази на підтримку зниження ризику гіпоксії у гострому періоді після інсульту (перші 72 годин) при сидінні хворого вертикально, якщо стан здоров’я дозволяє. Це положення дає найвищу насиченість киснем в порівнянні з іншими положеннями хворого. Наступний систематичний огляд виявив 28 досліджень, присвячених оцінці впливу різних положень тіла на фізіологічний гомео-стаз протягом першого тижня після інсульту. Сидіння пацієнта в кріслі чи підпирання в ліжку покращує насичення киснем, але у випробуванні були хворі, у яких збільшення насичення киснем в цих положеннях не відбувалося. |
2+ |
|
Положення хворого лежачи горизонтально також впливає на мозковий кровообіг, і на відміну від положення підняття голови на 15–30 градусів покращує швидкість кровотоку середньої мозкової артерії, але будь-якого істотного впливу на результати у хворого не відзначено. |
2– |
|
Вплив положення хворого на кров’яний тиск і ортостатичну гіпотонію непереконливий, і потребуються подальші дослідження. Традиційні рекомендації щодо догляду за хворим у положенні з піднятою головою на 30–45 градусів після інсульту великої півкулі мозку, значною мірою засновані на дослідженнях травми голови, і зниження внутрішньочерепного тиску, ймовірно, буде відбуватися за рахунок зниження мозкового перфузійного тиску. |
2+ |
|
С |
Пацієнти повинні знаходитися у вертикальному положенні сидячи, якщо дозволяє стан. |
|
|
|
|
С |
Слід уникати положень, що спричиняють гіпоксію (положення лежачи на лівій стороні, незалежно від ураженої сторони, у кріслі). |
Необхідні подальші дослідження для оцінки переваг терапевтичного положення на функціональне відновлення після інсульту.
4.1.4. Втручання щодо активності в повсякденному житті
Вправи на поліпшення активності в повсякденному житті — це часте втручання, яке проводять трудотерапевти в реабілітації після інсульту. Втручання можуть бути розділені на особисту активність (самообслуговування) та розширену активність. З метою сприяння відновленню після інсульту трудотерапевти використовують процес аналізу активності за класами повсякденної активності так, щоб вони були досяжними, але складними. Це може також включати пропозиції та вправи з застосуванням адаптивного обладнання, що компенсує втрату здатності бути активним у повсякденному житті.
|
Систематичний огляд 9 РКВ (1258 пацієнтів) виявив, що особиста активність у тренуванні повсякденної діяльності, яку надають фахівці з трудової терапії, ефективна для підвищення самостійності хворих після перенесеного інсульту. |
1++ 1+ |
|
Одне РКВ рандомізувало 50 хворих з інсультом в одну з двох геріатричних реабілітаційних палат для отримання трудотерапії та фізіотерапії або лише фізіотерапії. Загальна тривалість кожної програми становила 3 години на день протягом 8 тижнів. Дослідження показало, що особиста активність у тренуванні повсякденної діяльності за допомогою трудотерапії в рамках стаціонарної комплексної програми реабілітації після інсульту ефективніша, ніж програми реабілітації після інсульту без трудотерапії. Інше РКВ, що порівнювало 30 хворих, які виконували вправи з застосуванням адаптаційного обладнання вдома після виписки з 23 пацієнтами, які не виконували після виписки ніяких вправ, показало, що виконання вправ з використанням адаптаційного обладнання в повсякденному житті більш ефективне, ніж застосування обладнання без виконання вправ. |
|
А |
Пацієнтам з інсультом рекомендується особисте тренування навичок повсякденної діяльності за допомогою трудового терапевта. |
|
|
|
|
В |
Особисте тренування навичок повсякденної діяльності за допомогою трудового терапевта рекомендується пацієнтам як частина реабілітаційної стаціонарної програми. |
Коментар робочої групи:
В Україні питання організації реабілітації як медичної, так і соціальної, потребують свого вирішення. У відділеннях для лікування пацієнтів посада трудотерапевта відсутня.
4.2. Хода, рівновага та рухливість
4.2.1. Резюме рекомендацій
|
Рекомендується: |
|
— ортез гомілковостопний — індивідуальні втручання — фізичне тренування ходи — вправи на повторювання завдання — тренування м’язової сили для поліпшення сили м’язів — підвищена інтенсивність реабілітації |
|
Розгляд: |
|
— вправи на біговій доріжці для пацієнтів, які можуть ходити самостійно — функціональна електростимуляція звисання стопи — електромеханічне тренування ходи |
|
Не рекомендується: |
|
— рутинне виконання вправ на біговій доріжці — рутинна електроміографія біологічного зворотного зв’язку — тренування на платформі рівноваги з візуальним зворотним зв’язком |
|
Недостатньо доказів: |
|
— рутинна електростимуляція — засоби для ходьби |
4.2.2. Тренування на біговій доріжці
|
Два систематичних огляди (один — 15 досліджень (622 пацієнти) і один — 12 досліджень (374 пацієнти)) дійшли висновку, що тренування на біговій доріжці не є ефективнішим порівняно з іншими умовними тренуваннями для поліпшення ходьби, наприклад, з фізіотерапією, тренуваннями рухливості й ходьбою. Тренування на біговій доріжці може бути ефективно використане для збільшення швидкості ходьби у людей, які здатні до самостійної ходьби на початку лікування. |
1++ |
|
Аналіз підгруп з обмеженим обсягом даних показав, що люди, які потребують допомоги при ходьбі на початку лікування, можуть отримати користь від тренування на біговій доріжці з частковою підтримкою ваги в порівнянні з самостійним тренуванням на біговій доріжці. |
2+ |
|
В |
— Тренування на біговій доріжці не рекомендується як рутинне тренування ходьби після інсульту. |
|
— Тренування на біговій доріжці можна розглядати для поліпшення швидкості ходьби у людей, які можуть ходити самостійно на початку лікування. |
4.2.3. Електроміографічний біологічний зворотний зв’язок
|
Два систематичних огляди, один 13 випробувань (269 пацієнтів) і один 8 випробувань, не знайшли значних клінічних переваг електроміографічного (ЕМГ) біологічного зворотного зв’язку з ходьбою, рівновагою і рухливістю після інсульту. |
1++ |
|
В |
ЕМГ біологічний зворотний зв’язок не рекомендується як рутинне лікування проблем ходьби, рівноваги або рухливості після інсульту. |
4.2.4. Зоровий і слуховий зворотний зв’язок
|
Два систематичних огляди, один 7 досліджень (246 пацієнтів) і 1 огляд 8 досліджень (214 пацієнтів) зробили висновок, що візуальний зворотний зв’язок під час тренування рівноваги на платформі не впливає на результати рівноваги, ходьби або рухливості після інсульту. |
1+ |
Подальший систематичний огляд знайшов обмежені докази того, що слуховий зворотний зв’язок може бути корисним для поліпшення результатів швидкості ходьби і довжини кроку при використанні команд.
|
В |
Тренування на платформі рівноваги з візуальним зворотним зв’язком не рекомендується для лікування ходьби, рівноваги або проблем з пересуванням після інсульту. |
4.2.5. Електростимуляція
|
Шість систематичних оглядів електростимуляції, у тому числі функціональної електростимуляції (ФЕС) і черезшкірної електричної нервово-м’язової стимуляції, які включали 57 досліджень різної методологічної якості, показали, що у даний час недостатньо доказів високої якості, щоб підтримати або спростувати використання електростимуляції для поліпшення ходьби, м’язової сили та інших функцій після інсульту. |
1++ 1+ 2+ |
|
Один систематичний огляд виявив 30 досліджень різного дизайну і якості, пов’язаних з ефективністю ФЕС для лікування звисання стопи після інсульту. Дев’ять невеликих до/після досліджень, включених в систематичний огляд, подають обмежені докази того, що ФЕС може мати позитивний ортотичний вплив, особливо щодо швидкості ходи та індексу фізіологічних витрат, у хронічних післяінсультних пацієнтів. Чотири РКВ, включених до систематичного огляду, досліджували ФЕС в поєднанні з фізіотерапією і не знайшли ніяких чітких доказів на користь ФЕС в поєднанні з фізіотерапією. |
2+ |
|
Один систематичний огляд виявив 30 досліджень різного дизайну і якості, пов’язаних з ефективністю ФЕС для лікування звисання стопи після інсульту. Дев’ять невеликих до/після досліджень, включених в систематичний огляд наводять обмежені докази того, що ФЕС може мати позитивний ортотичний вплив, особливо щодо швидкості ходи і фізіологічного індексу вартості у хронічних пацієнтів після інсульту. Чотири РКВ, включених до систематичного огляду, досліджували ФЕС в поєднанні з фізіотерапією і не знайшли ніяких чітких доказів на користь ФЕС в поєднанні з фізіотерапією. |
|
|
Електростимуляція може бути ефективним втручанням у деяких пацієнтів зі специфічними проблемами, коли її здійснюють певним чином, хоча в даний час немає достатніх доказів для визначення, які пацієнти можуть отримати користь. Існує недостатньо доказів щодо потенційного довготривалого чи терапевтичного ефекту ФЕС. |
1++ |
|
С |
Функціональна електростимуляція може розглядатися для лікування звисання стопи, де метою лікування є негайне поліпшення швидкості ходьби і/або ефективності. |
4.2.6. Гомілковостопний ортез
|
Сукупність доказів з перехресного дослідження показала позитивний вплив гомілковостопного ортезу на швидкість ходьби, ефективність ходи і несення ваги тіла при ходьбі. П’ять досліджень порівнювали гомілковостопний ортез з його відсутністю для рівноваги в положенні стоячи і два порівнювали різні типи гомілковостопних ортезів на функціональні результати і довгострокові результати. Немає достатніх доказів для визначення впливу гомілковостопного ортезу на функціональні і довгострокові результати. |
1++ |
|
С |
Де метою лікування є негайне поліпшення швидкості ходьби, ефективності ходи або несіння ваги тіла у положенні стоячи, пацієнти повинні оцінюватися щодо гомілковостопного ортезу фахівцем відповідної кваліфікації. |
|
|
|
|
- |
У хворих, яким показаний гомілковостопний ортез, рекомендується регулярна повторна оцінка, оскільки довгостроковий вплив гомілковостопного ортезу невідомий. |
Належна практика стосовно гомілковостопного ортезу після інсульту дає рекомендації зі скринінгу і оцінки.
4.2.7. Підхід до втручання
|
Систематичний огляд 8 РКВ, який порівнює вправи, пов’язані з певним завданням (моторне переучування), з іншими втручаннями, не знайшов достатніх доказів для узагальнення висновків про потенційний клінічний вплив вправ, пов’язаних з певним завданням. |
1++ |
|
Один з 3 систематичних оглядів порівнював нейрофізіологічні підходи лікування з іншими підходами або з відсутністю лікування/плацебо, другий оцінював ефективність методики Бобата, а третій вивчав вплив «традиційних неврологічних підходів», включно нейрофізіологічних підходів. Не знайшли достатніх доказів, щоб узагальнити висновки про потенційний вплив клінічних нейрофізіологічних підходів лікування. Нейрофізіологічні підходи лікування включали всі підходи, які використовують методи, засновані на нейрофізіологічних знаннях, в тому числі методи Бобата, Браунстрьома, Руда, пропріоцептивний підхід нейром’язового полегшення. |
1++ 1+ |
|
Виявлено докази того, що фізіотерапевтичні втручання з використанням поєднання компонентів з різних підходів значно ефективніші, ніж відсутність лікування або плацебо у відновленні функціональної самостійності після інсульту. |
1++ |
|
В |
Фізіотерапевти не повинні обмежувати свою практику одним «підходом», а повинні обирати втручання відповідно до індивідуальних потреб пацієнта. |
4.2.8. Вправи фізичного фітнесу
Орієнтовані на ходу фізичні вправи повинні бути доступними для всіх пацієнтів, які оцінюються як стабільні і функціонально безпечні для тренувань, коли метою лікування є поліпшення функціонального пересування.
|
Три систематичних огляди переконливо показали, що фізичні вправи після інсульту, направлені на поліпшення ходи у пацієнтів, які перенесли інсульт, можуть поліпшити швидкість ходьби і витривалість та, за деякими даними, можуть зменшити ступінь залежності від інших людей під час ходи. Систематичний огляд 24 РКВ (1147 пацієнтів) виявив користь від кардіореспіраторних вправ для функціонального пересування (середня різниця, СР 0,72 м/хв (95% ДІ від 0,46 до 0,98), максимальна швидкість ходьби (СР 6,47 м/хв (95% ДІ від 2,37 до 10,57), вибрана швидкість ходьби (СР 5,15 м/хв (95% ДІ від 2,05 до 8,25), і витривалість при ходьбі (СР 7,44 м/хв (95% ДІ від 3,47 до 11,42)). Другий систематичний огляд встановив, що вправи, направлені на ходу, ймовірно, будуть корисними для збільшення швидкості ходьби (сумарна величина ефекту, СВЕ 0,45; 95% ДІ від 0,27 до 0,63) і відстані (СВЕ 0,62; 95% ДІ від 0,30 до 0,95). Третій систематичний огляд встановив незначну тенденцію на користь фізичного фітнесу в поліпшенні швидкості ходи. |
1++ |
|
А |
Орієнтовані на ходу фізичні вправи повинні бути доступними для всіх пацієнтів, які оцінюються як стабільні і функціонально безпечні для виконання вправ, коли метою лікування є поліпшення функціонального пересування усіх пацієнтів без протипоказань для фізичного тренування. |
4.2.9. Електромеханічна підтримка при тренуванні ходи
Систематичний огляд 8 РКВ (414 пацієнтів) показав, що електромеханічна підтримка при тренуванні ходи підвищує шанси пацієнта на досягнення самостійності при ходьбі. Електромеханічна підтримка тренування ходи призначалася на додаток до стандартних фізіотерапевтичних втручань порівняно з контрольною групою (стандартна фізіотерапія або звичайне лікування). 45 % пацієнтів, яким проводили тренування з електромеханічною підтримкою, досягли можливості самостійно ходити порівняно з 27 % пацієнтів контрольної групи (кількість пацієнтів, які мали бути проліковані з тренуванням із електромеханічною підтримкою, щоб уникнути однієї залежності = 4), хоча час, необхідний для досягнення самостійності при ходьбі, може бути довшим, ніж у пацієнтів, які виконували звичайні вправи з ходьби. Немає достатньо доказів, щоб визначити, ефект від втручання є результатом застосуванням електромеханічного засобу чи результатом додаткового часу, витраченого на лікування.
|
В |
Електромеханічна підтримка для тренування ходьби може бути запропонована деяким пацієнтам при наявності необхідного обладнання і компетентних фахівців у використанні цього обладнання. |
4.2.10. Тренування з повторюванням завдання
|
Кокранівський огляд 14 випробувань (659 пацієнтів) знайшов докази того, що тренування з повторюванням завдання ефективне для поліпшення швидкості ходьби (ССР 0,29; 95% ДІ від 0,04 до 0,53), функціонального пересування (ССР 0,25; 95% ДІ від 0,00 до 0,51), здатності сідати — вставати — сідати після інсульту (стандартизований ефект 0,35; 95% ДІ від 0,13 до 0,56) і збільшення відстані ходьби (ССР 0,98; 95% ДІ від 0,23 до 1,73). Пацієнти експериментальної групи могли пройти в середньому на 55 метрів далі за 6 хвилин, ніж пацієнти контрольної групи. |
1++ |
|
Немає жодних доказів значного впливу положення сидячи або стоячи на рівновагу. |
|
В |
Реабілітація повинна включати тренування з повторюванням завдань, де таке тренування оцінюється як безпечне і прийнятне для пацієнта, коли метою лікування є поліпшення швидкості ходи, відстані ходьби, функціонального пересування чи можливості сідати — вставати — сідати. |
4.2.11. Засоби для ходи
Жодних високоякісних досліджень, які б належним чином розглядали вплив засобів для ходьби на ходу, рівновагу чи рухливість після інсульту, не було виявлено.
|
Були визначені 2 невеликих перехресних дослідження одного автора щодо впливу стандартних палиць і палиць з чотирма точками опори для рівноваги в положенні стоячи. Доказів високої якості недостатньо, щоб зробити узагальнення з приводу відносного впливу різного типу засобів для ходьби. |
2– |
Окремі пацієнти при використанні засобів для ходьби можуть отримати впевненість. Якщо засоби для ходьби поліпшують ходу, рівновагу, якість життя і незалежність або зменшують падіння після перенесеного інсульту, вони можуть забезпечити економічно ефективне втручання. Проте засоби для ходьби можуть мати зворотний вплив на ходу і незалежність при ходьбі (без допомоги засобів). У даний час недостатньо доказів для оцінки цих можливих наслідків.
|
- |
Засоби для ходьби повинні розглядатися лише після всебічної оцінки потенційних переваг і шкоди при ходьбі залежно від стадії відновлення пацієнта і його загального стану. |
4.2.12. Зміцнення м’язів
|
Докази 3 систематичних оглядів (у тому числі 21, 12 і 11 досліджень відповідно) підтримують висновок, що вправи для зміцнення м’язів корисні для поліпшення сили м’язів. Доказів недостатньо, щоб узагальнити висновки про відносну ефективність конкретних методів зміцнення м’язів. |
1+ |
|
Немає достатньо доказів, щоб визначити, чи є зв’язок із силою м’язів і функціональними результатами, у той же час існує ряд доказів, які дозволяють припустити, що втручання на зміцнення м’язів не мають зворотного впливу на спастику. |
|
В |
Тренування м’язової сили рекомендується, коли певною метою лікування є поліпшення м’язової сили. |
4.2.13. Інтенсивність втручання
|
Три систематичних огляди 20, 9 і 151 дослі-дження відповідно показали, що збільшення інтенсивності відновлення сприятливо впливає на функціональні результати, в тому числі на ходу. Позитивний ефект був досягнутий при збільшенні приблизно вдвічі «стандартної» фізіотерапії та трудотерапії. Середній час терапії становить приблизно 45 хвилин фізіотерапії + 14 хвилин трудотерапії на день. У випробуваннях «збільшена інтенсивність» прирівнюється в середньому до близько 16 годин додаткової терапії для кожного конкретного пацієнта. Збільшення до 16 годин (що мало місце у відповідних епізодах лікування) було мінімумом, необхідним для досягнення поліпшення результатів. Проте відзначено значні відмінності щодо об’єму терапії, яка надавалася окремим пацієнтам, в окремих дослідженнях і в певний період. |
1+ |
В основному докази отримані і можуть застосовуватись у пацієнтів у перші 6 місяців після інсульту.
|
В |
Де вважається безпечним, будь-яка можливість збільшити інтенсивність терапії для поліпшення ходи повинна бути продовжена. |
4.3. Функція верхньої кінцівки
4.3.1. Резюме рекомендацій
|
Розглянути: |
|
— примусова індукована терапія для поліпшення рухів — психічна практика — електромеханічні/робототехнічні пристрої |
|
Не рекомендується: |
|
— вправи на повторювання завдання — накладання шини — підвищена інтенсивність реабілітації |
|
Недостатньо доказів: |
|
— електростимуляція — рутинний ЕМГ біологічний зворотний зв’язок — віртуальна реальність — двосторонні вправи — підхід до лікування |
4.3.2. Електростимуляція
4.3.3. Зворотний біологічний зв’язок
|
Кокранівський систематичний огляд виявив мало даних з 6 досліджень (n = 161) щодо ефекту біологічного зворотного зв’язку ЕМГ на результати активності верхніх кінцівок після інсульту. Включені випробування відрізнялися щодо часу після інсульту, тривалості втручання, використаних методів вимірювання результатів, термінів вимірювання результатів і методологічної якості. Одне дослідження 26 пацієнтів повідомляло, що зворотний біологічний зв’язок ЕМГ у поєднанні з фізіотерапією може призвести до позитивного впливу на діапазон руху плеча (ССР 0,88; 95% ДІ від 0,07 до 1,70). Два дослідження з загальною кількістю учасників 57 встановили, що зворотний біологічний зв’язок ЕМГ у поєднанні з фізіотерапією може призвести до позитивного впливу на функціональну здатність верхніх кінцівок (відновлення рухової функції; ССР 0,69; 95% ДІ від 0,15 до 1,23). |
1++ |
В даний час недостатньо доказів високої якості, щоб підтвердити або спростувати використання електростимуляції для поліпшення функції верхньої кінцівки після перенесеного інсульту.
4.3.4. Віртуальна реальність
Було виявлено 2 систематичні огляди, які вивчали вплив віртуальної реальності на тренування верхньої кінцівки. Огляди включали невелику кількість досліджень (5 і 6 відповідно), які стосуються верхньої кінцівки, що були недостатньої методологічної якості і невеликого розміру.
|
У зв’язку з обмеженою кількістю доказів високої якості і неоднорідністю досліджень зробити висновки про вплив віртуальної реальності неможливо. |
2– 3 |
4.3.5. Двосторонні вправи
|
Систематичний огляд, що включав 18 досліджень (n = 549), які порівнювали двосторонні вправи, включаючи функціональні завдання або повторювання рухів руки з плацебо, відсутністю втручання або звичайним доглядом, не виявив статистично значущого покращення активності в повсякденному житті функціональних рухів руки або кисті порівняно з двосторонніми вправами. |
1++ |
|
Щодо пацієнтів із гострим інсультом дані з 1 великого добре проведеного РКВ (n = 106) показують, що двосторонні вправи не більш ефективні, ніж односторонні вправи для верхніх кінцівок щодо функціональних результатів на 6-му і 18-му тижнях. |
|
|
Ніякої різниці не виявлено щодо вимірювання спритності між групами на 6-му тижні, але значний вплив на користь односторонніх вправ був відзначений на 18-му тижні. |
|
|
Не існує достатньо доказів, щоб рекомендувати або спростувати двосторонні тренування для поліпшення функції руки після інсульту. |
1+ |
4.3.6. Лікування рухом, індукованим обмеженням
Розроблено новий комплекс методів реабілітації, який називається «Лікування рухом, індукованим обмеженням», або CI-терапія, що підвищує ефективність роботи з відновлення функції паретичних кінцівок.
|
Багато доказів свідчать про те, що втручання СІ-терапії надають деяке поліпшення функції верхньої кінцівки у хворих на інсульт. Докази в основному стосуються хворих з розгинанням пальців принаймні на 10 градусів, проблемами рівноваги і збереженням пізнання, що обмежує узагальненість доказів для всіх пацієнтів з інсультом. Ці дослідження відрізнялися щодо якості, типу і тривалості втручання, місця проведення втручання (стаціонарне або амбулаторне), використаних компараторів, тривалості втручання, використаних методів вимірювання результатів і використання методів вимірювання результатів щодо термінів. Жодних доказів довготривалої користі не знайдено. |
1++ |
Це інтенсивне втручання, яке найчастіше потребує інтенсивної терапії до 6 годин на день на додаток до обмеження неураженої кінцівки до 90 % робочого часу. Багато досліджень у цій галузі були завершені в пацієнтів, у яких минуло більше 6 місяців після інсульту, які, як правило, завершили звичайну реабілітацію. Також можуть лишатися питання про відповідність хворих і етичні норми при такого роду втручаннях.
|
В |
СІ-терапія може розглядатися у ретельно відібраних хворих з розгинанням пальців принаймні на 10 градусів без порушень рівноваги та здатністю пізнання. |
|
|
|
|
- |
Медичний персонал повинен бути навчений лікуванню рухом, індукованим обмеженням, перш ніж пропонувати його на індивідуальній основі, враховуючи переваги пацієнтів, ризики і користь. |
4.3.7. Вправи на повторювання завдань
|
Було виявлено один Кокранівський систематичний огляд 8 випробувань (n = 412). Випробування включали втручання, де активна послідовність рухів повторювалася багаторазово протягом одного заняття і де практична мета була спрямована на формування чіткої функціональної мети. Включалися лише випробування, у яких можливо було визначити тривалість часу або кількість повторень протягом одного заняття. Суттєвого ефекту занять з повторень вправ для поліпшення рухливості руки (ССР 0,17; 95% ДІ від 0,03 до 0,36) або функції (0,16; 95% ДІ від –0,07 до 0,40) після втручання не визначено. Наявні дані свідчать про те, що навчання з повторювання завдання не має переваг перед іншими заходами щодо поліпшення функції верхньої кінцівки. |
1++ |
|
А |
Рутинні заняття з повторення вправ не рекомендуються для поліпшення функції верхньої кінцівки. |
4.3.8. Уявлення і розумова практика
|
Два систематичних огляди (один із 4 РКВ і один із 10 досліджень) показали, що розумова практика може впливати на відновлення верхньої кінцівки після інсульту. Це засновано на невеликій кількості РКВ і обсерваційних досліджень з обмеженою кількістю пацієнтів та методологічних недоліків. Неоднорідність між дослідженнями в плані дизайну дослі-дження, вимірювань результатів, а також характеристик пацієнтів, характеру розумової практики, тривалості та інтенсивності втручання ускладнює завдання зробити висновки про можливі клінічні наслідки. |
1– 2+ |
|
D |
Розумова практика може розглядатися як доповнення до звичайної практики для поліпшення функції верхньої кінцівки після перенесеного інсульту. |
4.3.9. Накладання шин
|
Дані одного відносно невеликого РКВ належної методологічної якості показують, що накладання шин на зап’ястя в нейтральному або витягнутому положення зап’ястя протягом 4 тижнів не знижує контрактуру зап’ястя після інсульту. Крім того, систематичний огляд показав, що накладання шини не поліпшує функції верхньої кінцівки у хворих на інсульт. В систематичний огляд включено 21 дослідження (n = 230), лише 5 з яких були РКВ (n = 97), що відрізнялися з точки зору методологічної якості, конструкції шин, режимів носіння, вимірювань результатів заходів і періодів дослідження. |
1+ 2+ |
|
В |
Накладання шин не рекомендується для поліпшення функції верхньої кінцівки. |
4.3.10. Електромеханічні засоби
|
Виявлено 3 систематичні огляди, один із 11 випробувань (n = 328), один із 10 РКВ (n = 218) і один із 7 випробувань, що оцінюють застосування електромеханічних або роботизованих засобів для поліпшення функції верхньої кінцівки у хворих, які перенесли інсульт. Дані свідчать про те, що функція рухливості руки може бути підвищена після застосування електромеханічних або роботизованих засобів у порівнянні з будь-якими іншими заходами. Моторна сила руки може бути підвищена після втручання електромеханічних або роботизованих пристроїв. Жодних доказів шкоди не було знайдено при застосуванні електромеханічних роботизованих пристроїв для навчання. Дані двох систематичних оглядів показують, що корисна дія роботизованих засобів для терапії може бути специфічною для тієї ділянки верхньої кінцівки, яка розробляється (наприклад, для плеча чи ліктя). |
1++ 1+ |
|
В дослідженнях були використані різні типи роботизованих засобів/пристроїв, проте конкретні рекомендації щодо їх типів зробити не можна. Крім того, існують відмінності між випробуваннями щодо термінів, об’єму тренувань, типу лікування і характеристик пацієнта. Проте не ясно, чи повинні застосовуватися такі пристрої у рутинній реабілітації, або коли і як часто вони мають використовуватися. |
1++ 1+ |
|
А |
Електромеханічні/робототехнічні пристрої можуть розглядатися для поліпшення моторної функції руки і моторної сили в окремих пацієнтів, де необхідне обладнання вже доступне і медичні працівники вміють використовувати таке обладнання. |
4.3.11. Терапевтичні підходи
|
Виявлено один систематичний огляд 8 досліджень (n = 374), з яких 5 були РКВ. Основна увага огляду приділялася концепції Бобата, а включені випробування, як правило, були поганої методологічної якості. П’ять досліджень присвячено вивченню функціональних результатів верхньої кінцівки (інші результати включали тон, біль і т.д.). Було виявлено ще 3 РКВ, кожен з яких вивчав різні терапевтичні підходи, два з яких порівнювалися з підходом Бобата. |
1++ |
Є недостатньо доказів, що будь-який один терапевтичний підхід більш ефективний для поліпшення функції верхньої кінцівки у пацієнтів, які перенесли інсульт.
4.3.12. Інтенсивність втручання
|
Виявлено один систематичний огляд 20 випробувань від слабкої до середньої методологічної якості. Тільки п’ять з включених досліджень (n = 420) вивчали вплив терапії підвищеної інтенсивності на функцію верхньої кінцівки. Всі випробування, які стосуються верхньої кінцівки, були завершені в гострій фазі або на початку фази реабілітації після інсульту. Дані не показують істотного впливу терапії підвищеної інтенсивності на поліпшення функції верхньої кінцівки (ССР 0,03; 95% ДІ від –0,13 до 0,19). |
1++ |
|
Останні докази свідчать, що терапія підвищеної інтенсивності не дає сприятливого впливу на поліпшення функції верхньої кінцівки. |
|
В |
Терапія підвищеної інтенсивності для поліпшення функції верхньої кінцівки у пацієнтів, які перенесли інсульт, не рекомендується. |
4.4. Пізнавальна здатність
Когнітивні зміни після інсульту можуть бути загальними (наприклад, уповільнення обробки інформації) або можуть зачепити певні сфери (наприклад, орієнтація, увага, пам’ять, зорова і просторова та зорова і конструктивна діяльність, розумова гнучкість, планування та організація і мова). Слід також визнати, що когнітивні порушення могли існувати до інсульту. У деяких пацієнтів можуть виникнути проблеми з аргументацією, або недостатньою обізнаністю, або відсутністю розуміння їхніх труднощів. Близько чверті пацієнтів можуть зазнати серйозних загальних когнітивних порушень. При менш серйозних порушеннях відновлення відбувається, але залишковий дефіцит може бути довготривалим.
Є мало послідовної інформації про частоту цих проблем та їх вплив на повсякденне життя, хоча вони можуть бути пов’язані з повільним прогресом у реабілітації. Повна оцінка має важливе значення, а явна відсутність мотивації в самообслуговуванні може бути пов’язана з проблемою початку або планування дій або з проблемою візуально-просторових порушень або обох.
|
- |
Повне розуміння когнітивної сили і слабкості пацієнта має бути невід’ємною частиною реабілітаційного плану. |
4.4.1. Скринінг
Короткі стандартизовані методи когнітивного скринінгу можуть використовуватися спеціалістами охорони здоров’я зі спеціальними знаннями і досвідом в галузі прояву когнітивного функціонування та факторів, що впливають на нього. Їх можна використовувати як інструмент зменшення ймовірності виявлення проблем, а також для виміру прогресу. Важливо, щоб співробітники зрозуміли, що ці скринінгові заходи можуть пропустити деякі когнітивні проблеми, які можуть бути найбільш важливими для реабілітації і функціонування. Ці проблеми різноманітні, але можуть включати в себе такі питання, як погане усвідомлення проблем, їх наслідків, уповільнення обробки інформації і здатність справлятися з відволіканням. Слід бути уважними при виборі заходів для використання у людей, які мають труднощі в спілкуванні, і, в ідеалі, вибір слід робити у співпраці з логопедами.
4.4.2. Оцінка
Скринінгові інструменти не надають інформацію про глибину і характер проблем пацієнта або їх силу і, отже, не є достатніми для оцінки планування реабілітації або для встановлення відповідності для конкретної ролі роботи (наприклад, робота з обладнанням). Призначення та інтерпретація результатів повної оцінки вимагають спеціальної підготовки і повинні здійснюватися в рамках клінічних бесід з отриманням доступу до додаткової інформації.
|
- |
— Пацієнти з інсультом повинні оцінюватися повною мірою щодо їх когнітивної сили і слабкості при проходженні реабілітації або при поверненні до когнітивної діяльності, як водіння автомобіля або роботи. — Когнітивна оцінка може бути проведена трудотерапевтом з досвідом неврологічної допомоги, хоча щодо деяких пацієнтів із більш складними потребами — необхідні спеціальні нейропсихологічні знання. |
4.4.3. Когнітивна реабілітація
Когнітивна реабілітація — це спроба допомогти пацієнтам зрозуміти їх порушення і відновити функцію або компенсувати втрачені функції (наприклад, за допомогою стратегій навчання) з метою допомогти адаптуватися та отримати самостійність. Ще недостатньо доказів, щоб підтвердити або спростувати переваги когнітивної реабілітації хворих з проблемами уваги або пам’яті. Коли є підозра на когнітивні проблеми і родичі відзначають зміни особистості, пацієнта можна направити до клінічного психолога для оцінки і, при необхідності, психологічного втручання, яке може включати навчання й підтримку особи, яка доглядає за хворим. Одне РКВ при наданні такої допомоги виявило тенденцію в бік зменшення напруження в особи, яка доглядає за хворим. У даному дослідженні брали участь помічники психолога і клінічні психологи, які не пройшли підготовку в повному обсязі.
Важливо, щоб когнітивні підходи до реабілітації ставили питання, як когнітивні труднощі проявляються в повсякденному житті пацієнта, і забезпечити, щоб будь-які успіхи, досягнуті в лікувальних закладах, переносились у повсякденне життя. Формальна нейро-психологічна оцінка повинна проводитись спочатку з метою виявлення когнітивних можливостей і недоліків у пацієнта і розгляду їх у більш широкому контексті особистих і соціальних стосунків пацієнта.
4.5. Проблеми зору
4.5.1. Резюме рекомендацій
|
Рекомендується: |
|
— скринінг проблем зору — правильно підібрані окуляри |
|
Недостатньо доказів: |
|
Лікування, спрямоване на відновлення зору |
Існує багато проблем зору, пов’язаних з інсультом, у тому числі дефекти поля зору, розлади руху очей і візуально-просторова дисфункція. Крім того, враховуючи, що захворюваність на інсульт збільшується з віком, значна частина пацієнтів, які перенесли інсульт, мають паралельні вікові проблеми зору.
|
Повідомлення про випадки проблем із зором після інсульту досить різні. Мультицентрове проспективне когортне дослідження показало, що проста процедура скринінгу була успішною у виявленні пацієнтів із проблемами зору. З 323 пацієнтів з підозрою на проблеми зору, які проходили скринінг, у 92 % були підтверджені проблеми зору: 26 % мали низьку гостроту зору, у 35 % була патологія очей, 68 % мали дефіцит руху очей, 49 % мали погіршення поля зору, у 20 % відзначено дефіцит сприйняття і у 55 % з них комбінації двох або більш проблем зору. |
2+ |
|
С |
Всі пацієнти, які перенесли інсульт, повинні бути направлені до окуліста для скринінгового обстеження органа зору. |
|
|
|
|
- |
У пацієнтів стаціонару обстеження зору треба оцінити пов’язані з інсультом проблеми зору на додаток до оцінки гостроти зору та інших патологій зору. Для амбулаторних хворих рекомендується оптометричне обстеження очей. |
Документ загальної політики офтальмологічних послуг NHS і документи британської та ірландської оптометричної спілки вказані у національній настанові з оптометричних обстежень очей.
4.5.2. Низька гострота зору і патології очей
Зниження гостроти зору негативно впливає на реабілітацію людей похилого віку та людей, які перенесли інсульт. Невиправне порушення зору через вікові проблеми спричиняє труднощі з виконанням своєї повсякденної роботи, мобільності і водіння автомобіля (див. розділ 5.6.3). Проблеми із зором після інсульту, не пов’язані з віковими проблемами, можуть негативно вплинути на якість життя. Деякі вікові проблеми зору можна легко корегувати за допомогою окулярів.
|
Результати проведеного 1 невеликого когортного дослідження показують, що багато пацієнтів, які перенесли інсульт, не можуть носити свої правильно прописані окуляри. Рутинне оптометричне обстеження очей у цієї категорії хворих приносить значну користь. |
2+ |
|
С |
Медичний персонал повинен переконатись, що пацієнти мають і правильно носять приписані їм окуляри. |
4.5.3. Дефекти поля зору
Дефекти поля зору виникають у 20–57 % хворих, які перенесли інсульт. Масштаб втрати поля зору може бути різним: від втрати всієї половини поля зору до втрати тільки частини постраждалої половини. Дефекти поля зору можуть впливати на функціональні можливості і якість життя після інсульту. Дослідження показали, що пацієнти з дефектами поля зору мають підвищений ризик падіння і що втрата поля зору є фактором прогнозу функціонального стану на момент виписки з відділення інсульту.
Втрата поля зору може також впливати на здатність пацієнта брати участь у реабілітації, щоб жити вдома, виконувати динамічні завдання, наприклад безпечна мобільність, пересування, управління автомобілем і може впливати на рівні депресії, тривоги, соціальної ізоляції і якості життя після інсульту.
|
В результаті аналізу 6 оглядів, усі з методологічними обмеженнями, визначили докази недостатньо високої якості, щоб узагальнити висновки про вплив втручань при дефектах поля зору. Обмежені докази поганої якості показали, що методи попередньої роботи з пацієнтами щодо поліпшення поля зору можуть бути ефективними для покращення функціональних результатів після інсульту. Докази, що стосуються ефективності терапії для відновлення поля зору, суперечливі і поганої якості. |
1+ 1– |
|
- |
Пацієнти з втратою половини поля зору повинні бути направлені до офтальмолога для оцінки дефектів поля зору і можливого часткового відновлення поля зору. |
4.5.4. Порушення рухливості очей
Повідомляється, що у понад 70 % пацієнтів, що перенесли інсульт, можуть бути порушення руху очей, які можуть викликати різні проблеми. Результат — ціла низка функціональних порушень: втрата сприйняття глибини, зниження координації рухів «руки-до-ока» і значні труднощі з завданнями на близькій відстані до очей і читанням. Зменшення візуального сприйняття середовища може вплинути на зорову пам’ять, впі-знавання, можливість формулювати плани і приймати рішення. Порушення також можуть впливати на ефективність реабілітаційної терапії у відновленні рухливості і повсякденної діяльності та когнітивної терапії для покращення пам’яті.
|
Дані з 3 оглядів, усі з методологічними обмеженнями, визначили відсутність доказів щодо втручань при порушеннях рухливості очей. |
1– |
|
- |
Пацієнти з порушеннями руху очей повинні направлятися для оцінки зору і повинні отримати відповідні консультації чи втручання з боку кваліфікованих фахівців. |
4.5.5. Візуально-просторове несприйняття
Візуально-просторове несприйняття — це перцептивний розлад, який може зменшити здатність людини дивитися, слухати або робити рухи у напрямку до однієї половини свого оточення. Воно може впливати на здатність пацієнтів виконувати багато повсякденних завдань, таких як харчування, читання та одягання. Частота таких розладів у пацієнтів після інсульту коливалася від високої (до 90 %) до низької (до 8 %).
|
Два високоякісних систематичних огляди контрольованих досліджень, включаючи контрольовані випробування, не знайшли достатніх доказів для того, щоб зробити висновки щодо ефективності будь-яких втручань при розладах зору. |
1++ |
|
Чотири систематичних огляди, які не проводили будь-яких метааналізів, включали неконтрольовані дослідження на додаток до контрольованих досліджень. Ці огляди надали обмежені докази щодо ефективності цілої низки різних втручань. З визначених потенційно перспективних втручань робота з пацієнтом для поліпшення сприйняття виявилася втручанням з найбільшими доказами на підтримку цього втручання. |
2– |
|
- |
Пацієнти з візуально-просторовими проблемами повинні пройти огляд і навчання зі стратегій відновлення. |
4.6. Комунікації
4.6.1. Резюме рекомендацій
|
Рекомендується: |
|
— направлення до логопеда для оцінки і лікування афазії і/або дисфазії |
4.6.2. Афазія
Афазія — це набутий змішаний розлад мовлення. Вона може впливати на здатність людини говорити, писати і розуміти мову і письмо, залишивши інші когнітивні можливості без змін. Афазія — це тривалий стан, який змінює життя і впливає на можливість спілкування, спосіб життя, особистість і ролі в житті. Вона може мати місце одночасно з іншими когнітивними порушеннями. Незважаючи на те що іноді проводилися розмежування між афазією і дисфазією, тепер термін «афазія», як правило, використовується незалежно від ступеня тяжкості. Відсоток випадків хворих на інсульт з афазією, встановленою при первинній оцінці, коливається від 20 до 38 %. В одному з досліджень 12, 6 і 20 % пацієнтів мали слабкі, помірні та тяжкі порушення відповідно, а 19 % продовжували мати афазію на 6-му місяці спостереження. Афазія зазвичай спричиняється ураженням лівої півкулі, але такі симптоми, як ледь помітна комунікативна недостатність, що впливає на комунікативну взаємодію, зокрема, невербальну комунікацію і комунікацію завдяки образній і/або дедуктивній інформації, також можуть спричинятися інсультом правої півкулі.
Роль терапевта з мови та мовлення при афазії полягає в проведенні оцінки, диференціації афазії від інших комунікаційних проблем, наданні консультацій та інформаційної підтримки для максимізації комунікації, аугментативних або альтернативних комунікацій і прямого втручання.
|
Кокранівський огляд дійшов висновку, що при проведенні РКВ не отримано доказів ефективності чи неефективності логопедичної терапії афазії у хворих на інсульт. Метааналіз, що включав групу квазіекспериментальних досліджень, в яких афазія необов’язково була в результаті інсульту, зробив висновок, що результати у пролікованих хворих кращі, ніж у нелікованих хворих на всіх етапах відновлення і особливо в гострому періоді. Два додаткових РКВ показали користь втручання для пацієнтів з афазією після інсульту, при цьому використовувались сеанси терапії тривалістю 3 години на тиждень протягом 6 місяців і 5 годин на тиждень протягом 4 місяців. У цілому отримані вагомі докази, що логопедична терапія дала позитивний ефект пацієнтам з афазією. |
|
|
При проведенні дослідження загальної афазії, коли пацієнти були рандомізовані за отриманням інтенсивності терапії (щоденні сеанси) і регулярністю терапії (3 рази на тиждень), значне покращення показали пацієнти групи інтенсивної терапії. Метааналіз показав аналогічний зв’язок об’єму терапії і значущості змін, при цьому результати лікування низької інтенсивності були лише трохи кращими, ніж результати при відсутності лікування. Тривале лікування понад 2 години на тиждень принесло кращий результат порівняно з більш короткотривалою терапією. |
1+ 2+ |
Шотландський проект з афазії був запроваджений Національною службою охорони здоров’я з поліпшення якості Шотландії з метою вивчення послуг, які пропонуються людям з афазією після інсульту. Результати цього проекту були опубліковані в листопаді 2007 року, і NHS QIS опублікувала свої рекомендації щодо клінічного поліпшення послуг при інсульті і афазії у 2008 році.
|
В |
Хворі на інсульт з афазією повинні бути направлені на логопедичну терапію. Якщо пацієнт почуває себе досить добре і мотивовано, терапія повинна проводитися мінімум 2 години на тиждень. |
|
|
|
|
- |
При необхідності для лікування афазії може потребуватися мінімум 6 місяців для отримання повного ефекту. |
|
|
|
|
- |
Також слід розглянути питання направлення пацієнтів до волонтерської служби допомоги хворим на інсульт. |
4.6.3. Дизартрія
Дизартрія — це моторно-вимовна проблема різного ступеня тяжкості, яка впливає на ясність вимови, гучність та тембр голосу, а також загальну доступність продуктивному контакту. Частота виникнення дизартрії після інсульту становить від 20 до 30 %. Вона також може спостерігатися одночасно з іншими комунікаційними розладами, наприклад, афазією. При цьому може також страждати комунікація та якість життя.
|
Логопеди пропонують діагностичну та лікувальну допомогу для цього стану. Кокранівський огляд виявив, що докази ефективності втручання обмежувалися дослідженнями невеликих груп або думками експертів. У даний час думки експертів, як і раніше, твердо свідчать на користь ефективності втручання логопедів. Фахівці, які надають дану допомогу, повинні враховувати можливе забезпечення протезами та системами аугментативних або альтернативних комунікацій, діапазон яких досить широкий — від елементарних до складних електронних засобів. Консультації з надання систем ААК можна отримати в Шотландському національному центрі технологій для пацієнтів з комунікаційними порушеннями (див. розділ 7.3.1). |
3 |
|
D |
Пацієнти з дизартрією повинні направлятися до відповідних служб логопедичної терапії для проведення оцінки і лікування. |
4.7. Харчування і ковтання
4.7.1. Резюме рекомендацій
|
Рекомендується: |
|
— оцінка і ризики, пов’язані з харчуванням — оцінка і здатність харчуватися самостійно — постійний контроль за станом харчування — направлення до дієтолога — програма реабілітації ротоглотки при ковтанні |
|
Розглядається: |
|
Пероральні харчові добавки для пацієнтів, які страждають від недоїдання |
|
Недостатньо доказів: |
|
— вітамінізація продуктів харчування і конкретні дієтичні поради — біологічний зворотний зв’язок для розширення втручань з приводу дисфагії — скополамін, токсин ботуліну типу А або В або електронна променева терапія для зменшення слинотечі — звичайні трициклічні антидепресанти або глікопіролат для лікування слинотечі |
Ретельна оцінка стану харчування та порушення ковтання, ретельний контроль за кількістю рідини і регулярне використання розчинів для внутрішньовенного введення відповідають особливостям раннього лікування пацієнтів у відділеннях інсульту.
4.7.2. Скринінг і оцінка харчування
Рекомендується скринінг харчування для виявлення тих пацієнтів, які страждають від недоїдання при госпіталізації. Скринінг харчування описаний в SIGN 119.
|
Дослідження хворих на інсульт дійшли висновку, що недоїдання має місце протягом усього етапу реабілітації і вказали на необхідність більш структурованого моніторингу харчування. В одному дослідженні було виявлено, що 57 % пацієнтів втратили вагу протягом від тижня до шести місяців після інсульту, а 22 % страждали від недоїдання на шостому місяці після інсульту. |
2+ 2– |
|
Поточна оцінка ризику, пов’язаного з харчуванням, вимагає проведення моніторингу низки різних параметрів. Систематичний огляд з виявлення проблем, пов’язаних з харчуванням після інсульту, свідчить про необхідність самостійного харчування і дотримування певного обсягу їжі, що споживається. Іншими важливими прогностичними факторами ризику, пов’язаними з харчуванням, є тяжкі інсульти, висока залежність, низький рівень попереднього альбуміну і погіршення метаболізму глюкози і ненавмисна втрата ваги. |
2+ 2– |
|
D |
Оцінка ризиків, пов’язаних з харчуванням, повинна здійснюватися протягом перших 48 годин з регулярною повторною оцінкою потім під час відновлення пацієнта і реєструватися перед випискою. |
|
|
|
|
D |
Оцінка ризиків, пов’язаних з харчуванням пацієнтів, повинна включати оцінку їх здатності харчуватися самостійно і періодично записувати споживання ними продуктів харчування. |
|
|
|
|
D |
Постійний моніторинг стану харчування після інсульту повинен включати такі параметри: — біохімічні дослідження (наприклад, низькі попередні рівні альбуміну, порушення вуглеводного обміну); — стан ковтання; — ненавмисна втрата ваги; — оцінка харчування і залежність; — споживання поживних речовин. |
4.7.3. Втручання щодо харчування
|
Поганий стан харчування після інсульту збільшує тривалість перебування в лікарні і ризик ускладнень, а недоїдання при виписці є незалежним свідченням несприятливого прогнозу на 6 місяців після інсульту. |
2+ 2– |
|
Велике мультицентрове РКВ 5033 пацієнтів не підтримало рутинного використання пероральних харчових добавок у деяких пацієнтів з інсультом. Проте метааналіз загальних даних з випробування FOOD і даних загальної госпіталізованої популяції хворих похилого віку з недоїданням показав зниження рівня смертності і ускладнень при призначенні пероральних харчових добавок. Це дослідження акцентувало увагу на проблемі відбору пацієнтів для отримання добавок протягом тривалого періоду часу. Як і раніше, зараз немає доказів про поживну підтримку, наприклад, вітамінізацію продуктів харчування і конкретні дієтичні поради. |
2+ 2– |
|
C |
Після скринінгу харчування хворих, яких визначили як таких, що недоїдають, а також людей, схильних до ризику недоїдання, слід направити до дієтолога і розглянути питання про призначення харчових добавок як частини їх загального плану лікування з урахуванням харчування. |
Коментар робочої групи:
Наказ МОЗ України від 17.08.2007 р. № 487 «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «неврологія» регламентує вимоги до харчування пацієнтів, які перенесли гостре порушення мозкового кровообігу за ішемічним типом: «Вимоги до дієтичних призначень та обмежень: безсольова дієта, обмеження жирної та смаженої їжі, обмеження вживання холестерину, збільшення вживання фруктів і овочів, продуктів, утримуючих клітковину, і морської риби».
4.7.4. Лікування дисфагії
|
Дисфагія є відомим симптомом протягом усього періоду відновлення. Клінічна оцінка ковтання після інсульту описана в настанові SIGN 119. |
4 |
Лікування дисфагії часто засновується на компенсаторному підході. Допоміжні терапевтичні підходи є активними терапевтичними підходами, спрямованими на безпосередній і тривалий вплив на фізіологію ковтання після інсульту. Перехід до більш широкого використання допоміжних терапевтичних підходів може вимагати додаткових затрат часу та ресурсів, які, проте, можуть бути виправдані за рахунок поліпшення відновлення нормального харчування і меншої залежності від парентерального харчування.
|
Одне РКВ, що порівнювало стандартний компенсаторний підхід лікування дисфагії з включенням терапії активного поведінкового втручання, показало чітку тенденцію в бік більш позитивних результатів зі збільшенням кількості пацієнтів, які повертаються до нормального харчування, і поліпшення ковтання на шостому місяці після інсульту. Є також тенденція до поліпшення результатів у хворих, які отримували більш інтенсивне лікування. |
1+ |
Вправи на зміцнення м’язів
|
Невелике РКВ ефективності програми вправ на зміцнення надпід’язичних м’язів показало значне поліпшення. Чотирнадцять із 27 хворих мали хронічну післяінсультну дисфагію і харчувалися через трубку до втручання. Програма зміцнення надпід’язичних м’язів призначена для покращення біомеханіки ковтання за рахунок збільшення відкриття верхнього отвору стравоходу, збільшення екскурсу передньої частини гортані та зменшення аспірації після ковтання. |
1+ 2– |
|
Когортне дослідження, що вивчало ефективність мовних вправ, показало їх позитивний ефект на всіх пацієнтів у групі, навіть на тих, у яких пройшло вже до 4 років після інсульту. |
2- |
Електростимуляція
|
РКВ, що вивчало ефективність електростимуляції м’язів з приводу дисфагії після перенесеного інсульту, не виявило жодних доказів функціональних змін при ковтанні після лікування. |
1– 2– |
|
Недостатньо якісно проведені дослідження стосовно ефективності нервово-м’язової стимуляції у пацієнтів з дисфагією після інсульту навели суперечливі дані. |
|
|
Когортне дослідження у хворих з хронічною стабільною дисфагією глотки з ризиком аспірації протягом 6 або більше місяців, порушило питання про потенційне погіршення біомеханічного впливу на ковтання після випробування електричної стимуляції і необхідності обережного вибору параметрів лікування. Наявні дослідження не приділяли достатньої уваги необхідності вибирати параметри лікування, щоб продемонструвати ефективність і безпеку. |
Біологічний зворотний зв’язок
Немає доказів належної якості щодо застосування біологічного зворотного зв’язку для підвищення ефективності терапевтичних втручань з приводу дисфагії.
|
D |
Всі пацієнти з дисфагією понад 1 тиждень повинні оцінюватися з точки зору їх придатності для програми реабілітаційної терапії ковтання. Слід приділити увагу наступному: — характер основних порушень ковтання; — придатність пацієнта з точки зору мотивації і когнітивного стану. |
|
|
|
|
B |
Пацієнти з дисфагією повинні проходити програму ротоглоткової реабілітації ковтання, яка включає відновлювальні вправи на додаток до компенсаторних методів і змін дієти. |
4.7.5. Сіалорея
Жодних систематичних оглядів, РКВ або дослі-джень, присвячених оцінці різних втручань при сіалореї (слинотечі), не виявлено.
|
Одне повідомлення про 2 хворих на інсульт з сіалореєю відзначало короткотривале зменшення слинотечі при застосуванні трансдермального скополаміну (гіосцину) у вигляді пластиру 1 мг/2,5 см2, що застосовується за вухом кожні 72 години. В одного пацієнта мала місце затримка сечі. Дві серії випадків у пацієнтів зі слинотечею змішаної етіології (кожна включала лише по 2 пацієнти, які перенесли інсульт) оцінювали Clostridium ботулінічний токсин типу А, який уводили в завушну і підщелепну залози на двосторонній основі під контролем ультразвуку, показали короткотривале зменшення слиновиділення і зменшення симптомів. Ретроспективна серія, яка включала 31 хворого (13 з інсультом), оцінювала двосторонню променеву терапію на привушні і підщелепні залози у пацієнтів, у яких попереднє антихолінергічне лікування було невдалим. Кількість слини зменшилася з поліпшенням симптомів, що тривало від кількох тижнів до кількох років (зокрема, з електронною променевою терапією > 7 мев). Побічні ефекти описані як помірні. |
3 |
Жодних досліджень, присвячених оцінці використання трициклічних антидепресантів або глікопіролат, для лікування слинотечі у хворих після інсульту не виявлено.
Коментар робочої групи:
Станом на 01.06.2012 р. лікарський засіб глікопіролат в Україні не зареєстрований.
Доказова база щодо втручань, які б можна було рекомендувати для зменшення слинотечі, відсутня.
|
- |
Біологічний зворотний зв’язок і методи визначення координат (як визначається при фізіотерапії і логопедії) повинні підтримувати ведення пацієнтів, які мають проблеми з слинотечею. |
4.8. Порушення функції органів малого тазу
4.8.1. Резюме рекомендацій
|
Рекомендується: |
|
— оцінка, дослідження, аналіз документації і лікування нетримання сечі — поведінкова терапія нетримання сечі |
|
Недостатньо доказів: |
|
— втручання при проблемах кишечника |
Нетримання сечі та фекалій різко збільшується після інсульту. Поширеність нетримання сечі спостерігається у 40–60 % пацієнтів, госпіталізованих з гострим інсультом, з яких 25 % продовжують зазнавати цієї проблеми при виписці з лікарні і у 15 % ця проблема залишається через 1 рік після інсульту. Нетримання калу буває рідше, але викликає більше неприємних проблем. Існує дуже мало корисних даних про ефективність втручань, конкретно у пацієнтів, які страждають від порушення функції органів малого тазу після інсульту. Повинно проводитися звичайне лікування порушення функції тазових органів, хоча особлива увага повинна бути приділена практичним проблемам, з якими стикаються пацієнти з інсультом, наприклад, функціональні обмеження діяльності, афазія і когнітивні порушення. При відсутності даних з добре проведених РКВ слід користуватися настановою з належної практики.
|
- |
Кожна служба догляду за хворим з інсультом повинна мати і дотримуватися локальних настанов з нетримання сечі і фекалій, у тому числі рекомендацій щодо направлення до відповідних фахівців. |
|
|
|
|
- |
Фахівці охорони здоров’я повинні обговорювати наслідки порушення екскреторної функції з пацієнтами, членами їх родини та особами, які за ними доглядають. |
|
|
|
|
- |
Слід проконсультуватися у фахівців із лікування порушення функції органів малого таза. |
Додаток 2 був підготовлений Групою з огляду настанови SIGN як приклад підходу до лікування порушень екскреторних функцій після інсульту.
Коментар робочої групи:
В Україні фахівці з лікування порушення функції органів малого тазу відсутні, проте введення такої спеціалізації для середнього медичного персоналу, а також розробка локальних протоколів із лікування нетримання сечі і фекалій є вкрай необхідною.
4.8.2. Нетримання сечі
Нетримання сечі є серйозною проблемою для пацієнтів і їх сімей.
|
Професійний внесок, який полягає у систематичній оцінці та керуванні проблем стримування, може поліпшити результати, і найбільший вплив може бути в гострій фазі реабілітації після інсульту. |
2– |
|
Кожен пацієнт із нетриманням сечі повинен бути оцінений з метою визначення типу нетримання сечі. Звичайна оцінка повинна включати стандартну оцінку лікарів і медичних сестер. |
2– |
Медична оцінка кожного пацієнта з нетриманням сечі повинна включати:
— анамнез — як довго нетримання сечі є проблемою;
— історію сечових і кишкових симптомів;
— історію застосування лікарських засобів, які використовуються на даний момент;
— акушерську історію для жінок;
— простатичні симптоми у чоловіків;
— обстеження черевної порожнини з пальпацією сечового міхура;
— обстеження прямої кишки (для обох статей) на запор, геморой, тріщини і випадіння;
— вагінальне обстеження (для виключення випадіння, вагініту і неоплазії);
— когнітивний стан;
— аналіз сечі (на цукор, білки, кров, лейкоцити, питому вагу);
— аналіз середньої порції сечі при протеїнурії або гематурії (для мікроскопії та культури);
— аналіз сечовини та електролітів;
— тридобовий щоденник сечового міхура або діаграму частоти та об’єму випорожнення міхура;
— об’єм сечового міхура після сечовипускання.
|
Наявні докази свідчать про те, що поведінкові стратегії, що використовуються в даний час у неінсультних пацієнтів, можуть бути ефективними у деяких пацієнтів, які перенесли інсульт. Наприклад: — програми з допомоги туалету, наприклад, час сечовипускання або позив до сечовипускання у пацієнтів з інсультом, які не знають про стан свого сечового міхура або в осіб із когнітивними порушеннями. — Вправи для сечового міхура з натужуванням у пацієнтів, які здатні до самообслуговування та адекватні (у поєднанні з вправами для м’язів тазового дна у чоловіків). |
2– |
Подальші рекомендації з оцінки нетримання сечі, а також фізичної та фармакологічної терапії є в SIGN 79. Лікування нетримання сечі в установах первинного рівня допомоги.
|
D |
Всі пацієнти, які перенесли інсульт, повинні пройти оцінку, обстеження та лікування нетримання сечі. |
|
|
|
|
D |
Наявність або відсутність нетримання сечі повинні бути задокументовані у всіх пацієнтів після інсульту. |
|
|
|
|
D |
Поведінкова терапія нетримання сечі після інсульту повинна бути досліджена у випробуваннях на індивідуальній основі. |
4.8.3. Катетеризація
Служби з інсульту повинні мати протоколи щодо використання сечового катетера. Рішення про встановлення уретрального або надлобкового катетера повинно прийматися сумісно лікарями і середнім медичним персоналом, пацієнтами з інсультом та особами, що за ними доглядають (у разі необхідності).
Короткострокова катетеризація сечового міхура повинна негайно застосовуватися для лікування симптоматичної затримки сечі. Після усунення або вилікування етіологічної причини затримки сечі план лікування пацієнта повинен включити плановане обстеження без катетера. Періодична (самостійно або з допомогою) катетеризація може бути доречною під наглядом місцевого спеціаліста з нетримання сечі.
Іноді катетери можуть розглядатися для захисту вразливої шкіри у пацієнтів з хронічним нетриманням сечі, але вони можуть застосовуватися тільки при умові, що всі інші лікувальні та стримувальні стратегії були випробувані і виявились неефективними. Тривале використання такої катетеризації повинно регулярно переглядатись і проводитися планове обстеження без катетера.
Питання тривалої катетеризації сечового міхура повинно розглядатися тільки після встановлення точної причини нетримання сечі і обґрунтування, неефективності радикального лікування. Співробітники, які встановлюють катетер, потребують відповідної постійної професійної підготовки. Вплив на статеву функцію необхідно враховувати при розгляді питання про довготривалу катетеризацію.
4.8.4. Нетримання фекалій
Нетримання фекалій — це неприємний наслідок інсульту, який значною мірою впливає на якість життя пацієнта і членів його сім’ї та осіб, що за ним доглядають.
Не виявлено жодних дієвих втручань при наявності проблем кишечника у хворих на інсульт.
Оцінка пацієнтів з нетриманням фекалій дуже схожа на оцінку нетримання сечі і направлена на виявлення основних причин даної проблеми. Запор є проблемою і потребує лікування. Обстеження прямої кишки має дуже велике значення. Нетримання фекалій після інсульту може бути усунено у більшості хворих після лікування простих проблем фекального навантаження і інфекційної діареї (наприклад, спричиненої Clostridium difficile).
Є ряд стратегій лікування, які можуть допомогти відновити регуляцію екскреторних функцій:
— маніпуляції шлунково-ободовими рефлексами, якщо випорожнення відбувається після їжі;
— допомога пацієнтам сісти в туалеті після прийому їжі і забезпечення правильного положення в туалеті;
— за виняткових обставин регулярне застосовування клізми та препаратів для лікування запорів.
|
- |
Для кожного пацієнта повинна бути розроблена індивідуальна програма нормалізації функції тазових органів та шлунково-кишкового тракту, орієнтована на його фізичні можливості, соціальні умови, клінічні дані та доступність медичної допомоги. |
|
|
|
|
- |
При розробці програми щодо нормалізації функції кишечника слід приділяти належну увагу способу життя людини і її уподобань щодо догляду. |
|
|
|
|
- |
Важливе значення має інформаційне забезпечення, навчання і підтримка пацієнта і осіб, які за ним доглядають. |
4.9. Післяінсультна спастика
4.9.1. Резюме рекомендацій
|
Не рекомендується: |
|
— рутинне застосування шин для спокою верхньої кінцівки — Clostridium botulinum токсин типу А |
|
Недостатньо доказів: |
|
— звичайна функціональна електростимуляція — роботизована пасивна терапія — пероральні протиспастичні препарати — інтратекальні протиспастичні препарати — спиртовий невроліз — невротомія великогомілкового нерва |
Спастика визначається як періодична або тривала мимовільна гіперактивність скелетних м’язів, пов’язана з ураженнями моторної функції верхньої кінцівки. Знайдено лише 1 дослідження, у якому зазначена поширеність спастики верхніх кінцівок у 20 % пацієнтів після інсульту на 5-й день і 18 % на 3-му місяці, а в іншому дослідженні зазначено, що у 31 % хворих мала місце спастичність верхньої кінцівки на 12-му місяці після інсульту.
4.9.2. Накладання шин
|
Проведене належним чином РКВ вивчало застосування замовлених індивідуально шин у вигляді рукавиці на кисть на ніч до 12 годин протягом 4 тижнів. В дослідження були включені пацієнти, розділені на три групи по 21 хворому: група контролю, група з нейтральними шинами і група з шинами, розширеними на кисть. Всі учасники отримували стандартну реабілітаційну терапію на додаток до втручань, які застосовувались у випробуванні. Шина була більш відповідною при нейтральній, а не розширеній шині. Протягом 6 тижнів дослі-дження відзначена втрата амплітуди руху кисті і згинання пальців у всіх групах, що не спостерігалося ні при нейтральних, ні при розширених шинах. Суттєвого впливу на функції верхньої кінцівки, спастичність або обмеження активності не відзначено. |
1+ |
|
А |
Рутинне застосування шин на верхню кінцівку для зменшення спастичності в ділянці зап’ястя і м’язів-згиначів після інсульту не рекомендується. |
4.9.3. Функціональна електростимуляція
|
Один систематичний огляд із питань використання ФЕС у реабілітації інсульт-них хворих включав 4 РКВ поганої якості (n = 132). Два дослідження вивчали згинання щиколотки, одне вивчало витягування руки і розгинання коліна. Контрольні групи досліджень — це групи фізіотерапії в трьох випробуваннях і в одному симуляція ФЕС. Хоча не було збільшення м’язової сили після ФЕС, немає ніяких доказів її клінічної користі і впливу на спастичність м’язів. |
1+ |
|
Одне невелике РКВ, яке включало 14 пацієнтів з геміпарезом верхньої кінцівки, з яких 8 пацієнтів отримували ФЕС з підсилюванням і 6 отримували пасивні рухи і витягування зап’ястя і пальців, показало тенденцію до зниження спастичності в згинаючих м’язах пальців у групах лікування, але це може бути у зв’язку з введенням 5 % фенолу в м’язи-згиначі пальців, щоб зменшити спастичність перед втручанням. |
1+ |
Існує недостатньо доказів, щоб рекомендувати використання ФЕС для лікування спастичності після інсульту.
4.9.4. Фізіотерапія з застосуванням роботизованих пристроїв
|
Одне невелике РКВ вивчало фізіотерапію верхніх кінцівок з застосуванням роботизованих пристроїв для лікування спастичного геміпарезу у пацієнтів, які перенесли інсульт верхніх кінцівок і уражень головного мозку. В дослідження було включено 30 пацієнтів, 15 з них отримували пасивні рухи плечем і ліктем із застосуванням роботизованих пристроїв як додаток до звичайної фізіотерапії, а інші 5 пацієнтів контрольної групи отримували лише звичайну фізіотерапію протягом 30 хвилин на сеанс, загалом 150 хвилин протягом усього випробування. Лікування добре переносилося без побічних ефектів. Показники спастичності за модифікованою шкалою Ешворта були істотно зменшені щодо адукторів плеча і згиначів ліктя в групі терапії з застосуванням роботизованих пристроїв, але залишилися незмінними у контрольній групі. Обидві групи показали поліпшення функції верхньої кінцівки і збільшення діапазону руху ліктьового суглоба. |
1– |
Пасивна терапія з застосуванням роботизованих пристроїв з приводу спастичності після інсульту вимагає подальшого аналізу в великих РКВ та вивчення економічної ефективності втручання в порівнянні зі стандартною терапією.
4.9.5. Пероральні антиспастичні препарати
|
Виявлено єдиний систематичний огляд, що досліджував вплив пероральних антиспастичних препаратів при непрогресуючих неврологічних захворюваннях, у тому числі при церебральному паралічі у дітей, ураженнях спинного мозку, захворюваннях судин головного мозку і травмах голови. Інсульт і травми голови розглядались як одна група з 6 РКВ, що включали 228 пацієнтів. Випробування вивчали вплив тизанідину, дантролену, баклофену, діазепаму і габапентину, але через неоднорідність результатів не можуть бути об’єднані в метааналіз. При порівнянні з плацебо активні препарати були більш ефективними в лікуванні спастики м’язів, але ефект був скромним і з частими побічними ефектами (25–91 %), у тому числі сонливістю, втомою і слабкістю. З двох плацебо-контрольованих досліджень зі значним зниженням м’язового тонусу (25% зниження показників за шкалою Ешворт) одне було у пацієнтів із черепно-мозковою травмою, у яких тизанідин знижував тонус м’язів на 20–26 %. При порівнянні ефективності тизанідину з баклофеном, діазепамом у хворих із цереброваскулярними захворюваннями ніяких істотних відмінностей в ефективності між агентами не виявлено. |
1+ |
Коментар робочої групи:
Станом на 01.06.2012 р. лікарський засіб дантролен не зареєстрований в Україні.
|
Єдине порівняльне випробування пероральних спазмолітиків і ін’єкцій Clostridium botulinum токсину типу A не показали істотного розходження між тiзанідином і плацебо на 6-му тижні. Тизанідин показав більшу кількість побічних реакцій, ніж плацебо або ботулотоксин типу А. |
1++ |
Ніяких рекомендацій не можна зробити стосовно застосування конкретних пероральних препаратів, які повинні використовуватися рутинно для зменшення спастичності після інсульту.
|
- |
Необхідно регулярно моніторити застосування пероральних препаратів щодо їх ефективності і побічних реакцій та відмінити, якщо вони виявилися неефективними в ході терапевтичного застосування. |
4.9.6. Ботулотоксин типу А
|
Систематичний огляд 5 РКВ (n = 329) показав, що в порівнянні з плацебо ботулотоксин типу А (Dysport® and Botox®) знижував спастичність (вимірюється за модифікованою шкалою Ешворта або шкалою загальної оцінки функціонування) верхньої кінцівки після інсульту (ВР 3,38; 95 % ДІ 1,34–8,52). Максимальні ефекти спостерігалися через 4–6 тижнів після ін’єкції незалежно від дози і поверталися до вихідного рівня протягом 10–16 тижнів. Ботулотоксин типу А зменшує спастичність і тонус м’язів нижніх кінцівок після інсульту більш ефективно, ніж ін’єкції фенолу, але з нестійким ефектом на швидкість ходьби і довжину кроку. Хоча була відзначена тенденція до збільшення діапазону пасивного руху після ін’єкції ботулотоксину типу А, воно не було статистично значущим. Ніякого істотного впливу на функціональну здатність і якість життя не було відзначено після лікування ботулотоксином типу А. Ботулотоксин типу А добре переноситься лише з незначними побічними ефектами (аналогічні тим, які відзначалися у групі плацебо), хоча і існує небезпека надмірної слабкості м’язів при передозуванні. При безпосередньому порівнянні з пероральним міорелаксантом тизанідином ботулотоксин типу А продукує більші скорочення згиначів зап’ястя і згиначів пальців, ніж тизанідин і плацебо. Тизанідин не краще, ніж плацебо, в даному дослідженні. Побічні ефекти ботулотоксину типу А були аналогічними побічним ефектам плацебо. Ніякого істотного впливу на функції або обмеження активності не спостерігалося, крім покращення в субшкалі косметичних операцій шкали оцінки інвалідності в порівнянні з тизанідином і плацебо. |
1++ 1+ |
Коментар робочої групи:
Dysport® і Botox® — торгові назви лікарського засобу ботулотоксину типу А.
В Україні субшкала косметичних операцій шкали оцінки інвалідності не застосовується.
Настанову з використання ботулотоксину типу А 2009 року можна отримати в Королівському коледжі лікарів у Лондоні.
Ботулотоксин типу А (Dysport® або Botox®) у даний час не рекомендується для використання в системі охорони здоров’я Шотландії для лікування центральної спастики, в тому числі симптомів руки, пов’язаних із центральною спастикою (див. розділ 8.3).
4.9.7. Інтратекальні протиспастичні препарати
|
Дві неконтрольовані серії випадків розглядали застосування інтратекального баклофену, який вводився переривчасто болюсно і безперервною інфузією для полегшення спастичності після інсульту. Показники спастичності за модифікованою шкалою Ешворта значно покращилася як у верхніх, так і у нижніх кінцівках, але сила м’язів у кінцівках не змінилася. Показники функціональної незалежності покращилися на третьому місяці і зберігалися до 12 місяців з покращенням показників моторної активності і самообслуговування. Одне невелике дослідження 8 пацієнтів з короткотривалим спостереженням усього 3–5 годин після струминного інтратекального введення баклофену або скоригованого інтратекального введення встановило скорочення середніх показників модифікованою шкалою Ешворта з більш значним скороченням у нижніх кінцівках і зниженням показників рефлексу. У цьому дослі-дженні міцність м’язів нижніх кінцівок зменшилася, а також зменшилися показники ходьби. |
3 |
Інтратекальний баклофен може бути ефективним втручанням при непіддатливій болючій спастичності, при якій інші варіанти лікування не були успішними. Він потребує спостереження спеціаліста та умов для постановки інтратекального катетера та імплантації інфузійних насосів (наприклад, третинні нейрореабілітаційні центри).
Перш ніж давати подальші рекомендації щодо інтратекального баклофену з приводу болючої спастичності, необхідні подальші дослідження.
Коментар робочої групи:
В Україні відсутні третинні нейрореабілітаційні центри. Разом з цим дані маніпуляції можуть бути виконані лікарями-нейрохірургами.
4.9.8. Хімічний невроліз
|
Одна серія випадків із застосуванням спиртового невролізу при спастичності верхньої кінцівки показала поліпшення тонусу і діапазону пасивного руху тривалістю до 6 місяців, але викликала тимчасову хворобливу дизестезію у 15 % пацієнтів. Інша серія випадків 22 хворих зі спастичністю згиначів нижніх кінцівок у щиколотці, що обмежувала можливість ходити, повідомила, що введення 50 % етилового спирту в гомілковий нерв моторної гілки призвело до зменшення спастики за модифікованою шкалою Ешворта і збільшило пасивне згинання щиколотки відразу ж після ін’єкції і зберігалося до 6 місяців. Інше обсерваційне дослідження введення фенолу з приводу болю в плечі через спастику показало, що фенол поліпшує діапазон пасивних рухів. |
3 |
Спиртовий невроліз може бути ефективним втручанням у лікуванні спастичності у верхніх і нижніх кінцівках після інсульту. Потребується подальша оцінка в РКВ, перш ніж можуть бути розроблені рекомендації для його використання.
4.9.9. Хірургічні методи лікування
|
Невротомія великогомілкового нерва проводилася через 6–12 місяців після введення ботулотоксину типу А в м’язи нижніх кінцівок з приводу постінсультної спастичності і призвела до значного зменшення спастичності на шостому місяці після невротомії, ніж після введення ботулотоксину типу А на 15-й день після ін’єкції. М’язова сила і амплітуда рухів збільшилися в згинанні щиколотки і знизилися в гомілковостопному згинанні після невротомії. Рівновага і хода покращилися після операції зі значним поліпшенням швидкості ходи на першому році. Зазначені й інші суб’єктивні поліпшення в повсякденному житті і зменшення використання засобів для полегшення ходьби після операції. Зміни чутливості з дизестезією (13/34 хворих) і гіпестезією (12/34 хворих) відбулися після операції. |
3 |
Невротомія великогомілкового нерва може бути ефективною у зменшенні спастичності у нижніх кінцівках після інсульту.
Подальша оцінка необхідна в РКВ, перш ніж рекомендації для використання можуть бути зроблені.
4.10. Профілактика і лікування підвивиху плеча
4.10.1. Резюме рекомендацій
|
Розглянути: |
|
— електростимуляція |
|
Недостатньо доказів: |
|
— ремені або допоміжні засоби |
Зміщення нижнього плечового суглоба більш відоме як підвивих плеча. Його профілактика є важливим аспектом реабілітації після інсульту, оскільки він асоціюється з порушенням функції верхньої кінцівки. Постінсультна частота підвивихів може варіюватися від 7 до 81 %. Пацієнти з більш активними рухами плеча мають нижчий рівень підвивихів, а пацієнти зі слабкою активністю рухів або з її відсутністю мають найвищу частоту підвивихів плеча.
|
- |
Пацієнти з незначною або практично відсутньою активністю м’язів плеча повинні розглядатися на предмет стратегій профілактики підвивиху. |
4.10.2. Підтримуючі засоби
|
Систематичний огляд підтримуючих засобів, включаючи ремені, інвалідні коляски і зовнішні ортези плеча, такі як стрічки, щоб зменшити підвивихи плеча, зменшити біль і покращити функцію, виявив 1 випробування щодо ременів і 3 щодо стрічок (усього n = 142). Недостатньо доказів, що підтверджують, чи є ремені, стрічки або інвалідні візки ефективними засобами для зниження або запобігання підвивихів, зменшення болю або збільшення функції. |
1++ |
|
Подальше когортне дослідження, яке оцінювало ефективність GivMohr® ременів у порівнянні з Roylan® HEMI ременями для підтримки руки (n = 25 з 20 інсультними хворими) виявили, що ремінь GivMohr® був більш ефективним для зменшення підвивихів, ніж Roylan® HEMI ремінь для підтримки руки (мінімальне зниження підвивихів) за допомогою рентгенівських знімків із зображеннями і вимірюваннями. Це дослідження не вивчало довготривалий вплив використання даного пристрою для полегшення болю, поліпшення функції чи підвивиху. |
2+ |
Існує недостатньо доказів, щоб підтвердити або спростувати використання будь-якого допоміжного засобу.
Коментар робочої групи:
Roylan® HEMI та GivMohr® — торгові назви виробів медичного призначення ремені для підтримки руки.
4.10.3. Електрична стимуляція
|
Три систематичних огляди включали дослідження, опубліковані до 1999 року. Два огляди включали 3 РКВ, які стосувалися лікування плеча. Один огляд також включав РКВ хворих з травмами мозку й інсультом. |
1++ |
|
Електрична стимуляція застосовувалася в групі пацієнтів з інсультом, у яких може розвинутися або є підвивих. У групу втручання не включали пацієнтів з високим тонусом або з рівнем активності м’язів навколо плечового поясу достатнім, щоб зберегти стабільність плечового суглоба. Електрична стимуляція (особливо рання стимуляція) на додаток до традиційної терапії запобігає або знижує ступінь підвивихів плеча більше, ніж лише традиційна терапія. |
1++ |
|
Внутрішньом’язова електрична стимуляція не більш ефективна, ніж використання у скороченні ступеня вертикального підвивиху. |
1++ |
|
Метааналіз 3 РКВ встановив, що електрична стимуляція покращує функції плеча при використанні в ранні терміни після інсульту. |
1++ |
|
А |
Електрична стимуляція надостного і дельтаподібного м’язів повинна розглядатися якомога швидше після інсульту у пацієнтів з ризиком розвитку підвивиху плеча. |
4.11. Біль
4.11.1. Резюме рекомендацій
|
Розглянути: |
|
— амітриптилін, карбамазепін, ламотриджин з приводу центрального болю після інсульту |
|
Недостатньо доказів: |
|
— лікування складного реґіонарного больового синдрому після інсульту |
Пацієнти, які перенесли інсульт, страждають від болю, найчастіше пов’язаного з наслідками паралічу опорно-рухового апарату і нерухомістю і, зокрема, з геміплегією плеча (див. розділ 4.13). Супутні патології, пов’язані з віковими проблемами в результаті одночасних змін, пов’язаних з остеоартрозом, додають дискомфорт, особливо під час маніпуляцій та процедур лікувального позиціонування. Біль може розвиватися протягом кілька місяців після інсульту і може пов’язуватися з рухом. Головний біль і центральний постінсультний біль також може бути у деяких пацієнтів після інсульту.
|
- |
Пацієнтів потрібно запитувати про біль і наявність болю повинна оцінюватися (наприклад, затвердженими інструментами оцінки болю) і надаватися відповідне лікування якомога швидше. |
Коментар робочої групи:
Робоча група відзначає відсутність в Україні загальновживаних затверджених інструментів для оцінки болю та вважає, що розробка і затвердження на рівні МОЗ відповідних опитувальників є одним із пріоритетних напрямів подальшої роботи у сфері вдосконалення якості медичної допомоги при хронічному больовому синдромі, в тому числі і у хворих, які перенесли інсульт.
4.11.2. Центральний постінсультний біль
Від 1 до 12 % пацієнтів, які перенесли інсульт, страждають від синдрому центрального постінсультного болю (ЦПІБ), що становить щорічно у Великобританії від 2000 до 6000 випадків, з поширеністю 20 000.
Коментар робочої групи:
В Україні відсутня статистика щодо поширення синдрому центрального постінсультного болю.
|
Невелике РКВ амітриптиліну (фінальна доза 75 мг) в окремих пацієнтів призвело до клінічно значущого зменшення (у середньому на 20 %) ЦПІБ у 2/3 пацієнтів без побічних ефектів, що приводить до зменшення дози. У тому ж випробуванні карбамазепін (фінальна доза 800 мг) у окремих пацієнтів призвів до зменшення ЦПІБ у 1/3 пацієнтів, але з більш значущими побічними ефектами. Популяція, що вивчалася (середній вік 66 років, від 53 до 74 років), — нетипова популяція пацієнтів, які звертаються до звичайних клінічних практик, тому побічні ефекти були більш загальні та/або значні у літніх людей, слабких хворих з більшою кількістю супутніх захворювань і складним набором лікарських засобів. |
1+ |
|
Невелике РКВ ламотриджину (кінцева доза 200 мг на добу) показало помірне полегшення ЦПІБ, але з високим рівнем відсіювання через побічні ефекти (10 %). |
1– |
|
В |
У хворих з центральним постінсультним болем, які не піддаються стандартному лікуванню, і де лікар і пацієнт знають про потенційні побічні ефекти, може розглядатися можливість застосування амітриптиліну (титрування до дози 75 мг). |
|
|
|
|
В |
Якщо амітриптилін неефективний або протипоказаний, слід розглянути можливість застосування ламотриджину або карбамазепіну як альтернативи, враховуючи при цьому високу частоту побічних ефектів зазначених медикаментозних засобів. |
4.11.3. Комплексний регіонарний больовий синдром
Комплексний реґіонарний больовий синдром (КРБС) є незвичайним комплексним ускладненням інсульту. Він є наслідком багатьох інших неврологічних і не неврологічних станів, які впливають на функції кінцівки, чутливість, який може бути в будь-якій з кінцівок (хоча інсульт найчастіше вражає верхню кінцівку).
У зв’язку з відсутністю доказів ефективність різних методів терапії КРБС після інсульту не може бути доведена або спростована.
|
- |
Пацієнти з підозрою на КРБС повинні направлятися до лікаря, який має досвід у лікуванні цьо-го стану. |
4.12. Профілактика післяінсультного болю в плечі
4.12.1. Резюме рекомендацій
|
Розглянути: |
|
— лікування за допомогою витяжіння — функціональна електрична стимуляція |
|
Недостатньо доказів: |
|
— тривале позиціонування плеча — розширена фізична терапія (у тому числі ЕМГ-біологічний зворотний зв’язок, поведінкові втручання або пасивні рухи з застосуванням пристрою для безперервного руху) — ремені для плеча — підвішування на ремені — черезшкірна електростимуляція нерва — ботулотоксин типу А у хворих з спастичністю плеча, але без болю — внутрішньосуглобові ін’єкції стероїдів — нестероїдні протизапальні засоби — ультразвук — внутрішньом’язова електрична стимуляція — комплементарна терапія в порівнянні зі стандартним лікуванням у схильних до ризику осіб |
У великих проспективних дослідженнях на основі популяції зазначено, що біль у плечі характерний для пацієнтів, які перенесли інсульт, з поширеністю 24 % до 16 місяців після інсульту. Післяінсультний біль у плечі може погано впливати на відновлення верхньої кінцівки і тривале перебування в стаціонарі, а також спричиняти депресію, безсоння і низьку якість життя хворих після інсульту.
Профілактика розвитку постінсультного болю плеча є важливою метою. Докази конкретних заходів щодо запобігання болю в плечі обговорюються в наступних розділах. Приклад простого алгоритму лікування постінсультного болю в плечі, в тому числі превентивні заходи, наводиться в додатку 3.
4.12.2. Лікувальне позиціонування
|
Систематичний огляд виявив 1 РКВ, яке демонструє незначну тенденцію до профілактики болю в плечі після інсульту зі спеціальним тривалим позиціонуванням плеча протягом 10 або більше тижнів після інсульту в порівнянні зі звичайним лікуванням. |
1++ 1+ |
|
У РКВ 32 пацієнтів статичні позиційні розтягування ураженого плеча (відведення до 90° на 20 хвилин один раз на день як сидячи, так і лежачи), не зменшували біль у плечі при порівнянні зі звичайною терапією. |
Необхідні подальші дослідження для оцінки тривалого позиціонування плеча для профілактики болю, перш ніж давати рекомендації.
|
- |
На ранньому етапі рекомендується ретельне позиціонування і догляд за ураженим плечем і верхньою кінцівкою. |
4.12.3. Фізична терапія
|
Немає переконливих доказів щодо того, що профілактика болю була відзначена при розширеній терапії в порівнянні з умовною фізіотерапією. Розширена терапія включала ЕМГ-біологічний зворотний зв’язок і вправи Бобата плюс поведінкові методи для посилення участі пацієнта та його сім’ї на термін до 7 тижнів. |
1++ |
|
Пасивні рухи за допомогою засобів для безперервного руху не попереджають біль у плечі в порівнянні з самостійним виконанням вправ під спостереженням терапевта в РКВ 35 хворих зі слабкістю в руці після інсульту. |
1– |
Подальші дослідження для оцінки розширеної фізичної терапії (у тому числі ЕМГ-біологічного зворотного зв’язку, поведінкових втручань або тривалих пасивних рухів за допомогою пристроїв) для профілактики болю в плечі необхідні, перш ніж давати рекомендації.
4.12.4. Бинтування еластичним бинтом
|
Систематичний огляд виявив одне невелике дослідження (n = 8), яке показує, що бинтування плеча еластичним бинтом на 48 годин з початку геміплегії асоціюється зі зниженою частотою болю в плечі. Це не було підтверджено в РКВ за участю 98 пацієнтів (хоча пов’язка була накладена на два тижні пізніше). |
1++ 1+ |
|
Хоча бинтування еластичним бинтом затримує початок болю в плечі, немає достатніх доказів, які підтримують використання пов’язок для запобігання болю в плечі після інсульту. |
|
|
В одному РКВ за участю 32 пацієнтів пов’язка на плече (за методом Анкліффа) у хворих з високим ризиком (наприклад, зі слабкістю верхніх кінцівок) асоціювалася зі зменшенням кількості пацієнтів, у яких з’являється біль у плечі за короткий період часу (4 тижні) в порівнянні з використанням пов’язок плацебо або в стандартному лікуванні. Довготривалі ефекти, проте, невідомі. |
Існує недостатньо доказів, щоб рекомендувати або спростувати використання пов’язок на плече для запобігання болю в плечі в осіб з високим ризиком.
4.12.5. Підтримуючі пов’язки
|
Одне квазі-РКВ, що включало в себе два систематичні огляди, які порівнювали використання підтримуючої пов’язки на півруки з відсутністю підтримуючої пов’язки у 14 хворих, не виявило ніякої негайної або довгострокової (3–7 місяців) різниці в наявності болю. |
1++ |
|
Одне квазі-РКВ, яке порівнювало використання пов’язки на півруки у порівнянні з відсутністю підтримуючої пов’язки у 14 хворих, виявило 2 систематичних огляди. Ніякої негайної або довгострокової (3–7 місяців) різниці в наявності болю не було знайдено. |
1++ |
Недостатньо доказів на підтримку використання підтримуючих пов’язок для профілактики болю в плечі після інсульту.
4.12.6. Лікування за допомогою витяжіння
|
Згідно з даними одного невеликого РКВ (n = 28), знайденого в систематичному огляді, використання витяжіння асоціюється з більш частою появою болю в паретичних кінцівках у порівнянні з пасивними вправами. Використання витяжіння асоціюється з частішою по-явою болю в порівнянні з пасивними вправами в одному невеликому РКВ (n = 28), знайденому в систематичному огляді. |
1++ |
|
В |
Лікування за допомогою витяжіння для профілактики болю в плечі не рекомендуються. |
4.12.7. Електростимуляція
Існує два основні типи поверхневої електричної стимуляції: ФЕС, яка призначена для скорочення м’язів, і черезшкірна електростимуляція нерва (ЧЕСН), яка виконується в основному як болезаспокійливий засіб. У літературі визначення цих заходів часто переплітаються.
|
Кокранівський огляд 4 випробувань (170 пацієнтів) не виявив доказів, які б підтверджували або спростовували використання ФЕС або ЧЕСН для запобігання болю в плечі після інсульту, незважаючи на можливе поліпшення пасивної ротації і підвивиху. |
1++ 1+ |
|
Систематичний огляд встановив, що електрична стимуляція (ЕС), проведена протягом 2 місяців після інсульту з метою індукування скорочення надостного і/або заднього дельтаподібного м’язів не попереджувала появу болі плеча (незважаючи на помірне поліпшення функції плеча). |
|
|
В найбільшому на сьогодні РКВ (n = 176) поверхнева нервово-м’язова електростимуляція (НМЕС) при 30 Гц протягом однієї години 3 рази на день протягом 4 тижнів з метою скорочення надостного і заднього дельтаподібного м’язів не змогла попередити біль у плечі на 3 місяці у хворих з постінсультною слабкістю верхньої кінцівки. |
|
|
У РКВ, яке включало 23 хворих з повним постінсультним парезом руки, ФЕС (при 25 Гц з метою індукувати посмикування м’язів у проксимальних і дистальних м’язах протягом 30 хвилин 3 рази на тиждень) порівнювали зі звичайними вправами рухливості (3 сеанси трудотерапії на тиждень) протягом 4 тижнів. ФЕС не попереджувала виникнення болю в плечі ні на четвертому тижні, ні через шість місяців у порівнянні зі звичайними вправами рухливості. |
|
A |
Функціональна електрична стимуляція не рекомендується як засіб запобігання болю в плечі у пацієнтів зі слабкістю верхніх кінцівок після інсульту. |
Інші втручання
РКВ, які б оцінювали наступні втручання для профілактики постінсультного болю в плечі, не знайдені:
— ботулотоксин типу А у хворих зі спастичністю плеча, але без болю;
— внутрішньосуглобові ін’єкції стероїдів;
— нестероїдні протизапальні засоби;
— ультразвук.
Не виявлено досліджень, які б оцінювали наступні втручання для профілактики постінсультного болю в плечі:
— внутрішньом’язова електростимуляція;
— комплементарна терапія порівняно зі стандартним лікуванням у хворих з підвищеним ризиком.
4.13. Лікування постінсультного болю в плечі
4.13.1. Резюме рекомендацій
|
Розглянути: |
|
— бинтування плеча еластичним бинтом — внутрішньосуглобові стероїди при відсутності запальних процесів |
|
Недостатньо доказів: |
|
— фізіотерапія — ЕМГ-біологічний зворотний зв’язок — стропи або пристосування до інвалідного візка — черезшкірна електростимуляція нерва — звичайна функціональна електростимуляція — внутрішньом’язова електростимуляція — ботулотоксин типу А — ботулотоксин типу В — НПЗЗ — ультразвук — кріотерапія — масаж — акупунктура/акупресура |
Існує багато причин болю в плечі у пацієнтів, які перенесли інсульт. Деякі з них — через інсульт (можливо, пов’язані зі спастикою, підвивихом, неправильним позиціонуванням і т.д.), а інші можуть асоціюватися з уже існуючими захворюваннями суглобів, запальними процесами (наприклад, запальний артрит, адгезивне запалення капсули) і з травмами (переломи і травми м’яких тканин, наприклад, порушення капсули плечового суглоба.
Важливо розглядати потенційні причини постінсультного болю в плечі, проводити відповідні обстеження і лікування. При відсутності в попередньому анамнезі захворювань або травм терапевтичні стратегії на додаток до знеболювання зазвичай залежать від серйозності слабкості верхніх кінцівок, тонусу навколишніх м’язів (млявий, нормальний або спастичний), погіршення чутливості та/або нехтування, ступеня підвивихів суглобів і наявності адгезивного капсуліту.
|
- |
З огляду на складність постінсультного болю плеча належна увага повинна приділятися використанню алгоритмів (простий приклад наводиться в Додатку 3) або комплексному маршруту пацієнта щодо діагностики і лікування. |
4.13.2. Фізіотерапія
|
Систематичний огляд знайшов мало доказів того, що вправи за методикою Бобата кращі, ніж застосування пакетів із льодом (кріотерапія) у поєднанні з вправами на зменшення болю після інсульту. |
1++ |
Недостатньо доказів на підтримку застосування методу Бобата для лікування болю плеча після інсульту.
4.13.3. ЕМГ-біологічний зворотний зв’язок
|
Систематичний огляд виявив невелике перехресне дослідження 20 пацієнтів, які показали можливість зменшення болю з ЕМГ-біологічним зворотним зв’язком (у поєднанні з методами релаксації) порівняно зі стандартним лікуванням. Було рекомендовано проявляти обережність в інтерпретації результатів через імовірність змішаних ефектів. |
1++ |
Існує недостатньо доказів на підтримку використання ЕМГ-біологічного зворотного зв’язку для лікування болю плеча після інсульту.
4.13.4. Бинтування еластичним бинтом
|
Кокранівський огляд 4 досліджень (142 пацієнтів) знайшов докази з трьох РКВ, що бинтування плеча еластичним бинтом затримує появу болю, але не зменшує його. |
1++ |
|
А |
Бинтування плеча еластичним бинтом для лікування постінсультного болю плеча не рекомендується. |
|
- |
З огляду на складність постінсультного болю плеча увага повинна приділятися використанню алгоритмів (простий приклад наводиться в додатку 3) або комплексному маршруту пацієнта щодо діагностики і лікування. |
4.13.5. Ремені/пристосування для інвалідного крісла
|
Систематичний огляд знайшов недостатньо доказів, щоб зробити висновок про те, що ремені й пристосування для інвалідних колясок зменшують біль плеча після інсульту. |
1++ |
4.13.6. Електростимуляція
|
Кокранівський огляд 4 випробувань (170 учасників) не виявив ніяких доказів, щоб підтвердити або спростувати, що ФЕС або ЧШЕСН ефективні для зменшення болю плеча після інсульту порівняно зі звичайним лікуванням, незважаючи на можливу користь щодо пасивних обертів підвивихів. |
1++ |
|
В більш пізньому систематичному огляді встановлено, що ФЕС, яка призначалася через 2 місяці після інсульту, щоб викликати скорочення надостного і/або заднього дельтаподібного м’язів поліпшувала безболісне відведення плеча (до 10 градусів), але докази обмежені. |
1++ |
Існує недостатньо доказів на підтримку ФЕС як методу лікування постінсультного болю плеча.
4.13.7. Внутрішньом’язова електростимуляція
|
У РКВ, яке включало 61 пацієнта з попередньо наявними болями плеча і підвивихами, призначення черезшкірної внутрішньом’язової нервово-м’язової електростимуляції (НМЕС) для деяких м’язів протягом 6 годин на день (2–3 сеанси) протягом 6 тижнів привело до значного поліпшення оцінки болю на 6-му місяці у порівнянні з використанням пов’язки у вигляді манжети. Покращення зберігалося до 12 місяців, хоча ніякої користі щодо функції не було помічено на будь-якому з етапів. Хоча випробування було досить добре проведене, немає впевненості в тому, що користь пояснюється благотворним впливом НМЕС або побічним ефектом підтримуючої пов’язки, а високий рівень відсіву міг вплинути на показники. |
1++ |
Існує недостатньо доказів, щоб рекомендувати використання внутрішньом’язової електричної стимуляції для лікування постінсультного болю плеча.
4.13.8. Ботулотоксин
|
Добре проведене РКВ оцінювало використання ботулінічного токсину типу А (Dysport® 500 одиниць, що вводиться одноразово в підлопатковий м’яз) в порівнянні з ін’єкцією плацебо у 20 пацієнтів з болючою спастичністю після інсульту (1+ за шкалою Ешворта) та обмеженим обертанням плеча (10° або < 30 % у порівнянні з неураженою стороною). Значне поліпшення оцінки болю (на 10 пунктів вербальної шкали) на 4 тижні було відзначене при застосуванні ботулотоксину типу А в порівнянні з плацебо (4 пункти поліпшення проти одного пункту, відповідно, р = 0,025). Про більший термін поліпшення невідомо. Ботулінічний токсин типу А (Dysport® 500 вводили в великий грудний м’яз і біцепс, всього 500 одиниць) не є кращим, ніж плацебо, в зменшенні болю на 12 тижнів у РКВ 17 хворих з постінсультним болем плеча і помірним відведенням, а також ліктьовою спастичністю (2+ за шкалою Ешворта). |
1++ |
|
У РКВ, яке включало 22 пацієнти, ботулотоксин типу А вводили в двох місцях в підлопатковий м’яз (Botox® всього 100 одиниць) не був кращим ніж плацебо в зменшенні болю у пацієнтів із помірним болем і спастичністю (оцінка Ешворта в лікті 1+) з обмеженим пасивним зовнішнім обертанням (≤ 50 % у порівнянні з неураженою рукою). |
1++ |
|
У добре проведеному РКВ у 29 пацієнтів з помірним і сильним болем плеча, пов’язаним з помірною спастичністю (≥ 3 за модифікованою шкалою Ешворта), одноразове введення ботулінічного токсину типу А (Dysport® всього 500 одиниць) в 4 ділянки великого грудного м’яза, разом із ЧШЕСН протягом 6 тижнів перевищувало плацебо (плюс ЧШЕСН) у зменшенні болю на 6 місяців. |
1++ |
|
У РКВ, що включало 29 пацієнтів з гемі-плегією та помірним болем у плечі і обмеженням пасивного зовнішнього обертання через спастику (обмеження на ≥ 20° в порівнянні з неураженою стороною), ботулінічний токсин типу А (Botox® введений в підостний, великий грудний і підлопатковий м’язи в максимальній дозі 50 одиниць на м’яз; всього 100 одиниць) був кращим порівняно з внутрішньо-суглобовим введенням тріамцинолону ацетоніду 40 мг для зменшення болю плеча на 12-му тижні. |
1++ |
Не було знайдено досліджень, які б оцінювали ефективність ботулотоксину типу А в лікуванні болю плеча.
Ботулінічний токсин типу А (Dysport® або Botox®) у даний час не рекомендується для використання в NHS Шотландії для лікування центральної спастики, в тому числі симптомів руки, пов’язаних з центральною спастичністю (див. розділ 8.3).
4.13.9. Внутрішньосуглобові ін’єкції стероїдів
|
Систематичний огляд виявив 1 РКВ і 1 дослідження динамічного ряду, які оцінювали використання повторного внутрішньо-суглобового введення тріамцинолону ацетату пацієнтам з болем плеча незапального характеру після інсульту. Позитивний ефект спостерігався в дослідженні динамічного ряду, але кількість пацієнтів була невеликою (n = 7) і не було контрольної групи. У невеликому мультицентровому РКВ (n = 37) тріамцинолон не був кращим порівняно з плацебо щодо зменшення болю з досить частими побічними ефектами. В цілому чітких доказів користі від стероїдної терапії немає. |
1++ |
|
А |
При відсутності запальних захворювань внутрішньосуглобове введення стероїдів не повинно застосовуватися для лікування болю плеча після інсульту. |
|
|
|
|
- |
Внутрішньосуглобове введення стероїдів може бути доречним, якщо біль плеча пов’язаний із запальним процесом (наприклад, артрит, адгезивний капсуліт і т.д.). Можливо, що обмеження зовнішнього обертання через адгезивний капсуліт важко відрізнити від обмеження зовнішнього обертання через спастичність. У таких випадках рекомендується врахувати думку фахівця. |
4.13.10. Нестероїдні протизапальні лікарські засоби
Не знайдено жодного РКВ, яке б оцінювало застосування нестероїдних протизапальних препаратів (НПЗЗ) для лікування постінсультного болю плеча.
|
- |
НПЗЗ можуть стати частиною стратегії лікування разом з іншими анальгетиками для симптоматичного лікування постінсультного болю плеча. |
4.13.11. Ультразвук
Не знайдено жодного РКВ, яке б оцінювало застосування ультразвуку для лікування постінсультного болю плеча.
4.13.12. Кріотерапія
|
Систематичний огляд вияв обмежені докази того, що застосування льоду (кріотерапії) разом з вправами для лікування болю плеча було гіршим, ніж вправи за методикою Бобата. |
1++ |
4.13.13. Масаж
|
У РКВ, що включало 102 хворих на інсульт, повільний масаж спини виконувався протягом 10 хвилин перед сном 7 днів поспіль, у результаті чого біль за візуальною аналоговою шкалою наприкінці періоду лікування значно зменшився порівняно з контролем (стандартний сестринський догляд). Невідомо, чи зберігався сприятливий ефект після фази лікування. Випробування також було досить сильно зміщене в бік групи втручання. Існує недостатньо доказів того, що повільний масаж спини дає якусь користь порівняно зі звичайним лікуванням постінсультного болю плеча. |
1– |
14.13.14. Акупунктура/акупресура
|
Глибоке сухе проколювання голкою рефлекторних міофасціальних тригерних точок больо-вого синдрому (протягом 5 хвилин 4 рази на день протягом 5–7 днів загалом) у 101 пацієнта з геміпарезом із постінсультним болем плеча призвело до значного зменшення болю на 21-й день порівняно з контролем. Проте це було відкритим предметом зміщення в РКВ. |
1– |
|
У РКВ, що включало 30 випадків, ароматерапевтична акупресура (з використанням масел лаванди, розмарину і м’яти, які застосовувалися в обраних точках акупрессури навколо плеча протягом 20 хвилин 2 рази на день протягом 2 тижнів) призвела до зменшення середньої оцінки болю на другому тижні порівняно з «сухою акупресурою». У контрольній групі імітація масла не застосовувалася. |
1+ |
Існує недостатньо доказів, щоб рекомендувати акупунктуру або акупресуру для лікування постінсультного болю плеча.
4.14. Постінсультна втомлюваність
4.14.1. Резюме рекомендацій
|
Недостатньо доказів: |
|
— флуоксетин — тирилазад — програма самодопомоги при хронічних захворюваннях — модафініл |
Коментар робочої групи:
Станом на 01.06.2012 р. лікарські засоби тирилазад і модафініл не зареєстровані в Україні.
Постінсультна втома у пацієнтів, які живуть у громаді. За останній місяць принаймні 2 тижні пацієнт відчував втому, відсутність енергії із збільшенням потреби у відпочинку щодня або майже щодня. Така втома призводить до труднощів у повсякденному житті.
Постінсультна втома у пацієнтів у лікарні. З моменту інсульту пацієнт відчував втому, відсутність енергії і збільшення потреби у відпочинку щодня або майже щодня. Така втома призводить до труднощів щодо участі в повсякденній діяльності (сюди може входити лікування і необхідність рано припиняти будь-яку діяльність через втому).
Постінсультну втому відчувають 68 % пацієнтів на шостому місяці після інсульту, 74 % на 12-му місяці і 58 % на 3-му році. Втома значною мірою пов’язана з обмеженням у корисній повсякденній діяльності, і в основному пов’язана з тяжкістю геміпарезу та постінсультною депресією. Втома також чинить негативний вплив на якість життя пацієнта, пов’язану зі здоров’ям. Втома оцінюється як найгірший пост-інсультний симптом у 40 % пацієнтів і є прогностичним фактором зниження функціональної незалежності, переведення до стаціонару та смертності. Втома асоціюється з похилим віком після інсульту, і на третьому році після інсульту існує більш висока летальність.
У когорті пацієнтів, які живуть у громаді, втома відчувається частіше у хворих на шостому місяці після інсульту (56 %), ніж після транзиторної ішемічної атаки (ТІА) (29 %) (р = 0,0008). Втома була більшою у хворих з початковим тяжчим інсультом (87 % для тих, у кого за шкалою здоров’я Національного інституту інсульту (NIHSS) > 3 і 48 % з NIHSS ≤ 3, р = 0,0087). Пацієнти, які вважають, що вони не повністю одужали після інсульту, мають більшу вірогідність частіше втомлюватися, ніж ті, хто вважає, що вони повністю одужали.
|
Було вивчено небагато втручань при пост-інсультній втомі. Систематичний огляд 3 невеликих РКВ (239 пацієнтів), які вивчали ефект флуоксетину (20 мг/день), тирилазаду (100 мл по 1,5 мг/мл протягом 10 днів після субарахноїдального крововиливу) або програми самодопомоги при хронічній втомі після інсульту не знайшли відмінностей щодо втоми у групах втручання, плацебо і спостереження. |
1+ |
|
Модафініл також вивчався при постінсультній втомі, але немає достатніх доказів на підтримку його використання. |
3 |
Недостатньо доказів для того, щоб рекомендувати втручання з приводу лікування постінсультної втоми.
|
- |
Пацієнти з постінсультною втомою повинні проходити скринінг на депресію. |
4.15. Порушення настрою і емоційна поведінка
4.15.1. Резюме рекомендацій
|
Розглянути: |
|
— антидепресанти для лікування постінсультної емоційності — освітні програми на основі психологічних принципів — антидепресанти для лікування постінсультної депресії |
|
Не рекомендується: |
|
— антидепресанти або психотерапія віч-на-віч для запобігання постінсультній депресії |
|
Недостатньо доказів: |
|
— психологічні втручання, просвіта хворого, консультування та підтримка постінсультної емоційності — психологічна (на основі бесіди) терапія у лікуванні постінсультної депресії — психологічна терапія (наприклад, сімейна терапія, міжособистісна психотерапія, лікування поведінкової активації |
Порушення настрою — це досить поширена проблема після інсульту, хоча є деяка невизначеність стосовно того, яка частота даної проблеми і які психосоціальні та фізичні фактори асоціюються з її появою.
Діагноз може бути ускладнений схожістю симптомів депресії і тривоги щодо фізичних і когнітивних змін, пов’язаних з інсультом. Необхідно бути обережним, щоб не розглядати природні емоційні реакції пацієнтів та осіб, які за ними доглядають, як патологічні.
Особливо поширена депресія, що буває у третини хворих на інсульт у якийсь момент протягом спостереження і асоціюється з повільним прогресом реабілітації і тривалим перебуванням у лікарні.
Тривога з панікою або без такої може бути загальною або може асоціюватися з такими конкретними питаннями, як страх падіння або соціальних труднощів, які можуть призвести до уникнення потрапляння в певні ситуації.
Емоційність і емоційна лабільність являють собою ослаблення контролю над емоціями, що призводить до тенденції більше плакати чи сміятися. Ці симптоми, як правило, покращуються з часом, хоча емоційність у деяких пацієнтів залишається. Цей стан може являти собою гостре зніяковіння і може перешкоджати реабілітаційним заходам.
У першу чергу стандартизовані скринінгові оцінки депресії і тривоги пропонують деякі показання того, що проблема настрою існує і може також використовуватися як стандартизоване вимірювання прогресу в процесі лікування. Персонал може використовувати ці вимірювання після проходження відповідного навчання і підтримки з боку медичного психолога. Існує низка заходів, кожен зі своїми перевагами і недоліками. Вербальні шкали можуть бути протипоказані, якщо є афазія, тому слід шукати альтернативу. Візуальні і візуально-просторові проблеми можуть впливати на здатність людини самостійно заповнити запитальники з оцінки. Емоційність може бути підтверджена проведенням клінічного інтерв’ю відповідним чином підготовленим персоналом.
Коментар робочої групи:
Робоча група відзначає відсутність в Україні загальновживаних затверджених стандартизованих скринінгових оцінок депресії і тривоги та вважає, що розробка і затвердження на рівні МОЗ відповідних стандартизованих скринінгових оцінок є одним із пріоритетних напрямів подальшої роботи у сфері вдосконалення якості медичної допомоги даному контингенту пацієнтів.
|
- |
Відповідне направлення до служб медичної психології слід розглядати у пацієнтів та осіб, які за ними доглядають, для сприяння належному одужанню/адаптації, профілактиці та лікуванню аномальної адаптації до наслідків інсульту. |
|
|
|
|
- |
— Всі пацієнти, які перенесли інсульт (у тому числі ті, які отримували лікування на первинному рівні медичної допомоги) повинні проходити скринінг на порушення настрою. — Певні форми скринінгу повинні проводитися, наприклад, за допомогою Анкети з депресії через афазію після інсульту (SAD-Q) або Анкети з загального стану здоров’я, яка складається з 12 пунктів (GHQ-12), якомога раніше, в міру необхідності і, безумовно, перед випискою зі стаціонару, а також після виписки з регулярною періодичністю. — Клінічна оцінка повинна використовуватися для визначення того, як регулярно слід проводити повторну оцінку настрою. |
Всі скринінгові заходи мають обмеження (наприклад, у специфічності та чутливості), тому деякі проблеми пацієнтів можуть бути не враховані або перебільшені. Скринінг не ставить діагноз порушення настрою і сам по собі скринінг не забезпечує повне уявлення про психологічні труднощі окремої людини.
|
- |
Якщо є підозра на порушення настрою у пацієнта, його слід направити до фахівців з належною професійною підготовкою для повної оцінки або до члена команди з реабілітації, який отримав відповідну підготовку у визначенні психологічного порушення. |
Різні види порушення настрою можуть співіснувати одночасно і тому наявність однієї проблеми не повинна виключати проведення оцінки інших проблем.
4.15.2. Емоційна лабільність
Емоційна лабільність — це звичайна проблема після інсульту, яка торкається приблизно 1 з 10 пацієнтів, які вижили на першому році після інсульту і у більшої кількості пацієнтів відразу після інсульту.
|
Емоційна лабільність — це звичайна проблема після інсульту, яка торкається приблизно 1 з 10 пацієнтів, які вижили, на першому році після інсульту і у більшої кількості пацієнтів відразу після інсульту. |
2++ |
|
Кокранівський огляд лікування пост-інсультної емоційної лабільності виявив 5 невеликих РКВ (n < 30) або квазі-РКВ, які досліджували антидепресивну терапію. Більш пізні дослідження (152 пацієнти) вивчали вплив антидепресантів на постінсульту емоційну лабільність. Антидепресанти зменшують частоту емоційної лабільності після інсульту. Необхідно висвітлити багато факторів, які можуть впливати на використання антидепресантів, наприклад, яким пацієнтам найбільше підходить така терапія, тип призначених антидепресантів, тривалість лікування. |
2++ |
Жодних доказів щодо психологічних втручань із приводу постінсультної емоційності і групових дослі-джень щодо навчання пацієнтів, порад або підтримки Кокранівський огляд не виявив.
Більшість існуючих досліджень невеликі, і незрозуміло, якою мірою антидепресанти призводять до клінічного поліпшення. Крім того, вплив антидепресантів оцінювався, як правило, після короткотривалого лікування, і не відомо, скільки часу пацієнти повинні залишатися на лікуванні, чи результати лікування тримаються довго.
Дані свідчать про те, що побічні ефекти часто мають місце, і відсів пацієнтів, які отримували лікування, становить у дослідженнях від 5 до 30 %. Хоча антидепресанти можуть бути ефективними для лікування постінсультної емоційності, їх вплив може бути обмеженим, якщо пацієнти вирішили припинити їх передчасно. Зрештою, пацієнти і їх лікарі можуть потребувати забезпечення балансу між потенційними ризиками і перевагами терапії антидепресантами.
|
В |
Пацієнти з постінсультною емоційністю можуть бути розглянуті на отримання курсу антидепресантів. |
|
|
|
|
- |
Можливі побічні ефекти терапії антидепресантами повинні бути роз’яснені хворим до початку лікування. |
|
|
|
|
- |
Пацієнтам та особам, які за ними доглядають, слід надати чіткі роз’яснення та консультації з питань емоційності і розглянути питання психологічної (на основі бесіди) підтримки, якщо вони погано піддаються лікуванню антидепресантами і мають ознаки порушень емоційного стану. Місцева психологічна підтримка, навчання і консультації повинні бути розглянуті на індивідуальній основі при їх наявності. Такі рекомендації повинні бути включені до загальної освітньої програми. |
4.15.3. Профілактика постінсультної депресії
|
Три систематичних огляди включали загалом 33 дослідження, які вивчали інгібітори зворотного захвату серотоніну і трициклічні антидепресанти (TЦA) зі змішаними режимами дозування (фіксовані та змінні) різної тривалості лікування. Один огляд також включав низку методів психологічної терапії, що |
1++ 1+ |
|
включали вирішення проблеми та мотиваційні інтерв’ю, які проводять різні медичні працівники у різних обставинах. |
1++ 1+ |
|
|
|
|
Очевидних переваг від використання антидепресантів та інших препаратів, таких як психостимулятори, для запобігання депресії і поліпшення відновлення після інсульту, не відзначено. Немає жодних доказів їх прийнятності для пацієнтів. |
1++ |
|
|
|
|
Кокранівський огляд повідомив, що стратегії мотиваційних інтерв’ю і вирішення проблем мали невеликий позитивний ефект, але саме лікування здійснювалося в форматі сам на сам співробітниками з високим рівнем контролю. |
1++ |
Еквівалентну терапію для профілактики депресії може бути важко проводити в рамках звичайної клінічної допомоги, проте методи мотиваційних інтерв’ю та вирішення проблем можуть бути включені у структуровані (наприклад, групові) навчальні заняття з метою сприяння емоційній адаптації після інсульту.
|
A |
Регулярне призначення антидепресантів не рекомендується для запобігання постінсультній депресії. |
|
|
|
|
В |
— Рутинна психотерапія у форматі сам на сам після інсульту не рекомендується для профілактики постінсультної депресії. |
|
— Психологічні принципи, зокрема мотиваційні інтерв’ю і вирішення проблем мають бути включені в навчальні програми для тих, хто переніс інсульт. |
|
|
|
|
|
- |
Служби реабілітації повинні розглянути питання щодо структурованих психологічних програм (включаючи навчання та консультування), які б допомагали людям після інсульту емоційно пристосуватися до наслідків інсульту і підвищити відчуття контролю над відновленням. Такі програми вимагають підготовки кадрів і поточної оцінки, щоб отримати клінічну користь. |
4.15.4. Лікування постінсультної депресії
|
Кокранівський огляд визначив 13 випробувань антидепресантів і 4 випробування психологічного втручання при постінсультній депресії (1655 пацієнтів). У різних дослідженнях використовуватись різні антидепресанти, як правило, протягом короткого періоду часу. Психологічна терапія також була неоднорідною. |
1++ |
|
Антидепресанти ефективні при лікуванні постінсультної депресії щодо покращення результатів за шкалою настрою, хоча довірчі інтервали, як правило, широкі. |
|
|
Більшість досліджень повідомляли про значні зворотні події (наприклад, побічні ефекти) у людей, які отримують антидепресанти, порівняно з тими, хто отримує плацебо. |
|
|
Багато питань стосовно використання антидепресантів у клінічній практиці (наприклад, які пацієнти повинні отримувати їх, на який період часу, вибір антидепресанта та його дози; ризик рецидиву), залишаються за рамками огляду літератури. Ефект, як правило, був невеликим. |
1++ |
|
Немає надійних доказів щодо ефективності психологічної (на основі бесіди) терапії в лікуванні депресії після інсульту. Проведені випробування були методологічно слабкими. Багато методів психотерапії (наприклад, сімейна терапія, міжособистісна психотерапія, терапія з активації поведінки) у пацієнтів після інсульту не досліджувались. Проте є докази одного дослідження, що прослуховування музики може мати позитивний вплив на самостійне повідомлення показників депресії. |
|
A |
Повинно бути розглянуто питання стосовно отримання антидепресантів на індивідуальній основі пацієнтами з постінсультною депресією. Клініцисти повинні стежити за відповіддю на лікування, планувати регулярні огляди і уважно ставитися до можливості виникнення небажаних побічних ефектів, дотримання лікування, а також можливості по-яви симптомів рецидиву. |
|
|
|
|
- |
Клініцисти повинні приймати рішення щодо вибору антидепресанту в кожному конкретному випадку, беручи до уваги такі фактори, як ризик нападу, падіння і марення. |
|
|
|
|
- |
Пацієнти, які не відповідають на антидепресивну терапію або ті, хто не бажає приймати ліки, повинні розглядатися на участь у випробуванні, яке вивчає терапію на основі бесід під уважним наглядом клініцистів щодо реакції на лікування. |
|
|
|
|
- |
Клініцисти повинні розуміти, що фактори оточення (наприклад, можливості для соціальної взаємодії, рівня шуму) часто впливають на настрій, тому слід розглянути питання про можливість змінити ці фактори, коли у людини постінсультна депресія. |
4.15.5. Постінсультне емоційне пристосування
Багато факторів, що впливають на емоційний стан після інсульту, були описані в якісних дослідженнях. Було зазначено, що погляди та переконання людей, які перенесли інсульт, а також їх неофіційних помічників при відновленні мають величезний вплив на клінічні результати. На практиці є приклади випадків, коли люди, які перенесли інсульт, відновлювалися краще, ніж клінічно очікувалося.
Не знайдено жодного систематичного огляду, присвяченого конкретно пристосуванню і поглядам й переконанням щодо інсульту і відновлення.
|
Кілька РКВ різної якості стосуються постінсультного пристосування, але втручання часто широкі, а деякі дослідження не повною мірою описують втручання і часто не повідомляють про результати. |
|
|
В одному дослідженні, яке проводило апробацію книги з втручань при інсульті (книга надавала інформацію про інсульт і реабілітацію, настанову з навичок виживання та самодопомоги по всій когнітивній поведінковій лінії), виявили, що люди після інсульту, які отримали книгу, показали кращу ефективність (впевненість в одужанні) наприкінці лікування, ніж ті, хто не отримав її. |
1+ |
|
- |
Люди, які перенесли інсульт, повинні розглядатися на предмет підходу використання книги щодо їх переконань і ставлення до відновлення. |
4.16. Сексуальність
|
Інсульт не означає кінець статевого життя для пацієнта. Більш широке поняття сексуальності включає в себе вираження привабливості й інтимності, а також сексуальних відносин. Вплив інсульту, наприклад, на порушення рухливості і чутливості, сечові проблеми, зміни сприйняття, втома, неспокій, депресія, а також зміни самооцінки, впевненості в собі і самоповаги можуть спричинити сексуальні труднощі. Ліки, зокрема гіпотензивні препарати, також можуть вплинути на статеву функцію. Найчастішим побоюванням є те, що відновлення сексуальної функції може призвести ще до одного інсульту. Докази свідчать, що це не так. Сексуальна активність після інсульту може бути відновлена тоді, коли хворий відчуває себе готовим до цього. Під час сексу частота серцевих скорочень збільшується не більше ніж у звичайній повсякденній діяльності і кров’яний тиск не значно підвищується. Пацієнтам з відомою гіпертонією потрібно радити приймати їх лікування, як призначено, звертатися за консультацією до лікаря, якщо у них є якісь проблеми. |
3 |
|
- |
Медичні працівники на індивідуальній основі повинні надати рекомендації та інформацію для пацієнтів та їх партнерів стосовно сексуальності і сексу після інсульту. |
4.17. Інфекції
Інфекції — це досить часта проблема під час реабілітації після інсульту, особливо інфекції органів грудної клітки або інфекції сечовивідних шляхів під час перебування в стаціонарі. Персонал, який здійснює реабілітацію, повинен знати про можливість інфікування.
|
- |
Персонал відділення інсульту повинен виявити, оцінити, обстежити і вилікувати такі інфекції, як інфекції грудної клітки або сечовивідних шляхів. |
4.18. Профілактика пролежневої виразки
|
При наявності достатніх ресурсів і досвіду в догляді, пролежневі виразки не повинні розвиватися під час нерухомості після інсульту. Оцінка ризику появи пролежневих виразок входить до універсальних навичок медичної сестри і повинна бути частиною звичайної стаціонарної і громадської допомоги. Є настанова з профілактики та ведення пролежневих виразок. |
4 |
Коментар робочої групи:
В Україні документи з профілактики та ведення пролежневих виразок відсутні.
|
D |
— Адміністрація лікувальних закладів повинна гарантувати, що досвід сестринського персоналу та устаткування достатні для попередження появи пролежневих виразок. — Стаціонари повинні дотримуватися сучасних методик оцінки ризиків, запобігання пролежневим виразкам, а також їх лікування. |
4.19. Тромбоемболія вен
4.19.1. Резюме рекомендацій
|
Рекомендується: |
|
— аспірин у перші два тижні після інсульту |
|
Не рекомендується: |
|
— еластичні компресійні панчохи різного ступеня компресії вище коліна |
|
Недостатньо доказів: |
|
— еластичні компресійні панчохи різного ступеня компресії нижче коліна |
Коментар Робочої групи:
Аспірин — торгова назва ацетилсаліцилової кислоти.
Лікування в стаціонарі в організованих відділеннях інсульту (див. розділ 3.2) може призвести до зменшення кількості випадків тромбоемболії за рахунок:
— ранньої мобілізації реабілітаційної політики (див. розділи 4.1.2 і 14.9.5);
— ранньої гідратації (0,9 %) розчином натрію хлориду;
— спеціалізованого сестринського догляду (див. роз-діл 6.1).
4.19.2. Раннє лікування
|
Антикоагулянтна терапія в перші 2 тижні після ішемічного інсульту може викликати геморагічний інсульт або геморагічну транс-формацію ішемічного інсульту і не має чистої користі. Аспірин у низьких дозах є безпечним і ефективним у профілактиці тромбозу глибоких вен (ТГВ) і легеневої емболії. |
1++ |
|
А |
Аспірин (300 мг на добу) слід призначати всім пацієнтам з гострим ішемічним інсультом в перші два тижні після інсульту, щоб запобігти тромбозу глибоких вен і тромбоемболії легеневої артерії (за умови, що немає відомих протипоказань до застосування аспірину). |
|
- |
Аспірин може призначатися через назогастральний зонд або ректально (з використанням супозиторіїв 300 мг/добу) у тих, хто не в змозі ковтати. |
Пацієнтам з особливо високим ризиком раннього ТГВ після ішемічного інсульту (наприклад, з попередніми ТГВ в анамнезі, відомої тромбофілії або активного раку) може бути призначений профілактичний гепарин. Низькомолекулярний гепарин рекомендується призначати на перевагу від нефракціонованого гепарину (НФГ).
4.19.3. Лікування через два тижні після інсульту
Невідомо, коли перший ризик геморагічної трансформації мозкового інфаркту повертається до нормальних передінсультних рівнів (або прийнятних рівнів). Тому розумно відкласти застосування гепарину у пацієнтів з ризиком тромбозу глибоких вен.
|
- |
Через 2 тижні після гострого ішемічного інсульту лікарі повинні знову оцінити пацієнта щодо ризику виникнення ТГВ і розглянути питання про додаткові профілактичні заходи (наприклад, гепарин). |
4.19.4. Еластичні компресивні панчохи різного ступеня компресії
|
Кокранівський огляд фізичних методів запобігання тромбозу глибоких вен при гострому інсульті, який включає 2 невеликі РКВ з залученням 220 пацієнтів, не дає переконливих доказів щодо співвідношення ризику і користі еластичних компресивних панчох різного ступеня компресії при інсульті і дійшов висновку, що немає достатніх доказів, що підтверджують їх використання в повсякденній клінічній прак-тиці. Наступне РКВ рандомізувало 1256 пацієнтів на застосування довгих, до стегна, еластичних компресивних панчох різного ступеня компресії, які застосовувалися з дня госпіталізації до 3-го дня після гострого інсульту і 1262 пацієнтів, на звичайне лікування. Не повідомлялося про будь-які істотні відмінності між цими двома групами з первинної точки (симптоматичної або безсимптомної підколінної або стегнової вени ТГВ на ультразвуку протягом 30 днів). Значне збільшення локальних уражень шкіри зазначалося при застосуванні еластичних компресивних панчох різного ступеня компресії (ВР 4,18; 95% ДІ від 2,40 до 7,27). Незначна тенденція до ішемії нижніх кінцівок/ампутації зазначена при еластичних компресивних панчохах різного ступеня компресії (ВР 3,53; 95% ДI від 0,73 до 17,03). |
1++ |
|
А |
Еластичні панчохи вище колін різної компресії не рекомендуються для зменшення ризику тромбозу глибоких вен після гострого інсульту. |
4.19.5. Рання мобілізація
|
Кокранівський огляд виявив лише 1 невелике РКВ ранньої мобілізації у 71 пацієнта, у яких даних про тромбоемболію не було. На даний час немає ніяких доказів, які б підтверджували або спростували використання дуже ранньої мобілізації (протягом 48 годин після інсульту), щоб запобігти венозній тромбоемболії (див. розділ 4.1.2). |
1++ |
4.20. Падіння
|
Падіння є досить характерним для хворих, які перенесли інсульт. Оскільки деякі падіння можуть призвести до тяжких ускладнень, повинні бути вжиті заходи, щоб звести до мінімуму ризик падіння. Докази досліджень, які включали літніх людей, мультидисциплінарний багатофакторний підхід підтримки є спільною рисою допомоги організованих відділень з інсульту (див. розділ 3.2). Індивідуально призначена програма зі зміцнення м’язів і рівноваги, відміна психотропних препаратів і оцінка небезпечності домашніх умов та їх модифікація у людей з груп підвищеного ризику, наприклад, з тяжкими порушеннями зору, виявилася корисною у зменшенні падінь. Ці втручання повинні стати невід’ємною частиною добре організованого відділення інсульту. |
1++ |
Доступна настанова з оцінки та профілактики падінь, а «Профілактика і ведення падінь для розвитку служб» сприяє обміну знаннями, інформацією, передовим досвідом та ресурсами для підтримки розвитку послуг у Шотландії для людей похилого віку з ризиком падіння (www.fallscommunity.scot.nhs.uk).
Потреби при остеопорозі повинні бути визначені; є настанова з ведення остеопорозу.
4.21. Повторний інсульт
Повторний інсульт виходить за рамки компетенції цієї настанови, оскільки він входить в настанову SIGN 108 Ведення хворих на інсульт з ТІА: оцінка, дослі-дження, термінове лікування і вторинна профілактика.
5. Виписка з лікарні додому
Рання оцінка потреби у виписці з лікарні з залученням у цей процес пацієнтів і осіб, які за ними доглядають, відіграє важливу роль у плануванні виписки. Планування виписки складається з трьох етапів: період перед випискою, виписка і період після виписки.
Рівень втручання для конкретного хворого буде залежати від його здатності брати участь у процесі виписування.
5.1. Період перед випискою
5.1.1. Резюме рекомендацій
|
Рекомендується: |
|
— візити додому перед випискою |
Для багатьох пацієнтів, які перенесли інсульт, та осіб, які за ними доглядають, перехід від стану захищеності в стаціонарі до самостійності в домашніх умовах може викликати складні почуття, які переповнюють хворого.
|
- |
Процес планування виписки потребує залучення пацієнта та осіб, які за ним доглядають, команд первинного рівня допомоги, соціальних служб та, якщо необхідно, медичних працівників суміжних спеціальностей. Слід враховувати домашні умови пацієнта або, якщо пацієнт живе в будинках або закладах, де здійснюється догляд, наявність необхідного обладнання. |
|
|
|
|
- |
До виписки пацієнта зі стаціонару в нього вдома повинні бути здійснені відповідні приготування та встановлено необхідне обладнання. |
Коментар робочої групи:
Відсутні рекомендації та інший інформаційний матеріал для представників родин та осіб, які доглядають за хворими. Також відсутня відповідна нормативна база для медичних працівників ЗОЗ, що надають первинну медико-санітарну допомогу.
5.1.2. Візити додому в період перед випискою
|
Візити додому перед випискою часто вважаються важливою частиною процесу планування виписки. Візити додому здійснюються різними членами мультидисциплінарної команди (як правило, трудотерапевтом) і мають на меті дати можливість персоналу (лікарні та громаді), хворим на інсульт і особам, які за ними доглядають, виявити фактичні і можливі проблеми, а також задовольнити будь-які інші потреби, які хворі на інсульт/особи, які за ними доглядають, можуть мати. Коледж трудотерапевтів Великобританії ви-значає візит трудотерапевта додому як візит додому стаціонарного хворого за участю трудотерапевта для оцінки його/її здатності до самостійності в домашніх умовах чи для оцінки потенційних можливостей пацієнта бути самостійним, наскільки це можливо за підтримки особи, яка за ним доглядає. |
4 |
|
D |
Візит додому повинен бути здійснений до тих пацієнтів, які цього потребують. |
5.2. Виписка
5.2.1. Планування виписки і перехід до наступного етапу надання допомоги
Планування виписки має бути відображено у документі «Виписка» (приклад наведено в додатку 4). Документ «Виписка» може бути у паперовому або електронному вигляді (наприклад, у форматі Електронного клінічного обміну інформацією).
Наступна інформація повинна бути чітко і розбірливо відображена в документі «Виписка»:
— Діагноз(и).
— Дослідження та результати.
— Медикаментозна терапія та тривалість лікування, якщо застосовувалось.
— Досягнутий рівень, здатність і відновлення.
— План допомоги, розроблений командою.
— Подальші дослідження, необхідні на рівні первинної медичної допомоги, з зазначенням дат.
— Подальші дослідження, необхідні в стаціонарі, з зазначенням дати.
— Наступні візити до лікарні з зазначенням дат.
— Вирішення питання про транспортування.
— Назва лікарні, номер телефону лікарні, назва відділення і номер палати, номер телефону відділення.
— Прізвище консультанта і медсестри.
— Дати госпіталізації та виписки.
Коментар робочої групи:
В Україні існує спеціальний документ «Виписка… №».
Проте «Виписка» зазвичай містить дані про перебування в стаціонарі, а також загальні рекомендації щодо подальшої медичної допомоги та способу життя без призначення конкретних дат контактів з медичним персоналом. На відміну від вимог до «Виписки», зазначених нижче, у вітчизняній системі охорони здоров’я документація, пов’язана з перебуванням у стаціонарі, розглядається як суто медичний, спеціальний документ. Пацієнт не підписує таку документацію.
|
Слід розглянути питання про надання такої інформації, яка зберігається у пацієнта як виписка з тим, щоб всі члени команди первинної допомоги та медперсонал суміжних спеціальностей і служби допомоги чітко бачили план допомоги, необхідний даному пацієнту. Побажання пацієнта щодо конфіденційності цієї виписки повинні бути понад усе. Існує доказ того, що така документація пацієнта може посилити його розуміння і участь у допомозі. Існує також доказ того, що планування виписки збільшує рівень задоволеності пацієнта. |
4 |
Документація, що стосується виписки, повинна бути надрукована шрифтом не менше ніж 12-й кегль або більшим (у міру необхідності для людей з порушеннями зору) і повинна бути в доступному форматі для хворих з афазією. Викладена інформація повинна включати чіткі деталі щодо того, до кого звертатися при виникненні проблеми після виписки зі стаціонару. Надана пацієнтові або особам, які за ним доглядають, медична інформація повинна бути обговорена з пацієнтом та надана простою мовою. Форма повинна бути підписана співробітником, який надав інформацію, а в ідеалі також і пацієнтом або його родичем/особою, яка за ним доглядає, щоб підтвердити, що дискусія відбулася. Будь-яка інформація, яка була надана пацієнтові або особам, які за ним доглядають, повинна бути включена в інформацію, подану лікарю загальної практики (див. розділ 7 щодо настанови з надання інформації).
|
- |
Під час виписки документи, які стосуються виписки, повинні бути розіслані всім відповідним установам і командам. |
5.3. Рання виписка з підтримкою і підтримка після виписки
5.3.1. Резюме рекомендацій
|
Рекомендується: |
|
— виписка з ранньою підтримкою при помірному/середньої тяжкості інсульті |
|
— мультидисциплінарні команди з ранньої підтримки |
|
Недостатньо доказів: |
|
— виписка з ранньою підтримкою у віддалених і сільських районах |
|
Добре проведений систематичний огляд, який включав 12 випробувань (1659 хворих), показав, що рання виписка з підтримкою знижує смертність і залежність пацієнтів з легким/помірним інсультом порівняно з традиційним лікуванням. Рання виписка з підтримкою, яка скорочує тривалість перебування у лікарні в середньому на 8 днів, не мала позитивного або негативного впливу на суб’єктивний стан здоров’я пацієнтів або на стан настрою, а також не мала позитивного або негативного впливу на осіб, які здійснюють догляд (у тому числі на стан здоров’я, настрій і задоволеність). Рання виписка з підтримкою найбільш ефективна, якщо підтримка здійснюється спеціалізованою мультидисциплінарною командою. Рання виписка з підтримкою виявляється дешевшою, ніж звичайна допомога. |
1++ |
|
А |
Пацієнти з легким/помірним інсультом повинні мати доступ як до служб з організованої стаціонарної допомоги при інсульті, так і до служб ранньої виписки з підтримкою. |
|
|
|
|
В |
Команди з ранньої виписки з підтримкою повинні включати фахівців мультидисциплінарної команди з лікування, догляду, логопедії і трудотерапії. |
Щодо віддалених і сільських районів, необхідно подальше дослідження даного питання.
5.4. Реабілітація в домашніх умовах або амбулаторно
5.4.1. Резюме рекомендацій
|
Рекомендується: |
|
— реабілітація вдома або в лікарні |
|
Ефективність реабілітації вдома після виписки зі стаціонару на амбулаторну реабілітацію (або в денний стаціонар) вивчалася в РКВ, у тому числі в 2 великих випробуваннях (DOMINO; Bradford Community Stroke Trial). Невеликі РКВ були різної якості; випробування DOMINO і Bradford Community Stroke Trial були добре спланованими дослідженнями хорошої якості, і, хоча вони сягали 10-річної давнини, їх не замінили більш якісні дослідження. Дослідження не виявили різниці в ефективності між реабілітацією постінсультних хворих у домашніх умовах порівняно з реабілітацією в умовах лікарні (амбулаторно або в денному стаціонарі). |
1+ |
|
А |
Повинно розглядатися питання про ре-абілітацію постінсультних хворих у домашніх умовах або в лікарні (амбулаторно або в денному стаціонарі). |
|
|
|
|
- |
Служби планування повинні приймати рішення залежно від місцевих умов. |
5.5. Більш тривала реабілітація хворих після інсульту в умовах громади
5.5.1. Резюме рекомендацій
|
Рекомендується: |
|
— служби реабілітації за участю спеціаліста |
|
Кокранівський огляд служб реабілітації постінсультних пацієнтів у домашніх умовах включав випробування, які порівнювали групу з терапевтичним втручанням з контрольною групою, яка отримувала альтернативні види терапії або не отримувала ніяких втручань. Всього включено 1617 пацієнтів, які лікувалися після виписки з лікарні або які взагалі не госпіталізувалися. |
1++ |
|
Було включено 3 види реабілітаційної терапії пацієнтів з інсультом в домашніх умовах протягом 1 року після інсульту. Вони включали фізіотерапію, трудотерапію або мультидисциплінарну команду. Характер терапії реабілітаційних служб був різним у групах, проте їх узяли разом, оскільки вони мали спільну мету — зменшення обмеження фізичної активності шляхом зміни поведінки, орієнтацію на виконання завдання. |
1++ |
|
У 12 випробуваннях наявні дані про смерть або несприятливий результат (наприклад, погіршення стану або залежність) у 1350 (83,4 %) хворих. Загалом було показано, що в цілому результат був поліпшений. Реабілітаційні служби на основі терапії показали зниження ймовірності несприятливого результату (відношення шансів за методом Пето 0,72; 95% ДІ від 0,57 до 0,92; р = 0,009) і збільшення показників особистої активності в повсякденному житті (стандартизована середня різниця 0,14; 95% ДІ від 0,02 до 0,25; р = 0,02). На кожні 100 хворих на інсульт у громаді, що отримувала послуги на основі реабілітаційної терапії, 7 пацієнтів (95% ДІ від 2 до 11) уникають несприятливого результату, у той же час у 37,5 % хворих без лікування результат поганий. |
1++ |
|
А |
Пацієнти, які перенесли інсульт та живуть у громаді, повинні мати доступ до спеціалізованих служб реабілітаційної терапії. |
|
|
|
|
- |
Ради NHS повинні розглянути забезпечення можливості для хворих самостійно звертатися до служб із лікування інсульту. |
Коментар робочої групи:
Соціальна реабілітація інвалідів в Україні визначається Законом України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р., стаття 37 «Соціальна реабілітація»:
«Соціальна реабілітація (абілітація) спрямовується на оптимізацію і коригування ставлення інвалідів, дітей-інвалідів до своїх вад, становища в сім’ї та суспільстві, виховання у них навичок до самообслуговування, адаптацію в навколишньому середовищі.
Соціальна реабілітація (абілітація) передбачає навчання інваліда, дитини-інваліда основних соціальних навичок (особиста гігієна, самообслуговування, пересування, спілкування тощо), пристосування побутових умов до потреб інваліда, дитини-інваліда, соціально-побутове влаштування та обслуговування, педагогічну корекцію для інвалідів, дітей-інвалідів з метою вироблення та підтримання навичок автономного проживання, стереотипів безпечної поведінки, опанування навичками захисту власних прав та інтересів, самоаналізу та отримання навичок позитивного сприйняття себе та оточуючих, навичок спілкування, забезпечення автономного проживання у суспільстві з необхідною підтримкою (соціальний, медичний, юридичний супровід, побутові послуги), протезування, ортезування, забезпечення інвалідів, дітей-інвалідів технічними та іншими засобами реабілітації, санаторно-курортне лікування відповідно до медичних показань.
Інваліди, діти-інваліди з тяжкими формами інвалідності, які згідно з медичним висновком потребують постійного стороннього догляду, забезпечуються соціальним, педагогічним і психологічним патронажем (повсякденною допомогою) за місцем проживання (вдома). У разі необхідності послуги з соціального і педагогічного патронажу надають виїзні реабілітаційні бригади.
Соціальна реабілітація здійснюється відповідно до індивідуальних програм реабілітації інваліда та в разі необхідності супроводжується медичним спостереженням за інвалідами, дітьми-інвалідами».
Робоча група відзначає, що питання реабілітації пацієнтів після перенесеного інсульту потребують розробки специфічних медичних та соціальних заходів з урахуванням наявних доказів щодо ефективності медичних втручань.
5.6. Рух уперед після інсульту
5.6.1. Резюме рекомендацій
|
Рекомендується: |
|
— направлення до місцевого Центру з оцінки водіїв-інвалідів |
Після виписки зі стаціонару члени команди первинної допомоги, команда з реабілітації і установи з надання допомоги повинні продовжувати оцінку прогресу пацієнта в партнерстві пацієнта і осіб, які за ними доглядають. Якщо є підстави для занепокоєння, першою контактною особою (як правило, є контактна особа при інсульті) є відповідальний за відповідне направлення хворого до відповідного члена команди або установи для оцінки або лікування даної проблеми. Це може включати направлення для повторного направлення на госпіталізацію. Волонтерські служби або благодійні та соціальні служби забезпечують різні схеми підтримки, включаючи підтримку медсестер з інсульту, молодих робітників з підтримки хворих на інсульт, клуби для тих, хто переніс інсульт, догляд вдень, підтримка у відпочинку і комунікаційну підтримку (див. розділ 7.3).
Коментар робочої групи:
В Україні існує проблема якості життя після перенесеного інсульту, насамперед для пацієнтів зі значними обмеженнями самостійності. Потребує регулювання та узгодження, взаємодія різних служб і організацій, розробки та реалізації локальних схем медичної і соціальної допомоги пацієнтам після інсульта.
5.6.2. Повернення на роботу
Двадцять п’ять відсотків пацієнтів, які перенесли інсульт, є молодші 65 років, і вартість втраченої продуктивності праці в результаті інсульту у Великобританії щорічно складає близько Ј 1,8 мільярда. Професійна реабілітація, яка визначається як «процес подолання бар’єрів, на які натикається людина, коли поступає, залишається або повертається на роботу», є важливою не тільки для людей, які перенесли інсульт, і їх сімей, але й для суспільства в цілому. Робота може бути оплачуваною або іншою цілеспрямованою діяльністю, наприклад, добровільне пропонування або проведення навчання дорослих.
Бар’єри на шляху повернення на роботу деяких пацієнтів включають відсутність доступу до спеціалізованого персоналу з професійної реабілітації, песимістичних медичних працівників, а також недостатній обсяг реабілітації.
Особи, які допомагають іншим, підтримують і консультують з питань зайнятості, стосовно належним чином підготовлених фахівців з трудотерапії та ефективно взаємодіють з фахівцями у галузі реабілітації і роботодавцями. Втома, погіршення пам’яті, труднощі з концентрацією уваги можуть бути настільки ж важливими, як і фізичні вади, у прийнятті рішень щодо відповідної роботи. Якщо не можлива повна занятість, можна отримати роботу неповний робочий день.
|
- |
На початку маршруту реабілітації хворих слід запитувати про професійну діяльність і зв’язки з роботодавцями. Оскільки вимоги до роботи встановлені, пацієнти повинні бути відповідним чином оцінені щодо їх-ньої здатності відповідати вимогам наявної або потенційної роботи. |
|
|
|
|
- |
Ради NHS повинні розглядати можливість забезпечення відповідним місцевим терапевтом для надання консультативної допомоги реабілітаційним командам із покажчиками до відповідних державних служб, таких як Консультації з зайнятості інвалідів у Центрах зайнятості, організацій, які надають допомогу людям з обмеженими можливостями, наприклад, Momentum, або волонтерських служб, які можуть надавати допомогу і підтримку, наприклад, CHSS (Служба допомоги хворим із захворюваннями органів грудної клітки, серця, інсультом у Шотландії), Асоціація з інсульту, Спілка інвалідів (див. розділ 7.3). |
|
|
|
|
- |
Люди, які бажають повернутися на роботу, повинні мати можливість отримати консультації з питань пільг, зайнятості і юридичних прав та направлень на соціальні роботи в разі потреби. |
|
|
|
|
- |
Роботодавців слід заохочувати забезпечувати професійну перепідготовку та надання можливостей гнучкого графіку роботи людям, які повертаються на роботу після інсульту. |
Коментар робочої групи:
Проведення професійної реабілітації інвалідів в Україні визначається статтею 10 «Основні повноваження центральних органів виконавчої влади, які беруть участь у здійсненні державної політики у сфері реабілітації інвалідів» та статтею 38 «Професійна реабілітація» Закону України «Про реабілітацію інвалідів в Україні»:
«Професійна реабілітація передбачає відновлення знижених або втрачених професійних функцій, відбір професії та адаптацію до неї інваліда, дитини-інваліда, поновлення трудової діяльності інваліда в колишній або в новій професії.
Професійна реабілітація включає заходи із забезпечення зайнятості інвалідів, експертизи потенційних професійних здібностей, професійної орієнтації, професійної підготовки, підготовки робочого місця, професійно-виробничої адаптації, раціонального працевлаштування, динамічного контролю за раціональністю працевлаштування і успішністю професійно-виробничої адаптації.
Професійна реабілітація (професійний відбір, професійна орієнтація, професійна освіта, професійні підготовка, перепідготовка, перекваліфікація, раціональне працевлаштування) спрямовується на забезпечення конкурентоспроможності інваліда на ринку праці і його трудового влаштування як у звичайних виробничих умовах, так і у спеціально створених умовах праці.
Професійна орієнтація інвалідів у працездатному віці, дітей-інвалідів здійснюється відповідно до індивідуальної програми реабілітації інваліда для підвищення їх конкурентоспроможності на ринку праці, визначення можливостей до професійної підготовки, перепідготовки і наступного працевлаштування».
Організація проведення професійної реабілітації інвалідів регламентується наказом Міністерства праці та соціальної політики України від 09.10.2006 № 372 «Про затвердження Типового положення про центр професійної реабілітації інвалідів».
Умови, в яких має здійснюватися професійна реабілітація інвалідів, визначені наказом Міністерства праці та соціальної політики України від 14.05.2007 № 220 «Про затвердження типових переліків приміщень та обладнання кабінетів центру професійної реабілітації інвалідів системи Міністерства праці та соціальної політики України».
5.6.3. Керування автомобілем після інсульту
Інсульт може істотно вплинути на здатність людини керувати автомобілем та/або громадським транспортом, а також їхню здатність користуватися обома видами транспорту. Команди з інсульту повинні концентрувати увагу на максималізації як мобільності, так і безпеки. Потрібно запитати пацієнта про керування автомобілем і користування транспортом до інсульту, і оцінка та ре-абілітація повинні усунути наслідки інсульту, що заважають користуватись транспортом і реалізувати стратегії з консультацій, відновлення і в разі потреби компенсувати відповідні недоліки. Для цього може знадобитися доступ до фахівця з оцінки керування автомобілем.
|
Правила керування автомобілем після інсульту наводяться в посібнику, опублікованому Агенцією водіїв і реєстрації транспортних засобів. Команди з інсульту повинні знати про цей посібник, оскільки ці правила регулюються законом. |
4 |
|
Лікарі зобов’язані інформувати пацієнтів про правила керування автомобілем. Пацієнти повинні інформувати свою страхову компанію. Агенція водіїв та реєстрації транспортних засобів також дає деякі вказівки і посилання для тих, хто, можливо, розглядає використання інвалідних колясок і інвалідних візків після інсульту. |
4 |
Порушення рухової функції знижує безпеку руху, але її може бути важко виявити в ході звичайних клінічних оглядів.
|
- |
Пацієнтам слід рекомендувати не керувати транспортом принаймні місяць після інсульту. |
|
|
|
|
- |
Хворі з залишковим обмеженням активності через 1 місяць повинні повідомити Агенцію водіїв і реєстрації транспортних засобів (зокрема, чи у них є проблеми з зором, слабкість рухів або пізнавальні проблеми) і може поновити керування автомобілем у разі згоди свого лікаря/лікаря загальної прак-тики або після офіційної оцінки. |
|
|
|
|
- |
При оцінці наявності у пацієнта задовільного відновлення, лікарі повинні проявляти пильність щодо можливого погіршення виконавчої функції. |
|
|
|
|
D |
Якщо є сумніви щодо здатності пацієнта керувати транспортним засобом, його слід направити до Центру з оцінки водіїв-інвалідів (деталі можна отримати в Агенції водіїв і реєстрації транспортних засобів). |
5.6.4. Фізична активність після інсульту
Інсульт може мати значний вплив на фізичні можливості людини. Після інсульту фізичні можливості можуть бути зменшені до рівня, недостатнього для виконання навіть основних побутових завдань. Порушення фізичних можливостей після інсульту може являти ризик повторного інсульту, захворювань серця і переломів через падіння, хоча воно може також впливати на реінтеграцію в громаду.
Систематичний огляд досліджень, головним чином амбулаторних хворих, у яких не було серйозних пізнавальних або комунікативних труднощів, встановив, що люди, які перенесли інсульт, можуть отримати користь від фізичних занять фітнесом (див. розділ 4.2.8). Не-зважаючи на недостатність доказів щодо ефективності і доцільності фізичних вправ у людей, які мають більш тяжку інвалідність, національні клінічні настанови рекомендують людям з інсультом при можливості брати участь у регулярних фізичних і аеробних тренуваннях і зазначають, що це буде сприяти відновленню в рамках довгострокової стратегії. Рекомендації щодо підвищення рівня фізичної активності, навіть якщо вони повторюються, не є достатніми для збільшення реальної фізичної активності.
Настанова рекомендує, щоб у громадах були доступні служби для заохочення людей, які перенесли інсульт, займатися фізичними тренуваннями. В даний час розвивається партнерство між Радами NHS та індустрією відпочинку. Існують наступні моделі послуг:
— тренування, які проводять фізіотерапевти і медичні сестри установ з реабілітації хворих після інсульту;
— послуги з тренувань у громадських центрах дозвілля. Це можуть бути тренування конкретно для постінсультних хворих або змішаних груп;
— сеанси фізичної активності, які проводять місцеві благодійні організації з інсульту на основі попиту з боку учасників. Вони проводяться через вправи в положенні сидячи, які входять в існуючу групу підтримки або ж більш структуровані заняття в тренажерному залі, які проводять місцеві органи охорони здоров’я та/або професіонали з фізичної підготовки.
Настанови з належної практики виконання тренувань після інсульту в даний час розробляються.
Основні рекомендації включають:
— Послуги повинні керуватися відповідним чином, наприклад, мультидисциплінарною групою, яка включає користувачів послуг, зацікавлені місцеві організації, а також представників Керованої клінічної мережі.
— Для проведення скринінгу і направлень пацієнтів необхідно проводити чітко визначені заходи. Пацієнти з інсультом повинні направлятися лікарем загальної практики, або консультантом з лікарні, або іншими фахівцями, наприклад, фізіотерапевтом, на тренування конкретно для хворих на інсульт або на загальні тренування.
— Рекомендується, щоб практикуючі тренери проходили підготовку в акредитованих навчальних закладах для проведення тренування після перенесеного інсульту (наприклад, рівень кваліфікації 4, схвалений SkillsActive).
Для провайдерів послуг також важливо розглянути психологічні аспекти фізичної активності. Докази кількісних досліджень дозволяють припустити, що люди з інсультом, які виконують фізичні вправи, можуть мати користь від соціальних аспектів служби. Слід визнати, що не всі пацієнти з інсультом, які отримують користь від збільшення фізичної активності, бажають брати участь у тренуваннях. Проте для того, щоб підвищувати рівень фізичної активності безпечними, ефективними і приємними для пацієнта методами, потрібні подальші дослідження щодо бар’єрів і мотивацій для фізичної активності, для подальшої розробки інших типів фізичної активності, які будуть заохочувати в довготривалій участі.
Коментар робочої групи:
Відновлення фізичної активності інвалідів регламентується Законом України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р. стаття 40 «Фізкультурно-спортивна реабілітація»:
«Фізкультурно-спортивна реабілітація спрямовується на підвищення рухової активності, оздоровлення, формування компенсаторних функцій організму і позитивної мотивації в інвалідів, дітей-інвалідів до суспільної адаптації.
Фізкультурно-спортивну реабілітацію, проведення з інвалідами, дітьми-інвалідами фізкультурно-оздоровчих і спортивних заходів організовують центральний орган виконавчої влади у справах молоді та спорту, Національний комітет спорту інвалідів України, центральний орган виконавчої влади у галузі освіти.
Інвалідам, дітям-інвалідам послуги з фізкультурно-спортивної реабілітації реабілітаційними установами державної і комунальної форм власності надаються безоплатно.
Фізкультурно-спортивна реабілітація інвалідів, дітей-інвалідів здійснюється відповідно до їх індивідуальних програм реабілітації та супроводжується медичним спостереженням за ними».
Разом з цим в Україні наразі можна говорити лише про значні потреби щодо реабілітації пацієнтів після інсульту залученням спеціально підготовленних тренерів, соціальних служб та індустрії розваг.
5.7. Допомога лікаря загальної практики
|
Лікар загальної практики також відіграє важливу роль у мультидисциплінарному веденні пацієнтів з інсультом. Лікарі загальної практики мають особливі переваги у вирішенні проблем, лікуванні супутніх захворювань пацієнтів і осіб, які за ними доглядають, у яких можуть бути свої хвороби, щоб впоратися з додатковим тягарем догляду за хворим. Лікарі загальної практики знають про послуги, які надаються як у лікарні, так і в громаді, тому відіграють свою роль у координації роботи різних служб, включаючи служби на базі лікарні, соціальні служби, фахівців суміжних спеціальностей. Лікар загальної практики несе відповідальність за ухвалення ключових рішень в певні моменти маршруту пацієнта, наприклад, де можна і чи можна прийняти пацієнта. Лікар загальної практики несе відповідальність і звітує за призначення хворим у громаді. Роль лікаря загальної практики має винятково важливе значення під час встановлення діагнозу, при прийнятті рішень сумісно з пацієнтом і особою, яка за ним доглядає, щодо подальшого обстеження і можливої госпіталізації. |
4 |
|
D |
Якщо пацієнта необхідно госпіталізу-вати, лікар загальної практики повинен зв’язатися з персоналом лікарні стосовно попереднього діагнозу, хворобливого стану пацієнта, відповідних соціальних факторів і минулої історії хвороби, в тому числі стосовно поточного лікування і відомих алергічних реакцій. |
|
|
|
|
|
Лікар загальної практики, який дає направлення в неробочий час, повинен гарантувати, що резюме швидкої допомоги, в якому викладена докладна інформація для персоналу лікарні в неробочий час, отримане від особистого лікаря загальної практики пацієнта за згодою самого пацієнта. |
Лікар загальної практики також відіграє ключову роль у виписці пацієнтів додому. У цих пацієнтів використовуються стратегії комплексного лікування і ре-абілітації при кількох супутніх захворюваннях.
|
D |
Для успішної виписки лікарі загальної практики та персонал від громадськості повинні одержувати адекватну інформацію з лікарні перед випискою. |
|
|
— Повинна надаватися детальна інформація щодо продовження прийому ліків, а також про зміни, внесені в лікарні в призначення і причини таких змін. — Лікарі загальної практики повинні допомогти пацієнтам отримати належну ре-абілітацію для підтримки і підвищення рівня функціонування в ході моніторингу фізичного та емоційного стану. — Втручання з вторинної профілактики, лікування і способу життя пацієнтів, які перенесли інсульт, повинні також знаходитись під спостереженням на первинному рівні медичної допомоги. — Біль потрібно виявляти, оцінювати та лікувати. Якщо біль не відповідає на стандартне лікування, пацієнти повинні бути оцінені на предмет центрального болю після інсульту. |
Лікар загальної практики відіграє ключову роль у наданні поточної медичної допомоги пацієнту, у тому числі у підвищенні освіти, підтримки, зміни способу життя та вторинної профілактики, а також виявленні погіршення функцій, які можуть виникнути після виписки, і забезпечує направлення для подальшого лікування.
6. Ролі мультидисциплінарної команди
У цьому розділі розглядаються важливі складові допомоги, яку надає мультидисциплінарна команда, з точки зору ролі членів команди, як це визначено на основі випробувань інсультних відділень, обсерваційних досліджень або думок експертів. Таблиця 2 акцентує увагу на важливості комунікаційних зв’язків у мультидисциплінарній команді.
Таблиця 2. Роль членів мультидисциплінарної команди
|
Комунікації між членами команди: |
|
— відвідування мультидисциплінарних засідань і конференцій з конкретного випадку |
|
— конкретні зв’язки з іншими фахівцями, навчання персоналу, пацієнтів та родичів |
|
— визначення мети та завдань засідань команди |
|
— підтримка пацієнтів і їх сімей |
|
— взаємодія з іншими фахівцями охорони здоров’я через мережі і спеціальну підготовку в галузі управління інсультом |
6.1. Медсестринська допомога
Медсестринська допомога зосереджується на загальних потребах хворих і їх сімей і включає фізичну, психологічну, когнітивну, емоційну, духовну і соціальну допомогу.
Вплив цих аспектів різноманітний та унікальний для кожного пацієнта та його родини. Медсестра розглядає потреби особистості разом з пацієнтом та членами його сім’ї, щоб залучити їх до прийняття рішень і відновлення пацієнта. Допомога хворим на інсульт надається в контексті мультидисциплінарної роботи, відкриває можливість інтеграції клінічної практики. Здійснення сестринського догляду за хворим на інсульт є безперервним 24-годинним процесом протягом усього маршруту пацієнта, де надається медична допомога. Догляд за хворими на інсульт потребує медсестер зі знанням, клінічними навичками, впевненістю і зацікавленістю в наданні ефективної терапевтичної допомоги та реабілітації. Медсестри потребують освіти, тренінгів і практики в наданні допомоги хворим на інсульт.
6.1.1. Ключові елементи належної сестринської допомоги у відділеннях інсульту
|
Ключовими елементами належної сестринської допомоги у відділеннях інсульту є: — відсутність конкуренції за час надання допомоги; — можливість спеціалізації, наприклад щодо скринінгу ковтання; — надання повноважень медсестрі при ре-абілітаційних і терапевтичних втручаннях і забезпеченні самостійності пацієнта; — знання, клінічна кваліфікація, довіра і зацікавленість; — участь у роботі мультидисциплінарної команди; — надання повноважень медсестрам координувати роботу з надання допомоги; — медсестринська оцінка потреб пацієнта в отриманні допомоги у тому числі офіційна оцінка ризику виникнення пролежнів і скринінг функції ковтання; — визначення потреб пацієнта, підтримка правильної пози і положення пацієнта і регулярне спостереження за такими показниками, як дихання, ковтання, стан харчування, здатність регулювати екскреторні функції і стан шкіри; — активний контакт і взаємодія з пацієнтом і сім’єю. |
1+ |
|
B |
Пацієнти з інсультом повинні цілодобово спостерігатися медсестрами, які спеціалізуються на інсульті в умовах відділення інсульту. |
6.2. Допомога терапевта
|
В команду лікарів — членів мультидисциплінарної команди — входять консультант(и), інші терапевти і практиканти різних етапів стажування. Їх функції залежать від досвіду і ступеня відповідальності. Терапевт повинен мати знання і практичні навички з загальної медицини, клінічної фармакології, геріатричної медицини, неврології або реабілітаційної медицині і може звернутися до колег при необхідності направлення до фахівця. Основним завданням терапевта є виконання своїх функціональних обов’язків (які визначаються Британською асоціацією терапевтів з інсульту) і в багатьох випадках ведення, координації і розвитку навичок і рішень мультидисциплінарної команди. Терапевти повинні розуміти концепцію мультидисциплінарної роботи в реабілітаційному відділенні інсульту і критерії успішної мультидисциплінарної роботи. Необхідно визнати важливу роль інших |
4 |
|
спеціалістів у рамках реабілітації після інсульту, а також всебічно зрозуміти функції лікаря з інсульту в рамках мультидисциплінарної реабілітації після інсульту. |
4 |
Таблиця 3. Ключові елементи допомоги терапевта
|
Роль лікаря з інсульту |
|
|
— Діагностика синдрому інсульту — Забезпечення лікування інсульту в гострому періоді — Дослідження етіології інсульту — Профілактика повторного інсульту — Надання інформації — Діагностика і лікування ускладнень у результаті інсульту, супутніх захворювань |
— Лідерство у мультидисциплінарній команді — Розвиток послуг — Освіта — Аудит — Дослідження — Забезпечення локальних клінічних настанов — Впровадження результатів сучасних дослі-джень у клінічну практику |
|
D |
Консультанти, які спеціалізуються на інсульті, після відповідної підготовки з відповідним безперервним професійним розвитком, повинні координувати кожну службу або відділення інсульту. |
6.3. Фізіотерапія
|
Фізіотерапевти є експертами в галузі оцінки та лікування рухових розладів. Фізіотерапія застосовує вміле використання фізичного втручання з метою відновлення функціонального руху, зменшення вираженості порушень і обмеження дієздатності і поліпшення якості життя після інсульту. Ці втручання зазвичай включають вправи, рух і використання електричного лікування. Фізіотерапевти, як правило, беруть участь у наданні допомоги та реабілітації хворих з самого початку інсульту, найчастіше щодня і протягом багатьох місяців, а в деяких випадках — років. Фізіотерапевти працюють з пацієнтами, які перенесли інсульт, у різних умовах, у тому числі у відділеннях інсульту, палатах невідкладної допомоги, загальних медичних палатах, ре-абілітаційних підрозділах, денних стаціонарах, громадських денних центрах, амбулаторних закладах і вдома (див. табл. 4). |
4 |
Таблиця 4. Ключові елементи фізіотерапії
|
Оцінка: |
Втручання: |
|
1 |
2 |
|
— оцінка, планування і початок невідкладної ре-абілітації після інсульту — визначення наявних можливостей пересування та потенціалу рухливості, наприклад, — респіраторна функ-ція |
— забезпечення плану реабілітації з метою досягнення узгоджених цілей — взаємодія та залучення сім’ї/осіб, які за ними доглядають у реабілітації
|
|
1 |
2 |
|
— тонус м’язів — положення тіла і діапазон руху суглобів — статус рухливості – чутливість – візуально-просторове розуміння – небажана компенсаторна активність – рівновага – мобільність, наприклад, ходьба, транспозиція, підйом по сходах |
— забезпечення навичок керівництва в ре-абілітації — розвиток послуг — освіта — клінічний аудит та наукові дослідження — впровадження результатів сучасних дослі-джень в клінічну практику — участь у розробці локальних клінічних настанов |
Оскільки інсульт часто призводить до фізичної недостатності, що виражається в порушенні здатності рухатися, головною метою фізіотерапії є спільна робота з іншими членами команди, щоб сприяти відновленню руху і мобільності. Фізіотерапевти планують і здійснюють лікування кожного пацієнта індивідуально залежно від їх особистих проблем. Ключові елементи цих стратегій, орієнтованих на конкретного пацієнта, можуть включати відновлення рівноваги, мобільності, а також функціонального руху. Фізіотерапевти повинні встановити і реалізувати відповідні короткострокові і довгострокові цілі, які обговорювалися у відповідних випадках з пацієнтами, особами, які за ними доглядають, та іншими членами команди.
Фізіотерапевти тісно співпрацюють з пацієнтами, які перенесли інсульт, і тому повинні вміти співпереживати і спілкуватися з ними в найскладніших ситуаціях. Фізіотерапевти повинні поставити перед собою цілі застосування доказового підходу до ведення інсульту шляхом регулярного навчання та удосконалення і повинні брати участь в аудиті й у відповідних дослідженнях.
|
D |
Всі пацієнти з проблемами руху після інсульту повинні мати доступ до фізіотерапевта, який спеціалізується на інсульті. Фізіотерапевтичне лікування повинно засновуватися на оцінці унікальних проблем кожного пацієнта. |
6.4. Логопедична терапія
|
Логопеди є невід’ємною частиною команди з інсультної допомоги. Їх особлива роль полягає в оцінці і веденні комунікаційних порушень і дисфагії після інсульту (див. розділ 4.6, 4.7 і табл. 5). Дисфагія є темою окремої настанови SIGN (SIGN 119). |
4 |
|
D |
Логопеди повинні залучатися в процес ведення інсульту на всіх етапах відновлювального процесу і повинні тісно співпрацювати з усіма спеціалістами охорони здоров’я, іншими закладами, як з офіційними, так і волонтерськими, з пацієнтами, які перенесли інсульт, і з особами, які за ними доглядають. |
6.5. Трудотерапія
|
Трудотерапевти надають допомогу людям з порушеннями, обмеженням активності та обмеженням можливості брати участь у результаті травми або хвороби з метою досягнення ними найбільш високого рівня самостійності. Ліцензований фахівець з трудотерапії співпрацює з пацієнтом, особою, яка за ним доглядає, іншими спеціалістами охорони здоров’я та добровільним персоналом на всіх етапах — від невідкладної до амбулаторної і громадської. Трудотерапевт повинен визначити індивідуальні аспекти, які відбивають здатність людини виконувати певні види діяльності (тобто фізичні, когнітивні, перцептивні, психологічні соціальні, екологічні і духовні) і спільно використовувати певні цілі та цілеспрямовану діяльність у втручаннях, які проводяться (див. табл. 6). Вони будуть використовувати цілеспрямовану діяльність зі сприяння відновлення функцій і забезпечення максимальної участі в значущих заходах, тобто в самообслуговуванні, домашній, соціальній і робочій сферах. |
4 |
|
Кокранівський огляд 9 РКВ, які включали 1258 пацієнтів, показав, що трудотерапія, спрямована на поліпшення особистої діяльності в повсякденному житті після інсульту, покращує загальний стан і знижує ризик погіршення цих здібностей. Трудотерапія у хворих після інсульту, націлена на особисту активність у повсякденному житті, покращила показники загального стану (SMD 0,18; 95% ДІ від 0,04 до 0,32; р = 0,01) і знизила ризик несприятливого результату (смерть, погіршення стану або залежність в особистому повсякденному житті) (ВР 0,67; 95% ДІ від 0,51 до 0,87; р = 0,003). |
1 |
|
B |
Всі пацієнти, у яких є проблеми з діяльністю в повсякденному житті після інсульту, повинні мати доступ до трудотерапевта, який має знання і досвід в наданні неврологічної допомоги. Трудотерапія повинна засновуватися на оцінці індивідуальних проблем кожного пацієнта. |
6.6. Соціальна робота
|
Соціальний працівник є членом мультидисциплінарної команди, яка надає допомогу пацієнтам з інсультом. Соціальний працівник, який працює на місцеві органи влади, повинен мати уявлення про хворобу та її вплив на пацієнта, осіб, які за ним доглядають, і членів родини. Крім того, соціальний працівник повинен знати про психологічні та емоційні наслідки інсульту з тим, щоб він/вона міг краще зрозуміти потреби пацієнта. Соціальний працівник тісно співпрацює з окремими членами мультидисциплінарної команди, і з особливою увагою ставиться до висновків терапевта про потреби пацієнта. |
4 |
|
Соціальні працівники залучаються до надання допомоги пацієнтові на різних етапах процесу реабілітації залежно від того, які проблеми є у пацієнта, осіб, які за ними доглядають, та у членів сім’ї. Деякі пацієнти потребують консультації і інформації від соціального працівника на ранньому етапі отримання допомоги через фінансові проблеми, відносини з родиною та житлові проблеми. Соціальний працівник повинен добре знати про ресурси у суспільстві з тим, щоб він/вона міг проконсультувати команду і пацієнта про наявні можливості для пацієнта після виписки. Саме соціальний працівник повинен повідомляти команду про строки реалізації пакета допомоги і обговорювати альтернативні форми надання допомоги при необхідності. |
4
|
|
У міру наближення часу виписки соціальний працівник, як правило, бере більш активну участь у наданні допомоги пацієнтові, особливо при складних проблемах. Соціальний працівник після консультації з міждисциплінарною командою, пацієнтом і сім’єю завершує оцінку соціальної допомоги пацієнтові. Важливо, щоб соціальний працівник знав про власні цілі та очікування пацієнта і був у змозі оцінити будь-який ризик, з яким може стикнутися пацієнт. Тоді соціальний працівник організує надання належної допомоги в громаді або в спеціальних закладах. Соціальний працівник буде продовжувати працювати з пацієнтом і його сім’єю після виписки, щоб у будь-яких умовах підтримати пацієнта та його сім’ю в організації та переоцінці будь-яких складних ситуацій, які можуть виникнути, та переконатися, що виконання плану реабілітації відповідає потребам пацієнта. |
4 |
|
D |
Соціальний працівник повинен бути членом мультидисциплінарної команди і повинен відігравати ключову роль у процесі планування виписки. |
6.7. Клінічна психологія
Після інсульту у багатьох хворих проявляються емоційні, особистісні зміни і когнітивні порушення різного ступеня вираженості. Ці проблеми можуть викликати значні складності у родичів і стати причиною хвороб, в основі яких лежить стрес.
|
Роль клінічного психолога, який працює у цій галузі, полягає у визначенні нейропсихологічного погіршення, щоб полегшити психологічний дискомфорт і сприяти добробуту і якості життя шляхом розробки, застосування та сприяння належному застосуванню психологічних знань, навичок та досвіду (див. табл. 7). Для виконання цього завдання здійснюється пряма клінічна робота або непрямі консультації залежно від потреби, визначеної клінічним психологом. Методи непрямої роботи можуть включати: конт-роль, навчання, дослідження та аудит. Клінічні психологи, які є членами відділення клінічної нейропсихології Британського психологічного товариства, проходять додаткову підготовку та практичні заняття з нейропсихології і можуть забезпечити більш високий рівень спеціалізованої допомоги в цій сфері. |
4 |
|
D |
Кожна мультидисциплінарна інсультна команда повинна мати можливість співпрацювати з психологом і психіатром. |
Інші фахівці також можуть працювати з пацієнтами з розладами настрою чи емоційними змінами після інсульту. Наприклад, психіатри відіграють певну роль у роботі зі складними розладами настрою і поведінки, в той час як консультації можуть надаватися на загальному рівні або проводитися більш кваліфікованим спеціалістом із застосуванням спеціальних теоретичних моделей.
Коментар робочої групи:
Психологічна реабілітація інвалідів в Україні визначається Законом України «Про реабілітацію інвалідів в Україні» від 06.10.2005 р., стаття 36 «Психологічна реабілітація»:
«Психологічна реабілітація здійснюється за наявності психологічних проблем, пов’язаних з інвалідністю особи, у тому числі у сім’ї, та у випадках виявлення порушень та/або відхилень у психічній діяльності, поведінці інваліда, дитини-інваліда.
Медико-соціальні експертні комісії (лікарсько-консультативні комісії лікувально-профілактичних закладів — щодо дітей-інвалідів) або реабілітаційні установи проводять психологічну діагностику особистості інваліда, дитини-інваліда, визначають в індивідуальній програмі реабілітації інваліда методи, засоби, строки і процедуру їх психологічної реабілітації (консультування, корекції, профілактики, професійної освіти), організують психопрофілактичну та психокорекційну роботу з сім’єю інваліда, дитини-інваліда.
При здійсненні психологічної реабілітації інвалідів, дітей-інвалідів з відхиленнями у психічній сфері навчають прийомів, методів саморегуляції, самовиховання, самонавчання з метою зниження в реальних умовах життєдіяльності негативних психічних станів, формування позитивних мотивацій, соціальних установок на життя та професію».
6.8. Допомога в харчуванні
Дієтологи можуть пропонувати консультації фа-хівців пацієнтам з проблемами харчування після інсульту. Вони можуть включати оцінку пацієнтів, які мають ризик з точки зору харчування під час первинного скринінгу харчування, консультування з питань адекватності харчування, зміни консистенції харчів, консультування з питань переходу від штучного харчування на пероральне і рішення про вторинну профілактику.
Дієтологи можуть надавати комплекс дієтичних порад на низькому професійному рівні, але є консультації фахівців, які можуть відповідати багатогранним потребам у харчуванні (наприклад, при цукровому діабеті, гіперліпідемії, гіпертонії, а також дисфагії; див. таблицю 8).
6.9. Ортоптична допомога
Ортоптики — це фахівці в галузі оцінки та лікування розладів руху очей і погіршення зору після інсульту. Диплопія, зниження зору, дисбаланс м’язів очей, дефіцит поля зору та візуальна неуважність є загальними проблемами зору, які виникають після інсульту. Ортоптики можуть надавати допомогу при багатьох із цих проблем шляхом надання інформації про компенсаторні стратегії, пропонуючи засоби для читання з використанням призм та оклюзії при диплопії або порушеннях зору і консультування з питань пошуку візуальних методів при втраті поля зору і неуважності. Ортоптики забезпечують прямі направлення до спеціалізованих служб, таких як оптометрія та офтальмологія, остання має суттєве значення для реєстрації порушень зору. Ортоптики можуть проводити кількісну оцінку зору, необхідну для керування автомобілем.
6.10. Фармацевтична допомога
Фармацевти працюють в рамках мультидисциплінарної команди, щоб забезпечити медикаментозну допомогу, орієнтовану на пацієнта. Така «фармацевтична допомога» була визначена як «відповідальне забезпечення медикаментозної терапії з метою досягнення певних результатів, які покращують якість життя пацієнта».
При забезпеченні лікарськими засобами фармацевти несуть відповідальність за забезпечення найбільш ефективного використання лікарських засобів з одночасним захистом пацієнта від шкоди від цих ліків.
Фармацевти повинні забезпечити точну ціль медикаментозного лікування, а також чіткість і поділяння бажаних результатів пацієнта лікарями, пацієнтами та іншими членами мультидисциплінарної команди. Де це можливо, результати лікування виражаються якістю життя пацієнта (див. табл. 10).
Адаптовано з United Kingdom Clinical Pharmacy Association (UKCPA) Statement on Pharmaceutical Care.
7. Надання інформації
У цьому розділі розглянуті питання, які можуть мати інтерес для самих хворих і осіб, які за ними доглядають. Ці питання призначені для використання медичними працівниками при обговоренні реабілітації після інсульту з пацієнтами і особами, які за ними доглядають, і у визначенні видання місцевих інформаційних матеріалів.
7.1. Потреби пацієнтів та осіб, які за ними доглядають, в інформації
Характерною особливістю надання допомоги в інсультному відділенні є надання інформації хворим і особам, які за ними доглядають, про інсульт та стосовно реабілітації після інсульту. Не досить зрозуміло, як краще поширювати таку інформацію.
|
Було визначено 6 систематичних оглядів: 1 — орієнтований на пацієнтів та осіб, які за ними доглядають (17 досліджень 1773 пацієнтів і 1058 осіб, які за ними доглядають), 5 — орієнтованих лише на потреби осіб, які доглядають за хворими (загалом 65 досліджень), 1, що розглядає можливість реінтеграції в суспільство після інсульту, а все інше — безрезультатні дослідження низької якості, присвячені формі надання інформації про потреби осіб, які доглядають за хворими. Докази свідчать про те, що інформація повинна надаватися регулярно з використанням стратегій активного інформаційного забезпечення, які залучають як пацієнтів, так і осіб, які доглядають за ними, а також включити змішаний підхід з освіти і консультування. Активне надання інформації визначалося як втручання, що включає цілеспрямовану спробу дозволити учаснику засвоїти інформацію і містить плановий моніторинг процесу роз’яснення та закріплення інформації, наприклад, пропонує можливість повторно задати питання. |
1++ 1+ 1– |
|
Було показано, що активне надання інформації поліпшує знання про інсульт, збільшує аспекти задоволеності пацієнтів і зменшує показники депресії хворого за шкалою лікарняної тривоги і депресії (Hospital Anxiety and Depression Scale (HADS). Проте зниження показника депресії було невеликим і, ймовірно, клінічно незначущим. |
1++ |
|
Дослідження, яке вивчає інформаційні потреби пацієнтів, — поганої якості, але, аналізуючи все зазначене, можна зробити висновок, що потреби в інформації пацієнтів, їх родичів, осіб, які за ними доглядають, і медичних працівників різні і їх слід розглядати як індивідуально, так і в сукупності. |
3 |
Як функції і настрій можуть поліпшитися в результаті активної інформаційної стратегії, залишається незрозумілим. Існує необхідність пояснення щодо визначення термінів, пов’язаних з наданням інформації пацієнтам і особам, які за ними доглядають. Низка корисних ресурсів та інструментарію доступна для підтримки розвитку та надання інформації для людей, які потребують комунікаційної підтримки:
— Комунікаційний форум Шотландії. Бесіда стосовно Шотландії. Практичний посібник для залучення людей, які потребують комунікаційної підтримки (www.communicationforumscotland.org.uk)
— Інформаційний форум Шотландії, SAIF (www.saifscotland.org.uk)
— www.improvingsupport.org.uk/equalityanddiversity
— www.communication people.co.uk
|
D |
Пацієнтам, які перенесли інсульт, і особам, які за ними доглядають, слід надавати інформацію про інсульт і реабілітацію. |
|
|
|
|
A |
Інформація повинна бути доступна для пацієнтів та осіб, які за ними доглядають, у плановому порядку і пропонувати використання активних інформаційних стратегій, які включають в себе освіту і методи консультування. |
|
|
|
|
A |
Інформація повинна бути адаптована до інформаційних потреб окремих пацієнтів та осіб, які за ними доглядають, зрозуміла, якісна і повторена в міру необхідності. |
|
|
|
|
D |
Інформація повинна бути адаптована до комунікаційних і візуальних потреб окремих пацієнтів та осіб, які за ними доглядають. Пацієнти з афазією повинні забезпечуватися доступними і легкими для читання матеріалами, мати достатньо часу для засвоєння і повинні перевірятися фахівцями охорони здоров’я з метою забезпечення розуміння. |
|
|
|
|
A |
Інформаційні потреби повинні перевірятися й інформація повинна бути надана у відповідні моменти в ході маршруту відновлення, оскільки потреби в інформації з часом змінюються. |
Коментар робочої групи:
В Україні активне надання інформації щодо інсульту для пацієнтів та осіб, які за ними доглядають, потребує активного розвитку і наповнення різноманітними матеріалами.
7.2. Підтримка осіб, які доглядають за хворим
Для осіб, які доглядають за хворими, характерним є напруження, в тому числі тривога і/або депресія в деякий момент після інсульту, які можуть зберегтися і в довгостроковій перспективі догляду. В деяких ділянках ураження мозку тривога пов’язувалася з наявністю когнітивного дефіциту або поведінкових змін у пацієнта. Дослідження осіб, які доглядають за пацієнтами на інсульт, також встановлювали це, але не завжди. Дружини дратівливих або пригнічених пацієнтів мають більшу ймовірність депресії. Немає ніяких доказів того, що будь-яка з цих асоціацій є причиною. Проте ці фактори можуть бути застережливим знаком для тих, хто оцінює, чи у сім’ї є напруження.
|
|
Якщо в особи, яка доглядає за інсультним хворим, є підозра на клінічну депресію або тривогу, їй рекомендується звернутися по допомогу до відповідного члена команди загальної практики. |
Перелік деяких організацій, які надають підтримку та інформацію для пацієнтів, які перенесли інсульт, і осіб, які за ними доглядають, включено у розділ 7.3.
7.3. Джерела подальшої інформації
7.3.1. Національні організації з інсульту
Коментар робочої групи:
Корисні сайти в Україні:
1. ВГО «Українська асоціація боротьби з інсультом»
Адреса для листування: 02222, м. Київ, а/с 77, ВГО УАБІ. Тел./факс (044) 530-54-89
http://uabi.org.ua/main/, http://insult.net.ua/
2. www.реабилитация, kiev.ua
3. www.oberigclinic.com.ua
4. http://www.physrehab.org.ua/
Список скорочень
CHSS Шотландська служба допомоги хворим
із захворюваннями органів грудної клітки,
серцево-судинними захворюваннями
та інсультом
ICF Міжнародна класифікація функціонування, обмежень життєдіяльності і здоров’я
ICIDH Міжнародна класифікація уражень,
непрацездатності й обмежень
NHS Національна служба охорони здоров’я
NIHSS Національний інститут інсульту
SIGN Шотландська міжуніверситетська мережа
з розробки настанов
ААК Аугментативна альтернативна комунікація
ВР Відносний ризик
ДІ Довірчий інтервал
ЕМГ Електроміограма
ЕС Електрична стимуляція
ІПР Індивідуальна програма реабілітації
КРБС Комплексний реґіонарний больовий синдром
НМЕС Нервово-м’язова електростимуляція
НПЗЗ Нестероїдні протизапальні засоби
РКВ Рандомізовані контрольовані випробування
СВЕ Сумарна величина ефекту
СР Середня різниця
ССР Стандартизована середня різниця
ТГВ Тромбоз глибоких вен
ТІА Транзиторна ішемічна атака
ФЕС Функціональна електростимуляція
ЧШЕСН Черезшкірна електростимуляція нерва
Додаток 1.
Основні питання, використані для розробки настанови
|
Ключові питання |
Розділ настанови |
|
|
1 |
2 |
|
|
1 |
Які є докази ефективності наступних втручань для поліпшення ходи, рівноваги та рухливості у пацієнтів з інсультом? (а) тренувань на біговій доріжці (б) біологічного зворотного зв’язку (будь-якого типу) (в) електричної стимуляції (ЕС або FES) (г) ортези (будь-якого типу) (д) тренування певних завдань (е) нейрофізіологічних тренувань (є) тренувань з фізичного фітнесу (ж) тренувань ходи за допомогою електромеханічних засобів (з) тренувань з повторювання завдань (і) допоміжних засобів для ходьби (палички, рамки Циммера, ходунки) (й) зміцнення (к) інтенсивності. Розглянути: тривалість лікування; 5 днів проти 7 днів |
4.2 |
|
2 |
Які є докази ефективності наступних втручань для поліпшення функції верхньої кінцівки у пацієнтів з інсультом? (а) електричної стимуляції (ЕС або FES) (б) біологічного зворотного зв’язку (в) віртуальної реальності (г) двосторонніх тренувань (д) обмеженої індукційної терапії (е) тренувань з повторення завдань (є) тренувань розумової практики і уявлення (ж) накладання шин (з) електромеханічних/робототехнічних пристроїв (і) терапевтичних підходів (й) інтенсивності втручання |
4.3 |
|
3 |
Яка ефективність наступних втручань для поліпшення функції зору, якості життя і функціональної активності в повсякденному житті у пацієнтів, які перенесли інсульт із візуальною неуважністю, дефектами поля зору або порушеннями рухливості очей? (а) скринінгу та оцінки (б) компенсаційних стратегій (в) стратегії заміщення (г) стратегії відновлення. Включені терміни: когнітивна реабілітація, ортоптичне тренування, розміщення міток, сканування активація кінцівки, допоміжні засоби, адаптація до оточуючого середовища, призми/коригуючі окуляри, направлення, відновлення окуломоторики, пластирі, компенсаторні рухи голови, тренування зору |
4.5 |
|
1 |
2 |
|
|
4 |
Як повинні оцінюватися пацієнти, які перенесли інсульт на предмет стану харчування з метою виявлення пацієнтів із ризиком, які вимагають корекції харчування? |
4.7.2 |
|
5 |
Чи є докази того, що пацієнти, які перенесли інсульт з ризиком щодо харчування і/або дисфагії, отримують користь від харчових добавок, харчового збагачення або консультацій дієтолога? Вкажіть це |
4.7.3 |
|
6 |
Чи є докази ефективності наступного лікування у пацієнтів після інсульту, які не можуть адекватно ковтати? (а) вправи для полегшення з/без біологічним зворотним зв’язком (б) покращення чутливості |
4.7.4 |
|
7 |
Які заходи ефективні для зниження слинотечі у пацієнтів після інсульту? Розглянути: трициклічні антидепресанти, Clostridium ботулотоксин типу А, променеву терапію, гіосцин |
4.7.5 |
|
8 |
Які з наступних втручань є ефективними в досягненні тримання у інсультних хворих з нетриманням? (а) тренування сечового міхура із своєчасного сечовипускання (б) естроген (в) оксибутинін (г) біологічний зворотний зв’язок (д) антихолінергічні засоби (е) дулоксетин |
4.8 |
|
9 |
Які є докази ефективності наступних втручань у лікуванні спастики? (а) вправи (б) шини (в) електрична стимуляція/функціональна електрична стимуляція (г) антиспастичні препарати (баклофен, тизанідин, дантролен і діазепам) (д) ботулінічний токсин (е) хірургія |
4.9 |
|
10 |
Які докази щодо наступних втручань з профілактики та лікування підвивиху плеча з точки зору зменшення підвивихів, поліпшення функції і зменшення болю? (а) підтримуючі засоби (б) кріплення (в) стрічки (г) електрична стимуляція (д) позиціонування (е) руки (маніпуляції, мобілізація) |
4.10 |
|
11 |
Які заходи показали ефективність в лікуванні центрального постінсультного болю у хворих, які перенесли інсульт? (В тому числі: габапентин, прегабалін) Розглянути: невропатичний біль Виключити: спастичність і біль плеча |
4.11.2 |
|
1 |
2 |
|
|
12 |
Які є докази того, що наступні методи лікування геміплегічного болю плеча поліпшують або зберігають функції плеча або зменшують біль? (а) фізична терапія (б) ультразвук (в) стропи, підтримання і пов’язки (г) позиціонування (д) нестероїдні протизапальні лікарські засоби (е) черезшкірна електрична стимуляція нерва (є) внутрішньосуглобові ін’єкції (ж) голковколювання, масаж та інша додаткова терапія (з) антидепресанти. Розглянути: профілактику та лікування |
4.12, 4.13 |
|
13 |
Які втручання показали ефективність у лікуванні постінсультної втоми? |
4.14 |
|
14 |
Чи ефективні і прийнятні наступні втручання у пацієнтів з емоційною лабільністю (емоційністю) для поліпшення контролю і повсякденного функціонування? (а) просвіта пацієнтів і консультації (б) антидепресанти. Розглянути: переваги пацієнта |
4.15.2 |
|
15 |
Які докази свідчать про ефективність і прийнятність для пацієнтів наступних методів для профілактики постінсультної депресії? (а) антидепресантів (б) психотерапії |
4.15.3 |
|
16 |
Які докази свідчать про ефективність і прийнятність для пацієнтів наступних методів для лікування постінсультної депресії? (а) антидепресантів (б) психотерапії |
4.15.4 |
|
17 |
Які втручання є ефективними у вирішенні проблем: (а) з постінсультної емоційної перебудови і почуття власної гідності, вигляду тіла і сексуальності? (б) погляди і переконання, пов’язані з інсультом, тобто самостійність і впевненість у собі? |
4.15.5, 4.16 |
|
18 |
Які є докази безпеки та ефективності наступних втручань щодо зменшення кількості випадків тромбоемболії у хворих на інсульт? (а) компресійних еластичних панчіх різного ступеня компресії (б) ранньої мобілізації |
4.19.4, 4.19.5 |
|
19 |
Чи корисна рання виписка з підтримкою з точки зору підвищення самостійності та покращення фізичного і психологічного благополуччя пацієнтів та осіб, які за ними доглядають? |
5.3 |
|
20 |
Чи є кращою реабілітація в домашніх умовах порівняно з амбулаторною (або в лікарні/в денному стаціонарі) щодо поліпшення самостійності і активності в повсякденній життєдіяльності? |
5.4, 5.5 |
|
21 |
Яку інформацію потребують пацієнти після інсульту та особи, які за ними доглядають, при виписці? |
7.1 |