Газета «Новости медицины и фармации» 9 (460) 2013
Вернуться к номеру
Лечение артериальной гипертензии, ишемической болезни сердца и хронической сердечной недостаточности у больных пожилого возраста
Авторы: Дядык А.И., Багрий А.Э., Щукина Е.В., Холопов Л.С., Цыба И.Н., Приколота О.А., Христуленко А.Л., Багрий Е.А., Донецкий национальный медицинский университет им. М. Горького
Рубрики: Семейная медицина/Терапия, Нефрология, Терапия
Разделы: Медицинское образование
Версия для печати
Актуальность рассмотрения вопросов лечебной тактики при распространенных сердечно-сосудистых заболеваниях применительно к категории пациентов пожилого возраста (в Украине — > 60 лет) сомнений не вызывает. Пожилой возраст ассоциирован с целым рядом изменений сердечно-сосудистой системы (и других систем организма), которые могут предрасполагать к развитию сердечно-сосудистых заболеваний и увеличивать темп их прогрессирования.
Пожилому возрасту присуща высокая распространенность коморбидных состояний. В странах Западной Европы и Северной Америки примерно 80 % пожилых лиц (≥ 65 лет) имеют по крайней мере одно хроническое заболевание и примерно 50 % — не менее двух таких заболеваний. Среди лиц этого возраста распространенность заболеваний опорно-двигательного аппарата может достигать более 60 %, онкологических нарушений — более 30 %, хронического поражения почек — более 30 %, сахарного диабета — более 20 %. Также высока распространенность иных коморбидных состояний, в т.ч. таких, которые могут существенно снижать приверженность больных к выполнению врачебных рекомендаций (например, снижение зрения и слуха, деменция). Среди белокожего населения США в возрасте ≥ 65 лет, например, распространенность деменции оценивается в 13 % (она выше у женщин в сравнении с мужчинами), среди лиц в возрасте > 80 лет деменция выявляется примерно в 40 % случаев. В США примерно 1/3 госпитализированных по любым показаниям в стационары больных в возрасте ≥ 65 лет имеют деменцию.
Высокая распространенность сердечно-сосудистых заболеваний и значительная сопряженная с ними смертность у пожилых делают необходимым улучшение их профилактики, диагностики, прогнозирования и лечения. Показано, что современные подходы, используемые в диагностике и лечении сердечно-сосудистых заболеваний, достаточно эффективны и у пожилых. В ряде стран Западной Европы и Северной Америки за последнее десятилетие прослеживается устойчивая тенденция к уменьшению риска развития осложнений и сердечно-сосудистой смертности среди лиц в возрасте 60–74 лет, имеющих артериальную гипертензию (АГ), инфаркт миокарда (ИМ), хроническую сердечную недостаточность (ХСН), фибрилляцию предсердий, ишемический инсульт, сахарный диабет. Здесь следует отметить определенную лимитированность имеющихся данных доказательной медицины применительно к лицам пожилого возраста: в крупные рандомизированные контролируемые исследования (РКИ) нередко в недостаточном количестве включаются пациенты в возрасте > 70 лет и тем более > 75 лет, в особенности с коморбидными поражениями и с когнитивными нарушениями. Кроме того, совершенно отсутствуют исследования с современными протоколами, куда входили бы пожилые лица, пребывающие в домашних условиях и требующие постоянного постороннего ухода. В связи с этим указывается, что даже если пожилые лица включаются в крупные современные РКИ, то особенности состояния их здоровья существенно отличаются от тех, которые имеются у сравнимых по возрасту больных из реальной жизни (т.е. из рутинной клинической практики).
Подробное изложение современных лечебных подходов при АГ, ишемической болезни сердца (ИБС), ХСН читатель может найти в нескольких опубликованных нами ранее (в 2012 г.) семинарах. В настоящей работе информация представлена следующим образом: по каждому из указанных трех состояний кратко приведены общие вопросы лечебной тактики (некоторые аспекты дополнились или видоизменились за прошедший год), также отмечены те особенности, которые важны именно для больных пожилого возраста.
Артериальная гипертензия у пожилых
АГ регистрируется у 50–70 % лиц пожилого возраста. У этой категории пациентов АГ нередко представлена особым вариантом, обозначаемым как изолированная систолическая АГ (с повышенными уровнями систолического артериального давления (АД) при нормальных или даже сниженных значениях диастолического АД (ДАД)). Возрастающее при этом пульсовое АД (разница между систолическим и диастолическим) рассматривается как важный самостоятельный фактор неблагоприятного сердечно-сосудистого прогноза (в более значительной степени у женщин).
Изолированная систолическая АГ (ИСАГ)
Рядом мировых экспертов ИСАГ рассматривается как отдельное патологическое состояние, присущее пожилым, связанное с уменьшением податливости стенки артерий; при ИСАГ увеличено систолическое АД и снижено ДАД. Повышение систолического АД (САД) является важным патофизиологическим фактором, способствующим развитию гипертрофии левого желудочка (ЛЖ) сердца; снижение ДАД может приводить к ухудшению коронарного кровотока. Распространенность ИСАГ увеличивается с возрастом, у пожилых лиц это наиболее частая форма АГ (до 80–90 % всех случаев АГ в западных странах). У пожилых лиц наличие ИСАГ сопряжено с более значимым увеличением степени сердечно-сосудистого риска, чем наличие систолодиастолической АГ (при сравнимых величинах САД). Для оценки степени дополнительного сердечно-сосудистого риска при ИСАГ следует использовать те же уровни САД, те же обозначения факторов риска, поражений органов-мишеней и сопутствующих заболеваний, что и при систолодиастолической АГ. При этом следует иметь в виду, что особенно низкие уровни ДАД (60–70 мм рт.ст. и ниже) ассоциированы с дополнительным повышением риска.
АГ «белого халата»
АГ «белого халата» (АГ в кабинете врача, «офисная» АГ) диагностируется, если АД, измеренное в кабинете врача, составляет ≥ 140/90 мм рт.ст. не менее чем в 3 случаях при нормальных значениях АД дома и по данным суточного мониторирования АД. Этот вариант АГ более часто отмечается у лиц пожилого возраста и у женщин. Считается, что сердечно-сосудистый риск у таких пациентов ниже, чем у больных с персистирующей АГ (т.е. с уровнями АД, которые превышают нормальные при измерении дома и при 24-часовом мониторировании), но, вероятно, выше, чем у нормотензивных лиц.
Цели лечения АГ у пожилых лиц
Основная цель лечения АГ у больных пожилого возраста (как и у лиц с АГ в целом) — это снижение сердечно-сосудистого риска, уменьшение риска развития ХСН и хронической почечной недостаточности. Благоприятные эффекты лечения должны быть соотнесены с риском, сопряженным с возможными осложнениями лечения, при этом следует принять во внимание, что пожилые в сравнении с лицами среднего возраста имеют более высокую вероятность развития побочных эффектов лекарственных препаратов, нежелательных взаимодействий лекарственных средств, у них чаще имеет место применение многокомпонентных лечебных программ (следует стремиться избежать полипрагмазии). В лечебной тактике важно предусмотреть меры, направленные на коррекцию выявленных у больного потенциально корригируемых факторов сердечно-сосудистого риска, включая курение, дислипидемию, абдоминальное ожирение, сахарный диабет.
До недавнего времени вопрос о необходимости применения антигипертензивных препаратов у больных с АГ в возрасте 80 лет и старше был предметом дискуссий, однако сейчас есть вполне определенные доказательства того, что антигипертензивное лечение и у этой категории пожилых лиц сопровождается благоприятными изменениями сердечно-сосудистого прогноза.
Целевые уровни АД в ходе антигипертензивной терапии у пожилых пациентов такие же, как и у более молодых лиц с АГ (САД менее 140 мм рт.ст., а среди лиц в возрасте 75–80 лет и старше, по мнению экспертов США (2011 г.), — менее 145 мм рт.ст.; целевое АД для лиц с сахарным диабетом — < 140/80 мм рт.ст.). При этом важно иметь в виду, что в пожилом возрасте уровни АД обычно более значимо варьируют, что пожилые более склонны к развитию эпизодов гипотензии (в т.ч. ортостатической, постуральной). В связи с этим целевые уровни АД, предписываемые мировыми рекомендациями, должны рассматриваться именно как рекомендуемые, но не как те, которых необходимо достичь непременно; выбор целевого уровня АД для конкретного больного должен быть индивидуальным.
Лечение
Лечебные подходы при АГ в Украине регламентируются сейчас приказом № 384 от 24.05.2012 г. «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при АГ», а также «Уніфікованим клінічним протоколом первинної, екстренної та вторінної (спеціалізованої) медичної допомоги прі АГ». В соответствии с этими (а также соответствующими им международными) рекомендациями пожилым пациентам с АГ рекомендуются стандартные подходы к изменению образа жизни. Они включают:
— снижение массы тела для пациентов с ожирением (если индекс массы тела более 30 кг/м2);
— регулярные физические нагрузки;
— уменьшение употребления поваренной соли;
— уменьшение употребления алкоголя;
— уменьшение употребления насыщенных жиров (жиров животного происхождения);
— увеличение употребления свежих фруктов и овощей;
— прекращение курения.
Фармакологическое лечение требуется большинству пожилых больных с АГ, основная цель этого лечения — улучшение сердечно-сосудистого прогноза. Применение антигипертензивных препаратов у больных АГ в возрасте ≥ 80 лет также сопровождается улучшением сердечно-сосудистого прогноза. Адекватное фармакологическое лечение АГ не оказывает неблагоприятного действия на когнитивную функцию у пожилых больных, не повышает риск развития деменции, более того, оно, вероятно, может такой риск снижать. Лечение должно начинаться с малых доз, которые постепенно при необходимости можно повышать. Весьма желателен выбор препаратов с суточной продолжительностью действия. Наиболее часто для лечения АГ применяются 5 классов антигипертензивных препаратов (обозначаемых обычно как базисные): ингибиторы ангиотензинпревращающего фермента (АПФ), антагонисты рецепторов ангиотензина II (сартаны), блокаторы кальциевых каналов (чаще — дигидропиридиновые), тиазидовые диуретики и b-адреноблокаторы. У пожилых больных могут быть использованы любые из перечисленных 5 классов базисных антигипертензивных средств. b-адреноблокаторы не рассматриваются сейчас как антигипертензивные средства выбора для пожилых пациентов с неосложненной АГ, однако они должны быть назначены лицам, перенесшим инфаркт миокарда (особенно в течение ближайших 1–3 лет), а также тем, кто имеет сопутствующую хроническую сердечную недостаточность. При выборе в качестве начального подхода монотерапии антигипертензивным препаратом предпочтение обычно отдают блокатору кальциевых каналов либо тиазидовому/тиазидоподобному диуретику, при необходимости к ним добавляют либо ингибитор ангиотензинпревращающего фермента, либо сартан. Многим больным уже на начальном этапе лечения может быть назначена комбинированная антигипертензивная терапия двумя препаратами. При необходимости используют трехкомпонентную антигипертензивную терапию (обычно это блокатор кальциевых каналов + тиазидовый/тиазидоподобный диуретик + ингибитор ангиотензинпревращающего фермента/сартан). Комбинация ингибитора ангиотензинпревращающего фермента с сартаном сейчас не используется. При наличии у больного высокого или очень высокого уровня дополнительного сердечно-сосудистого риска в лечебную стратегию должны быть включены статин (например, аторвастатин в дозе 10 мг/сут, при наличии сопутствующей ИБС доза должна быть выше) и аспирин (75–100 мг/сут, после достижения контроля АД, после еды вечером) — при переносимости и отсутствии противопоказаний, для постоянного приема. Основная цель назначения статина и аспирина в этом случае — уменьшение риска сердечно-сосудистых осложнений.
Понятием «резистентная АГ» обозначают случаи, когда уровни АД удерживаются выше целевых, несмотря на то, что пациент (1) придерживается рекомендаций по изменению стиля жизни (в т.ч. по органичению поваренной соли), (2) принимает 3 класса хорошо сочетающихся между собой антигипертензивных препаратов в полных дозах, (3) один из этих 3 классов препаратов является диуретиком.
В случае если предполагается наличие резистентной АГ, на начальном этапе необходимо проверить приверженность больного к лечению и адекватность выполнения им рекомендаций по изменению стиля жизни. Также необходимы поиск и лечение симптоматических АГ.
Если принято решение об использовании 4-компонентной антигипертензивной терапии, то можно к уже применяемой комбинации, включающей блокатор кальциевых каналов, тиазидовый или тиазидоподобный диуретик и ингибитор ангиотензинпревращающего фермента или сартан, добавить: 1) антагонист альдостерона (эплеренон или спиронолактон в небольшой дозе — 25 мг/сут) с учетом важной роли гиперальдостеронизма, в т.ч. субклинического, в развитии резистентной АГ; 2) петлевой диуретик (фуросемид или торасемид), обычно у больных с сопутствующим хроническим заболеванием почек; 3) калий-сберегающий диуретик, не относящийся к антагонистам альдостерона (триамтерен или амилорид), в части случаев они также могут быть эффективны при резистентной АГ; 4) другой блокатор кальциевых каналов (если ранее был назначен дигидропиридиновый, то добавить не-дигидропиридиновый и наоборот); 5) препарат центрального действия (моксонидин или урапидил) и/или a-адреноблокатор (доксазозин, особенно у лиц с аденомой предстательной железы); 6) нитрат (изосорбида динитрат или мононитрат).
При необходимости может быть использовано лечение, включающее более 4 антигипертензивных препаратов, однако следует иметь в виду, что в этом случае (1) какие-либо определенные рекомендации, кроме перечисленных выше, по созданию столь сложных лечебных программ отсутствуют, дальнейший выбор лечения основывается преимущественно на опыте врача и (2) дополнительно возрастает риск лекарственных взаимодействий и развития эпизодов гипотензии.
Направление больного на консультацию к специалисту
Значительная часть пожилых больных с АГ могут находиться под наблюдением семейного врача/врача общей практики. Направление больного на консультацию к специалисту (кардиологу, нефрологу и др.) оправдано, если:
— у больного на фоне имеющейся АГ развиваются такие осложнения, как сердечная недостаточность или снижение функции почек;
— имеет место недостаточный ответ на применение комбинированной антигипертензивной терапии, включающей 3 и более класса антигипертензивных препаратов;
— имеются значимые побочные эффекты лечения;
— есть сомнения в соотношении польза/риск лечения для конкретного больного.
Наблюдение за пожилым больным с АГ
Для достижения целевых цифр АД при АГ требуются неоднократные визиты к врачу с целью своевременного изменения лечения (включая титрование доз препаратов). При наличии у пожилого больного затруднений с передвижением могут требоваться визиты врача/медсестры на дому. После достижения целевого АД частота визитов может быть значительно уменьшена; их кратность у пожилых больных на этом этапе может составлять примерно 1 раз в 6 месяцев. Цели визита: 1) проверка приверженности к лечению; 2) оценка побочных эффектов, включая ортостатическую гипотензию; 3) проведение беседы с разъяснением полезности антигипертензивной терапии для здоровья и поощрением больного к продолжению лечения. При длительном наблюдении за больным также необходимо проверять, насколько взяты под контроль такие модифицируемые факторы сердечно-сосудистого риска, как дислипидемия, диабет, курение и т.д.; следует повторно обсуждать с больным вопросы диеты и изменений стиля жизни. Ежегодно рекомендуется контролировать состояние функции почек и регистрировать электрокардиограмму с целью оценки состояния органов-мишеней при АГ. Больным, получающим ингибиторы АПФ, антагонисты альдостерон или сартаны, требуется 1 раз в 3–6 месяцев контролировать состояние функции почек и уровни электролитов крови. Лечение АГ обычно постоянное и продолжается пожизненно.
Повышение приверженности пожилых лиц к лечению при АГ
Следует информировать больного о риске, связанном с наличием АГ, и о благоприятном влиянии эффективного лечения на этот риск. Инструкции по лечению АГ должны быть письменными и устными, максимально простыми, изложенными понятным для больного языком. Лечебные рекомендации должны быть подобраны в соответствии с особенностями стиля жизни пациента. Желательно упростить схему лечения путем максимального уменьшения количества применяемых лекарственных средств (для этого можно использовать комбинированные антигипертензивные препараты). К обсуждению информации о заболевании и о планах по лечению, может быть, целесообразно привлечь родственников больного (и лиц, обеспечивающих уход за ним). Во многих случаях полезно рекомендовать контроль АД на дому (в т.ч. самоконтроль). При визитах обязательно контролировать побочные эффекты препаратов и соответственно изменять лечебные рекомендации. Для облегчения выполнения лечебного режима препараты удобно раскладывать в разделенные по периодам приема пластмассовые контейнеры («утро», «день», «вечер» и др.), также применимы блистеры с календарной упаковкой (для препаратов однократного в сутки приема); в целях напоминания больному о времени приема препаратов можно использовать сигнал будильника (установленного в мобильном телефоне ежесуточно на определенное время).
Типичные проблемы, которые могут возникнуть при лечении пожилого больного с АГ
Ограничение поваренной соли в рационе у пожилых реализовать может быть сложнее, чем у более молодых пациентов ввиду (1) связанного с возрастом ослабления интенсивности вкусовых ощущений и (2) усложнения (из-за меньшей мобильности) приобретения свежих продуктов и приготовления пищи. Рекомендации по ограничению калоража пищи и снижению массы тела часто оказываются неуспешными. Наличие у больного сопутствующих заболеваний может препятствовать назначению некоторых лекарственных препаратов. Значительно снижают приверженность к лечению когнитивные нарушения. Необходимость применения многокомпонентного медикаментозного лечения увеличивает риск развития взаимодействий между лекарственными препаратами, возникновения побочных эффектов, снижения приверженности. Имеется повышенный риск развития эпизодов гипотензии (в т.ч. гипотензии после еды — постпрандиальной, ортостатической). Это увеличивает вероятность падений (и возможных переломов).
Суммируя раздел по лечебной тактике при АГ у пожилых, следует еще раз подчеркнуть некоторые важные аспекты проблемы. АГ — важная причина смерти и развития сердечно-сосудистых осложнений у пожилых больных. Имеются убедительные свидетельства того, что эффективное лечение АГ у пожилых, в т.ч. у лиц в возрасте > 80 лет, сопровождается отчетливым уменьшением сердечно-сосудистого риска. У пожилых лиц с АГ имеется более высокая (в сравнении с больными АГ среднего возраста) вероятность развития побочных эффектов лечения и эпизодов гипотензии. Необходимо принимать во внимание, что в крупные РКИ, как правило, не входили достаточно ослабленные больные. В связи с этим полученные результаты не всегда могут в полной мере быть перенесены на ослабленных пожилых пациентов. Эта группа больных имеет особенно высокий риск развития побочных эффектов лечения.
Ишемическая болезнь сердца: общие подходы к лечению
Распространенность ишемической болезни сердца (ИБС) у пожилых лиц существенно выше в сравнении с людьми среднего возраста. По данным эпидемиологических исследований, > 30 % лиц общей популяции в возрасте > 65 лет имеют клинические проявления стенокардии или ранее переносили ИМ, примерно у 30 % имеет место бессимптомное течение ИБС. ИМ в пожилых возрастных группах в 2/3 случаев представлен как ИМ без элевации сегмента ST и лишь в 1/3 случаев — как ИМ с элевацией сегмента ST. Среди пожилых лиц обоих полов ИБС регистрируется примерно с равной частотой (в отличие от более молодых, у которых распространенность ИБС выше среди мужчин). У пожилых лиц поражения коронарных артерий чаще, чем у более молодых, представлены как многососудистые; у них также чаще выявляется стенозирование общего ствола левой коронарной артерии. ИБС — наиболее частая причина смерти лиц пожилого возраста.
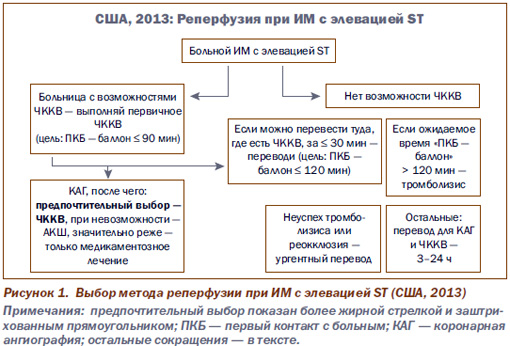
В 2012–2013 гг. обновлены Рекомендации по лечению больных со всеми видами острого коронарного синдрома (ОКС) экспертов США и Европы. Ниже кратко перечислены основные подходы к диагностике и лечению ОКС; на рис. 1 представлена схема выбора реперфузионного подхода при ИМ с элевацией сегмента ST.
Основные подходы к диагностике и лечению ОКС(адаптировано из Рекомендаций экспертов США и Европы 2012–2013 гг.):
— Должны быть созданы локальные системы организации экстренной помощи при ОКС.
— Для диагностики ОКС используются данные клинической картины, электрокардиографии, определение тропонинов. Важна оценка степени коронарного риска и риска кровоточивости (имеются специальные шкалы).
— Предпочтительный метод реперфузии при всех вариантах ИМ — первичное чрескожное коронарное вмешательство (ЧККВ). Сроки его проведения: при ИМ с элевацией сегмента ST — до 24 ч от начала симптомов; при ИМ без элевации сегмента ST — до 72 ч от начала симптомов.
— Тромболизис (в т.ч. догоспитальный — тенектеплазой) сохраняет позиции у больных ИМ с элевацией ST (или новой/возможно новой блокадой левой ножки пучка Гиса) в сроки до 12 ч от начала симптомов, если ожидаемое время между первым контактом с больным (ПКБ) и началом ЧККВ превышает 2 ч. После тромболизиса (даже успешного!) рекомендуется выполнение коронарной ангиографии с последующим ЧККВ в сроки 3–24 ч.
— Если больной ИМ находится в коме (остановка сердца, фибрилляция желудочков/желудочковая тахикардия) эксперты США рекомендуют выполнение немедленной терапевтической гипотермии (доступность в Украине?).
— Немедленно (при отсутствии противопоказаний и непереносимости) — аспирин в дозе 150–300 мг (независимо от того, проводится ли реперфузия, какая она, какой вид ингибитора рецепторов тромбоцитов P2Y12 применяется), разжевать. В последующем аспирин — неопределенно долго в дозе 75–100 мг/сут.
— Немедленно (при отсутствии противопоказаний и непереносимости) — ингибитор рецепторов тромбоцитов P2Y12 в нагрузочной дозе: клопидогрель (перед ЧККВ — 600 мг, без ЧККВ — 300 мг) или тикагрелор (применяется перед первичной ЧККВ в дозе 180 мг, он не используется у лиц, которым проводится тромболизис). В последующем (до 12 месяцев после перенесенного ОКС) поддерживающие дозы клопидогреля 75 мг/сут, тикагрелора — по 90 мг 2 раза в сутки.
— Если коронарная анатомия не подходит для ЧККВ, то необходимо проведение аортокоронарного шунтирования, особенно если имеются кардиогенный шок, отек легких, особенно высокий сердечно-сосудистый риск.
— Для кардио- и вазопротекции: высокие дозы статинов (специально указана предпочтительность аторвастатина), ингибитор АПФ или сартан (лишь варсартан), b-адреноблокаторы (b-АБ), антагонист альдостерона (эплеренон).
— Если больному не выполнялась коронарная ангиография и к ней нет противопоказаний, то перед выпиской рекомендовано проведение неинвазивного стресс-теста для определения необходимости в ней (индуцируемая ишемия).
— Всемерно поощрить отказ от курения (в т.ч. пассивного), иные общепринятые изменения образа жизни.
В конце 2012 г. также обновлены рекомендации экспертов США по лечению больных с хронической ИБС (основные положения представлены ниже).
Основные рекомендации по диагностике и лечению хронической ИБС (адаптировано из Рекомендаций экспертов США 2012 г.):
— Изменения образа жизни (контроль массы тела, физическая активность, ограничение алкоголя, поваренной соли, увеличение употребления свежих овощей, нежирных молочных продуктов).
— Целевое АД < 140/90 мм рт.ст. Антигипертензивные препараты следует назначать при АД ≥ 140/90 мм рт.ст. Выбор препаратов индивидуален, может включать ингибитор АПФ или сартан ++ b-АБ, при необходимости — + диуретик и/или блокатор кальциевых каналов.
— Гликозилированный гемоглобин. Для больных с небольшой продолжительностью диабета и значительной ожидаемой продолжительностью жизни целевой уровень ≤ 7,0 %. Целевой уровень в пределах 7,0–9,0 % возможен для лиц пожилого возраста, с гипогликемией в анамнезе, с наличием микро- и макрососудистых осложнений, с наличием сопутствующих заболеваний.
— Для всех больных желательны 30–60 мин умеренной/интенсивной аэробной физической активности, например быстрой ходьбы, не менее 5, а лучше 7 дней в неделю. В дополнение к этому — увеличение повседневной физической активности (ходьба на работе, работа по дому, саду) для улучшения кардиореспираторной функции.
— Для тех больных с хронической ИБС, которые принимают алкоголь, возможно его употребление при соблюдении дозировки: для женщин — 1 доза (120 мл вина, или 360 мл пива, или 30 мл крепкого спиртного), для мужчин — 1–2 дозы в день. Алкоголь полностью устранить у беременных, у лиц с алкоголизмом и с заболеваниями печени.
— В добавление к изменениям стиля жизни больному должны быть назначены статины в умеренной или высокой дозе, если нет противопоказаний и документированных побочных эффектов. Целевой уровень холестерина липопротеидов низкой плотности < 2,0–2,5 ммоль/л.
— Антитромбоцитарные: аспирин 75–150 мг/сут — неопределенно долго всем, если нет противопоказаний. Если противопоказан аспирин — прием клопидогреля 75 мг/сут. У некоторых больных с хронической ИБС с высоким риском возможен длительный прием аспирина 75–150 мг/сут + клопидогреля 75 мг/сут. Плановое ЧККВ со стентированием (независимо от типа стента) не должно выполняться, если имеется низкая вероятность того, что пациент будет переносить или принимать двойную антитромбоцитарную терапию в течение необходимого периода времени (в целом желательно до 12 мес., при имплантации непокрытого стента — не менее 1 мес., покрытого — не менее 6 мес.).
— b-АБ — всем больным со сниженной систолической функцией ЛЖ (фракция изгнания (ФИ) ЛЖ < 45 %), независимо от наличия симптомов ХСН и от того, переносил ли больной ИМ, если не противопоказано — неопределенно долго. Больным с сохранной систолической функцией ЛЖ — а-АБ в течение 3 лет после ИМ/ОКС. При ФИ ЛЖ ≥ 45 % применение b-АБ возможно и на постоянной основе у больных ИБС, не переносивших ИМ, у постинфарктных в сроки > 3 лет, а также у остальных лиц с а/с сосудистыми поражениями.
— Блокада ренин-ангиотензин-альдостероновой системы: ингибиторы АПФ необходимо назначать всем больным с хронической ИБС, в особенности при ФИ ЛЖ < 45 %, наличии АГ, диабета, хронического поражения почек, если не противопоказано. Сартаны — всем больным с хронической ИБС, которые не переносят ингибиторы АПФ (валсартан, телмисартан). Антагонист альдостерона (эплеренон) — постинфарктным больным, а также лицам с ХСН ФК II–IV, длительно, если не противопоказано.
— Антиангинальными препаратами 1-й линии являются b-АБ. При их непереносимости или недостаточной эффективности добавить блокаторы кальциевых каналов или длительно действующие нитраты. В Европе как важный антиангинальный препарат рассматривается ивабрадин (обычно добавляют к b-АБ или применяют вместо них при непереносимости), если синусовый ритм и ЧСС > 70 уд/мин.
— Реваскуляризация. Подробное изложение ее места при хронической ИБС требует отдельного рассмотрения. Основное применение: 1) для улучшения прогноза — при выраженном стенозе общего ствола левой коронарной артерии, а также при 2–3-сосудистом поражении; 2) для уменьшения симптомов при их сохранении на оптимальной медикаментозной терапии.
— Не рекомендовано использование с целью снижения сердечно-сосудистого риска следующих подходов при хронической ИБС: гормонозамещающей терапии эстрогенами, витаминов С, Е, В6, В12, фолиевой кислоты, бета-каротина, селена, хрома, коэнзима Q, чеснока.
Ишемическая болезнь сердца: тактика у пожилых
Особенности лечебной тактики у больных ИБС пожилого возраста (адаптировано из Рекомендаций экспертов США и Европы 2012–2013 гг.):
1. В целом:
— Больные в возрасте > 70–75 лет, а также лица с сопутствующими заболеваниями и ослабленные пациенты были недостаточно представлены в современных РКИ при ИБС, ввиду чего переносить на эти категории больных лечебные подходы из имеющихся отечественных и международных рекомендаций следует с большой осторожностью.
— Применение инвазивных подходов к лечению ИБС (особенно при ОКС) обеспечивает у пожилых столь же значительное благоприятное влияние на сердечно-сосудистый прогноз, как и у лиц среднего возраста (правда, увеличиваются риск осложнений этих процедур и риск кровоточивости). Пожилой возраст сам по себе не должен рассматриваться как противопоказание к инвазивному лечению при ИБС.
— Аспирин достаточно хорошо изучен в РКИ у пожилых (как анти-тромбоцитарный препарат при ОКС и хронической ИБС). У пожилых при его применении повышен риск кровоточивости и желудочно-кишечных поражений, ввиду чего следует применять наименьшие из рекомендованных доз (нагрузочная при ОКС — не более 150 мг/сут, поддерживающая — обычно 75 мг/сут). Целесообразно сочетать с ингибитором протонного насоса.
— Ингибиторы Р2Y12 рецепторов тромбоцитов. Пожилые были адекватно представлены в нескольких крупных РКИ с клопидогрелем и в одном – с тикагрелором; благоприятные эффекты препаратов на прогноз в этой возрастной группе были столь же выражены, что и у менее пожилых. У лиц в возрасте > 75 лет нагрузочная доза клопидогреля при ОКС не применяется (как первая, так и последующие дозы составляют 75 мг/сут); для тикагрелора возможно использование стандартной нагрузочной дозы. Опыт использования обоих препаратов у лиц с выраженным снижением функции почек (СКФ < 30 мл/мин) и печени ограничен, что требует особой осторожности при их применении.
2. Острый коронарный синдром:
— Тромболизис. Пожилой возраст не относится к противопоказаниям (в т.ч. относительным) к проведению тромболитической терапии. Предпочтение отдают фибрин-специфическим тромболитикам (альтеплаза, тенектеплаза), реже используют фибрин-неспецифические (стрептокиназа). Риск кровоточивости (в т.ч. интракраниальных кровоизлияний) повышен у лиц в возрасте > 75 лет, у женщин, при сниженной массе тела, наличии АГ.
— Эноксапарин: у лиц в возрасте ≥ 75 лет используется без болюса в дозе 75 МЕ/кг 2 р/сут. При СКФ < 30 мл/мин дозу снижают или применяют нефракционированный гепарин. Фондапаринукс: у лиц > 75 лет требуется особая осторожность, тщательный контроль функции почек. При СКФ 20–30 мл/мин его доза составляет 2,5 мг 1 раз в 2 дня, при СКФ < 20 мл/мин — не применяется.
3. Хроническая ИБС:
— Рекомендуемые пожилым изменения образа жизни, а также целевые уровни АД, гликозилированного гемоглобина и липопротеидов низкой плотности те же, что и для лиц менее пожилого возраста.
— Тактика применения статинов, b-АБ, блокаторов ренин-ангиотензин-альдостероновой системы, нитратов, блокаторов кальциевых каналов, ивабрадина у пожилых лиц соответствует общепринятой (по каждой из этих групп препаратов для пожилых представлены серьезные данные доказательной медицины). Обращают внимание на более высокий риск развития побочных эффектов любого из этих препаратов среди пожилых, ввиду чего необходимы: 1) использование обычно менее высоких дозировок; 2) более тщательный врачебный контроль; 3) более медленное титрование.
Хроническая сердечная недостаточность: лечение у пожилых
Распространенность хронической сердечной недостаточности (ХСН) увеличивается с возрастом (целый ряд экспертов рассматривает ХСН как патологическое состояние, присущее по преимуществу именно пожилому возрасту). Средний возраст при установлении диагноза ХСН в западных странах достигает 67–76 лет. В Украине (исследование UNIVERS, Л.Г. Воронков, 2012) и России (исследование ЭПОХА-О-ХСН) средний возраст больных ХСН составляет около 60 лет. По данным эпидемиологических исследований, ХСН имеется у 1 из 15 человек в возрасте > 75 лет и у 1 из 7 среди тех, возраст которых > 85 лет. Подчеркивается, что у пожилых (в особенности у женщин) существенно увеличивается частота выявления варианта ХСН с сохранной систолической функцией ЛЖ (при фракции изгнания ФИ ЛЖ > 45 %). Среди всех случаев ХСН у пожилых доля этого варианта может достигать 50–60 % и более. Учитывая его специфику и недостаточную изученность подходов к лечению, далее в настоящем сообщении мы его не рассматриваем. Обсуждается лишь лечение ХСН с систолической дисфункцией ЛЖ (при ФИ ЛЖ ≤ 45 %).
Обязательной при этом варианте ХСН является коррекция потенциально обратимых факторов, способствующих прогрессированию ХСН: 1) АГ; 2) сахарного диабета; 3) нарушений функции щитовидной железы, анемии и др.
Лечение включает немедикаментозные и медикаментозные подходы. Среди немедикаментозных: 1) обучение больного (с представлением ему/его родственникам простых и понятных письменных инструкций по основным вопросам лечения); 2) уменьшение употребления поваренной соли; 3) ограничение приема жидкости (обычно < 2 л/сут, при значительном отечном синдроме — ≤ 1–1,5 л/сут); 4) ограничение или исключение приема алкоголя; 5) отказ от курения; 6) при отсутствии декомпенсации — индивидуально подобранные посильные для больного умеренные физические нагрузки на воздухе (около 30 мин/сут). Также весьма важно исключение или, при невозможности, сведение к минимуму приема некоторых лекарственных препаратов, которые могут ухудшать течение ХСН (особенно нестероидных противовоспалительных, недигидропиридиновых блокаторов кальциевых каналов — верапамила и дилтиазема). Пожилым пациентам с ХСН показано проведение сезонных противогриппозных и противопневмококковых вакцинаций.
Особенности медикаментозной терапии ХСН у пожилых:
— более часто развиваются побочные эффекты лекарственных препаратов;
— нередко имеется необходимость в одновременном приеме большого количества лекарственных препаратов (по поводу ХСН и по поводу сопутствующих заболеваний), что увеличивает риск лекарственных взаимодействий и снижает приверженность к лечению;
— сопутствующие заболевания (хроническое поражение почек, заболевания печени, кишечника, сахарный диабет и др.) могут изменять абсорбцию, характер распределения, метаболизм и выведение лекарственных препаратов;
— пожилые часто имеют низкий уровень приверженности к лечению (особенно при наличии когнитивных нарушений, дефектов зрения и слуха);
— применение лекарственных препаратов у пожилых следует начинать с малых доз и титровать дозу медленно; при выборе лечебной тактики учитывать особенности сопутствующих заболеваний и когнитивный статус; тщательно контролировать возможные побочные эффекты; регулярно (не реже 1 раза в полгода) пересматривать и оптимизировать лечебные назначения.
Подходы к медикаментозному лечению больных ХСН с систолической дисфункцией ЛЖ подробно регламентированы отечественными и международными рекомендациями. Так как ХСН особенно часто представлена у лиц именно пожилого возраста, то лечебные подходы, изложенные в этих документах, практически в полной мере могут быть перенесены и на эту возрастную категорию пациентов. Следует отметить, что в современных РКИ, на которых указанные рекомендации базируются, пожилые больные были достаточно хорошо представлены. Лечение больного, имеющего клинические проявления ХСН (при сниженной систолической функции ЛЖ), на начальном этапе может включать ингибитор АПФ или сартан в сочетании с b-АБ и диуретиком (при наличии признаков задержки жидкости в организме). Далее в соответствии с достаточно известной ступенчатой схемой лечения таких больных, если на фоне титрования доз этих препаратов клинические проявления ХСН сохраняются, к лечению добавляют антагонист альдостерона, затем при необходимости — ивабрадин (если имеется синусовый ритм с частотой > 70 в минуту), в последующем — возможно дигоксин. В части случаев требуется применение других классов лекарственных препаратов (нитраты, антитромботические, противоаритмические и др.). Необходимо иметь в виду возможность использования (при наличии соответствующих показаний) также инвазивных подходов — имплантируемого кардиовертера-дефибриллятора и кардиальной ресинхронизирующей терапии.
Изученность различных лечебных подходов, применяемых при ХСН, у пожилых:
Ингибиторы АПФ:
— эналаприл (SOLVD): средний возраст — 61 год; отдельный анализ — ≥ 65 лет;
— лизиноприл (ATLAS): средний возраст — 64 года; отдельные анализы — ≥ 65 лет и ≥ 75 лет;
— рамиприл (НОРЕ): средний возраст — 66 лет; отдельный анализ — > 65 лет;
— периндоприл (EUROPA): средний возраст — 60 лет; отдельный анализ — > 65 лет.
В этих РКИ показан отчетливый благоприятный эффект ингибиторов АПФ на прогноз (эналаприл и лизиноприл — снижение риска смерти и госпитализаций при ХСН; рамиприл и периндоприл — снижение риска развития ХСН de novo). Этот эффект был столь же выражен в подгруппах лиц старшего возраста, как и у более молодых.
Сартаны:
— валсартан (Val-HeFT): средний возраст — 62 года; отдельный анализ — ≥ 65 лет;
— кандесартан (CHARM): средний возраст — 66 лет; отдельный анализ — ≥ 65 лет;
— лосартан (НEAAL): средний возраст — 66 лет; отдельный анализ — > 65 лет.
В этих РКИ сартаны у лиц с ХСН со сниженной систолической функцией ЛЖ благоприятно влияли на прогноз (по степени выраженности сравнимы с ингибиторами АПФ). В анализировавшихся подгруппах лиц старшего возраста этот эффект был столь же выражен, как и у более молодых.
b-адреноблокаторы:
— бисопролол (CIBIS II): средний возраст — 61 год; отдельный анализ — ≥ 71 года;
— карведилол (COPERNICUS): средний возраст — 64 года; отдельный анализ — ≥ 65 лет;
— метопролола сукцинат (MERIT-HF): средний возраст — 64 года; отдельный анализ — ≥ 69 лет; в этих РКИ в целом показано отчетливое благоприятное влияние b-АБ на прогноз; в подгруппах старшего возраста положительный эффект также достоверный, но несколько менее выраженный, чем у более молодых;
— небиволол (SENIORS): все больные в возрасте > 70 лет; средний возраст — 76 лет. В целом показано отчетливое благоприятное влияние препарата на прогноз; в подгруппе лиц > 75 лет оно менее выражено, чем у более молодых.
Антагонисты альдостерона:
— спиронолактон (RALES): средний возраст — 65 года; отдельный анализ — ≥ 67 лет;
— эплеренон (EMPHASIS-HF): средний возраст — 68 лет; отдельные анализы — ≥ 65 лет и ≥ 75 лет. (В этих РКИ показан отчетливый благоприятный эффект на прогноз; в группах лиц старшего возраста он не менее выражен, чем у более молодых.)
Ивабрадин:
— SCHifT: средний возраст — 60 года; отдельный анализ — ≥ 65 лет;
— показан отчетливый благоприятный эффект ивабрадина на прогноз; в группе лиц старшего возраста этот эффект был несколько ниже, чем у более молодых.
Диуретики:
— благоприятные эффекты диуретиков на клинические проявления ХСН (в т.ч. у пожилых) общеизвестны;
— по данным нескольких метаанализов, применение более высоких доз петлевых диуретиков в сравнении с менее высокими ассоциировано с ухудшением прогноза при ХСН, включая пожилых больных (однако неясно, было ли это связано с действительным негативным эффектом этой группы препаратов либо с бόльшей тяжестью ХСН у тех лиц, кому требовался прием более высоких доз);
— в ретроспективном исследовании с торасемидом — TORIC, где препарат показал благоприятное исследование на прогноз, средний возраст больных составил 69 лет.
Сердечные гликозиды:
— дигоксин (DIG): средний возраст — 64 года; отдельный анализ — ≥ 60 лет. В этом РКИ показано уменьшение количества госпитализаций по поводу сердечной недостаточности на фоне применения дигоксина. Этот эффект среди лиц старшей возрастной группы был не менее выражен, чем у более молодых лиц.
Антитромботические препараты:
— варфарин (AFFIRM, PATAF, WATCH): средний возраст — соответственно 70, 70 и 64 года. Пожилые лица обычно более чувствительны к варфарину, им требуются его менее высокие начальные и поддерживающие дозы, чем лицам среднего возраста; целевое международное нормализованное отношение у пожилых также 2,0–3,0;
— ривароксабан (ROCKET-AF): средний возраст — 73 года; дабигатран (RE-LY): средний возраст — 71 год;
— аспирин: в возрасте > 70 лет также снижает сердечно-сосудистый риск, но выше частота кровоточивости и почечных побочных эффектов;
— клопидогрель (CURE, CREDO): средний возраст — 62–64 года; отдельные анализы — > 65 лет. У лиц старшего возраста клопидогрель также улучшал сердечно-сосудистый прогноз, но выше риск кровоточивости.


