Журнал «Здоровье ребенка» 2 (53) 2014
Вернуться к номеру
Рациональная антибиотикотерапия БГСА-инфекции как фактор профилактики первичной и вторичной острой ревматической лихорадки
Авторы: Бугерук В.В. - Одесский национальный медицинский университет
Рубрики: Инфекционные заболевания, Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
В статье рассматривается вопрос выбора антибиотика для лечения инфекций, вызванных бета-гемолитическим стрептококком группы А (БГСА). Приведены режимы антибиотикотерапии при различных вариантах — носительстве БГСА, БГСА-фарингите у пациентов без аллергии и с ней на пенициллин, при острой ревматической лихорадке.
У статті розглядається питання вибору антибіотика для лікування інфекцій, викликаних бета-гемолітичним стрептококом групи А (БГСА). Наведено режими антибіотикотерапії при різних варіантах — носійстві БГСА, БГСА-фарингіті в пацієнтів без алергії та з нею на пеніцилін, при гострій ревматичній лихоманці.
The article discusses the choice of antibiotic agent to treat infections caused by beta-hemolytic streptococcus group A (BHSA). There are given antibiotic regimens in different variants — carriage of BHSA, BHSA-pharyngitis in patients with and without allergy on penicillin, in acute rheumatic fever.
инфекция, носительство, бета-гемолитический стрептококк группы А, антибиотик.
інфекція, носійство, бета-гемолітичний стрептокок групи А, антибіотик.
infection, carriage, beta-hemolytic Streptococcus group A, antibiotic agent.
Статья опубликована на с. 62-66
Термин «острая ревматическая лихорадка» (ОРЛ) в настоящее время считается более предпочтительным, чем термин «ревматизм», так как больше подчеркивает наличие взаимосвязи заболевания с инфекцией и необходимость использования антибактериальной терапии. Повторный эпизод ревматической лихорадки расценивают как повторное заболевание, связанное с b-гемолитическим стрептококком группы А (БГСА), и не считают рецидивом первой ревмоатаки. В последние годы обновлены американские и австралийские рекомендации по ведению больных с ОРЛ и лечению БГСА-инфекций глотки: American Academy of Pediatrics, 2009 [1], American Heart Association, 2010 [2], Infection Disease Society of America, 2012 [3], National Heart Foundation of Australia and the Cardiac Society of Australia and New Zealand, 2012 [4]. Особенного внимания в этих рекомендациях заслуживают вопросы антибактериальной терапии (АБТ).
Согласно современным представлениям, провоцирует развитие ОРЛ только перенесенная БГСА-инфекция в виде тонзиллита, фарингита, тонзиллофарингита, назофарингита. Стрептококковая инфекция кожи или других органов не может быть причиной ОРЛ. Потенциально ревматогенные штаммы БГСА тропны к ткани носоглотки, имеют высокую контагиозность. Наиболее вирулентными являются группы стрептококков со специфическими крупными молекулами М-протеина на поверхности (М 1, 3, 5, 6, 14, 18, 19, 24). Наличие М-протеинов препятствует эффективному фагоцитозу, способствует быстрой пенетрации возбудителя в ткани организма хозяина и быстрому размножению стрептококков [1, 3]. Молекулы М-протеина имеют эпитопы, перекрестно реагирующие с различными тканями макроорганизма хозяина (миозином, синовией, мозгом, сарколеммой), что обеспечивает им свойства суперантигена, который индуцирует аутоиммунный эффект. Приобретенный аутоиммунный ответ может усиливаться повторным БГСА-инфицированием.
Своевременная и точная диагностика ассоциированного с БГСА фарингита или тонзиллита и адекватная АБТ служат основным мероприятием первичной профилактики ОРЛ. Такая тактика необходима не только для предотвращения ОРЛ и сопутствующих бактериальных осложнений, но и для уменьшения контагиозности инфекции, уменьшения вероятности передачи БГСА контактным лицам в семье и детском коллективе, снижения бессимптомного носительства инфекции. Рекомендуется [3] взять мазок из горла и произвести тестирование возможного БГСА-фарингита с помощью быстрого теста на определение антигенов БГСА. У детей и подростков при негативных результатах теста следует провести культуральное исследование мазка из горла. Определение титров антистрептококковых антител не рекомендуется для рутинной диагностики острого фарингита, поскольку они отражают прошлые, а не текущие события.
В повседневной практике достаточно просто пользоваться модифицированной W.J. McIsaac (Мак-Айзек) в 1998 году шкалой R.M. Cеntor для определения тактики ведения пациента любого возраста с жалобой на боль в горле (табл. 1).
Выбор алгоритма терапевтической тактики с использованием шкалы Мак-Айзека (табл. 2) позволяет снизить риск необоснованного назначения антибиотиков при вирусных тонзиллитах, фарингитах.
БГСА сохраняют высокую чувствительность к препаратам пенициллинового ряда, которые остаются средствами первого выбора при лечении острых тонзиллитов, тонзиллофарингитов, ассоциированных с БГСА (табл. 3). Согласно Кокрановскому обзору (2013), низкая стоимость и отсутствие резистентности позволяют рассматривать пенициллин как препарат первого выбора и у взрослых, и у детей [5].
Синтезированный в 1972 году полусинтетический аминопенициллин — амоксициллин по противострептококковой активности близок к феноксиметилпенициллину, но отличается максимальной биодоступностью (70 % — капсулы и 93 % — диспергируемые таблетки (Флемоксин Солютаб®), что сравнимо с инъекционным введением антибиотика). Минимальное воздействие на кишечную микрофлору при использовании амоксициллина в лекарственной форме солютаб позволяет снизить риск кишечных диспептических нарушений и увеличить приверженность пациентов к завершению 10-дневного курса лечения.
Назначение ампициллина в пероральной форме для лечения БГСА-тонзиллита в настоящее время считается нецелесообразным из-за сравнительно низкой биодоступности препарата (50 %). Применение феноксиметилпенициллина представлялось оправданным только у детей младшего возраста с учетом наличия лекарственной формы в виде суспензии, однако это преимущество нивелировалось возможностью растворения солютабной таблетки амоксициллина с приятным мандариново-лимонным вкусом в воде (в 20 мл — для получения сиропа, в 100 мл — для получения суспензии).
Назначение однократной инъекции бензатин пенициллина может быть целесообразным в следующих случаях: низкая исполнительность больных, наличие в анамнезе у ближайших родственников ОРЛ и/или хронической ревматической болезни сердца (ХРБС), неблагоприятные социально-бытовые условия (фактор скученности), вспышка БГСА-инфекции в организованных коллективах и при невозможности перорального приема антибиотика [3].
У пациентов с отягощенным аллергологическим анамнезом (аллергия на пенициллин или другие b-лактамные антибиотики) возможно использование макролидов с сопоставимой противострептококковой активностью и способностью создавать высокую тканевую концентрацию в очаге инфекции (табл. 4).
Первый антибиотик из этого класса — эритромицин употребляется нечасто, так как переносится хуже, чем новые макролиды (азитромицин, спирамицин, рокситромицин, джозамицин, кларитромицин, мидекамицин). Приобретена устойчивость БГСА к эритромицину, в отдельных европейских регионах она превышает 40 % [6]. Наиболее значимым побочным эффектом макролидов, и в первую очередь эритромицина, считается прокинетическое действие на желудочно-кишечный тракт (ЖКТ), что многими пациентами и даже врачами расценивается как проявление дисбактериоза и становится поводом для более быстрого (менее 10 дней) прекращения курса противострептококковой терапии. Джозамицин (Вильпрафен Солютаб) из группы 16-членных макролидов меньше влияет на моторику ЖКТ, имеет преимущества диспергируемой лекарственной формы солютаб. Активное выведение (эффлюкс) макролидов из клетки стрептококка проходит с помощью протонной помпы, кодируемой геном mefA. Это основной из механизмов приобретенной резистентности микроорганизма к макролидам. 16-членные макролидные антибиотики (джозамицин — Вильпрафен Солютаб) не выводятся из микробной клетки путем эффлюкса, что сохраняет высокую чувствительность стрептококка и активность препарата в отношении некоторых эритромицин-резистентных штаммов. Тем не менее следует помнить, что в условиях повсеместно нарастающей резистентности БГСА к макролидам эти антибиотики следует рассматривать лишь как альтернативные средства для лечения стрептококкового тонзиллита [7].
Пероральные цефалоспорины первого поколения (цефадроксил, цефалексин) также имеют высокую эффективность в терапии БГСА-тонзиллитов, хорошо переносятся больными. Однако среди пациентов с непереносимостью пенициллина перекрестные аллергические реакции на цефалоспорины встречаются в 10–15 % случаев.
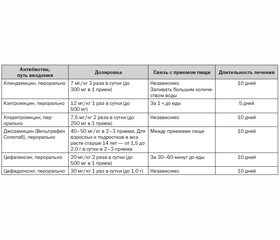
Линкозамиды (клиндамицин, линкомицин) имеют высокую противострептококковую эффективность, но назначаются при БГСА-тонзиллитах только при непереносимости и b-лактамов, и макролидов. Считается необходимым сохранить эту группу препаратов активной для профилактики инфекционного эндокардита при выполнении стоматологических манипуляций, сопровождающихся бактериемией, у пациентов с ревматическими пороками сердца (в том числе прооперированных, с протезированными клапанами) [8]. Такие пациенты чаще всего имеют длительный анамнез приема пероральных и дюрантных форм пенициллинов, и чувствительность зеленящих стрептококков ротовой полости к ним достаточно низкая.
У больных с хронически рецидивирующим БГСА-тонзиллитом имеется высокая вероятность значимой инфекции, продуцирующей b-лактамазы. В этих случаях целесообразно проведение курса лечения ингибитор-защищенными пенициллинами (амоксициллин/клавуланат) или пероральными цефалоспоринами II-III поколения: цефуроксимом аксетилом, цефиксимом (Цефорал Солютаб), цефподоксимом, а при непереносимости b-лактамных антибиотиков — линкозамидами. Указанные антибиотики также рассматриваются как препараты второго ряда для случаев безуспешной пенициллинотерапии острого БГСА-тонзиллита (что чаще встречается при использовании феноксиметилпенициллина). Показано важное преимущество диспергируемой лекарственной формы амоксициллина/клавуланата (Флемоклав Солютаб) в виде существенного снижения частоты диареи, которая при применении обычных форм амоксициллина с клавулановой кислотой достигает 24 % [9].
Дифференциальная диагностика носительства и хронического рецидивирующего БГСА-тонзиллита/фарингита требует оценки имеющегося симптомокомплекса, клинической эффективности АБТ. Необходимо определение БГСА в мазке из зева, взятом в межсимптомный период. Антимикробная терапия не показана для большинства хронических носителей БГСА. Однако существуют особые клинические ситуации, в которых эрадикация возбудителя желательна (табл. 5): во время локальных вспышек ОРЛ, при остром постстрептококковом гломерулонефрите или инвазивной БГСА-инфекции, во время вспышки БГСА-фарингита в скученном коллективе, при наличии ОРЛ в семейном или личном анамнезе, при высокой тревожности семьи относительно возможных последствий БГСА-инфекции, при возможной тонзиллэктомии ввиду частых рецидивов БГСА-тонзиллита [2, 3].
Комплексное лечение больного с ОРЛ проводится в стационаре [4] и включает этиотропную терапию для эрадикации БГСА. Препаратами выбора закономерно считаются антибиотики пенициллинового ряда, при аллергии на пенициллин — макролиды (табл. 6).
Все пациенты, перенесшие ОРЛ, больные с ХРБС для предотвращения колонизации или инфицирования верхних дыхательных путей БГСА и развития рецидивов ОРЛ нуждаются во вторичной антибиотикопрофилактике. Первая инъекция длительно действующего бензатин пенициллина вводится глубоко внутримышечно еще в стационаре и далее повторяется каждые 3–4 недели круглогодично. Такая терапия имеет самый высокий уровень доказательности — IА — и, по данным Кокрановского обзора [10], может снизить риск повторной ОРЛ на 87–96 %. Дозы бензатин пенициллина: 600 тыс. ЕД — детям с массой тела меньше 27 кг; 1,2 млн ЕД — детям с массой тела больше 27 кг; 2,4 млн ЕД — взрослым. Проводится вторичная профилактики не менее 5 лет (табл. 7).
Альтернативный ежедневный пероральный прием пенициллина V, или сульфадиазина, или эритромицина менее эффективен из-за более частых повторных атак ОРЛ [4].
Таким образом, антибиотикотерапия обязательна в лечении больных с острыми БГСА-тонзиллитами, фарингитами для первичной профилактики ОРЛ, в лечении больного с ревмоатакой и длительно — для вторичной профилактики. Комплексная терапия ревмокардита с включением антибиотиков дает шанс на полное излечение, поэтому современное течение ОРЛ может не иметь первично-хронического характера. Вопросы назначения конкретного антибиотика, его дозировки и путей введения решаются лечащим врачом с учетом современных рекомендаций и особенностей клинической ситуации.
1. Gerber M., Baltimore R.S., Eaton C.B. et al. Prevention of rheumatic fever and diagnosis and treatment of acute streptococcal pharyngitis: a scientific statement from the American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee of the Council on Cardiovascular Disease in the Young, the Interdisciplinary Council on Functional Genomics and Translational Biology, and the Interdisciplinary Council on Quality of are and Outcomes Research: Endorsed by the American Academy of Pediatrics // Circulation. — 2009. — Vol. 119(11). — P. 1541–1551.
2. Armstrong C. AHA Guidelines on Prevention of Rheumatic Fever and Diagnosis and Treatment of Acute Streptococcal Pharyngitis // Am. Fam. Physician. — 2010. — Vol. 81(3). — P. 346–359.
3. Shulman S.T., Bisno A.L., Clegg H.W. et al. Clinical practice guideline for the diagnosis and management of group A streptococcal pharyngitis: 2012 update by the Infectious Diseases Society of America // Clin. Infect. Dis. — 2012. — Vol. 55(10). — Р. 86–102.
4. RHDAustralia (ARF/RHD writing group), National Heart Foundation of Australia and the Cardiac Society of Australia and New Zealand. Australian guideline for prevention, diagnosis and management of acute rheumatic fever and rheumatic heart disease (2nd ed.). — 2012.
5. Van Driel M.L. et al. Different antibiotic treatments for group A streptococcal pharyngitis (Review) // The Cochrane Library. — 2013. — Issue 4.
6. Paul Little, Davisd Mant, Cliodina McNully, Mark Mullee. Incidence and clinical variables associated with streptococcal throat infections: a prospective diagnostic cohort study // British Journal of General Practice. — 2012. — P. 787–794.
7. Logan L.K., McAuley J.B., Shulman S.T. Macrolide treatment failure in streptococcal pharyngitis resulting in acute rheumatic fever // Pediatrics. — 2012. — Vol. 129(3). — Р. 798–802.
8. Habib G., Hoen B., Tornos P. et al. ESC Committee for Practice Guidelines. Guidelines on the prevention, diagnosis, and treatment of infective endocarditis (new version 2009): the Task Force on the Prevention, Diagnosis, and Treatment of Infective Endocarditis of the European Society of Cardiology (ESC) // Eur. Heart J. — 2009. — Vol. 30(19). — Р. 2369–2413.
9. Ушкалова Е.А. Значение лекарственных форм для рациональной антибиотикотерапии. Лекарственная форма Солютаб // Врач. — 2007. — № 3. — С. 1–4.
10. Manyemba J., Mayosi B.M. Penicillin for secondary prevention of rheumatic fever. Cochrane Database of Systematic Reviews. — DOI: 10.1002/14651858.CD002227. — 2002.

/63/63.jpg)
/63/63_2.jpg)
/64/64.jpg)
/65/65.jpg)
/66/66.jpg)