Журнал «Здоровье ребенка» 5 (56) 2014
Вернуться к номеру
Типичное течение атипичных пневмоний у детей
Авторы: Юлиш Е.И., Чернышова О.Е., Конюшевская А.А., Ярошенко С.Я., Колесникова В.С. - Донецкий национальный медицинский университет им. М. Горького
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Статья посвящена атипичным пневмониям, вызванным Mycoplasma pneumoniae, особенностям их клиники, диагностики и лечения. В статье приведены случаи клинического наблюдения детей с микоплазменной пневмонией.
Стаття присвячена атиповим пневмоніям, викликаним Mycoplasma pneumoniae, особливостям їх клініки, діагностики та лікування. У статті наведені випадки клінічного спостереження дітей із мікоплазмовою пневмонією.
The article deals with atypical pneumonias caused by Mycoplasma pneumoniae, the features of their clinical picture, diagnosis and treatment. The article presents the cases of clinical observation of children with mycoplasmal pneumonia.
микоплазменная пневмония, дети, Азитро Сандоз®.
мікоплазмова пневмонія, діти, Азітро Сандоз®.
mycoplasmal pneumonia, children, Azithro Sandoz®.
Статья опубликована на с. 78-82
Исследования последних лет указывают на возрастающую роль в развитии бронхолегочных заболеваний у детей атипичных пневмотропных возбудителей, таких как Mycoplasma pneumoniae, Chlamydophila pneumoniae, респираторные вирусы и дp. Термин «атипичные пневмонии» (обусловленные данными возбудителями) был введен 20–30 лет назад в связи с их отличным от типичных пневмоний, вызываемых внеклеточными агентами — стрептококками, стафилококками и т.д., течением, а также с трудностью и редкостью их выявления в прошлые годы. Сегодня ситуация изменилась. Появились технические и методологические возможности диагностики этих инфекций и определены подходы к этиотропному лечению заболеваний, вызываемых ими. По данным ряда авторов, доля Mycoplasma pneumoniae в этиологии заболеваний нижних дыхательных путей у детей составляет от 20 до 40 % [1, 2, 8]. Патогенез микоплазменных пневмоний отличается внутриклеточным расположением возбудителя, что предполагает применение антибиотиков, проникающих внутрь клетки, создающих высокие концентрации препарата, а также использование иммуномодуляторов [4, 7]. Иммунные нарушения преобладают в Т-системе иммунитета: отмечается дефицит Т-клеток, снижение количества CD3+-, CD4+-лимфоцитов, что сопровождается дисбалансом цитокинов, IgM-гиперглобулинемией [6, 7].
Иммунологические нарушения при микоплазменной инфекции лежат в основе хронизации заболеваний бронхолегочной системы [7]. Часто микоплазменная пневмония сочетается с герпесвирусной инфекцией, что диктует необходимость включения и противовирусных препаратов [7]. Характерное для микоплазменных инфекций длительное персистирование возбудителя в инфицированном организме и микоплазмоносительство определяют необходимость применения высокочувствительных и специфичных методов диагностики [3, 5].
Раннее распознавание микоплазменных пневмоний является важным фактором в борьбе с инфекцией Mycoplasma рneumoniaе, так как своевременное проведение этиотропной терапии может оказать решающее влияние на течение и исход заболевания. Поэтому изучение особенностей клинического течения микоплазменных пневмоний у детей, своевременность их диагностики и лечения стали в последние годы весьма актуальными.
Представляем клинические случаи собственных наблюдений.
Случай 1. Ребенок Л., 7 лет, поступила 09.09.13 в детское инфекционное отделение ГДКБ № 5 г. Донецка с жалобами на кашель, повышение температуры до фебрильных цифр, боли в горле, однократную рвоту при кашле, общую слабость.
Из анамнеза заболевания: болеет с 06.09.13, когда появилась боль в горле, повысилась температура до субфебрильных цифр. На следующий день присоединился сухой кашель, 08.09.13 отмечался подъем температуры до 39,5 °С. Участковым педиатром 09.09.13 назначены цефодокс, проспан. К вечеру 09.09.13 состояние ухудшилось: кашель усилился, стал навязчивым, появилась рвота на высоте кашля, температура повысилась до 40 °С. Ребенок доставлен бригадой скорой помощи в инфекционное отделение ГДКБ № 5 г. Донецка.
Из анамнеза жизни: ребенок от 1-й, нормально протекавшей беременности. Роды 1-е, срочные, масса при рождении 2700 г. На грудном вскармливании находилась до 8 месяцев. На 1-м году жизни плохо прибавляла в весе. Состояла на учете по поводу врожденного порока сердца, открытого овального окна. Привита по календарю. Перенесла ОРВИ, острый двусторонний гнойный отит, ветряную оспу, часто болеет ангинами. В 2013 г. диагностирован пролапс митрального клапана. Аллергическая реакция на аугментин. У матери ребенка поллиноз.
При поступлении (09.09.13) общее состояние средней тяжести, субфебрильно лихорадит, температура (Т) — 37,5 °С, частота сердечных сокращений (ЧСС) — 120 в 1 минуту, частота дыхания (ЧД) — 26 в 1 минуту. Реакция на осмотр адекватная. Беспокоит сухой, навязчивый кашель, усиливающийся в положении лежа, а также при глубоком дыхании. Носовое дыхание умеренно затруднено, отделяемого из носовых ходов нет. Умеренно выражен интоксикационный синдром, дыхательная недостаточность первой степени (ДН I). Правильного телосложения, достаточного питания. Кожные покровы чистые, бледные. Слизистая небных дужек умеренно гиперемирована, разлитая гиперемия и зернистость задней стенки глотки. Язык влажный, обложен белым налетом. Периферические лимфатические узлы мелкие, подвижные. Границы легких и сердца соответствуют возрастной норме. При перкуссии грудной клетки определяется коробочный перкуторный звук. Аускультативно в легких дыхание жесткое, единичные сухие свистящие хрипы, влажные крупнопузырчатые хрипы с обеих сторон. Тоны сердца звучные, ритмичные, учащенные, систолический шум в I, V точках. Живот при пальпации мягкий, безболезненный. Печень выступает на 3 см ниже края реберной дуги, селезенка — на 2 см. Стул и мочеиспускание не нарушены.
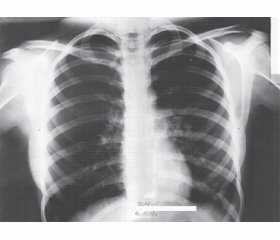
Проведено рентгенологическое исследование легких (10.09.13): легочный рисунок с обеих сторон усилен, обогащен и деформирован в прикорневых зонах, нечеткий, петлистый, на фоне умеренно сниженной пневматизации. Корни малоструктурны, синусы свободны. Сердце — без патологических изменений (рис. 1).
В анализе крови от 10.09.13 выявлен лейкоцитоз (12,4 · 109/л), палочкоядерный сдвиг лейкоцитарной формулы влево (19 %), увеличение СОЭ (38 мм/ч): эритроциты — 4,35 · 1012/л, гемоглобин — 124 г/л, гематокрит — 38,5 %, лейкоциты — 12,4 · 109/л, палочкоядерные — 19 %, сегментоядерные — 32 %, лимфоциты — 27 %, моноциты — 22 %, тромбоциты — 307 · 109/л, СОЭ — 38 мм/ч.
Биохимическое исследование крови от 13.09.13: билирубин общий — 14,4 мкмоль/л, непрямой — 13,4 мкмоль/л, прямой — 1,0 мкмоль/л, АСТ — 47,5 Ед/л (норма < 36,0 Ед/л), АЛТ — 57,8 Ед/л (норма < 29,0 Ед/л), глюкоза — 5,26 ммоль/л, Са2+ — 2,07 ммоль/л.
Анализ мочи общий — норма.
Предварительный диагноз: ОРВИ. Острый обструктивный бронхит, ДН I. Терапия: цефодокс, йогурт, виферон, лисобакт, ингаляции вентолина, фликсотида, аква марис, жаропонижающие.
Несмотря на проводимое лечение, ребенок продолжал высоко лихорадить — до 39,5 °С; применение жаропонижающих средств и физических методов охлаждения позволяло снизить температуру только на 3–4 часа. На фоне ингаляций селективного b2-адреномиметика (вентолина) и ингаляционного глюкокортикостероида (фликсотида) явления бронхиальной обструкции купировались. Вместе с тем при перкуссии левой половины грудной клетки появилось укорочение перкуторного звука ниже угла лопатки и по средней подмышечной линии. При аускультации легких в этих же зонах стала выслушиваться крепитация. Диагностирована внебольничная левосторонняя нижнедолевая пневмония. В связи с недостаточностью эффекта от пероральной антибактериальной терапии и купированием обструктивного синдрома отменены цефодокс, эреспал, вентолин, фликсотид; назначены цефтриаксон в/м (60 мг/кг в сутки), йогурт, амбробене, виферон.
УЗИ органов ЖКТ от 19.09.13: эхо-признаки реактивных изменений печени, наличие содержимого в желчном пузыре натощак, увеличение головки поджелудочной железы, наличие в ней диффузных изменений.
Несмотря на проводимую терапию цефтриаксоном, ребенок продолжал высоко лихорадить (температура 39,5 °С 7 дней), мало реагировал на применение жаропонижающих препаратов, его беспокоил частый малопродуктивный коклюшеподобный кашель, появилась боль в левом боку при кашле.
С учетом особенностей клинического течения заболевания — школьного возраста ребенка; обструктивного синдрома в первые дни заболевания; частого малопродуктивного коклюшеподобного кашля; отсутствия выраженной дыхательной недостаточности; высокой лихорадки при умеренно выраженных признаках интоксикации; увеличения печени и селезенки; повышения уровня трансаминаз; диссоциации клинических и рентгенологических данных; неэффективности антибактериальных средств цефалоспоринового ряда; особенностей рентгенологической картины (петлистые, сетеподобные уплотнения с нечеткими границами) была предположена пневмония, вызванная внутриклеточными возбудителями. Соскоб из ротоглотки и исследование методом полимеразной цепной реакции (ПЦР) от 13.09.13: обнаружена ДНК Mycoplasma рneumoniaе, ДНК Chlamydophila pneumoniae отсутствует. Результаты ИФА крови от 13.09.13: специфические IgM и IgG к Mycoplasma рneumoniaе и Chlamydophila pneumoniae не выявлены. Терапия дополнена препаратом группы макролидов — Азитро Сандоз® 200 мг/5 мл, порошок для оральной суспензии по 10 мг/кг массы в сутки, виферон в свечах.
Через сутки, с 14.09.13 ребенок перестал лихорадить, быстро исчез синдром интоксикации, кашель стал продуктивным и беспокоил значительно реже. Через неделю исчезли хрипы в легких.
Рентгенография органов грудной клетки (контроль через 17 дней) 26.09.13: определяется умеренная положительная динамика: легочный рисунок стал более четким, петлистым, динамика лучше слева. Корни: правый структурный, левый малоструктурный (рис. 2).
Анализ крови от 26.09.13: эритроциты — 4,46 · 1012/л, гемоглобин — 130 г/л, гематокрит — 37,1 %, лейкоциты — 3,8 · 109/л, эозинофилы — 4 %, палочкоядерные — 6 %, сегментоядерные — 25 %, лимфоциты — 55 %, моноциты — 10 %, тромбоциты — 320 · 109/л, СОЭ — 4 мм/ч.
В удовлетворительном состоянии 26.09.13 ребенок выписан из стационара с диагнозом: внебольничная левосторонняя полисегментарная микоплазменная пневмония, ДН I. Пролапс митрального клапана.
Проведенная терапия: Азитро Сандоз® 200 мг/5 мл, порошок для оральной суспензии по 10 мг/кг массы в сутки — 3 недели, виферон, лисобакт, йогурт, амбробене, вентолин, фликсотид, аскорил, аква марис, ингаляции щелочные, жаропонижающие препараты, холосас.
При контрольном исследовании соскоба из ротоглотки через 3 месяца от начала заболевания (05.12.13) выявлена ДНК Mycoplasma рneumoniaе — 1,3 Ед/мл (норма 0–2,5 Ед/мл), в крови обнаружены специфические антитела к Mycoplasma рneumoniaе: IgM — 0,63 Ед/мл (норма < 0,95 Ед/мл), IgG — 0,57 Ед/мл (норма < 0,95 Ед/мл), IgА — 0,19 Ед/мл (норма < 0,95 Ед/мл). Биохимическое исследование крови от 05.12.13: АСТ — 33,2 Ед/л (норма < 36,0 Ед/л), АЛТ — 19,7 Ед/л (норма < 29,0 Ед/л).
Через 3 недели от начала заболевания ребенка заболела его мать, которая с 07.10.13 по 29.10.13 находилась на стационарном лечении с диагнозом «внебольничная левосторонняя нижнедолевая пневмония». В клинической картине отмечалось повышение температуры до субфебрильных цифр (37,5 °С), сухой, навязчивый кашель, общая слабость, отсутствие эффекта при использовании антибиотиков цефалоспоринового ряда (цефутил, цефтриаксон), улучшение состояния при использовании ванкомицина в сочетании с Азитро Сандоз®.
Рентгенография органов грудной клетки матери от 07.10.13: слева в нижнебазальных отделах средней интенсивности негомогенное затемнение с нечеткими контурами на фоне двустороннего усиления легочного рисунка за счет линейно-петлистого, ячеистого компонента. Корни структурные, тяжистые, правый синус свободен. Сердце — патологических изменений нет (рис. 3).
Соскоб из ротоглотки от 15.10.13: ДНК Mycoplasma рneumoniaе — 3,3 Ед/мл (норма 0–2,5 Ед/мл). Контроль от 19.12.13: ДНК Mycoplasma рneumoniaе — 1,3 Ед/мл. Анализ крови от 19.12.13: IgM к Mycoplasma рneumoniaе — 2,45 Ед/мл (норма < 0,95 Ед/мл), IgG к Mycoplasma рneumoniaе — 1,44 Ед/мл (норма < 0,95 Ед/мл). Контрольная рентгенография органов грудной клетки от 04.12.13: положительная динамика. Легочный рисунок усилен за счет линейно-ячеистого компонента. Синусы свободны.
Случай 2. Ребенок Л., 16 лет, поступила 04.11.13 в детское инфекционное отделение ГДКБ № 5 г. Донецка с жалобами на кашель, повышение температуры до фебрильных цифр, затруднение носового дыхания, боли в горле, слабость.
Из анамнеза заболевания: болеет 10-й день, 24.10.13 у девочки появилась боль в горле, затруднение носового дыхания, повысилась температура до субфебрильных цифр, 25.10.13 присоединился сухой частый кашель, 27.10.13 отмечался подъем температуры до 39,3 °С. Осмотрена участковым педиатром. Лечилась амбулаторно: получала амоксиклав, цефутил, гропринозин, лактовит, проспан, виброцил. Состояние не улучшилось, продолжала высоко лихорадить (до 40 °С), в связи с чем 04.11.13 произведена рентгенография органов грудной клетки, выявлена левосторонняя пневмония, ребенок направлен в инфекционное отделение ГДКБ № 5.
Из анамнеза жизни: ранний анамнез без особенностей. Привита по календарю. Перенесла ветряную оспу, часто болеет ОРВИ. Наследственность и аллергологический анамнез не отягощены.
При поступлении (04.11.13) общее состояние средней тяжести, субфебрильно лихорадит, Т — 37,4 °С, ЧСС — 102 в 1 минуту, ЧД — 20 в 1 минуту. Беспокоит частый малопродуктивный кашель, першение в горле. Носовое дыхание умеренно затруднено, отделяемого из носовых ходов нет. Умеренно выражен интоксикационный синдром. Явления дыхательной недостаточности отсутствуют. Правильного телосложения, достаточного питания. Кожные покровы чистые, бледные. Слизистая небных дужек умеренно гиперемирована, разлитая гиперемия и зернистость задней стенки глотки. Язык влажный, обложен белым налетом. Периферические лимфатические узлы мелкие, подвижные. Границы легких и сердца соответствуют возрастной норме. При перкуссии слева, по задней поверхности от угла лопатки в нижних отделах, в подмышечной области определяется укорочение перкуторного звука. Аускультативно в легких жесткое дыхание, слева, по задней поверхности в нижнебоковых отделах (от угла лопатки и ниже), также в подмышечной области выслушиваются мелкопузырчатые хрипы, крепитация. В покое одышки нет. Тоны сердца звучные, ритмичные, учащенные. Живот при пальпации мягкий, безболезненный. Печень и селезенка в подреберье. Стул и мочеиспускание не нарушены.
Проведено рентгенологическое исследование легких от 04.11.13: слева ниже III ребра определяется неоднородное затемнение без четких контуров, корень бесструктурный. Справа легочный рисунок усилен. Сердце — без патологических изменений (рис. 4).
Анализ крови клинический от 04.11.13: эритроциты — 4,62 · 1012/л, гемоглобин — 134 г/л, гематокрит — 38,7 %, лейкоциты — 6,0 · 109/л, палочкоядерные — 17 %, сегментоядерные — 42 %, лимфоциты — 31 %, моноциты — 10 %, тромбоциты — 232 · 109/л, СОЭ — 28 мм/ч.
Предварительный диагноз: внебольничная левосторонняя пневмония, ДН 0.
Терапия: цефтриаксон 2 г в сутки в/м, амбробене, линекс, исла-моос, виферон, нок-спрей, аква марис.
Несмотря на проводимую терапию цефтриаксоном, у ребенка сохранялась субфебрильная температура, беспокоил частый малопродуктивный кашель, общая слабость, длительно сохранялась крепитация при аускультации легких.
Соскоб из ротоглотки от 08.11.13: выявлена ДНК Mycoplasma рneumoniaе, ДНК Chlamydophila pneumoniae не обнаружена.
Анализ крови от 08.11.13: IgM к Mycoplasma рneumoniaе — 1,44 Ед/мл (норма < 0,95 Ед/мл).
Анализ мочи общий — без патологических изменений.
Соскоб на энтеробиоз, анализ кала на яйца глистов — отрицательный.
Характер течения заболевания, выявление ДНК микоплазмы и специфических иммуноглобулинов раннего реагирования — IgM позволило с большой долей вероятности определить этиологию пневмонии — микоплазменная. Это изменило и тактику антибиотикотерапии, которая была дополнена Азитро Сандоз® — 1 таблетка (500 мг) 1 раз в день в течение трех недель. На 2-й день приема состояние девочки значительно улучшилось: перестала лихорадить, уменьшилась интенсивность кашля, появился влажный компонент, значительно улучшился аппетит. Однако мелкопузырчатые хрипы, крепитация в левом легком при аускультации выслушивались длительно, до 18.10.13.
Анализ крови от 18.11.13: эритроциты — 4,78 · 1012/л, гемоглобин — 134 г/л, гематокрит — 40,2 %, лейкоциты — 3,7 · 109/л, эозинофилы — 3 %, палочкоядерные — 5 %, сегментоядерные — 50 %, лимфоциты — 31 %, моноциты — 11 %, тромбоциты — 237 · 109/л, СОЭ — 15 мм/ч.
Проведенная терапия: цефтриаксон, Азитро Сандоз® (500 мг по 1 таблетке 1 раз в день в течение трех недель), Линекс®, амбробене, проспан, нок-спрей, аква марис, исла-моос, виферон, ингаляции щелочные.
4-08-АЗД-РЕЦ-0914