Статья опубликована на с. 148-154
/148-1.jpg)
Вирусы герпетической группы являются одними из наиболее распространенных в природе и вызывают поражение как центральной, так и периферической нервной системы. Всего известно 8 типов вируса герпеса человека (ВГЧ), из них нейропатогенными являются первые шесть [4, 5].
Типы вируса герпеса человека и клинические формы поражения
1. ВГЧ 1-го типа — вирус простого герпеса (ВПГ) 1-го типа:
— лабиальный герпес, герпес кожи и слизистых;
— офтальмогерпес;
— генитальный герпес;
— энцефалит;
— пневмония.
2. ВГЧ 2-го типа — ВПГ 2-го типа:
— генитальный герпес;
— неонатальный герпес (энцефалит у новорожденных и детей первого года жизни);
— энцефалит у ВИЧ-инфицированных;
— полирадикулоневрит (синдром Гийена — Барре).
3. ВГЧ 3-го типа — вирус ветряной оспы/опоясывающего герпеса (вирус опоясывающего лишая, Varicella Zoster):
— ветряная оспа;
— ганглионевриты (опоясывающий лишай);
— энцефалит, менингит;
— миелит, энцефаломиелит;
— гепатит;
— гигантоклеточная пневмония.
4. ВГЧ 4-го типа — вирус Эпштейна — Барр:
— менингит, энцефалит, менингоэнцефалит, миелит;
— невриты черепных нервов (II, III, VII, VIII, XII);
— плечевая плексопатия;
— полирадикулоневрит (синдром Гийена — Барре);
— автономная нейропатия;
— острая мозжечковая атаксия;
— синдром «Алиса в стране чудес»;
— пневмония, плеврит;
— миокардит, перикардит;
— гепатит, синдром Рейе;
— рак желудка;
— инфекционный мононуклеоз;
— лимфогранулематоз;
— лимфома Беркита;
— лимфоаденопатия;
— назофарингеальная карцинома;
5. ВГЧ 5-го типа — цитомегаловирус:
— вентрикулоэнцефалит;
— диффузный многоочаговый нодулярный энцефалит;
— полирадикулоневрит, менингорадикулит;
— неврит периферических нервов;
— миелит, энцефаломиелит;
— ретинопатия;
— пневмония;
— гепатит, гепатоспленомегалия, панкреатит;
— миокардит;
— мононуклеозоподобный синдром;
— тератогенный эффект;
— склонность к генерализации инфекции.
6. ВГЧ 6-го типа:
— розеола детская (ложная краснуха);
— лимбический энцефалит;
— менингоэнцефалит;
— энцефаломиелит;
— фебрильные судороги;
— гепатит;
— пневмония;
— миокардит;
— мононуклеозоподобный синдром;
— синдром хронической усталости;
— кофактор развития ВИЧ-инфекции, оральной и цервикальной карциномы.
7. ВГЧ 7-го типа:
— синдром хронической усталости и иммунной дисфункции;
— лимфома мозга;
— внезапная экзантема у детей.
8. ВГЧ 8-го типа:
— саркома Капоши;
— энцефаломиелит;
— первичная распространенная лимфома.
Наиболее частой формой герпетического поражения периферической нервной системы являются ганглионевриты спинномозговых корешков и черепных нервов, вызываемые вирусом опоясывающего герпеса. В МКБ-10
данная патология включена в блок B00-B09 Вирусные инфекции, хaрaктеризующиеся порaжениями кожи и слизистых оболочек, под рубрикой В02 Опоясывaющий лишaй (herpes zoster).
Эпидемиология
Практически 70 % детей к 3 годам жизни имеют достаточно высокий титр вируснейтрализующих антител против ВПГ 1-го типа, а к 5–7 годам повышается число детей с высоким уровнем антител и к ВПГ 2-го типа. Проникновение в организм вируса Varicella Zoster сопровождается развитием ветряной оспы, которую переносят практически все дети в возрасте до 14 лет (первичная инфекция). Взрослые не так уж и редко болеют ветряной оспой, но протекает она у них достаточно тяжело, с осложнениями. В целом к 18-летнему возрасту вирусами герпетической группы (одним или несколькими штаммами из 7 клинически значимых герпесвирусов — за исключением ВГЧ 7-го типа) заражается до 90 % населения.
При реактивации латентного вируса Varicella Zoster развивается поражение периферической нервной системы в виде герпетического ганглионеврита. Распространенность герпетических ганглионевритов в популяции в среднем составляет 2 случая на 1000 человек в год, в возрастной группе старше 75 лет — увеличивается до 10 случаев на 1000 человек в год, а среди лиц старше 80 лет не менее половины переносят один или несколько эпизодов герпетического ганглионеврита. Вероятность заболевания в течение всей жизни составляет около 20 %.
Факторы риска развития герпетического ганглионеврита:
— возраст старше 20 лет;
— внутриутробный контакт с вирусом Varicella Zoster;
— перенесенная в возрасте до 18 месяцев ветряная оспа;
— иммунодефицитные состояния:
- ВИЧ-инфекция;
- состояние после трансплантации;
- онкологическая патология.
У 25 % ВИЧ-инфицированных лиц выявляется герпетический ганглионеврит, что в 8 раз выше заболеваемости в популяции людей в возрасте 20–50 лет. После трансплантации органов и у больных с онкологической патологией герпетический ганглионеврит регистрируется в 25–50 % случаев [6].
Патогенез
Передача инфекции осуществляется контактным, половым и воздушно-капельным путем. Доказаны также трансфузионный и трансплантационный пути передачи, возможен трансплацентарный и восходящий путь (через цервикальный канал), но особенно часто заражение детей происходит интранатально, во время родов. Источником инфекции является больной или вирусоноситель. Больной заразен с последних дней инкубационного периода и в период высыпаний. Скрытая форма персистенции вирусов герпетической группы в ганглиях черепных нервов и в спинномозговых ганглиях обусловливает и скрытую форму выделения вируса в окружающую среду.
Случаи заражения взрослых от больных герпетическим ганглионевритом чрезвычайно редки. При этом у детей, контактирующих с такими больными, может развиться ветряная оспа. Взрослые, которые общаются с ребенком, страдающим ветряной оспой, заболевают ганглионевритом крайне редко.
Особенностью вирусов герпетической группы является их способность к пожизненному персистированию (латентное состояние) в спинномозговых ганглиях и в ганглиях черепных нервов с последующей реактивацией в случае снижения иммунологической резистентности организма, основными причинами которого являются [3]:
— прием препаратов, снижающих иммунитет;
— хронические стрессы, переутомление;
— переохлаждение;
— интенсивное воздействие ультрафиолетового излучения;
— онкологические заболевания (лимфогранулематоз, злокачественные опухоли и др.);
— последствия лучевой терапии;
— ВИЧ-инфекция в стадии перехода в СПИД;
— пересадка органов и костного мозга.
В связи с такой локализацией вирусов в ганглиях обнаруживаются выраженные дегенеративные повреждения с развитием явлений ганглионита. При реактивации вирус распространяется по дендритам чувствительных нервов. Практически всегда при поражении периферической нервной системы вирусом Varicella Zoster, особенно при вовлечении черепных нервов, выявляется воспалительная реакция в ликворе, а нередко и в оболочках спинного мозга в области передних и задних его рогов.
Патогенез герпесвирусных инфекций в целом свидетельствует о том, что они должны рассматриваться в качестве системных инфекционных заболеваний.
Клиническая картина
Клиническая симптоматика герпетических ганглио-невритов представлена тремя синдромами:
1) общеинфекционными симптомами;
2) кожными проявлениями;
3) неврологическими расстройствами.
При этом клиническая картина характеризуется определенной последовательностью развития симптоматики:
1) продромальный период;
2) период кожных и/или неврологических проявлений;
3) период выздоровления;
4) период остаточных явлений (постгерпетическая невралгия — у 10–15 % пациентов в целом и у 50 % больных старшего возраста).
Продромальный период продолжается 2–3 дня, иногда — до 10–12 дней. Начало заболевания — острое, с повышением температуры тела, появлением и нарастанием симптомов общей интоксикации (недомогание, тошнота, головная боль), увеличением регионарных лимфатических узлов, изменениями крови (лейкопения) и ликвора (лимфоцитоз и моноцитоз). Выраженными общеинфекционные проявления бывают только у 20 % пациентов, возможно выявление ригидности мышц затылка.
В 70–80 % случаев больных беспокоят боли в дерматоме, в котором вскоре (чаще всего — через 1–2 дня, иногда — через 2–3 недели) проявляются кожные высыпания. Острая герпетическая невралгия возникает в продромальный период и может сохраняться на протяжении 30 дней (время разрешения сыпи). Выраженность болевых ощущений увеличивается с возрастом [9].
В этот период боль является смешанной — ноцицептивной (вследствие развития воспалительного процесса) и нейропатической, однако чаще всего боль имеет жгучий, стреляющий, колющий или пульсирующий характер и может быть постоянной или приступообразной, усиливаясь в ночное время и под влиянием различных раздражителей (холодовых, тактильных, кинестетических, барометрических), — острая нейропатическая боль.
Развитие в острый период аллодинии является предиктором возникновения постгерпетической невралгии в последующем. Аллодиния проявляется как возникновение болевых ощущений при давлении на кожу или при воздействии вибрации, механического, теплового или холодового раздражителя. Отсутствие явлений аллодинии является благоприятным прогностическим признаком и предполагает выздоровление на протяжении 3 месяцев [9].
Боль, которая длится от 1 до 4 месяцев, расценивается как подострая герпетическая невралгия. Она может переходить в постгерпетическую невралгию.
Кожные проявления чаще всего локализуются в области 1–2 дерматомов и также характеризуются определенной последовательностью развития элементов сыпи:
1) фаза эритемы;
2) фаза папул;
3) фаза везикул;
4) фаза пустул;
5) фаза эрозий;
6) фаза корочек;
7) фаза остаточных явлений (шелушение, гипо- или гиперпигментация).
Сначала на коже пораженных дерматомов появляются эритематозные пятна округлой или неправильной формы, которые очень быстро становятся приподнятыми, отечными, при проведении по ним пальцем ощущается некоторая шагреневость кожи (появление мельчайших папул — узелков).
Следующим элементом сыпи являются пузырьки (везикулы) диаметром 0,3–0,5 см с толстой покрышкой, которые развиваются обычно одномоментно, через 1–4 дня после появления папул, но возможны и рецидивы высыпаний еще в течение 1–2 недель, что проявляется в этих случаях ложным полиморфизмом сыпи. В центре везикулы выявляется пупковидное вдавление, внутри пузырьков обнаруживается серозное и/или серозно-гнойное содержимое.
Группы пузырьков могут располагаться изолированно (везикулярная форма), сливаться в обширные очаги (сливная форма) или сливаться между собой, образуя крупный пузырь размером от горошины до сливы, с неровными очертаниями (буллезная форма). Содержимое пузырьков вначале прозрачное, затем оно быстро, в течение 1 недели, становится мутным (пустула). В течение 7 дней после образования пустулы из ее содержимого может быть выделен вирус опоясывающего герпеса, а у лиц с ослабленным иммунитетом — и в более длительный период времени.
Пузырьки через 3–5 дней вскрываются, и образуются эрозии, которые подсыхают и покрываются корочками, постепенно самопроизвольно отпадающими к концу 3–4-й недели. После отпадения корочек на коже могут в течение длительного времени оставаться участки шелушения, гипо- или гиперпигментации. Если период появления новых пузырьков продолжается более 1 недели, это предполагает наличие иммунодефицитного состояния.
В период высыпаний в зонах пораженных дерматомов выявляются различные чувствительные расстройства — гиперестезия, гипестезия, анестезия. При вовлечении передних корешков или периферических нервов у части больных, особенно у пожилых или имеющих злокачественные новообразования, в первые 2–3 недели развиваются парезы, достигающие максимальной выраженности в течение нескольких часов или суток. Чаще страдают верхние конечности; слабость межреберных мышц и мышц живота часто остается незамеченной. Полное спонтанное восстановление наблюдается в 50–70 % случаев.
В некоторых случаях возможно развитие кровоизлияний, содержимое пузырьков приобретает кровянистый характер. При этом процесс распространяется глубоко в дерму, корочки становятся темно-коричневого цвета (геморрагическая форма). В случаях некроза дна пузырьков диагностируют язвенно(эрозивно)-некротическую, а при дальнейшем прогрессировании патологического процесса — гангренозную форму, которая развивается у ослабленных и лиц пожилого возраста, при сопутствующих сахарном диабете, язвенной болезни желудка или СПИДе, характеризуется тяжелым общим состоянием больных и длительно незаживающими гангренозными язвами с последующим формированием рубцовых изменений.
Таким образом, проявления герпетических ганглионевритов можно разделить на следующие клинические формы:
1. По характеру высыпаний:
— Herpes Zoster без сыпи;
— абортивная;
— везикулярная;
— сливная;
— буллезная;
— геморрагическая;
— язвенно(эрозивно)-некротическая;
— гангренозная.
2. По локализации:
— генерализованная;
— диссеминированная;
— поражение спинномозговых ганглиев:
- шейных;
- грудных;
- поясничных;
- крестцовых;
— поражение черепных ганглиев:
- ганглионеврит тригеминального узла, в том числе офтальмогерпес (глазная форма, Zoster opthalmicus);
- ганглионеврит коленчатого узла (синдром Рамзая — Ханта);
- ганглионеврит блуждающего и языкоглоточного нервов (Herpes Zoster слизистых оболочек);
— абдоминальный (висцеральный) Herpes Zoster.
Клиническая форма Herpes Zoster без сыпи характеризуется только проявлениями продромального периода, без развития кожных элементов. Диагноз может быть установлен при помощи серологических или вирусологических методов исследования.
Абортивная форма характеризуется отсутствием или минимальностью жалоб, протекает без образования пузырьков и ограничивается лишь появлением быстро, в течение нескольких дней, исчезающих гиперемии и отечности, иногда — отдельных мелких папул на их фоне.
Генерализованная форма возникает у ослабленных больных и у лиц с угнетенным иммунитетом на фоне длительного приема кортикостероидов или цитостатиков и характеризуется высыпаниями не только в зоне пораженных дерматомов, но и по всему кожному покрову.
Диссеминированная форма может развиваться у лиц с выраженной иммунной недостаточностью (например, при ВИЧ-инфекции) и проявляется множественными высыпаниями вдали от пораженных дерматомов.
Абдоминальный (висцеральный) Herpes Zoster развивается у лиц с иммунодефицитом или после трансплантации органов и характеризуется выраженным болевым синдромом внутри брюшной полости с появлением в последующем характерных высыпаний на коже, трудностью диагностики и высоким уровнем летальности — 5–15 % даже на фоне противовирусной терапии [7].
Из спинномозговых ганглиев чаще всего наблюдается поражение грудных дерматомов (50–55 %), затем — поясничных (14–15 %) и шейных (12–15 %), реже всего вовлекается крестцовый уровень (3 %). Как правило, процесс захватывает один дерматом, однако возможно вовлечение и смежных дерматомов. Двустороннее симметричное поражение отмечается редко и является неблагоприятным прогностическим признаком. Поражение крестцовых ганглиев может сопровождаться задержкой мочеиспускания и/или кишечной непроходимостью.
Ганглионевриты черепных ганглиев развиваются в 20–25 % случаев и связаны с угрозой развития осложнений со стороны ЦНС [1]. Ганглионеврит тригеминального узла проявляется мучительными болями и высыпаниями в зоне иннервации I, II, III или всех (редко) ветвей тройничного нерва, что сопровождается отеком лица на пораженной стороне и болезненностью в точках выхода нерва. При поражении II или III ветвей высыпания появляются не только на коже, но и на слизистой оболочке половины твердого и мягкого неба, небной занавески, деснах и внутренней поверхности щеки. При этом слизистая носа может оставаться чистой. Ветви, иннервирующие слизистые оболочки, могут быть поражены сильнее, чем кожные, и наоборот.
Для глазной формы характерно распространение инфекции на глазную ветвь тройничного нерва, что наблюдается у 4 % больных (нередко до 10–15 %) и проявляется в виде конъюнктивита и кератита, обычно с изъязвлением. Появление везикул на крыльях или кончике носа (признак Хатчинсона) ассоциируется с наиболее серьезными глазными осложнениями (кератит, эписклерит, ирит), которые развиваются у 50 % больных, не получавших противовирусную терапию. Возможно распространение процесса на зрительный нерв с развитием неврита и далее — атрофии нерва [2].
При поражении клеток коленчатого ганглия страдают и двигательные волокна с развитием синдрома Рамзая — Ханта: парез мимических мышц, боли в ухе, иррадиирующие в лицо, затылок или шею, и высыпания в области наружного слухового прохода, барабанной перепонки, иногда — на языке и небе. Возможно появление головокружения, шума в ухе и снижение слуха на стороне поражения.
При поражении узлов блуждающего и языкоглоточного нервов наблюдаются односторонние герпетические высыпания на слизистой оболочке твердого и мягкого неба, зева, задней трети языка и глотки. Покрышки пузырьков быстро лопаются с образованием мелких болезненных эрозий с фестончатыми краями. Нередко наблюдается конъюнктивит, реже — менингеальные явления.
Дифференциальная диагностика
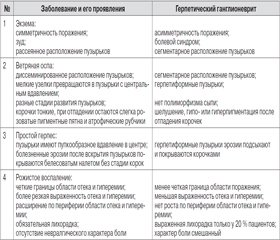
Дифференциальная диагностика герпетических ганглионевритов проводится с экземой, ветряной оспой, простым герпесом и рожистым воспалением (табл. 1).
Осложнения герпетических ганглионевритов:
— энцефалит (1 на 100 случаев, летальность — до 25 %);
— менингит;
— менингоэнцефалит;
— миелит;
— энцефаломиелит;
— отставленный гемипарез (васкулит церебральных сосудов);
— гранулематозный ангиит, сопровождаемый развитием тромбозов и инфаркта головного мозга;
— прогрессирующая многоочаговая лейкоэнцефалопатия;
— острый некроз сетчатки;
— постгерпетическая невралгия.
Полирадикулоневриты, связанные с ВГЧ 2, 4 и 5-го типов, развиваются не вследствие прямого вирусного воздействия на нервную ткань, а по механизму аутоиммунного поражения (синдром Гийена — Барре).
У 8–20 % больных возможно рецидивирующее течение герпесвирусной инфекции.
Наиболее частым осложнением герпетических ганглионевритов является постгерпетическая невралгия, под которой подразумевается сохранение или возникновение болевого синдрома через 4 месяца после появления высыпаний. Постгерпетическая невралгия характеризуется постоянной мучительной, давящей, тупой или жгучей болью высокой интенсивности, периодически спонтанно усиливающейся в виде колющей, стреляющей или «как удар электрическим током» и сопровождающейся явлениями аллодинии и приступами дизестезии, что ведет к астенизации, снижению фона настроения и ухудшению качества жизни.
Распространенность постгерпетической невралгии в популяции составляет 4,5–8,0 % и имеет возрастную зависимость: у лиц старше 55 лет постгерпетическая невралгия развивается в 27 % случаев, у пациентов старше 60 лет — в 50 % и у больных старше 70 лет — в 75 % случаев [9].
Факторы риска развития постгерпетической невралгии [8, 10–12]:
— более старший возраст (в популяции лиц старше 50 лет частота постгерпетической невралгии выше на 30 %);
— женский пол;
— наличие выраженного продромального периода с явлениями гиперестезии, парестезии, жжения и/или зуда;
— большая площадь распространения высыпаний на коже;
— массивные кожные высыпания;
— локализация высыпаний в области иннервации тройничного нерва (особенно в области глаза) или плечевого сплетения;
— сильная боль в острый период, особенно перед появлением везикулярной сыпи (более 5 баллов по визуальной аналоговой шкале);
— наличие иммунодефицита.
Заключение
Таким образом, поражение периферической нервной системы вирусом опоясывающего герпеса является наиболее частым видом поражения неврологических структур и имеет характерную стадийность развития клинических проявлений. Особенности клинической картины определяются также характером и локализацией высыпаний. В то же время возможно развитие редких форм герпетических ганглионевритов, что требует повышенного внимания к состоянию пациента.
/148-1.jpg) Вирусы герпетической группы являются одними из наиболее распространенных в природе и вызывают поражение как центральной, так и периферической нервной системы. Всего известно 8 типов вируса герпеса человека (ВГЧ), из них нейропатогенными являются первые шесть [4, 5].
Вирусы герпетической группы являются одними из наиболее распространенных в природе и вызывают поражение как центральной, так и периферической нервной системы. Всего известно 8 типов вируса герпеса человека (ВГЧ), из них нейропатогенными являются первые шесть [4, 5].
/152-1.jpg)