Журнал «Здоровье ребенка» 2 (70) 2016
Вернуться к номеру
Сравнительная клинико-параклиническая характеристика язвенного колита и болезни Крона у детей
Авторы: Денисова М.Ф., Чернега Н.В., Музыка Н.Н., Реминная Н.Т., Палкина И.С., Задорожная Т.Д.,
Арчакова Т.Н., Букулова Н.Ю. - ГУ «Институт педиатрии, акушерства и гинекологии НАМН Украины», г. Киев, Украина
Рубрики: Педиатрия/Неонатология
Разделы: Клинические исследования
Версия для печати
Цель: изучить клинико-параклинические особенности язвенного колита и болезни Крона в качестве основы совершенствования диагностики воспалительных заболеваний кишечника у детей. Материалы и методы. Обследовано 94 ребенка в возрасте от 3 до 18 лет с воспалительными заболеваниями кишечника. Из них 60 пациентов с язвенным колитом, 34 — с болезнью Крона. Сравнительная клинико-параклиническая характеристика течения язвенного колита и болезни Крона проводилась с использованием клинических, иммунологических, морфологических методов исследования. Результаты. Анализ клинико-параклинического течения язвенного колита и болезни Крона у детей показал, что наряду с общими характеристиками имели место существенные различия, своевременное выявление которых способствовало уточнению диагноза, назначению адекватной терапии, что значительно улучшало прогноз течения заболевания, повышало качество жизни пациента.
Мета: вивчити клініко-параклінічні особливості перебігу виразкового коліту та хвороби Крона як основу для удосконалення діагностики запальних захворювань кишечника у дітей. Матеріали та методи. Проведено обстеження 94 хворих віком від 3 до 18 років із запальними захворюваннями кишечника. З них 60 пацієнтів із виразковим колітом, 34 — з хворобою Крона. Порівняльна клініко-параклінічна характеристика перебігу виразкового коліту та хвороби Крона проводилась з використанням клінічних, імунологічних, морфологічних методів дослідження. Результати. Аналіз клініко-параклінічного перебігу виразкового коліту та хвороби Крона у дітей свідчив, що поряд із загальними характеристиками мали місце суттєві розбіжності, своєчасне виявлення яких сприяло уточненню діагнозу та призначенню адекватної терапії, внаслідок чого покращувався прогноз перебігу захворювання, підвищувалась якість життя пацієнтів.
Objective: to study the clinical and paraclinical features of ulcerative colitis and Crohn’s disease as a basis for improving the diagnosis of inflammatory bowel diseases in children. Materials and methods. The study included 94 children aged from 3 to 18 years with inflammatory bowel diseases. Of these, 60 patients had ulcerative colitis, 34 — Crohn’s disease. Comparative clinical and paraclinical analysis of ulcerative colitis and Crohn’s disease was performed using clinical, immunological, morphological research methods. Results. Analysis of clinical and paraclinical course of ulcerative colitis and Crohn’s disease in children showed that along with common characteristics, there were significant differences, timely detection of which helped to clarify the diagnosis, to administer adequate therapy that significantly improved the disease prognosis, improved the quality of life of the patient.
дети, воспалительные заболевания кишечника, язвенный колит, болезнь Крона, диагностика.
діти, запальні захворювання кишечника, виразковий коліт, хвороба Крона, діагностика.
сhildren, inflammatory bowel diseases, ulcerative colitis, Crohn’s disease, diagnostics.
Статья опубликована на с. 10-15
Введение
Материалы и методы
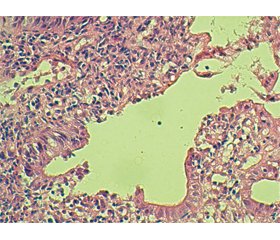
Результаты
Обсуждение
Выводы
1. Алексеева О.П., Миронов Н.Н., Криштопенко С.В., Колозец Е.Н. Возможности дифференциальной диагностики язвенного колита и болезни Крона с использованием высокоэффективной жидкостной хроматографии сыворотки крови // Медицинский альманах. — 2010. — № 1(10). — С. 82-84.
2. Бубнова Л.В. Клинико-иммунологические особенности неспецифического язвенного колита и болезни Крона у детей: Автореф. дис… канд. мед. наук. — К., 2004. — 21 с.
3. Водилова О.В. Клинические варианты болезни Крона в детском возрасте / Водилова О.В., Мазанкова Л.Н., Хамер И.Л. // Рос. вестник перинатологии и педиатрии. — 2005. — № 4. — С. 18-22.
4. Водилова О.В., Курохтина Н.С., Лебедева С.В., Мазанова Л.Н. Возрастные особенности клинических проявлений болезни Крона у детей // РМЖ. — 2005. — Т. 13, № 3. — С. 173-181.
5. Воробьев Г.И. Неспецифические воспалительные заболевания кишечника / Воробьев Г.И., Халиф И.Л. — М.: Миклош, 2008. — 400 с.
6. Грона В.Н., Литовка В.К., Гунькин А.Ю. Об особенностях клиники и диагностики болезни Крона у детей // Здоровье ребенка. — 2009. — № 2(17).
7. Денисова М.Ф., Чернега Н.В., Беба Ю.В. Новые возможности в лечении хронических неспецифических заболеваний кишечника у детей // Современная педиатрия. — 2012. — № 4(44). — С. 153-155.
8. Денисова М.Ф., Чернега Н.В., Музика Н.Н., Дыба М.Б., Задорожная Т.Д., Арчакова Т.Н. Клинические особенности и эффективность патогенетической терапии болезни Крона у детей // Сучасна гастроентерологія. — 2013. — № 1(69). — С. 66-71.
9. Денисова М.Ф. Современные подходы к диагностике язвенного колита у детей // Современная педиатрия. — 2014. — № 3. — С. 113-115.
10. Практические рекомендации Всемирной гастроэнтерологической организации. Воспалительная болезнь кишечника: глобальные перспективы. Июнь, 2009.
11. Лизван М.А., Макейкина М.А. Воспалительные заболевания кишечника: современные аспекты диагностики и лечения // Гастроэнтерология. — 2012. — № 2.
12. Рачкова Н.С., Хавкин А.И. Болезнь Крона // РМЖ. — 2005. — Т. 13, № 18. — С. 1202-1208.
13. Ривкин В.Л., Капуллер Л.Л. Спорные и нерешенные вопросы дифференцировки язвенного колита и болезни Крона // Гастроэнтерология. — 2012. — № 1.
14. Румянцев В.Г., Щиголева Н.Е. Болезнь Крона в детском возрасте // Consilium medicum. — 2002. — Т. 4, № 6. — С. 11-17.
15. Татьянина О.Ф., Потапов А.С., Намазова Я.С. и др. Фекальный кальпротектин в неинвазивной диагностике воспалительных заболеваний кишечника у детей // Педиатрическая фармакология. — 2008. — Т. 5, № 3. — С. 46-54.
16. Терещенко С.Ю. Болезнь Крона у детей и подростков: диагностика и современные подходы к терапии // Педиатрическая фармакология. — 2002. — Т. 6, № 2. — С. 40-46.
17. Шадрин О.Г. Болезнь Крона у детей: состояние проблемы и перспективы ее решения в Украине / Шадрин О.Г. // Здоров’я України. Медична газета. — 2015. — № 1. — С. 3-4.
18. Яблокова Е.А., Горелов М.А., Ратникова М.А. и др. Воспалительные заболевания кишечника у детей // Педиатрия. — 2006. — № 5. — С. 99-102.
19. Consensus on the diagnosis and management Crohn’s Disease // J. Crohn’s and Colitis. — 2010. — Vol. 4/1. — P. 2962.
20. Cuffari C. Inflammatory bowel disease in the pediatric and adolescent patient / Cuffari C., Darbari A. // Gastroenterol. Clin. North Am. — 2002. — Vol. 31. — P. 275-291.
21. Diamanti A., Panetta F., Basso M.S. et al. Diagnostic work-up of inflammatory bowel disease in children: the role of calprotectin assay // Inflamm. Bowel Dis. — 2010. — Vol. 16. — P. 1926-1930.
22. Kopylov Uri, Rosenfeld Greg, Bressler Brian and Seidman Ernest. Clinical Utility of Biomarkers for the Diagnosis and Management of Inflammatory Bowel Disease // Inflamm. Bowel Dis. — 2014. — Vol. 20. — P. 742-756.
23. Mak D.R., Лэнтон С.J., Map. Лабораторные показатели у детей с впервые установленным диагнозом воспалительных заболеваний кишечника // Педиатрия. — 2007. — № 119(6). — С. 11-13.
24. Marshal J. Environment and epidemiology of inflammatory bowel disease / Marshal J., Hilsden R. // Inflammatory bowel disease. — Churchill — Livingstone, 2003. — P. 17-28.
25. Paul Henderson, Aoife Casey, Sally J. Zawrence. The diagnostic Accuracy of facal Calprotectin during the investiguhton of suspected Pediatric inflammatory bowel discase // J. Gasrtoenterology. — 2012. — № 107. — Р. 941-949.
26. The second European evidence-based Consensus on the diagnosis and management of Crohn’s disease: special situation / Van Assche G., Dignass A., Reinisch W. et al. // J. Crohn’s and Colitis. — 2010. — № 4. — P. 63-101.
27. Update on Crohn’s disease and ulcerative colitis // Expert Rev. Gastroenterol. Hepatol. — 2011. — № 5(3). — Р. 311-314.
1. Bubnova LV. [Clinical and immunological features of ulcerative colitis and Crohn's disease in children: avtoref. disertation]. [Moscow]: Russian State Medical University; 2004. 21 p.
2. Vodylova OV, Mazankova LN, Khamer YL. [Clinical variants of Crohn's disease in children]. Ros. Vestnik perinatolohiy i pediatriy. 2005;4:18–22. Russian.
3. Alekseeva OP, Myronov NN, Kryshtopenko SV, Kolozets EN. [Possibilities for differential diagnosis of ulcerative colitis and Crohn's disease using HPLC serum ]. Meditsynskiy almanakh. 2010;1(10):82–84. Russian.
4. Vodylova OV, Kurokhtyna NS, Lebedeva SV, Mazanova LN. [Age features of clinical manifestations of Crohn's disease in children]. RMZh. 2005;13(3):173–181. Russian.
5. Vorob’ev HY, Khalyf YL. Voro’bev HY. Nespetsyfycheskye vospalytelnыe zabolevanyya kyshechnyka [Non-specific inflammatory bowel disease]. Moscow: Miklosh; 2008. 400 p. Russian.
6. Yablokova EA, Horelov MA, Ratnykova MA, et al. [Inflammatory bowel disease in children]. Pediatriya. 2006;5:99–102. Russian.
7. Hrona VN, Litovna VK, Hun’kin AYu. [On peculiarities of clinic and diagnostics of Crohn's disease in children]. Zdorov’e rebenka [Internet]. 2009;2(17). Available from: http://www.mif-ua.com/archive/article/8645. Russian.
8. Denysova MF, Cherneha NV, Beba YuV. [New opportunities in the treatment of chronic non-specific bowel disorders in children]. Sovremennaya pediatriya. 2012;4(44):153–55. Russian.
9. Denysova MF. [Modern approaches to the diagnosis of ulcerative colitis in children]. Sovremennaya pediatriya. 2014;3:113–15. Russian.
10. Denysova MF, Cherneha NV, Muzyka NN, et al. [Clinical features and efficiency of pathogenetic therapy of Crohn's disease in children]. Suchasna hastroenterolohiya. 2013;1(69):66–71. Russian.
11. Lyvzan MA, Makeykina MA. [Inflammatory bowel disease: modern aspects of diagnosis and treatment]. Consilium medicum. Hastroenterolohiya. 2010;2:61-65. Russian.
12. [Practice Guidelines World Gastroenterology Organization. Inflammatory bowel disease: a global perspective]. [Internet.] 2009;38p. Available from: www.doctor-ru.org/main/1100/1109_ru.pdf. Russian.
13. Rachkova NS, Khavkyn AY. [Crohn's disease]. RMZh. 2005;13(18): 1202–08. Russian.
14. Ryvkin VL, Kapuller LL. [The controversial and unresolved issues of differentiation of ulcerative colitis and Crohn's disease]. Consilium medicum. Hastroenterolohiya. 2012;(1):5-7. Russian.
15. Rumyantsev VH, Shchyholeva NE. [Crohn's disease in children]. Consilium medicum. 2002;4(6):11–17. Russian.
16. Tereshchenko SYu. [Crohn's disease in children and adolescents: diagnosis and modern approaches to therapy]. Pediatricheskaya farmakolohiya. 2002;6(2):40–46. Russian.
17. Tatyanina OF, Potapov AS, Namazova YaS, et al. [Fecal calprotectin in the non-invasive diagnosis of inflammatory bowel disease in children]. Pediatricheskaya farmakolohiya. 2008;5(3):46–54. Russian.
18. Shadryn OH. [Crohn's disease in children: state of the problem and the prospects of its solution in Ukraine]. Zdorov’ya Ukrayiny. Medychna hazeta. 2015;1:3–4. Russian.
19. Kopylov Uri, Rosenfeld Greg, Bressler Brian and Seidman Ernest. Clinical Utility of Biomarkers for the Diagnosis and Management of Inflammatory Bowel Disease. Inflamm Bowel Dis. 2014;20:742–56.
20. The second European evidence-based consensus on the diagnosis and management of Crohn's disease: Current management. Journal of Crohn's and Colitis. 2010;4:28–62.
21. Cuffari C, Darbari A. Inflammatory bowel disease in the pediatric and adolescent patient. Gastroenterol. Clin. North Am. 2002;31:275–91.
22. Diamanti A, Panetta F, Basso MS, et al. Diagnostic work-up of inflammatory bowel disease in children: the role of calprotectin assay. Inflamm Bowel Dis. 2010;16:1926–30.
23. Paul Henderson, Aoife Casey, Sally J. Zawrence. The diagnostic Accuracy of facal Calprotectin during the investiguhton of suspected Pediatric inflammatory bowel discase. Am.J.Gasrtoenterology. 2012;107:941–49.
24. Marshal J., Hilsden R, authors; Satsangi J, Sutherland K, editor. Environment and epidemiology of inflammatory bowel disease. Inflammatory bowel disease. Churchill–Livingstone. 2003;17–28.
25. Van Assche G, Dignass A, Reinisch W, et al. The second European evidence-based Consensus on the diagnosis and management of Crohn’s disease: special situation. J. Crohn’s and Colitis. 2010;4:63–101.
26. Update on Crohn`s disease and ulcerative colitis. Expert Rev. Gastroenterol. Hepatol. 2011;5(3):311-14.

/12.jpg)
/13_2.jpg)
/13.jpg)
/14.jpg)