Газета «Новости медицины и фармации» Гастроэнтерология (577) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги. Запальні захворювання кишечника (хвороба Крона, виразковий коліт). 2015
Рубрики: Гастроэнтерология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 19-40
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони
здоров’я України
11.02.2016 № 90
Вступ
Основною метою уніфікованого клінічного протоколу медичної допомоги (УКПМД) при запальних захворюваннях кишечника (хвороба Крона, виразковий коліт) є створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам із запальними захворюваннями кишечника.
УКПМД розроблений на основі адаптованих клінічних настанов «Неспецифічний виразковий коліт» та «Хвороба Крона», що ґрунтуються на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій, відображених у клінічних настановах (КН), а саме:
1. Ulcerative colitis (CG166), Management in adults, children and young people. NICE (UK), 2013.
2. Second European evidence-based Consensus on the diagnosis and management of ulcerative colitis: Definitions and diagnosis, 2012.
3. Second European evidence-based Consensus on the diagnosis and management of ulcerative colitis: Current management, 2012.
4. Second European evidence-based Consensus on the diagnosis and management of ulcerative colitis: Special situations, 2012.
5. Crohn’s disease (CG152) Management in adults, children and young people, NICE, 2012.
6. The second European evidence-based consensus on the diagnosis and management of Crohn’s disease: Definitions and diagnosis, European Crohn’s and Colitis Organisation 2009.
7. The second European evidence-based Consensus on the diagnosis and management of Crohn’s disease: Current management, European Crohn’s and Colitis Organisation 2009.
8. The second European evidence-based Consensus on the diagnosis and management of Crohn’s disease: Special situations, European Crohn’s and Colitis Organisation 2009.
Ознайомитися з адаптованими клінічними настановами «Неспецифічний виразковий коліт» та «Хвороба Крона» можна за посиланням http://www.dec.gov.ua/mtd/reestr.html.
За формою, структурою та методичними підходами щодо використання доказової медицини УКПМД відповідає вимогам «Методики розробки та впровадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України № 751 від 28 вересня 2012 року, зареєстрованим в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
УКПМД розроблений мультидисциплінарною робочою групою, до якої увійшли представники різних медичних спеціальностей: лікарі загальної практики — сімейні лікарі, лікарі-терапевти, лікарі-гастроентерологи, лікарі-хірурги, лікарі хірурги-проктологи, лікарі ендоскопісти, ревматологи, рентгенологи, організатори охорони здоров’я.
Перелік скорочень, що використовуються в протоколі
БП біологічний препарат
в/в внутрішньовенно
ВК виразковий коліт
ЕССО Європейська організація з вивчення ХК та ВК
ГКС глюкокортикостероїди
ЗЗК запальні захворювання кишечника
ІАХК індекс активності хвороби Крона
КН клінічна настанова
КРК колоректальний рак
КС колоноскопія
КТ комп’ютерна томографія
МКХ Міжнародна класифікація хвороб
МРТ магнітно-резонансна томографія
НПЗЗ нестероїдні протизапальні засоби
ПСХ первинний склерозуючий холангіт
РІАА резервуарний ілеоанальний анастомоз
РСС ректосигмоскопія
CРБ С-реактивний білок
ХЗЗК хронічні запальні захворювання кишечника
ХК хвороба Крона
ФНП фактор некрозу пухлини
ШОЕ швидкість осідання еритроцитів
5-АСК похідні 5-аміносаліцилової кислоти
І. Паспортна частина
1.1. Діагноз: Хвороба Крона, виразковий коліт.
1.2. Шифри згідно з МКХ-10:
K.50. Хвороба Крона (регіональний ентерит)
— K.50.0 Хвороба Крона тонкої кишки
— K.50.1 Хвороба Крона товстої кишки
— K.50.8 Хвороба Крона тонкої і товстої кишки.
— K.50.9 Хвороба Крона неуточнена
K.51. Виразковий коліт
— K.51.0 Виразковий (хронічний) панколіт
— K.51.2 Виразковий (хронічний) проктит
— K.51.3 Виразковий (хронічний) ректосигмоїдит
— K.51.4 Запальні поліпи товстої кишки
— K.51.5 Лівосторонній коліт
— K.51.8 Інший виразковий коліт
— K.51.9 Виразковий коліт, неуточнений
1.3. Потенційні користувачі: лікарі загальної практики — сімейної медицини, лікарі-терапевти, лікарі-гастроентерологи, лікарі-хірурги, лікарі хірурги-проктологи, лікарі-ендоскопісти, лікарі-ревматологи, лікарі-рентгенологи, медичні сестри, операційні медичні сестри, організатори охорони здоров’я.
1.4. Мета протоколу: організація надання кваліфікованої медичної допомоги хворим на запальні захворювання кишечника з моменту підозри або встановлення діагнозу та впродовж життя, зменшення смертності, зниження ступеня інвалідизації, підвищення якості життя та працездатності пацієнтам старше 18 років із запальними захворюваннями кишечника.
1.5. Дата складання протоколу — грудень 2015 р.
1.6. Дата перегляду протоколу — грудень 2018 р.
1.7. Склад робочої групи з розробки протоколу
Кравченко Василь Віталійович в.о. директора Медичного департаменту МОЗ України;
Хотіна Світлана Григорівна директор Департаменту медичної допомоги Міністерства охорони здоров’я України (голова робочої групи до 01.04.2015 р.);
Захараш Михайло Петрович професор кафедри хірургії № 1 Національного медичного університету ім. О.О. Богомольця, д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Проктологія», президент Асоціації колопроктологів України, заступник голови робочої групи з клінічних питань;
Талаєва Тетяна Володимирівна в.о. генерального директора Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», д.м.н., професор, заступник голови з координації діяльності мультидисциплінарної робочої групи;
Ліщишина Олена Михайлівна директор департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», к.м.н., заступник голови робочої групи з методологічного супроводу;
Бабак Олег Якович завідувач кафедри внутрішньої медицини № 1 Харківського національного медичного університету, д.м.н., професор, президент ГО «Українська гастроентерологічна асоціація»;
Гапонов Володимир Васильович професор кафедри хірургії № 1 Державного закладу «Дніпропетровська медична академія Міністерства охорони здоров’я України», д.м.н., професор, головний позаштатний проктолог Департаменту охорони здоров’я Дніпропетровської обласної державної адміністрації;
Данилюк Світлана Володимирівна доцент кафедри сімейної медицини Національної медичної академії післядипломної освіти імені П.Л. Шупика, к.м.н., доцент;
Денисова Маргарита Федорівна науковий керівник відділення гастроентерології Державної установи «Інститут педіатрії, акушерства і гінекології Національної академії медичних наук України», д.м.н., професор;
Дорофеєв Андрій Едуардович професор кафедри внутрішньої медицини № 1 Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Звягінцева Тетяна Дмитрівна завідувач кафедри гастроентерології Харківської медичної академії післядипломної освіти, д.м.н., професор;
Лозинський Юрій Сильвестрович доцент кафедри хірургії № 1 Львівського національного медичного університету імені Данила Галицького, к.м.н., доцент;
Матюха Лариса Федорівна завідувач кафедри сімейної медицини і амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, президент асоціації сімейних лікарів, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина»;
Нікішаєв Володимир Іванович завідувач відділення ендоскопічної діагностики та малоінвазивної хірургії Київської міської клінічної лікарні швидкої медичної допомоги, д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Ендоскопія»;
Острополець Наталія Андріївна начальник відділу високоспеціалізованої медичної допомоги управління надання медичної допомоги дорослим Департаменту медичної допомоги Міністерства охорони здоров’я України;
Скрипник Ігор Миколайович завідувач кафедри внутрішньої медицини № 1 Вищого державного навчального закладу України «Українська медична стоматологічна академія», д.м.н., професор;
Степанов Юрій Миронович директор Державної установи «Інститут гастроентерології Національної академії медичних наук України», віце-президент Української гастроентерологічної асоціації, д.м.н., професор;
Тамм Тамара Іванівна завідувач кафедри хірургії та проктології Харківської медичної академії післядипломної освіти, д.м.н., професор;
Ткач Сергій Михайлович професор кафедри внутрішньої медицини № 1 Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Харченко Наталія В’ячеславівна завідувач кафедри гастроентерології, дієтології і ендоскопії Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Гастроентерологія»;
Лопух Ігор Ярославович доцент кафедри гастроентерології, дієтології і ендоскопії імені П.Л. Шупика, к.м.н.;
Шадрін Олег Геннадійович завідувач відділення проблем харчування та соматичних захворювань дітей раннього віку Державної установи «Інститут педіатрії, акушерства і гінекології Національної академії медичних наук України», д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча гастроентерологія»;
Шевелюк Сергій Борисович завідувач відділення ендоскопічної діагностики Київської міської клінічної лікарні № 18, к.м.н.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Кузьма Галина Миколаївна головний фахівець відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Мельник Євгенія Олександрівна начальник відділу доказової медицини Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Мігель Олександр Володимирович завідувач сектора економічної оцінки медичних технологій Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Шилкіна Олена Олександрівна начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України».
Адреса для листування:
Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», 03151, м. Київ, вул. Ушинського, 40. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті МОЗ України: http://www.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html
Рецензенти
Біляєва Ольга Олександрівна професор кафедри загальної та невідкладної хірургії Національної медичної академії післядипломної освіти ім. П.Л. Шупика, д.м.н., професор;
Шуба Неоніла Михайлівна професор кафедри терапії та ревматології Національної медичної академії післядипломної освіти ім. П.Л. Шупика, д.м.н., професор.
1.8. Коротка епідеміологічна інформація:
Запальні захворювання кишечника — це група хронічних захворювань, що спричиняють запалення шлунково-кишкового тракту. За даними ЕССО, близько 2,2 млн людей у Європі (5 млн в усьому світі) страждають над цю групу захворювань. Хвороба Крона та виразковий коліт — це дві найбільш поширені форми запальних захворювань кишечника.
Кількість пацієнтів з хворобою Крона (ХК) в Україні достеменно невідома, оскільки не створено реєстру. На думку експертів, орієнтовна кількість хворих на ХК в Україні складає 13 800 (30,33 на 100 000 населення), з них пацієнтів з середнім та тяжким ступенем активності 6,6 тис. (48 %).
У 2013 році в Україні зареєстровано 9421 хворий на виразковий коліт (ВК) (20,8 на 100 000 населення). Відмічається тенденція до росту числа тяжких, резистентних до лікування форм хронічних запальних захворювань кишечника (ХЗЗК), ускладнень та оперативних втручань, що призводять до інвалідизації пацієнтів молодого, працездатного віку Усе це, у свою чергу, зумовлює значні економічні витрати, пов’язані з доглядом, лікуванням та реабілітацією пацієнтів.
ІІ. Загальна частина
Пацієнти з ХЗЗК cтраждають на епізоди діареї, спазми та болі в животі, кровотечі з прямої кишки, зниження ваги, лихоманку та слабкість. Більш того, постійне запалення призводить до прогресуючого ураження травного тракту, що часто потребує хірургічного втручання та призводить до серйозних загрожуючих життю ускладнень. ХЗЗК є виснажливим станом, що може призводити до зниження працездатності та якості життя в цілому.
ХЗЗК є невиліковними на сьогодні, але пацієнт може отримувати лікування, спрямоване на пригнічення патологічної запальної реакції та загоєння уражень травного тракту, що сприяє зменшенню та зникненню симптомів, дозволяючи пацієнту досягти довготривалої ремісії. Незважаючи на неможливість повного одужання, симптоми захворювання та їх вплив на життя пацієнта можуть бути мінімізовані відповідним лікуванням.
Виразковий коліт (ВК) — ідіопатичне хронічне запальне захворювання товстої кишки, що переважно вражає пряму кишку та характеризується тривалим запаленням і виразкуванням слизової й підслизової оболонок кишки.
Через 8 років після встановлення діагнозу ВК значно збільшується ризик розвитку колоректального раку. Інші ускладнення включають у себе профузні кровотечі, кишкові перфорації, стриктури, обструкції та ін. У 25–30 % хворих з ВК може виникати потреба в хірургічному лікуванні.
Хвороба Крона (ХК) — це хронічне рецидивуюче захворювання, що характеризується трансмуральним, гранулематозним запаленням із сегментарним ураженням різних відділів шлунково-кишкового тракту, з можливими системними та позакишковими проявами та ускладненнями. Клінічний перебіг ХК для окремого пацієнта важко передбачити, але безперервний характер прогресування хвороби врешті призводить до розвитку ускладнень або рефрактерності до терапії. За даними американських дослідників, до 30 % пацієнтів з ХК уже на момент встановлення діагнозу мають стриктуруючі або пенетруючі ускладнення, і принаймні три з чотирьох пацієнтів хоча б один раз в житті піддаються хірургічному лікуванню у зв’язку із ускладненим перебігом ХК.
Основними завданнями лікування хворих на ХЗЗК є контроль над перебігом хвороби, досягнення та підтримка ремісії, профілактика ускладнень та підвищення якості життя пацієнтів для сприятливого життєвого та соціального прогнозу. З огляду на тяжкі інвалідизуючі наслідки неадекватного лікування ХЗЗК проблема раціональної терапії має важливе соціальне та медичне значення.
Слід зазначити, що застосування деяких лікарських засобів, зокрема імуносупресантів (циклоспорин, азатіоприн), ефективність яких при лікуванні ХЗЗК доведена численними дослідженнями і є визнаним методом фармакотерапії, в Україні може мати обмеження, оскільки показання до застосування лікарських засобів «виразковий коліт», «хвороба Крона», інші ХЗЗК відсутні в інструкціях для медичного застосування, затверджених МОЗ України.
За останні роки в гастроентерологічну практику впроваджені нові високоефективні препарати, такі як моноклональні антитіла до фактора некрозу пухлин (ФНП) альфа, які ефективно і успішно використовуються в усьому світі та зареєстровані в Україні для лікування хворих на ХЗЗК, що не відповідають на терапію кортикостероїдами та/або імуносупресантами, або у випадку непереносимості чи медичних протипоказань до таких видів терапії.
Важливо, щоб лікарі максимально докладали зусилля для правильного виконання пацієнтами рекомендацій щодо лікування, розуміння необхідності індукційного та підтримуючого довгострокового лікування на фоні модифікації стилю життя, лікування супутніх захворювань. Критично важливими є навчання, психологічна адаптація та соціальна реабілітація пацієнта.
ІІІ. Основна частина
3.1. Для закладів охорони здоров’я, що надають первинну медичну допомогу
1. Профілактика
Обґрунтування
Відсутні докази щодо специфічної профілактики ХЗЗК, але своєчасне виявлення та лікування ЗЗК позитивно впливає на перебіг захворювання.
ХЗЗК — це хронічні захворювання, що супроводжуються періодичними загостреннями та періодами ремісії. Існує ряд факторів, що можуть сприяти виникненню загострень.
Необхідні дії лікаря:
1.1. Виявляти групи спостереження — осіб, які мають загрозу розвитку ХЗЗК, на підставі вивчення сімейного анамнезу з метою своєчасного виявлення та лікування ХЗЗК.
1.2. Проводити з пацієнтами роз’яснювальну роботу та активне виявлення тих чинників, що впливають на виникнення загострень ХЗЗК, та за можливості здійснювати їх корекцію:
— особлива увага має бути приділена добре доведеним факторам ризику ХК, включаючи тютюнопаління, сімейний анамнез та нещодавно перенесений інфекційний гастроентерит;
— прийом неселективних НПЗЗ пов’язаний з підвищеним ризиком загострення ВК. Ймовірно, що безпечним є нетривалий прийом інгібіторів циклооксигенази-2. Наявність хвороби Крона або виразкового коліту в родинному анамнезі підвищує ризик виникнення виразкового коліту й у інших членів родини;
— активне тютюнопаління має захисний вплив на розвиток та ступінь тяжкості ВК, натомість у колишніх курців вірогідність розвитку виразкового коліту значно збільшується.
1.3. Скерувати пацієнта, за необхідності, до суміжних спеціалістів (гастроентеролог, хірург-проктолог, дієтолог, медичний психолог тощо).
2. Діагностика
Положення протоколу
Діагностичні заходи спрямовуються на раннє виявлення лікарем загальної практики — сімейним лікарем/дільничним терапевтом ознак ХЗЗК та направлення пацієнта до лікаря-гастроентеролога з метою встановлення діагнозу й призначення терапії.
Обґрунтування
Симптоми ВК залежать від поширеності та тяжкості захворювання, серед симптомів зазвичай спостерігається кривава діарея, ректальна кровотеча та/або імперативні позиви до дефекації. Також можливі позиви до дефекації в нічний час. Наявність таких системних проявів, як погане самопочуття, анорексія, лихоманка, свідчать про загострення хвороби.
Початок ВК зазвичай поступовий, і візиту до лікаря можуть передувати симптоми тривалістю декілька тижнів або навіть місяців. Перші прояви хвороби можуть мати вигляд періодично виникаючих симптомів або тяжкого нападу (приблизно у 15 % пацієнтів) із такими системними симптомами, як втрата ваги, лихоманка та тахікардія або навіть нудота та блювання. Приблизно в 10 % випадків початок захворювання може супроводжуватись такими позакишковими проявами, як аксіальна або периферична артропатія, епісклерит та вузлова еритема, які у поодиноких випадках (10 % та менше) можуть передувати кишковим проявам.
Симптоми ХК гетерогенні, однак у більшості випадків включають діарею протягом більше 6 тижнів, біль в животі та/або втрату ваги. Ці симптоми можуть викликати підозру на ХК, особливо у пацієнтів молодшого віку. Часто відзначаються загальні симптоми нездужання, анорексія та лихоманка.
Необхідні дії лікаря
Обов’язкові:
2.1. Збір анамнестичних даних, спрямований на:
— визначення наявності та тривалості симптомів;
— виявлення епізодів ректальної кровотечі або кривавої діареї, імперативних та болісних позивів до дефекації, болю у черевній порожнині, нетримання, діареї у нічний час;
— виявлення можливого контакту з хворими на кишкові інфекції, недавньої закордонної подорожі, непереносимості їжі, медикаментозного лікування (включаючи антибіотики та нестероїдні протизапальні препарати), тютюнопаління, особливостей сексуальної поведінки, проведення апендектомії у минулому;
— виявлення сімейного анамнезу захворювання на ЗЗК чи інше системне ревматичне захворювання, випадки колоректального раку в родинному анамнезі;
— виявлення ознак позакишкових маніфестацій, включаючи ротові, шкірні, очні або суглобові, епізодів періанального абсцесу або анальної тріщини;
— виявлення наявності таких системних проявів, як погане самопочуття, анорексія, лихоманка, що свідчить про тяжке загострення хвороби.
2.2. Фізикальне обстеження:
Загальний огляд пацієнта включає: огляд шкірних покривів (стан та колір), огляд язика, слизової ротової порожнини, огляд та пальпацію передньої черевної стінки (виявлення ділянок болючості).
2.3. Лабораторне обстеження:
2.3.1. Розгорнутий клінічний аналіз крові;
2.3.2. Загальний аналіз сечі;
2.3.3. Визначення рівня ШОЕ;
2.3.4. Визначення рівня СРБ (відображає ступінь активності запального процесу, ефективність проведеної терапії).
2.4. Інструментальні методи обстеження:
2.4.1. Пацієнт скеровується для виконання РСС або сигмоскопії.
2.5. Направлення пацієнта на консультацію до гастроентеролога, за необхідності — до лікаря хірурга-проктолога (впродовж одного тижня — при підозрі на ХЗЗК).
Бажані (за необхідності):
2.6. Направити на аналіз калу на патогенну флору;
2.7. Направити на аналіз калу на найпростіші (амеби);
2.8. Копрологічне дослідження;
2.9. Аналіз калу на приховану кров.
3. Лікування
Положення протоколу
Лікування пацієнтам з ХЗЗК призначається лікарем-гастроентерологом у ЗОЗ, що надають вторинну (спеціалізовану) медичну допомогу.
Обґрунтування
Завдання лікаря загальної практики — сімейної медицини — запідозрити ХЗЗК та направити пацієнта до лікаря-гастроентеролога. Диференційна діагностика, призначення відповідних обстежень, підтвердження остаточного діагнозу та призначення лікування даних захворювань проводиться лікарем-гастроентерологом.
Необхідні дії лікаря
Обов’язкові:
3.1. Під час обстеження та лікування сприяти виконанню пацієнтом усіх рекомендацій гастроентеролога та інших спеціалістів, у т.ч. щодо моніторингу побічних дій ГКС та імуносупресантів.
3.2. Надавати інформацію щодо методів лікування ХЗЗК на основі даних адаптованих клінічних настанов «Хвороба Крона» та «Виразковий коліт» та пам’ятки для пацієнта з ХЗЗК.
4. Подальше спостереження, включаючи диспансеризацію
Положення протоколу
Пацієнт після досягнення ремісії або мінімальної активності захворювання перебуває на обліку у лікаря загальної практики, який веде необхідну медичну документацію та сприяє виконанню пацієнтом рекомендацій спеціалістів, а також не рідше одного разу на рік консультується лікарем-гастроентерологом або частіше за необхідності.
Обґрунтування
Існують докази, що регулярна оцінка активності захворювання дозволяє своєчасно коригувати схему лікування та ефективно контролювати активність захворювання, через що пацієнт потребує постійного нагляду лікаря загальної практики — сімейного лікаря/дільничного терапевта.
Необхідні дії лікаря
Обов’язкові:
1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о) та контроль дотримання Плану обстежень, що виконуються під час лікування пацієнтів із ХЗЗК (див. розділ 3.2).
2. Надавати рекомендації щодо способу життя та режиму харчування.
3. У разі підвищення активності захворювання (за клінічними чи лабораторними показниками) або виникнення серйозних побічних ефектів терапії негайно скеровувати пацієнта до лікаря-гастроентеролога.
4. Пацієнтів із задовільно контрольованим ХЗЗК не рідше одного разу на рік скеровувати на консультацію до лікаря-гастроентеролога для контролю перебігу хвороби, ефективності та безпеки лікування.
Бажані:
5. Проводити контроль за диспансерним спостереженням у лікаря-гастроентеролога.
3.2. Для закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу
1. Діагностика
Положення протоколу
Пацієнт з підозрою на ХЗЗК впродовж одного тижня скеровується до ЗОЗ, що надає спеціалізовану допомогу за місцем реєстрації, або до іншого (за бажанням пацієнта) для:
— проведення клініко-лабораторного та інструментального обстеження;
— встановлення діагнозу ХЗЗК (ХК або ВК);
— визначення ступеня тяжкості та наявності несприятливих прогностичних факторів;
— проведення скринінгу з метою виявлення туберкульозу.
Обґрунтування
Діагноз ХК або ВК встановлюється лікарем-гастроентерологом на основі даних анамнезу, клінічного обстеження та комбінації ендоскопічних, гістологічних, радіологічних та біохімічних досліджень. Необхідно виключити інфекційні причини захворювання.
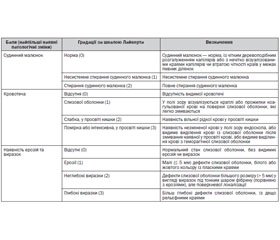
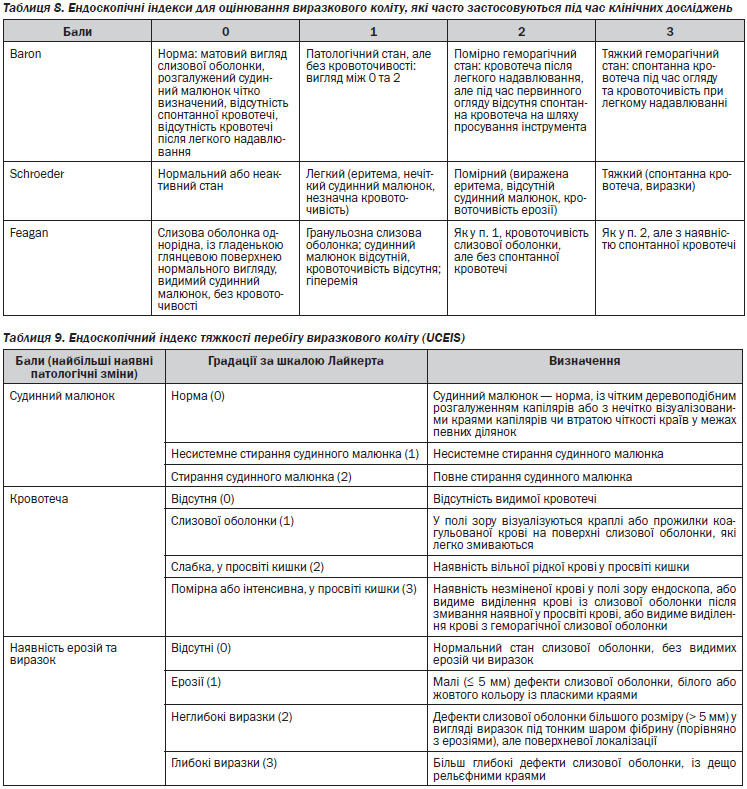
Для визначення активності ХК користуються індексом активності хвороби Крона (ІАХК — CDAI). Для визначення активності ВК вираховують індекс Мейо або застосовують Монреальську класифікацію
Необхідні дії лікаря
Обов’язкові:
1.1. Особливості збору анамнестичних даних:
— визначення початку виникнення симптомів, їх активності, тяжкості та тривалості;
— випадки ректальної кровотечі або кривавої діареї, імперативні та болісні позиви до дефекації, біль у черевній порожнині, нетримання, діарея в нічний час;
— виявлення можливого контакту з хворими на кишкові інфекції, недавньої закордонної подорожі, непереносимості їжі, медикаментозного лікування (включаючи антибіотики та нестероїдні протизапальні препарати), тютюнопаління, особливостей сексуальної поведінки, проведення апендектомії в минулому;
— збір сімейного анамнезу захворювання на ХЗЗК чи інше системне ревматичне захворювання, випадки колоректального раку в родинному анамнезі;
— виявлення ознак позакишкових маніфестацій, включаючи ротові, шкірні, очні або суглобові, епізодів періанального абсцесу або анальної тріщини;
— виявлення наявності таких системних проявів, як погане самопочуття, анорексія, лихоманка, що свідчить про тяжке загострення хвороби.
1.2. Фізикальний огляд спрямований на виявлення ознак ХЗЗК та можливих ускладнень.
При підозрі на ХК загальне обстеження включає: загальний огляд, визначення частоти пульсу, тиску крові, температури, м’якості або напруженості живота, утворень, що пальпуються, обстеження паху та ротової порожнини, виконання проктологічного дослідження (огляд та пальпація періанальної зони та ануса, пальцеве дослідження прямої кишки, огляд ректальним дзеркалом, РРС або сигмоскопія). Визначення ваги та розрахунок індексу маси тіла.
1.3. Лабораторне дослідження:
1.3.1. Розгорнутий клінічний аналіз крові;
1.3.2. Визначення рівня ШОЕ;
1.3.3. Визначення рівня СРБ (у процесі лікування рівень СРБ та ШОЕ використовують для спостереження за відповіддю на лікування у випадках тяжкого коліту);
1.3.4. Визначення рівня сечовини, креатиніну, електролітів, печінкових ферментів, рівня заліза;
1.3.5. Фекальний калпротектин для моніторингу ступеня кишкового запалення.
1.4. Інструментальні дослідження:
1.4.1. Оглядова рентгенографія органів черевної порожнини (в разі потреби);
1.4.2. Колоноілеоскопія з біопсією з термінального відділу клубової, а також із кожного сегмента товстої кишки при підозрі на ХК (див. розділ ІV. 4.1.5), у тому числі з ділянок прямої кишки при підозрі на ВК (див. розділ ІV. 4.1.5);
1.4.3. Трансабдомінальна ультрасонографія органів черевної порожнини;
1.4.4. Рентгенологічне обстеження органів черевної порожнини, сигмоїдоскопія при підозрі на ВК; з контрастуванням;
1.4.5. Капсульна ендоскопія тонкої кишки (КЕТК) для пацієнтів, у яких залишається висока клінічна пі-дозра на ХК, незважаючи на негативні оцінки колоно-ілеоскопії та радіологічного дослiдження;
За необхідності:
1.4.6. МР та/або КТ;
1.4.7. Рентгенографія органів грудної клітки.
1.5. Консультації:
1.5.1. Лікаря хірурга-проктолога;
1.5.2. Лікаря кардіолога та ревматолога — за наявності захворювань серцево-судинної системи (артеріальна гіпертензія, ішемічна хвороба серця, тощо);
1.5.3. Лікаря-офтальмолога — за наявності уражень очей;
1.5.4. Лікаря-фтизіатра — за наявності ознак латентного туберкульозу.
Бажані:
1.6. Рекомендується мікробіологічне тестування у відношенні інфекційної діареї, включаючи токсин Clostridium difficile.
1.7. Визначення маркерів вірусних гепатитів, ВІЛ (за потребою).
1.8. Пацієнтам із тяжким або рецидивуючим перебігом ВК рефрактерного характеру рекомендовано проводити мікробіологічні дослідження, у тому числі на C.difficile та цитомегаловірусну інфекцію:
— пацієнтам з ХК та ураженням ілеоцекальної зони необхідно виключити ієрсиніоз;
— пацієнтам, які подорожували за кордоном, можуть знадобитися додаткові обстеження.
2. Госпіталізація
Положення протоколу
Госпіталізація пацієнтів з ХЗЗК здійснюється у випадку:
— вперше виявленого ВК чи ХК;
— поширеного ВК;
— ВК середнього та тяжкого перебігу;
— ХК середнього та тяжкого ступеня;
— необхідності проведення інтенсивної терапії;
— наявності показань до хірургічного лікування.
Обґрунтування
Лікування пацієнтів з ХЗЗК в умовах стаціонару здійснюється у відділенні відповідно до виду ускладнення — гастроентерологічне, проктологічне, хірургічне, відділення інтенсивної терапії тощо.
Необхідні дії лікаря
Обов’язкові:
2.1. Ознайомити пацієнта з переліком можливих втручань, очікуваними ризиками.
2.2. Отримати перед госпіталізацією до стаціонару Інформовану добровільну згоду пацієнта на проведення діагностики, лікування та на проведення операції та знеболення (форма № 003-6/о).
2.3. Погодити Інформовану добровільну згоду пацієнта на обробку персональних даних (Вкладний листок до облікової форми № 003/о).
3. Лікування
Положення протоколу
Метою лікування пацієнтів з ХЗЗК є контроль над перебігом хвороби, досягнення та підтримка ремісії, профілактика ускладнень та підвищення якості їх життя.
Вибір лікарського засобу повинен враховувати як очікувану користь від його застосування, так і потенційну побічну дію. Повинна братись до уваги попередня відповідь на лікування (особливо якщо розглядається тактика лікування рецидиву, лікування захворювання залежного від/рефрактерного до кортикостероїдів), наявність позакишкових проявів та ускладнень.
Обґрунтування
План лікування пацієнта з хворобою Крона повинен враховувати ступінь активності, локалізацію процесу та перебіг захворювання.
При виборі відповідної стратегії лікування ВК активного перебігу слід зважати на активність перебігу захворювання та його поширеність (проктит, лівобічний чи поширений коліт). Характер перебігу захворювання визначається його динамікою, частотою виникнення рецидивів, ефективністю попереднього лікування, наявністю та особливістю побічних ефектів прийому лікарських засобів та наявністю позакишкових проявів. Важливими факторами також є вік при дебюті захворювання та його тривалість.
За наявності показань після обговорення з пацієнтом та отримання його інформованої згоди рішення щодо початку лікування біологічними препаратами (БП) приймається консиліумом у складі: лікуючого лікаря-гастроентеролога, завідувача відділення та консультанта відділення — співробітника вищого медичного навчального закладу чи медичної науково-дослідної установи, за відсутності консультанта — заступника головного лікаря закладу охорони здоров’я (ЗОЗ) з медичних питань терапевтичного профілю.
Початок використання БП та наступна оцінка відповіді на лікування має проводитися лікарем-гастроентерологом з досвідом застосування цих засобів.
Необхідні дії лікаря
Обов’язкові:
3.1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о) та контроль дотримання плану диспансеризації (див. розділ 3.2).
3.2. Погодити Інформовану добровільну згоду пацієнта на обробку персональних даних (Вкладний листок до облікової форми № 025/о).
3.3. Препаратами вибору для лікування ХК помірної активності є будесонід, системні кортикостероїди або месалазин у пероральних формах. Препарати призначаються залежно від тяжкості хвороби. Антибіотики призначають у разі можливих септичних ускладнень.
3.4. Препаратами вибору для лікування ВК є месалазин в супозиторіях при початковому лікуванні проктиту легкої або помірної активності. Замість супозиторіїв можна застосовувати клізми із пінною суспензією месалазину або ректальне введення будесоніду. Комбінація препаратів месалазину для місцевого застосування із пероральним прийомом месалазину або місцевим застосуванням кортикостероїдних препаратів дає кращий ефект, ніж прийом кожного із зазначених препаратів окремо, і рекомендується для посилення ефективності лікування.
3.5. Забезпечити консультацію хірурга-проктолога (за необхідності).
3.6. Направити на консультацію до хірурга-проктолога пацієнтів з ускладненою хворобою Крона або ВК з частими загостреннями, що погано піддаються лікуванню, або формами хвороби, що резистентні до кортикостероїдів. У таких пацієнтів хірургічне втручання на ранній стадії є реальною альтернативою медикаментозній терапії.
4. Виписка з рекомендаціями після госпіталізації
Положення протоколу:
При виписуванні пацієнту надається виписка з медичної карти стаціонарного хворого встановленої форми, що містить інформацію щодо отриманого лікування, особливості перебігу захворювання, рекомендації щодо подальшого лікування та спостереження.
Обґрунтування
Виписка пацієнта планується відповідно до критеріїв:
4.1. пацієнт з ЗЗК, госпіталізований вперше, має бути виписаний із стаціонару після остаточної верифікації діагнозу та підбору адекватної терапії;
4.2. у разі госпіталізації для проведення лікування з використанням БП пацієнт може бути виписаний зі стаціонару після введення препарату та моніторингу в повному обсязі можливих побічних реакцій (в т. ч. інфузійних);
4.3. при госпіталізації з приводу загострення ЗЗК пацієнт може бути виписаний за умови позитивної клініко-лабораторної динаміки захворювання;
4.4. інші критерії для виписки:
— відсутність потреби в парентеральному введенні лікарських засобів;
— якщо подальше лікування може здійснюватись амбулаторно.
Необхідні дії лікаря
Обов’язкові:
4.5. Оформити Виписку із медичної карти амбулаторного (стаціонарного) хворого (форма № 027/о).
4.6. Надати пацієнту інформацію щодо можливих віддалених побічних наслідків лікування, необхідності неухильного дотримання плану подальшого лікування, проведення періодичних обстежень відповідно до плану диспансеризації.
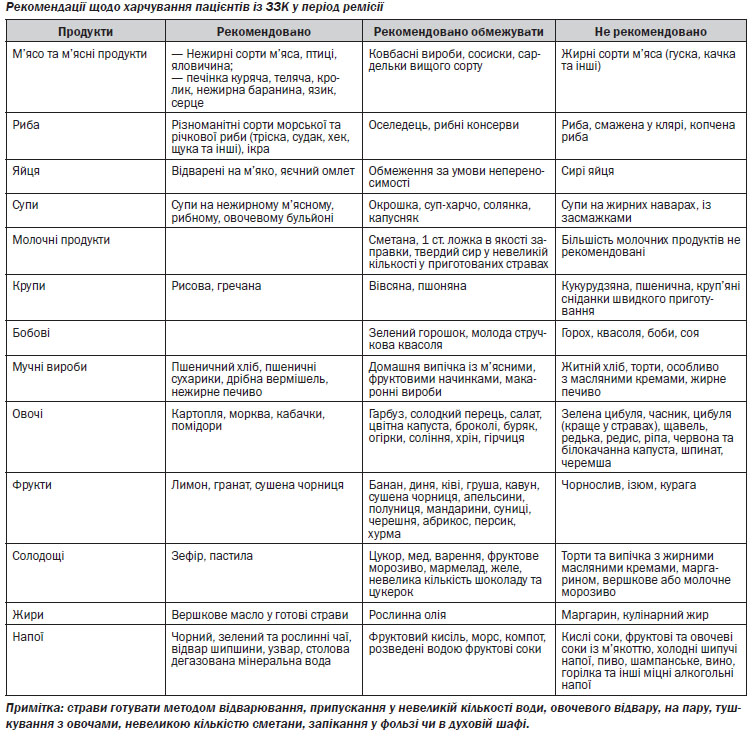
4.7. Надати рекомендації щодо способу життя та режиму харчування.
5. Реабілітація
Положення протоколу:
Пацієнти з ХЗЗК повинні бути ознайомлені з доступними заходами та методами реабілітації та періодично проходити огляди спеціалістів, відповідальних за реабілітацію.
Обґрунтування:
Реабілітаційні заходи, що включають дієтотерапію, психологічну допомогу тощо, мають позитивний вплив на перебіг захворювання та психологічний стан пацієнтів з ХЗЗК.
Необхідні дії лікаря:
Обов’язкові:
5.1. Надавати рекомендації щодо режиму та характеру харчування.
5.2. При наявності позакишкових уражень — консультації фахівців за профілем.
Бажані:
5.3. Слід запропонувати пацієнтам з ХЗЗК психологічну допомогу (релаксація, антистресова терапія, когнітивні практики) з метою поліпшення якості життя.
6. Подальше спостереження, включаючи диспансеризацію
Положення протоколу
Пацієнт з ХЗЗК перебуває на диспансерному обліку в лікаря-гастроентеролога впродовж життя.
Обґрунтування
У хворих з ХЗЗК слід регулярно оцінювати рівень СРБ/ШОЕ, лейкоцитів та ключові елементи активності захворювання, що є необхідною інформацією для прийняття рішення щодо необхідності посилення лікування для контролю захворювання або можливості обережного зменшення його інтенсивності, коли хвороба стає контрольованою.
Доведено, що найбільш ефективним є ведення хворих із залученням сімейного лікаря в рамках мультидисциплінарної групи спеціалістів (гастроентеролог, хірург-проктолог, психолог тощо) при постійному доступі пацієнтів з ХЗЗК до членів мультидисциплінарної команди. Це забезпечує регулярний контроль впливу хвороби на життя пацієнтів та допомагає їм керувати своїм станом.
Необхідні дії лікаря
Обов’язкові:
6.1. Направити пацієнта з ХЗЗК до хірурга-проктолога не рідше одного разу на рік або частіше за необхідності.
6.2. Направляти пацієнтів після оперативного втручання не рідше 2 разів на рік на обстеження до лікаря-гастроентеролога.
6.3. Пацієнтам з активним ХЗЗК планові огляди
лікаря-гастроентеролога призначаються один раз на місяць, доки лікування не призведе до контрольованості хвороби.
6.4. Пацієнти із задовільно контрольованим ХЗЗК (низька активність або ремісія захворювання) можуть спостерігатися у лікаря загальної практики — сімейного лікаря/дільничного терапевта. У такому разі планові огляди пацієнтів лікарем-гастроентерологом повинні здійснюватись із частотою, які були з ними узгоджені, але не рідше одного разу на рік.
6.5. Впродовж перебігу хвороби слід надавати пацієнтам інформацію щодо усіх аспектів її перебігу, необхідних обстежень та лікування, а також поважати рішення, які вони приймають.
6.6. Надавати рекомендації щодо способу життя та режиму харчування.
Бажані:
6.7. Пацієнтам з ХЗЗК, які хочуть знати більше щодо своєї хвороби та її лікування, необхідно давати можливість брати участь у існуючій освітній діяльності, у т.ч. у програмах з самоконтролю.
IV. Опис етапів медичної допомоги
4.1. Загальний алгоритм діагностики та диференційної діагностики
Первинна медична допомога надається лікарями загальної практики — сімейної медицини. Мета — первинна діагностика ХЗЗК та супутніх захворювань, коректне направлення пацієнтів до профільних спеціалістів, спостереження та рекомендації щодо дотримання лікувального режиму, інформація і навчання пацієнтів та їх близьких.
Завдання лікаря первинної ланки — запідозрити ХЗЗК та направити пацієнта до лікаря-гастроентеролога. Диференційна діагностика, призначення відповідних обстежень, підтвердження остаточного діагнозу та призначення лікування даних захворювань проводиться лікарем-гастроентерологом.
4.1.1. Критерії діагностики ХЗЗК
Особливості збору анамнестичних даних:
— виявлення сімейного анамнезу щодо захворювання на ЗЗК чи інше системне ревматичне захворювання, випадки колоректального раку у родинному анамнезі;
— виявлення скарг зі сторони шлунково-кишкового тракту (дискомфорт та біль в черевній порожнині, імперативні та болісні позиви до дефекації);
— виявлення епізодів ректальної кровотечі або кривавої діареї, нетримання випорожнень, діареї у нічний час;
— виявлення можливого контакту з хворими на кишкові інфекції, недавньої закордонної подорожі, непереносимості їжі, тривалого медикаментозного лікування (включаючи антибіотики та нестероїдні протизапальні препарати), тютюнопаління, особливості сексуальної поведінки, проведення апендектомії у минулому;
— виявлення ознак позакишкових маніфестацій, включаючи ротові, шкірні, очні або суглобові, епізодів періанального абсцесу або анальної тріщини;
— виявлення наявності таких системних проявів, як погане самопочуття, анорексія, лихоманка, що є свідченням тяжкого загострення хвороби.
4.1.2. Фізикальне обстеження
Спрямоване на виявлення ознак ХЗЗК та можливих ускладнень. При підозрі на ХК загальне обстеження включає загальний стан, частоту пульсу, тиск крові, температуру, м’якість або напруженість живота, утворення, що пальпуються, обстеження паху та ротової порожнини та пальцеве обстеження прямої кишки. Визначення ваги тіла та розрахунок індексу маси тіла.
4.1.3. Лабораторне обстеження:
— розгорнутий клінічний аналіз крові;
— загальний аналіз сечі;
— визначення рівня ШОЕ, СРБ;
— визначення рівня сироваткової сечовини, креатиніну, електролітів, печінкових ферментів, рівня заліза;
— аналіз калу на патогенну флору;
— аналіз калу на найпростіші (амеби);
— копрологія, кал на приховану кров.
За необхідності:
Рекомендується визначення маркерів вірусних гепатитів, ВІЛ, а також мікробіологічне тестування щодо інфекційної діареї, включаючи токсин Clostridium difficile:
а) у пацієнтів із тяжким або рецидивуючим перебігом (ВК) рефрактерного характеру рекомендовано проводити мікробіологічні дослідження (C.difficile та цитомегаловірусну інфекцію);
б) у пацієнтів з ХК та ураженням ілеоцекальної зони необхідно виключити ієрсиніоз;
в) для пацієнтів, що подорожували за кордоном, можуть бути призначені додаткові дослідження випорожнень.
Визначення маркерів вірусних гепатитів, ВІЛ.
4.1.4. Інструментальні методи обстеження:
— проведення РСС;
— оглядова рентгенографія органів черевної порожнини (у разі потреби, при підозрі на наявність гострих ускладнень ХЗЗК);
— колоноілеоскопія з біопсією з термінального відділу клубової, а також із кожного сегмента товстої кишки при підозрі на ХК, в тому числі з ділянок прямої кишки, при підозрі на ВК;
— трансабдомінальна ультрасонографія органів черевної порожнини;
— рентгенологічне обстеження органів черевної порожнини з контрастуванням;
— МР та/або КТ;
— капсульна ендоскопія тонкої кишки (КЕТК) для пацієнтів, у яких залишається висока клінічна підозра на ХК, незважаючи на негативні результати колоноілеоскопії та радіологічних досліджень;
— за необхідності призначається рентгенографія органів грудної клітки.
4.1.5. Консультації
Скерувати пацієнта на консультацію до лікарів:
— хірурга-проктолога;
— кардіолога;
— ревматолога;
— офтальмолога;
— фтизіатра.
4.1.6. Диференційна діагностика
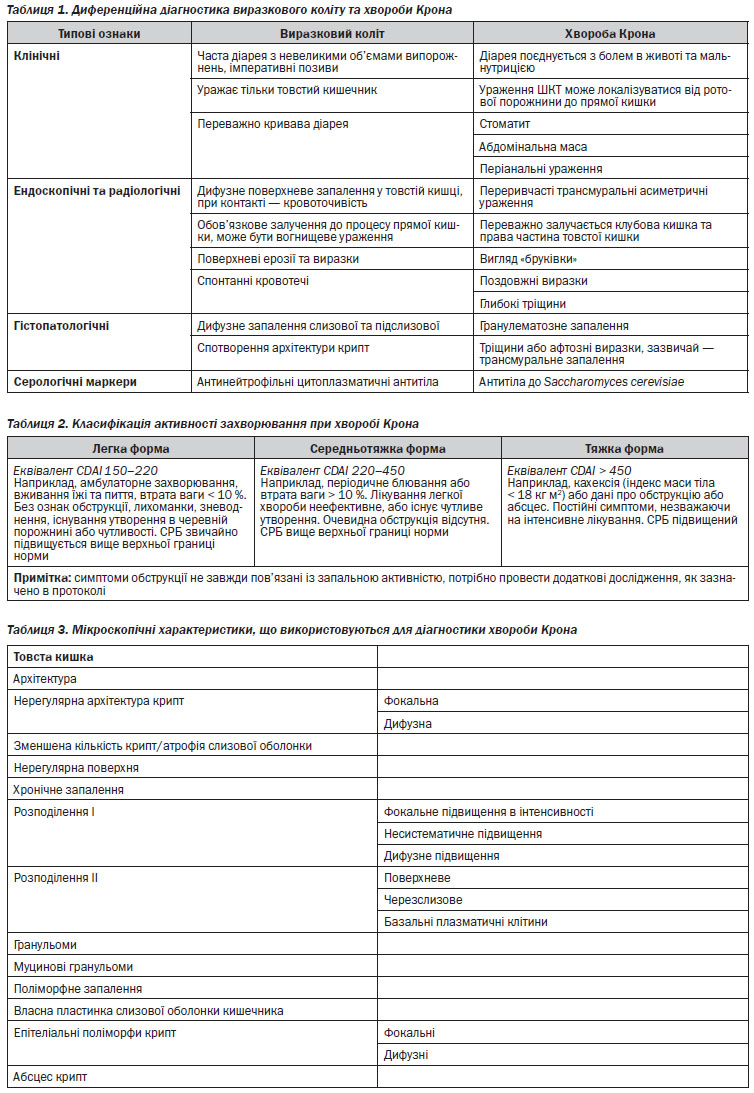
Диференційна діагностика виразкового коліту та хвороби Крона проводиться у спеціалізованих та високоспеціалізованих закладах охорони здоров’я фаховими лікарями-гастроентерологами, хірургами-проктологами із залученням ендоскопістів, морфологів, радіологів, за потребою — лікарями інших спеціальностей. Диференційна діагностика проводиться комплексно з урахуванням клінічних, лабораторних, ендоскопічних та морфологічних даних.
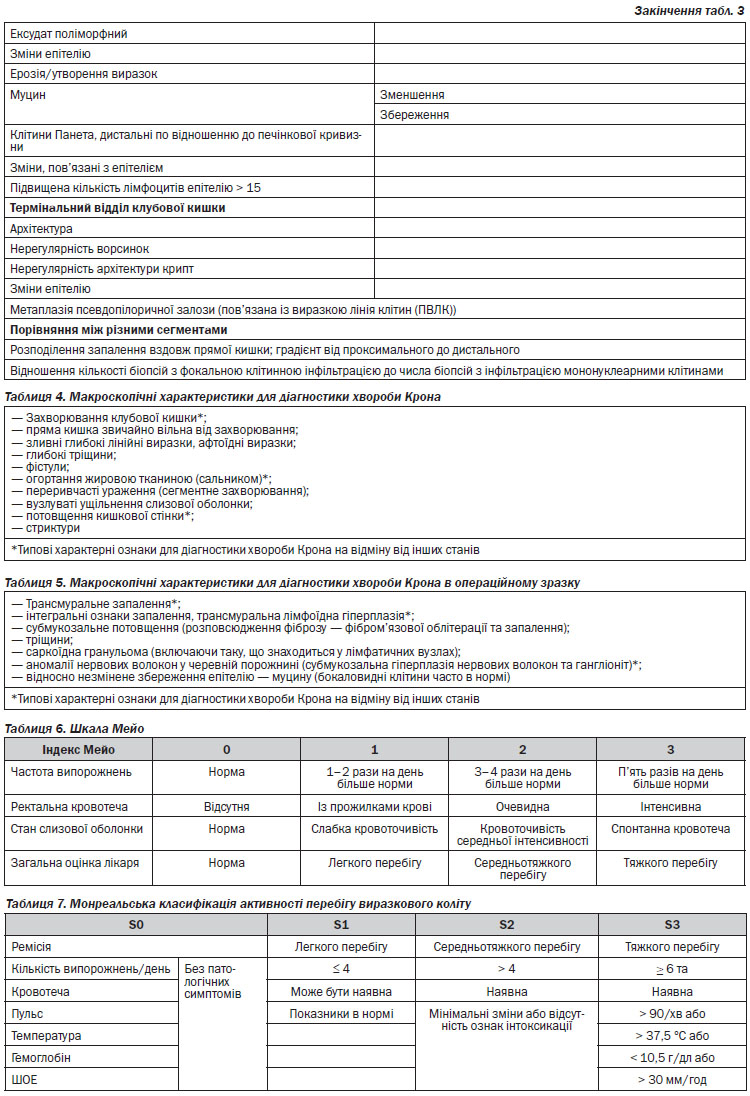
З метою встановлення достовірного діагнозу хвороби Крона необхідно отримувати «множинні» біопсії із п’яти ділянок вздовж товстої кишки (включаючи пряму) та клубової кишки. Множинні біопсії включають як мінімум два зразки з кожного відділу. При підозрі на малігнізацію необхідно отримувати принаймні два зразки із одного місця.
Зразки біопсій мають супроводжуватись клінічною інформацією, включаючи вік пацієнта, тривалість захворювання та термін і вид лікування. Оскільки ураження можуть бути слабкими або фокальними, рекомендується вивчати множинні зрізи з кожного зразка.
Повторне проведення біопсії через деякий час може бути корисним при диференційній діагностиці та уточненні остаточного діагнозу, особливо у дорослих пацієнтів.
Повторне ендоскопічне дослідження показане у випадку рецидиву хвороби, або при ВК, залежному чи рефрактерному до кортикостероїдів, або з метою прийняття рішення щодо проведення колектомії.
4.2. Алгоритм лікування хвороби Крона та виразкового коліту
4.2.1. Лікування хвороби Крона, зважаючи на локалізацію захворювання
Лікування ХК ілеоцекальної зони з низькою активністю
Будесонід у дозі 9 мг/добу або месалазин 3,0 г на добу (доза обирається залежно від тяжкості ХК). Антибіотики не призначають, але необхідно деякий час знаходитись під спостереженням гастроентеролога. Препарат месалазину обирається з урахуванням РН вивільнення діючої речовини.
Лікування ХК ілеоцекальної зони з помірною активністю
Препаратами вибору є будесонід у дозуванні 9 мг/добу, або системні кортикостероїди, або месалазин. Антибіотики призначають у разі можливих септичних ускладнень. Можливе використання імуносупресантів. При неефективності терапії кортикостероїдами слід назначати метотрексат у комбінації з кортикостероїдами. Для пацієнтів з об’єктивними ознаками активної хвороби, у яких сформувалась резистентність, залежність або непереносимість кортикостероїдів, в якості альтернативи слід розглядати інгібітори ФНП (інфліксимаб — 5 мг/кг маси тіла, наступна інфузія через чотири тижні або адалімумаб — 160 мг — індукційна доза, через два тижні — 80 мг, ще через два тижні — 40 мг).
Лікування ХК ілеоцекальної зони з високою активністю
Початково слід призначати системні кортикостероїди (40–60 мг на добу преднізолону — рекомендовано половину дози в/в, половину — перорально). Для пацієнтів з рецидивом захворювання, які мають об’єктивні свідчення активної хвороби, показані інгібітори ФНП у комбінації з імуносупресантами або без них. Для пацієнтів з рідкими рецидивами захворювання припустимі повторні курси кортико-стероїдної терапії в поєднанні з імуносупресантами. Хірургічне лікування є доречною альтернативою для деяких пацієнтів при наявності показань (див. «Хірургічне лікування»).
Лікування ХК з локалізацією в товстій кишці
Може бути призначений месалазин або сульфасалазин (лише у випадку низької активності месалазину) чи системні кортикостероїди. Для пацієнтів з рецидивом захворювання, які мають об’єктивні ознаки помірної чи високої активності хвороби, показані інгібітори ФНП у комбінації з імуносупресорами або без них. Для деяких пацієнтів з рідкими рецидивами захворювання припустимі повторні курси кортикостероїдної терапії в поєднанні з імуносупресорами. Перед початком терапії імуносупресорами та інгібіторами ФНП повинна бути прийнята до уваги й обговорена можливість хірургічного лікування.
Лікування поширеної ХК з локалізацією в тонкому кишечнику
У разі помірної або високої активності призначаються системні кортикостероїди або метотрексат. Для пацієнтів з рецидивом захворювання, які мають об’єктивні свідчення помірної чи високої активності хвороби, показані інгібітори ФНП. Одночасно рекомендується відповідне лікувальне харчування, лікувальні суміші. Обговорюються хірургічні методи лікування на ранніх стадіях. Пацієнтам з клінічними ознаками поганого прогнозу захворювання рекомендується раннє призначення, метотрексату та/або інгібіторів ФНП.
Лікування ХК стравоходу та гастродуоденальної зони.
Рекомендується призначення інгібіторів протонної помпи, за необхідності в поєднанні з системними кортикостероїдами або метотрексатом. Інгібітори ФНП розглядаються як альтернатива при тяжкій або рефрактерній хворобі. При симптомах непрохідності показані дилатаційні та хірургічні методи лікування.
4.2.2. Лікування хвороби Крона, зважаючи на перебіг захворювання
Лікування рецидиву порівняно з щойно діагностованою хворобою
Лікування рецидиву найкраще починати з тієї ж схеми, що була ефективною першого разу, приймаючи до уваги і інші фактори: думку пацієнта (з приводу побічних ефектів, необхідності досягнення швидкого результату, комфортності і т.д.), час виникнення рецидиву, терапію супроводу (наприклад, чи виник рецидив під час прийому імуномодуляторів), прихильність пацієнта до терапії.
Ранній рецидив
Визначається як такий, що виник в період менше трьох місяців після попередньої атаки. Рекомендується призначати лікування імуномодуляторами для того, щоб зменшити ризик подальшого рецидиву. Важливо підтвердити активність захворювання як причину симптомів рецидиву, хоча немає необхідності перевіряти розповсюдження хвороби, якщо це не змінить медичного або хірургічного підходу до лікування. Пацієнтам, у яких рецидив стається при помірній або високій активності хвороби, рекомендуються інгібітори ФНП. Інгібітори ФНП є більш ефективними при призначенні їх на ранніх етапах лікування.
Лікування ХК, що є резистентною до прийому кортикостероїдів
Призначаються інгібітори ФНП в поєднанні з метотрексатом або без нього. Береться до уваги і обговорюється можливість хірургічного лікування на ранніх стадіях.
4.2.3. Лікування виразкового коліту, зважаючи на локалізацію і активність захворювання.
Проктит
Один грам месалазину у супозиторіях на добу при початковому лікуванні проктиту легкої або помірної активності. Замість супозиторіїв можна застосовувати клізми з пінною суспензією месалазину або ректальне введення будесоніду в дозі 9 мг/добу. Комбінація препаратів месалазину для місцевого застосування з його пероральним прийомом або місцевим застосуванням кортикостероїдних препаратів дає кращий ефект, ніж прийом кожного із зазначених препаратів окремо, і рекомендується для посилення ефективності лікування. Пероральний прийом месалазину в монотерапії є менш ефективним. Рефрактерний проктит може потребувати лікування із застосуванням імуносупресантів та/або біологічних препаратів. Препарат месалазину обирається з урахуванням РН вивільнення діючої речовини
Лівобічний коліт
При лікуванні активного лівобічного ВК легкого або помірного перебігу призначають клізми з месалазином 1 г/добу у комбінації з месалазином для перорального прийому 3–4 г/день. Місцева монотерапія лише кортикостероїдними препаратами або месалазином, так само як і монотерапія із застосуванням месалазину для перорального прийому, є менш ефективною, ніж комбінована терапія препаратами месалазину для перорального прийому та для місцевого застосування. Серед препаратів для місцевого застосування більш ефективним, ніж кортикостероїдні препарати, є месалазин. Ефективним є як одноразовий прийом месалазину, так і розділена на декілька прийомів загальна денна доза. Якщо при лікуванні месалазином відсутня позитивна динаміка, слід призначити прийом ГКС системної дії. Лівобічний коліт тяжкого перебігу зазвичай є показанням для госпіталізації та проведення системної інтенсивної терапії.
Поширений виразковий коліт
Для початкової терапії поширеного ВК легкого або помірного ступеня тяжкості рекомендований пер-оральний прийом месалазину в дозі 4–5 г/день одночасно з його прийомом для місцевого застосування з метою прискорення виникнення ремісії за умови нормальної переносимості. Ефективним є як одноразовий прийом месалазину з уповільненим вивільненням, так і розділена на декілька прийомів загальна денна доза. Якщо при лікуванні месалазином відсутня позитивна динаміка, слід призначити прийом кортикостероїдних препаратів системної дії. Поширений коліт тяжкого перебігу зазвичай є показанням для госпіталізації та проведення інтенсивної терапії.
Виразковий коліт тяжкого перебігу будь-якої поширеності
Кривава діарея при частоті випорожнень 6 або більше разів на день та наявність будь-яких ознак системної інтоксикації (тахікардія > 90/хв, температура тіла > 37,8 °C, гемоглобін < 10,5 г/дл або ШОЕ > 30 мм/год) є ознаками коліту тяжкого перебігу. Пацієнтів із подібними симптомами слід госпіталізувати для проведення інтенсивної терапії.
Виразковий коліт будь-якої поширеності, стійкий до лікування в/в ГКС
Об’єктивну відповідь на лікування в/в ГКС краще оцінювати на третій день лікування. Пацієнтів із гострим ВК тяжкого перебігу за умови відсутності відповіді на лікування в/в ГКС слід проконсультувати з приводу альтернативних методів лікування, в тому числі проведення колектомії. Може застосовуватись медикаментозна терапія другої лінії — циклоспорин або біологічна терапія (адалімумаб, інфліксимаб). Якщо медикаментозна терапія порятунку не дає результатів упродовж 7–14 днів, рекомендоване обговорення щодо можливості хірургічного лікування. Слід розглядати варіант проведення медикаментозної терапії третьої лінії (імунобіологічні препарати) у спеціалізованому медичному центрі.
4.2.4. Лікування виразкового коліту залежно від перебігу захворювання
Лікування рецидиву ВК порівняно з щойно діагностованою хворобою.
Стартове лікування при рецидиві може бути аналогічним тому, що здалося ефективним під час попереднього загострення захворювання, втім, слід оптимізувати підтримуюче лікування. Потрібно також взяти до уваги такі фактори: думка пацієнта (наявність небажаних ефектів, швидкість відповіді, комфортність, та ін.), час настання рецидиву, супутня терапія (якщо рецидив стався під час лікування імуномодуляторами) та дотримання пацієнтом схеми підтримуючого лікування.
Ранній рецидив (менше 3 місяців)
Рекомендується проводити подальшу терапію з метою індукції ремісії (попередня схема лікування) з метою зниження ризику виникнення наступного рецидиву. Загалом не потрібно проводити повторну оцінку локалізації захворювання, окрім випадків, коли від такої переоцінки залежатиме проведення медикаментозної терапії або оперативного втручання. Слід уникати тривалої медикаментозної терапії, за допомогою якої не вдається досягти ремісії без прийому кортикостероїдних препаратів.
Активний ВК, що залежить від прийому ГКС
Пацієнти з активним захворюванням, які не відповідають на терапію ГКС, потребують відповідної індукційної терапії, включаючи месалазин, інгібітори ФНП (адалімумаб чи інфліксимаб).
ВК, стійкий до лікування пероральними ГКС
Амбулаторним пацієнтам із ВК помірної активності, стійким до лікування пероральними ГКС, слід призначити лікування інгібіторами ФНП; також слід розглянути можливість оперативного втручання або введення КС внутрішньовенно.
ВК, стійкий до лікування імуномодулюючими препаратами
Рекомендується призначення інгібіторів ФНП; також слід розглянути варіант оперативного втручання (колектомії). Слід уникати тривалої медикаментозної терапії, у випадку застосування якої не вдається досягти вираженого клінічного ефекту.
4.3. Алгоритм хірургічного лікування
Хірургічне лікування розглядається при неефективності медикаментозної терапії та за наявності ускладнень (кишкові стриктури, внутрішні міжкишкові, ентеро-гінекологічні, зовнішні тонкокишкові, періанальні нориці). Хірургічне лікування та медикаментозна терапія є взаємодоповнюючими методами лікування.
4.3.1. Хірургічне лікування хвороби Крона:
А. Активну ХК з локалізацією в тонкій кишці з супутнім абдомінальним абсцесом бажано лікувати антибіотиками, а також проводити перкутанний або хірургічний дренаж з наступною відстроченою резекцією за необхідності. У разі, якщо ХК локалізована в ілеоцекальній зоні та має обструктивні симптоми, але не має істотних ознак активного запалення, пацієнта слід лікувати хірургічним шляхом (геміколектомія).
Стриктуропластика є безпечною альтернативою резекції при єюноілеальній ХК, у тому числі при рецидиві ХК у тонкій та/або товстій кишці, з подібними коротко- та довгостроковими результатами. Використання традиційної стриктуропластики рекомендується, коли довжина стриктури становить < 10 см. Однак при поширеній хворобі з довгими стриктурами сегментів кишечника, де резекція може збільшити ризик виникнення синдрому короткої кишки, можна вдатися до нетрадиційної стриктуропластики або обхідного ентеро-ентероанастомозу. Існує доказ того, що найкращим методом накладання анастомозу є «широкий» анастомоз просвіту «бік у бік» (на противагу традиційному накладанню анастомозу «кінець у кінець»).
Б. Лапароскопічний підхід є кращим для резекції тонкої та/або товстої кишки при ХК, де є відповідний досвід. У складніших випадках або при рецидивній резекції немає достатніх доказів для рекомендації лапароскопії як методу першого вибору. Термінальний ілеїт при ХК, виявлений на лапаротомії при пі-дозрі на апендицит, не слід піддавати обов’язковій резекції. Ендоскопічна дилатація стенозу при ХК є кращим методом для усунення доступних коротких стриктур. Вона повинна виконуватися тільки в установах з хірургічною підтримкою.
В. Якщо при локалізованому ураженні товстої кишки необхідне хірургічне втручання (з ураженням менше однієї третини товстої кишки), то найдоцільнішим є проведення резекції лише ураженої частини. Двосегментарна резекція може розглядатися як варіант хірургічного втручання для пацієнтів із встановленим показанням до операції, коли макроскопічна хвороба вражає обидва кінці товстої кишки.
Г. Стриктуропластика товстої кишки не рекомендується. Усі наявні дані свідчать про те, що в пацієнтів з несподівано діагностованою хворобою Крона після проведеного ілеоанального анастомозу високий відсоток ускладнень та несприятливих наслідків. Наразі анастомоз ілеоанального резервуару не рекомендується проводити пацієнтам з колітом при ХК. Вживання пацієнтом преднізолону 20 мг на день або його еквіваленту протягом більше шести тижнів є фактором ризику виникнення хірургічних ускладнень. Кортикостероїди мають бути скасовані, якщо це можливо. При ускладненій ХК хірургічне втручання на ранній стадії є реальною альтернативою медикаментозній терапії.
4.3.2. Хірургічні втручання при періанальній хворобі Крона
Хвороба Крона з утворенням фістул включає наявність фістул у періанальній зоні, фістул, що утворюються між кишковими петлями (ентеро-ентеральні фістули) та з іншими органами — сечовим міхуром, вагіною або черевною стінкою. Найбільше уваги приділяється періанальним фістулам, що ускладнюють протікання ХК. Періанальне ураження може передувати кишковим симптомам або проявлятися одночасно з ними.
А. МРТ органів малого тазу є первинною діагностикою періанальних фістул через високу точність та неінвазивність дослідження, хоча воно не є обов’язковим за наявності простих нориць. Ректальне дослідження під знеболенням вважається золотим стандартом обстеження таких пацієнтів. В ході виконання цього дослідження можливим є одночасне проведення операції після отримання інформованої згоди пацієнта, оскільки неочікувані знахідки можуть цьому завадити.
Б. Хірургічне лікування простих фістул необхідне за наявності складного періанального захворювання. Воно передбачає дренування абсцесу та розміщення лігатури відповідно до симптомів, викликаних локалізацією та складністю фістул. Фістулектомію та фістулотомію слід проводити дуже вибірково через ризик розвитку кишечного нетримання.
В. У випадку тяжких періанальних уражень, стійких до медикаментозного лікування, рекомендовано формування відвідної стоми або виконання проктек-томії. Накладання лігатури в поєднанні з проведенням анти-ФНП-терапії є більш ефективним аніж будь-яка одиночна стратегія. Важливим принципом є те, що недренований абсцес є деструктивним для періанальних структур, включаючи ураження сфінктерів.
Г. Для оцінки ефективності лікування необхідною є клінічна оцінка (зменшення кількості гнійних виділень), а також проведення МРТ-дослідження органів малого тазу. Після припинення гнійних виділень є обов’язковою підтримуюча терапія. Препаратом, якому віддається перевага у лікуванні принаймні протягом одного року, є азатіоприн або анти-ФНП-терапія. Залежно від тяжкості захворювання може бути виконана відвідна стома або, як крайній захід, проктектомія.
Хірургічна тактика при наявності зовнішніх тонкокишкових фістул
Лікування зовнішніх кишкових фістул при ХК є комплексним, тому такі пацієнти направляються до спеціалізованих проктологічних центрів. Слід остерігатись повторних операцій щодо закриття фістульного ходу через реальну загрозу рецидиву або розвитку тяжких ускладнень.
Ентеро-гінекологічні фістули
Низькі анально-вагінальні фістули можуть не потребувати хірургічного лікування, якщо вони безсимптомні. У випадку виникнення симптомів виконується хірургічне втручання з формуванням відвідної стоми. Тонкокишково-вагінальні та сигмоїд-гінекологічні фістули звичай лікують шляхом резекції ураженого хворобою сегмента кишки. Ректо-вагінальні фістули, що не відповідають на консервативне лікування, повинні оперуватись з переміщенням тканин та/або формуванням відвідної стоми.
4.3.2. Хірургічне лікування виразкового коліту
Зволікання із проведенням відповідного хірургічного втручання може призводити до розвитку післяопераційних ускладнень.
А. У випадку гострого перебігу захворювання за відсутності відповіді на консервативне лікування
або у випадку тривалого (понад 6 тижнів) прийому преднізолону у дозі 20 мг/добу або вище розвитку ускладнень захворювання (гостра токсична дилатація товстої кишки, перфорація її стінки, периколярний абсцес, перитоніт та ін.) рекомендованим є проведення багатоетапної операції (спочатку — ургентна колектомія, яка є відносно безпечним методом, що застосовується у пацієнтів навіть у критичному стані, та ілеостомія, що дозволяє суттєво покращити загальний стан пацієнта та остаточно верифікувати діагноз, виключивши ХК). А у подальшому виконання вторинної реконструктивно-відновної операції — формування ілеоректального або ілеоанального анастомозу, пріоритетніше — резервуарного (РІАА).
За наявності у хірурга досвіду проведення лапароскопічних хірургічних втручань перевага надається мінімально можливій інвазивній процедурі, що має деякі переваги. За умови термінового проведення колектомії у пацієнтів із ВК слід зберегти пряму кишку та нижню брижійну артерію, оскільки у майбутньому це полегшить проведення операцій на резервуарі. Хірург має прийняти рішення щодо необхідності збереження ректосигмовидного відділу товстої кишки та способу ушивання її кінця.
Б. Стандартом планового хірургічного втручання з приводу ВК є реконструктивна проктоколектомія із формуванням резервуарного ілеоанального ана-стомозу (РІАА), що зберігає цілісність контурів тіла (оскільки відсутня необхідність створення стоми на передній черевній стінці) та природний пасаж кишкового вмісту. Формування резервуарів має проводитись лише у спеціалізованих проктологічних центрах, які мають достатній досвід виконання таких операцій.
В. При формуванні анастомозу під час виконання первинної/вторинної реконструктивно-відновної операції довжина слизової оболонки аноректальної ділянки між зубчастою лінією та анастомозом не повинна перевищувати 2 см. Під час проведення реконструктивної проктоколектомії із формуванням ілеоанального резервуару хірургічна бригада повин-на виконати мукозектомію та у випадку нетримання скоб — ручний анастомоз.
Г. При проведенні реконструктивної проктоколектомії з приводу ВК зазвичай рекомендується накладання петльової ілеостоми за Торнболлом, втім, у деяких випадках цього можна уникнути.
4.4. Паучит
Операція проктоколектомії з формуванням резервуарного ілеоанального анастомозу (РIAA) є процедурою вибору для більшості пацієнтів з ВК, які потребують колектомії. Одним із найбільш частих ускладнень РIAA у пацієнтів з ВК є паучит — неспецифічне запалення ілеоанального резервуару. Частота його виникнення досягає 50 % впродовж 10 років після формування РIAA. Поширений ВК, ретроградний ілеїт, позакишкові прояви (наприклад, ПСХ), куріння, позитивні результати серологічного аналізу на p-ANCA та застосування НПЗЗ є можливими факторами ризику розвитку паучиту.
Клініка паучиту
Симптоми, пов’язані з паучитом, включають підвищену частоту та рідкий стан випорожнень, спазми в животі, невідкладний позив до сечовипускання, тенезми та дискомфорт у ділянці тазу. Можуть виникнути: ректальна кровотеча, лихоманка або позакишкові прояви.
Активний паучит може бути розділений на гострий та хронічний залежно від тривалості симптомів. У 10 % пацієнтів розвивається хронічний паучит (тривалість симптомів > 4 тижнів), що потребує тривалого лікування, а у деяких випадках паучит виявляє рефрактерність до консервативного лікування та рецидивує у більше ніж 50 % пацієнтів.
Загалом пацієнтів з рецидивуючим паучитом можна поділити на три категорії: нечасті епізоди (< 1/рік), рецидивуючий перебіг (1–3 епізоди/рік) або безперервний перебіг.
Ускладнення паучиту включають абсцеси, фістули, стеноз резервуарно-анального анастомозу та аденокарциному резервуару. Останнє ускладнення є винятковим і трапляється лише за наявності дисплазії або карциноми у мікропрепараті після виконаної колектомії.
Діагностика
Діагностика паучиту базується на результатах ендоскопічних та гістологічних досліджень (після біопсії слизової оболонки).
Ендоскопічні дані, що можуть вказувати на паучит, включають дифузну еритему (може бути плямистою на відміну від ВК), набряк слизової, її зернистість, крихкість, спонтанну або контактну кровотечу, втрату судинного малюнка, слизовий ексудат, крововиливи, ерозії та утворення виразок.
Зразки біопсії слід брати зі слизової оболонки резервуару та з привідного сегмента над резервуаром, але не вздовж лінії шва.
Гістологічні дані паучиту також неспецифічні і включають гостре запалення з інфільтрацією поліморфно-ядерних лейкоцитів, абсцеси крипт та утворення виразок, що асоціюється з хронічним запальним інфільтратом. Морфологічні зміни епітелію, що вистилає ілеальний резервуар, зазвичай виникають впродовж 12–18 місяців після закриття ілеостоми у вигляді сплющення та зменшення кількості або повного зникнення ворсинок, призводячи до їх атрофії («метаплазії товстої кишки»). Саме після розвитку в резервуарі метаплазії зазвичай і виникає паучит.
Лікування
Основою лікування гострого паучиту є антибіотики (метронідазол та ципрофлоксацин — найбільш поширені препарати першого вибору), що викликають швидку відповідь. Клізми з будесонідом, циклоспорином настільки ж ефективні, як і метронідазол; пероральний азатіоприн ефективний при лікуванні будесонід-залежних пацієнтів.
Пацієнти з хронічним рефрактерним паучитом погано відповідають на традиційну терапію й часто мають триваючі симптоми. Це є частою причиною невдалого функціонування резервуару. У цьому випадку можуть бути ефективними комбінована антибіотикотерапія, пероральний будесонід або адалімумаб — для пацієнтів, які попередньо приймали інфліксимаб.
4.5. Скринінг та спостереження за хворими на ВК
Оскільки диспластичні зміни слизової оболонки товстої кишки асоціюються з підвищеним ризиком розвитку колоректального раку (КРК) при виразковому коліті (ВК), розроблена програма спостережної колоноскопії з метою зниження захворюваності та смертності внаслідок КРК та запобігання випадків виконання непотрібної профілактичної колектомії. З урахуванням того, що ризик розвитку карциноми підвищується з тривалістю та поширеністю ВК, регулярний моніторинг слід розпочинати раніше у випадку панколіту, аніж лівобічного чи дистального коліту.
Спостережні колоноскопії проводяться пацієнтам з ВК через певні інтервали часу: кожні 1–2 роки — у групі високого ризику або 3–4 роки — у групі низького ризику.
Метою спостережної колоноскопії є виявлення дисплазії, неоплазії з високою чутливістю і специфічністю. За можливості спостережні колоноскопії слід проводити на стадії ремісії, оскільки існує імовірність помилково визнати дисплазію або залишкову запальну активність інтраепітеліальною неоплазією. Хромоендоскопію з прицільною біопсією (квадрантне взяття 4 біоптатів кожні 10 см), яка є процедурою вибору, та прицільну біопсію будь-якого видимого ураження пріоритетніше виконувати з використанням ендоскопії в білому світлі.
У випадках, коли активність захворювання обмежується прямою кишкою, включення до програми регулярної спостережної колоноскопії не є обов’язковим.
У разі наявності супутнього ПСХ спостережні колоноскопії слід проводити щорічно з моменту його діагностування незалежно від активності та тривалості захворювання.
4.6. Особливості лікування вагітних із ХЗЗК
Під час вагітності спостерігається природна імуносупресія, тому перебіг НВК і ХК змінюється. При вагітності не рекомендується призначати лікарські засоби, що мають тератогенну дію (наприклад, метотрексат), інші цитостатики і системні ГКС слід застосовувати з обережністю. Більша перевага надається месалазину та/або ГКС для місцевого застосування. Якщо пацієнтка приймала імунобіологічні препарати до вагітності, вона може продовжувати їх застосування. Найбільш небезпечним для загострення ХЗЗК є період від 3 до 9 місяців після пологів. У цей період доцільні планові консультації гастроентеролога.
4.7. Підтримка ремісії
Підтримуюча терапія при ВК має сприяти тривалій ремісії за клінічними та ендоскопічними критеріями без необхідності прийому ГКС. Усім пацієнтам рекомендоване лікування з метою підтримання ремісії. Періодичне лікування дозволене серед пацієнтів із обмеженою поширеністю захворювання. Схему для підтримання ремісії у пацієнтів із ВК обирають згідно зі:
— ступенем поширеності захворювання;
— характеристиками перебігу захворювання (частота загострень);
— ефективністю попередньої підтримуючої терапії;
— тяжкістю перебігу захворювання під час останнього загострення;
— схемою терапії для індукції ремісії після останнього загострення захворювання;
— безпекою препаратів для підтримуючої терапії;
— необхідністю попередження розвитку злоякісних новоутворень.
4.7.1. Для підтримуючої терапії першої лінії у пацієнтів із клінічною відповіддю на прийом месалазину або кортикостероїдних препаратів (для перорального чи ректального застосування) використовуються препарати 5-аміносаліцилової кислоти (месалазин) для прийому всередину. Препаратом для терапії першої лінії у пацієнтів із проктитом та альтернативним препаратом для лікування лівобічного коліту є месалазин для ректального застосування. Комбінований пероральний прийом месалазину та його місцеве (ректальне) застосування належить до підтримуючої терапії другої лінії.
4.7.2. Мінімальна ефективна доза препаратів аміносаліцилової кислоти для перорального прийому дорівнює 1,2 г/на добу. Для підтримання ремісії достатньо 3 г препаратів 5-аміносаліцилової кислоти для ректального застосування на тиждень. Дозування може бути підібране із урахуванням ефективності та особливих потреб пацієнта, а в деяких випадках буде доцільним підвищення дози препаратів аміносаліцилової кислоти системної дії та додаткове призначення їх для місцевого застосування. Доведено, що разовий прийом препаратів аміносаліцилової кислоти має як мінімум аналогічну ефективність порівняно із прийомом препарату двічі або тричі на добу та не супроводжується виникненням більшої кількості побічних ефектів.
4.7.3. У випадку наявності клінічної відповіді на прийом інгібіторів ФНП можна продовжити терапію ними. Для підтримання ремісії в пацієнтів із ВК тяжкого перебігу, у яких спостерігається клінічний ефект від в/в введення ГКС, циклоспорину або інфліксимабу, слід надати перевагу використанню адалімумабу. Попередня невдача лікування свідчить про необхідність продовжувати терапію інгібіторами ФНП.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) [далі — ЛПМД (КМП)] необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до ЛПМД (КМП), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
5.1. Вимоги для закладів охорони здоров’я, що надають первинну медичну допомогу
Кадрові ресурси: лікар загальної практики — сімейний лікар, лікар-терапевт дільничний, середній медичний персонал (медична сестра загальної практики — сімейної медицини, фельдшер).
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення закладів охорони здоров’я, що надають первинну медичну допомогу.
5.2. Вимоги для закладів охорони здоров’я, що надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу
Кадрові ресурси: лікарі: гастроентерологи, хірурги, хірурги-проктологи, ендоскопісти, ревматологи, рентгенологи, медичні сестри загальної практики, операційні медичні сестри.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення та установчих документів МОЗ України щодо умов діяльності лікарів закладів охорони здоров’я, що надають спеціалізовану та високоспеціалізовану медичну допомогу.
Лікарські засоби (нумерація не впливає на порядок призначення):
1. Імуносупресори: метотрексат, циклоспорин, азатіоприн;
2. Препарати 5-аміносаліцилової кислоти: сульфасалазин, месалазин;
3. Біологічні агенти: адалімумаб, інфліксимаб;
4. Глюкокортикоїди місцевої дії: будесонід;
5. Глюкокортикоїди для системного застосування: преднізолон, дексаметазон;
6. Анальгетики та антипіретики: кислота ацетилсаліцилова, ацетилсаліцилат лізину, кислота ацетилсаліцилова + парацетамол + кофеїн, метамізол натрію, метамізол натрію + парацетамол + кофеїн-бензоат натрію + фенобарбітал + кодеїн, парацетамол, парацетамол + ібупрофен, парацетамол + дицикловерин, парацетамол + диклофенак, нефопам;
7. Інгібітори протонної помпи: омепразол, лансопразол, пантопразол, рабепразол, езомепразол;
8. Кровозамінники і перфузійні розчини.
VI. Iндикатори якості медичної допомоги
Форма 025/о — Медична карта амбулаторного хворого (Форма 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим у Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
Форма 030/о — Контрольна карта диспансерного нагляду (Форма 030/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим у Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з запальними захворюваннями кишечника (хвороба Крона, виразковий коліт).
6.1.2. Відсоток пацієнтів, для яких лікарем загальної практики — сімейним лікарем отримано інформацію про медичний стан впродовж звітного періоду.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря загальної практики — сімейного лікаря локального протоколу ведення пацієнта з запальними захворюваннями кишечника (хвороба Крона, виразковий коліт).
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Запальні захворювання кишечника (хвороба Крона, виразковий коліт)».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам з діагнозом запального захворювання кишечника (хвороба Крона, виразковий коліт), відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 рік — 90 %;
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнту з запальними захворюваннями кишечника (хвороба Крона, виразковий коліт) (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги).
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Відсоток пацієнтів, для яких лікарем загальної практики — сімейним лікарем отримано інформацію про медичний стан впродовж звітного періоду.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Запальні захворювання кишечника (хвороба Крона, виразковий коліт)».
В) Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід уникати формального та необґрунтованого віднесення до чисельника індикатора тих пацієнтів, для яких не проводилося медичного огляду лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) або лікарем-гастроентерологом протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду пацієнта.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги); структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології закладу охорони здоров’я, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/0) або Контрольній карті диспансерного нагляду (форма 030/о), — автоматизована обробка.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/0) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх закладів охорони здоров’я, що надають високоспеціалізовану медичну допомогу пацієнтам з запальними захворюваннями кишечника (хвороба Крона, виразковий коліт), розташованих на території обслуговування.
Значення індикатора обчислюється як відношення чисельника до знаменника і наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом запального захворювання кишечника (хвороба Крона, виразковий коліт).
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
д) Чисельник індикатора складає загальна кількість пацієнтів лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги) з діагнозом запального захворювання кишечника (хвороба Крона, виразковий коліт), для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності прогресування захворювання.
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Контрольна карта диспансерного нагляду (форма 030/о).
е) Значення індикатора наводиться у відсотках.
В.о. директора Медичного департаменту
МОЗ України
В.В. Кравченко
VII. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу медичної допомоги
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах «Хвороба Крона», 2015.
2. Електронний документ «Адаптована клінічна настанова, заснована на доказах «Неспецифічний виразковий коліт», 2015.
3. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
4. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування».
5. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
6. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
7. Наказ МОЗ України від 30.03.2015 № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
8. Наказ МОЗ України від 31.10.2011 № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
9. Наказ МОЗ України від 31.10.2011 № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
10. Наказ МОЗ України від 31.10.2011 № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
11. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України».
Додаток 1
до Уніфікованого клінічного протоколу
первинної, вторинної (спеціалізованої) та
третинної (високоспеціалізованої) медичної
допомоги «Запальні захворювання кишечника»
Пам’ятка для пацієнтів із запальними захворюваннями кишечника (ЗЗК)
Що таке ЗЗК?
Запальні захворювання кишечника (ЗЗК) — це група захворювань, при яких хронічний запальний процес первинно вражає товстий та/або тонкий кишечник. Причина виникнення ЗЗК повністю не зрозуміла, але вважають, що має значення комбінація генетичних, бактеріальних факторів та факторів з боку імунної системи. Сучасна концепція припускає, що імунна система пацієнтів з ЗЗК занадто агресивно реагує на нешкідливі кишкові бактерії. Крім кишечника, до запального процесу можуть також залучатися шкіра, суглоби та очі. У деяких пацієнтів перебіг захворювання може полегшитись після 60 років, але в багатьох цього не спостерігається.
Існують три типи ЗЗК:
1) виразковий коліт — уражає товстий кишечник;
2) хвороба Крона — найчастіше уражає термінальну ділянку тонкого кишечника, але може уражати і будь-яку ділянку шлунково-кишкового тракту;
3) недиференційований коліт — моє ознаки як хвороби Крона, так і виразкового коліту.
Як діагностується запальне захворювання кишечника?
Для встановлення діагнозу Вам необхідно пройти комплексне обстеження, що включає аналізи крові, калу, комп’ютерну або магнітно-резонансну томографію, колоноскопію з біопсією. Колоноскопія необхідна для виявлення виразок або осередків запалення у кишечнику.
Оскільки лікування ЗЗК має свої ризики, до початку лікування необхідно остаточно переконатися, що у Вас саме ЗЗК, а не інфекційний процес чи інше захворювання. Пацієнти з встановленим діагнозом ЗЗК можуть мати симптоми, подібні до ЗЗК, але які викликаються іншими причинами. Діарея може бути викликана інфекцією. Попереднє запалення може спричинити підвищену чутливість кишечника. Надлишок бактерій в тонкому кишечнику може провокувати підвищене газоутворення. Проконсультуйтесь з Вашим лікарем при зміні симптомів, оскільки це може бути інше захворювання, а не ЗЗК!
Як лікується хвороба Крона і неспецифічний виразковий коліт?
На жаль, на сьогодні неможливо остаточно вилікувати ЗЗК, але сучасні методи лікування поліпшуються щороку, стаючи більш ефективними та більш безпечними. Лікарські засоби полегшують симптоми та збільшують тривалість періодів ремісії (коли захворювання є неактивним).
Лікарські засоби для контролю за ЗЗК
Механізм дії більшості лікарських засобів для лікування ЗЗК спрямований на пригнічення запалення шляхом зменшення активності імунної системи та контроль над запаленням. Навіть якщо симптоми контролюються, оптимальне пригнічення запалення є метою лікування. Вам може бути необхідним як підтримуюче лікування для запобігання загостренням, так і спеціальне лікування під час загострень.
Лікування під час загострень зазвичай включає кортикостероїди та імуносупресанти. Преднізолон має багато побічних ефектів, (втрата щільності кісткової тканини, діабет, катаракта, тяжке акне, емоційні порушення). Тому преднізолон приймається лише за призначенням лікаря, для швидкого пригнічення загострення. Інші лікарські засоби для лікування ЗЗК: аміносаліцилати, інгібітори фактора некрозу пухлин (ФНП) та інші також приймаються лише за призначенням лікаря. Більшість препаратів для підтримуючого лікування діють досить повільно. Деякі з них (інгібітори ФНП) необхідно приймати регулярно для запобігання зменшенню їх ефективності.
Пригнічення імунної системи несе в собі деякі ризики. Бактерії, що знаходяться у вашому організмі, можуть активізуватись при застосуванні імуносупресантів. При лікуванні інгібіторами ФНП можуть розвинутись бактеріальні інфекції шкіри та м’яких тканин. Незважаючи на можливі небажані явища, для багатьох людей користь від запобігання загостренням ЗЗК набагато перевищує ризики, пов’язані з прийомом цих лікарських засобів.
Знизити ризики, пов’язані із застосуванням лікарських засобів, можна шляхом суворого дотримання рекомендацій лікаря, обговорення з ним різних аспектів лікування, наприклад, чи буде корисна для Вас вакцинація. Після декількох років ремісії деякі пацієнти можуть зробити «відпочинок від ліків» та припинити імуносупресивну терапію. Це необхідно вирішувати разом з Вашим лікарем.
Лікарські засоби для симптоматичного лікування
Доки ліки, що пригнічують запалення, не почали працювати, Ви можете приймати ліки, які допомагають полегшити симптоми захворювання, такі як болі в животі, діарея тощо. Ці ліки використовуються лише за необхідності та за призначенням Вашого лікаря.
Хірургічне лікування
Оперативне втручання є дієвим засобом лікування ЗЗК та часто застосовується у поєднанні з медикаментозною терапією. Сучасне лікування ЗЗК базується на мультидисциплінарному підході з використанням як ліків, так і оперативних втручань. Операція не може остаточно вилікувати запальні захворювання кишечника, але може суттєво зменшити симптоми та покращити якість життя. Оперативне лікування при хворобі Крона спрямоване на видалення звужень кишечника (стриктур), рубцевої тканини, нориць та абсцесів, що спричиняють безліч симптомів, при яких медикаментозне лікування не завжди ефективне. Після оперативного лікування хвороби Крона підтримуюче медикаментозне лікування часто працює краще та може запобігти необхідності хірургічних втручань у майбутньому.
Тютюнопаління
Лікування ЗЗК буде мати кращі результати, якщо Ви не палите. Поряд з використанням необхідних методів лікування припинення паління є наступним найважливішим кроком, який покращує результат лікування.
Дієта
Дієта не впливає на запалення, але вона може бути пов’язана з багатьма симптомами, такими як діарея, здуття живота, підвищене газоутворення, болі в животі. Зміна дієти, особливо під час загострень, може полегшити симптоми.
Додаткові методи лікування
Відсутні докази щодо користі від використання трав, вітамінів, мінералів, біологічно-активних домішок та інших альтернативних методів лікування. Хоча деякі з них можуть полегшувати симптоми (вони зазвичай ефективні лише у дуже простих випадках на початку хвороби). Тому консультуйтесь з Вашим лікарем щодо ефективності та безпеки цих продуктів та доцільності їх використання.
Додаток 2
до Уніфікованого клінічного протоколу
первинної, вторинної (спеціалізованої) та
третинної (високоспеціалізованої) медичної
допомоги «Запальні захворювання кишечника»
Дієтичне харчування при запальних захворюваннях кишечника (ЗЗК)
Метою дієтотерапії при ЗЗК є забезпечення організму необхідною кількістю енергії, пластичного матеріалу, вітамінів та мінералів, нормалізація випорожнень, покращення живлення епітелію кишечника та підсилення у ньому репаративних процесів, покращення функції наднирників, підвищення імунітету.
Загальна характеристика дієти: при загостренні та тяжкому перебігу ЗЗК.
У випадку загострення в раціоні обмежують вміст жиру, вуглеводів, тому пацієнтам для забезпечення організму енергією, вітамінами, незамінними амінокислотами, мінералами доцільно призначити додатково парентеральне харчування.
У стадії ремісії (зменшення симптомів загострення), а також при легкому перебігу захворювання дієта має бути фізіологічно повноцінною з виключенням молочних продуктів, обмеженням клітковини та помірним обмеженням жирів. У період загострення не рекомендовані рослинні олії, що містять омега-6 жирні кислоти. На усіх стадіях захворювання до раціону мають бути включені продукти, збагачені вітамінами (особливо групи А, В, Е), речовинами, які покращують метаболізм слизової (омега-3, глютамін, есенціальні фосфоліпіди). У раціоні обмежуються продукти, що підсилюють моторику кишечника, та, навпаки, збільшується кількість продуктів, що сповільнюють або не впливають на неї. Кількість кухарської солі не повинна перевищувати 6–8 г на добу.
Харчова цінність раціону
Раціон людини, у якої діагностовано ЗЗК, повинен містити 1,6–2,0 г білка на 1 кг маси тіла у період загострення та 1,4–1,6 г білка на 1 кг маси тіла в період ремісії. У пацієнтів із дефіцитом маси тіла, гіпопротеїнемією кількість білка у раціоні має бути збільшена.
Кількість жиру має складати 1,0–1,2 г на 1 кг маси тіла в період загострення та 1,2–1,4 г на 1 кг маси тіла у період ремісії, а співвідношення омега-6/омега-3 жирних кислот має становити 4 : 1. У період загострення рослинні олії, багаті на омега-6 жирні кислоти, не рекомендовані.
Частка вуглеводів у період загострення хвороби має складати 3–4 г на 1 кг маси тіла, легкозасвоюваних вуглеводів не більше 30–40 г та 40–50 г легкозасвоюваних вуглеводів на день у період ремісії.
Кількість прийомів їжі в період загострення має бути 6–8 разів на день малими порціями, в період ремісії — 5–6 разів.
Рекомендовані страви та продукти:
У період ремісії дозволяється:
— страви із нежирного м’яса, птиці, кролика, риби — м’ясне пюре, парові або відварні котлети, фрикадельки, відварене м’ясо;
— запечене, тушковане м’ясо, риба (без поперед-
нього обсмажування) у фруктових соках, червоному або білому вині, газованій мінеральній воді з додаванням невеликої кількості спецій і зелені;
— тушкована з морквою печінка;
— відварений язик; нежирна шинка; яйця, зварені на м’яко, омлет із додаванням води;
— нежирні бульйони (курячий, телячий, рибний), супи на курячому, телячому, рибному бульйонах;
— зварені на бульйоні або воді каші із рису, манки, гречки, дрібна вермішель;
— страви із овочів, які містять невелику кількість клітковини (кабачки, гарбуз, морква, картопля, помідори) у відвареному або запеченому вигляді;
— хліб пшеничний, сухарики, сушка, сухе печиво;
— вершкове масло (додавати в теплі готові страви), рослинні олії (оливкова не більше 1 столової ложки на день в період ремісії);
— невелика кількість стиглих ягід та фруктів без шкірки та кісточок;
— чорний чай, рослинні чаї із протизапальною та в’яжучою дією; кисіль із сушеної чорниці, узвари із сухофруктів, відвар шипшини.
Спиртне можливо вжити у винятковому випадку та в обмеженій кількості, перевагу слід надавати невеликій кількості молочного, яєчного лікеру, якісної горілки або коньяку; приймати спиртне після їди, пити невеликими ковтками, запиваючи дегазованою лужною мінеральною водою. Уникати пива, шампанського, кислих вин, змішаних напоїв типу джин-тонік.