Газета «Новости медицины и фармации» Акушерство и гинекология (597) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Аномальні маткові кровотечі». 2016
Рубрики: Акушерство и гинекология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 54-70
Наказ
Міністерства охорони здоров’я України
13.04.2016 № 353
Вступ
Протягом останніх років накопичено багато нових доказових даних, що призвело до перегляду діагностичних підходів і схем лікування при маткових кровотечах у жінок різних вікових груп. В уніфікованому клінічному протоколі представлений огляд існуючих методів діагностики та лікування аномальних маткових кровотеч (АМК) та запропоновані алгоритми діагностики і лікування даної патології в Україні.
Уніфікований клінічний протокол етапного надання медичної допомоги при АМК розроблений на основі адаптованої клінічної настанови, основна мета якої — розглянути та перевірити наявні свідчення, враховуючи думки та інтереси жінок і медичних спеціалістів.
Аномальна маткова кровотеча — це узагальнююче поняття для будь-якого відхилення менструального циклу від норми, що включає зміни регулярності і частоти менструацій, тривалості кровотечі або кількості крові, що втрачається.
Тяжку менструальну кровотечу визначають як «надмірну менструальну крововтрату, що порушує фізичний стан, соціальні, емоційні та/або матеріальні умови життя жінки».
Тяжкі менструальні кровотечі (ТМК) справляють негативний вплив на якість життя жінок. Велика кількість жінок звертається за допомогою до лікарів-терапевтів з приводу зазначеної патології, що також є причиною направлення пацієнток до спеціалізованих установ.
Протокол засновано на підставі наступних клінічних настанов:
1. NICE guidelines [CG44] Heavy menstrual bleeding: assessment and management, 2007.
2 SOGC Clinical Practice Guidelines Abnormal uterine bleeding in premenopausal women, 2013.
3. SEGO SANGRADO MENSTRUAL ABUNDANTE (SMA), 2013.
4. ACOG Opinion Committee Management of Acute Abnormal Uterine Bleeding in Nonpregnant Reproductive-Aged Women, 2015.
Скорочення
АМК — Аномальні маткові кровотечі
ЕМА — Емболізація маткових артерій
ЗОЗ — Заклад охорони здоров’я
КМП — Клінічний маршрут пацієнта
КОК — Комбіновані оральні контрацептиви
ЛНГ-ВМС — Левоноргестрел-вивільняюча внутрішньоматкова система
ЛПМД — Локальний протокол медичної допомоги
МКХ-10 — Міжнародна класифікація хвороб 10-го перегляду
МОЗ — України Міністерство охорони здоров’я України
МПА — Медроксипрогестерону ацетат
НАМН — України Національна академія медичних наук України
ТМК — Тяжкі маткові кровотечі
УКПМД — Уніфікований клінічний протокол медичної допомоги
ШВОМК — Шкала візуальної оцінки менструальної крововтрати
ACOG — Американський коледж акушерів-гінекологів (англ. Opinion Committee Management of Acute Abnormal Uterine Bleeding in Nonpregnant Reproductive-Aged Women)
FIGO — Міжнародна федерація гінекологів та акушерів (англ. The International Federation of Gynecology and Obstetrics)
NICE — Національний інститут здоров’я та клінічного вдосконалення (Велика Британія)
SEGO — Іспанське товариство гінекологів і акушерів (іспан. Sociedad Espanõla de Ginecología y Obstetricia)
SOGC — Асоціація акушерів та гінекологів Канади (англ. Society of Obstetricians and Gynaecologists of Canada)
І. Паспортна частина
1.1. Діагноз: Аномальна маткова кровотеча
1.2. Код за МКХ-10:
N 92. Надмірна, часта та нерегулярна менструація
N 92.0 Надмірна і часта менструація з регулярним циклом
N 92.1 Надмірна і часта менструація з нерегулярним циклом
N 92.2 Надмірна менструація в період статевого дозрівання
N 92.3 Овуляційна кровотеча
N 92.8 Дисфункціональна маткова кровотеча
1.3. Для кого призначений протокол
Протокол призначений для керівників закладів охорони здоров’я та їх заступників, лікарів загальної практики — сімейних лікарів, лікарів акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів гінекологів-онкологів, лікарів-педіатрів, дільничних педіатрів, лікарів-терапевтів, дільничних терапевтів, лікарів, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги жінкам (дівчатам та жінкам репродуктивного віку) з аномальними матковими кровотечами.
1.4. Мета протоколу
Мета протоколу: забезпечити якість, ефективність та рівні можливості доступу до медичної допомоги пацієнток на основі доказів ефективності медичних втручань; забезпечити організацію мультидисциплінарного надання медичної допомоги пацієнткам із аномальними матковими кровотечами на всіх етапах надання медичної допомоги; встановити єдині вимоги щодо профілактики, діагностики та лікування пацієнток із аномальними матковими кровотечами відповідно до положень адаптованої клінічної настанови, що розроблена на підставі наявних фактичних даних; обґрунтування кадрового забезпечення та оснащення закладів охорони здоров’я для надання медичної допомоги пацієнткам із аномальними матковими кровотечами (наявність фахівців, обладнання та ресурсів); визначення індикаторів якості медичної допомоги для проведення моніторингу та клінічного аудиту в закладах охорони здоров’я.
1.5. Дата складання протоколу: лютий 2016 року.
1.6. Дата перегляду протоколу: лютий 2019 року.
1.7. Розробники протоколу
Боднарук Наталія Миколаївна — в.о. начальника Управління медичної допомоги матерям і дітям Медичного департаменту МОЗ України, голова робочої групи;
Камінський В’ячеслав Володимирович — завідувач кафедри акушерства, гінекології та репродуктології Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Акушерство і гінекологія»;
Татарчук Тетяна Феофанівна — завідувач відділення ендокринної гінекології Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», член-кореспондент НАМН України, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча гінекологія», заступник голови;
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.мед.н., ст.н.с., заступник голови з методологічного супроводу;
Бойчук Алла Володимирівна — завідувач кафедри акушерства та гінекології навчально-наукового інституту післядипломної освіти Державного вищого навчального закладу «Тернопiльський державний медичний університет iменi I.Я. Горбачeвського», д.мед.н., професор;
Булавенко Ольга Василівна — завідувач кафедри акушерства та гінекології № 2 Вінницького національного медичного університету імені М.І. Пирогова, д.мед.н., професор;
Бурлака Олена Василівна — старший науковий співробітник відділення ендокринної гінекології Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», д.мед.н.;
Вдовиченко Юрій Петрович — завідувач кафедри акушерства, гінекології та перинатології Національної медичної академії післядипломної освіти імені П.Л. Шупика, перший проректор з лікувальної роботи Національної медичної академії післядипломної освіти імені П.Л. Шупика, член-кореспондент НАМН України, д.мед.н., професор;
Венцківська Ірина Борисівна — професор кафедри акушерства та гінекології № 1 Національного медичного університету імені О.О. Богомольця, д.мед.н.;
Гладчук Ігор Зіновійович — професор кафедри акушерства та гінекології № 1 Одеського національного медичного університету, д.мед.н.;
Грищенко Ольга Валентинівна — завідувач кафедри перинатології, акушерства та гінекології Харківської медичної академії післядипломної освіти, академік технологічної академії наук України, д.мед.н., професор;
Дубініна Владлена Геннадіївна — завідувач кафедри онкології, з курсом променевої діагностики, терапії та радіаційної медицини Одеського національного медичного університету, д.мед.н., професор;
Дубоссарська Юліанна Олександрівна — завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Державного закладу «Дніпропетровська медична академія МОЗ України», д.мед.н., професор;
Єфіменко Ольга Олексіївна — провідний науковий співробітник відділення ендокринної гінекології Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», к.мед.н.;
Жилка Надія Яківна — доцент кафедри акушерства, гінекології та перинатології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н.;
Захаренко Наталя Феофанівна — старший науковий співробітник відділення ендокринної гінекології Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», д.мед.н.;
Калугіна Людмила Вадимівна — провідний науковий співробітник відділення ендокринної гінекології Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», д.мед.н.;
Кoрнацька Алла Григорівна — завідувач відділу відновлення репродуктивної функції жінок Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», д.мед.н., професор;
Косей Наталя Василівна — головний науковий співробітник відділення ендокринної гінекології Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», д.мед.н.;
Маркін Леонід Борисович — завідувач кафедри акушерства і гінекології Львівського національного медичного університету імені Данила Галицького, член-кореспондент НАМН України, д.мед.н., професор;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина»;
Неспрядько Сергій Валерійович — старший науковий співробітник відділення онкогінекології Національного інституту раку МОЗ України, к.мед.н.;
Нетяженко Василь Захарович — завідувач кафедри пропедевтики внутрішньої медицини № 1 Національного медичного університету імені О.О. Богомольця, член-кореспондент Національної академії медичних наук України, позаштатний спеціаліст МОЗ України із фаху «Терапія», д.мед.н., професор;
Педаченко Наталя Юріївна — доцент кафедри акушерства, гінекології та перинатології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н.;
Пирогова Віра Іванівна — завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Львівського національного медичного університету імені Данила Галицького, д.мед.н., професор;
Потапов Валентин Олександрович — завідувач кафедри акушерства та гінекології Державного закладу «Дніпропетровська медична академія Міністерства охорони здоров’я України», д.мед.н., професор;
Рожковська Наталя Миколаївна — професор кафедри акушерства та гінекології № 1 Одеського національного медичного університету, д.мед.н.;
Сіліна Тетяна Миколаївна — професор кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.мед.н.;
Ященко Юрій Борисович — завідувач наукового відділу організації медичної допомоги ДНУ «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами, головний позаштатний спеціаліст МОЗ України зі спеціальності «Педіатрія», д.мед.н., професор.
Методичний супровід та інформаційне забезпечення
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.тех.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охороні здоров’я Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ, електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити з офіційного сайту Міністерства охорони здоров’я (http://www.moz.gov.ua) та з Реєстру медико-технологічних документів зі стандартизації медичної допомоги, що розміщений на сайті Державного експертного центру МОЗ України (http://www.dec.gov.ua).
Рецензенти:
Венцківський Борис Михайлович — завідувач кафедри акушерства і гінекології № 1 Національного медичного університету ім. О.О. Богомольця, член-кореспондент НАМН України, д.мед.н., професор;
Зелінський Олександр Олексійович — завідувач кафедри акушерства і гінекології № 2 Одеського національного медичного університету, член-кореспондент НАМН України, д.мед.н., професор.
1.8. Коротка епідеміологічна інформація
За даними Центру медичної статистики МОЗ України у 2013 р. на розлади менструального циклу вперше захворіли 116 182 жінки репродуктивного віку або 11,02 на 1000 жінок репродуктивного віку і 17 833 дівчини (15–17 років) або 29,11 на 1000 дівчат.
За період 2008–2013 рр. захворюваність на розлади менструальної функції у жінок репродуктивного віку збільшилась на 4,5 % (2008 р. — 10,52, 2013 р. — 11,02).
Однак остаточні дані про захворюваність та поширеність ТМК в Україні відсутні. В офіційній статистиці обліковуються загальні дані про порушення менструального циклу, що певною мірою відображають проблему аномальних маткових кровотеч.
ІІ. Загальна частина
Робочою групою з порушень менструального циклу Міжнародної федерації гінекологів і акушерів (International Federation of Gynecology and Obstetrics, FIGO) розроблені нові підходи до термінології, пов’язаної з АМК. Запропонована номенклатура АМК спрямована на спрощення опису клінічної картини і заміщення таких застарілих термінів, як «менорагія», «метрорагія», «поліменорея» і «дисфункціональні маткові кровотечі».
Аномальна маткова кровотеча (АМК) — будь-яке відхилення менструального циклу від норми, що включає зміну регулярності та частоти менструацій, тривалості кровотечі або кількості втраченої крові.
Гострі АМК — це епізоди кровотеч у невагітних жінок репродуктивного віку, інтенсивність яких вимагає негайного втручання з метою попередження подальшої втрати крові.
Хронічні АМК — це кровотечі з відхиленнями від норми за тривалістю, об’ємом та/або частотою, які виникають впродовж більшої частини останніх 6 місяців.
Тяжка менструальна кровотеча (ТМК) — надмірна менструальна крововтрата, що негативно впливає на фізичний стан жінки, соціальні, емоційні та/або матеріальні аспекти її життя. ТМК може проявлятись самостійно або в поєднанні з іншими симптомами.
ІІІ. Основна частина
3.1. Організація медичної допомоги пацієнткам з аномальними матковими кровотечами (АМК)
ІV. Опис етапів медичної допомоги
4.1. Фактори ризику аномальних маткових кровотеч
Згідно з наявними доказами, наявність лейоміоми матки та старший вік пов’язані з ймовірністю розвитку ТМК у жінок (хоча не виключений зв’язок цих факторів між собою). Вплив на збільшення обсягу МК мають спадкові захворювання крові, такі як хвороба фон Віллебранда (ХфВ), наявність ендометріозу, ожиріння, велика кількість пологів та шкідливі звички, зокрема тютюнопаління. Докази також свідчать про те, що фактори психологічного благополуччя можуть пом’якшувати реакцію жінки на МК.
4.2. Діагностика
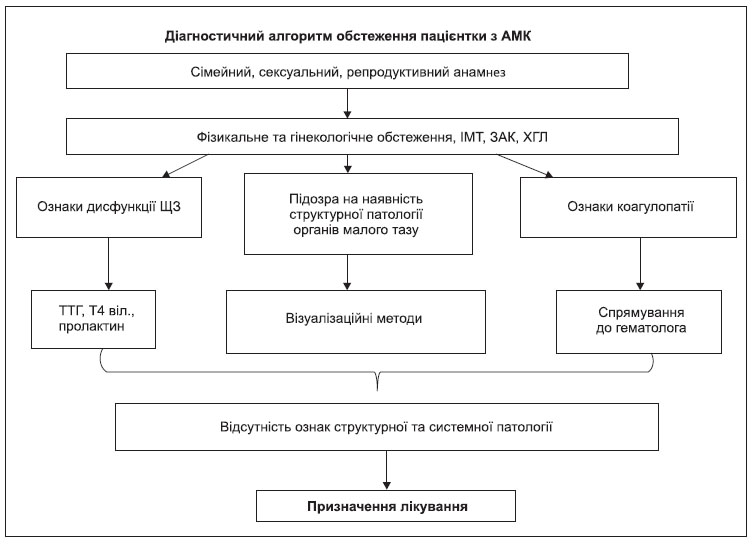
4.2.1. Анамнез
Збір анамнезу та фізикальне обстеження допомагають встановити причину АМК, скерувати жінку на подальше обстеження, визначити/уточнити тактику ведення пацієнтки.
Анамнез включає такі відомості:
— сексуальний і репродуктивний анамнез (метод контрацепції, ймовірність вагітності та інфекцій, які передаються статевим шляхом, планування майбутньої вагітності, наявність неплідності, проходження жінкою цервікального скринінгу);
— прояви хвороб, які вказують на системні причини кровотечі (гіпотиреоз, гіперпролактинемія, порушення згортання крові, синдром полікістозних яєчників);
— сімейний анамнез і наявність спадкових захворювань.
У разі гострої кровотечі додаткові методи виявлення АМК не потрібні, оскільки жінка переважно сама змушена звернутися до лікаря по допомогу. Однак у разі хронічного перебігу АМК пацієнтки рідко звертають увагу на характер менструальних кровотеч і не завжди вважають за необхідне обговорювати це питання з лікарем, часто звертаються за медичною допомогою через інші проблеми (анемію або інші захворювання). Ці обставини потребують впровадження чітких нормативно детермінованих рекомендацій щодо опитування пацієнтки з метою виявлення АМК.
В ході збору анамнезу жінці задають наступні питання:
— Чи впливає менструація на Вашу щоденну активність (роботу, заняття спортом, спілкування з родиною)?
— Чи доводиться Вам міняти засоби гігієни вночі?
— Чи знаходяться у виділеннях великі згустки крові (більше 1 см)?
— Чи відчуваєте Ви слабкість, задишку, підвищену стомлюваність або Вам ставили коли-небудь діагноз анемії?
При позитивній відповіді на одне і більше питань є підстави припускати у пацієнтки наявність АМК.
Даний опитувальник рекомендується використовувати на прийомі у лікарів загальної практики — сімейного лікаря, педіатра при зверненні пацієнток з приводу симптомів анемії, а також на прийомі в акушера-гінеколога, навіть якщо пацієнтка не висуває активних скарг на рясні менструації.
Доцільно з’ясовувати параметри порушень у відповідності до параметрів нормальної менструації.
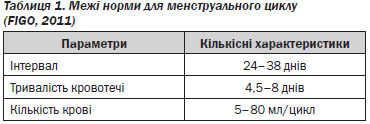
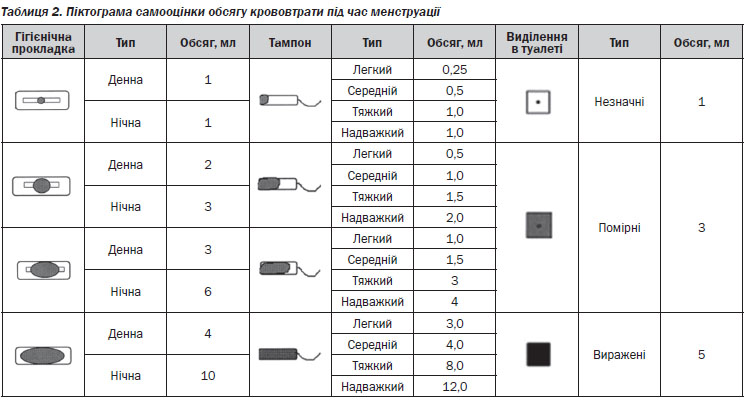
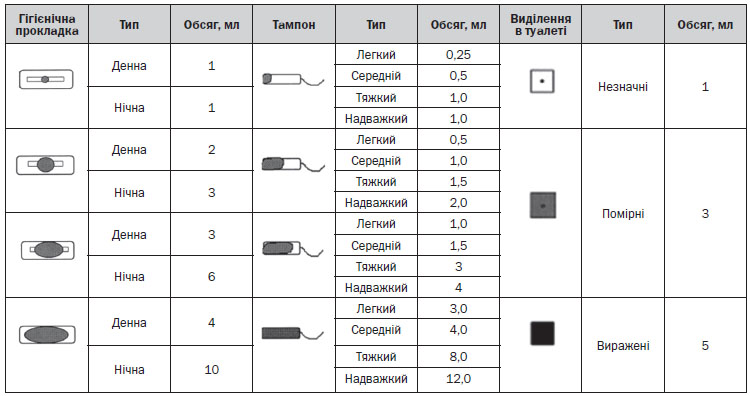
З метою діагностики, оцінки ефективності лікування, а також як інструмент самодіагностики можливе оцінювання обсягу менструальної крововтрати візуально-аналоговим методом (за допомогою піктограми, табл. 2).
4.2.2. Фізикальне обстеження
У ході фізикального огляду необхідно звертати увагу на прояви системних захворювань, які можуть викликати АМК, а також потрібно оцінювати стан статевих шляхів та органів малого тазу, щоб виявити джерело кровотечі і виключити його анатомічні причини, такі як лейоміома, поліпи матки та ін. Важливе значення має рутинне визначення індексу маси тіла (ІМТ), оскільки ожиріння є фактором ризику багатьох захворювань, у тому числі асоційованих із порушеннями менструального циклу.
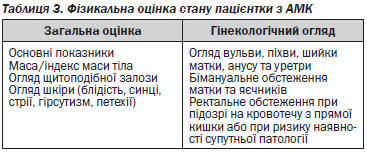
4.2.3. Лабораторна діагностика
Після фізикальної оцінки стану пацієнтки виконується експрес-тест на вагітність; мазок за Папаніколау за показаннями; при підозрі на інфекції, що передаються статевим шляхом, обстеження згідно з відповідним протоколом.
Для виявлення захворювання, що спричинило або могло спричинити розвиток АМК, досліджується:
— загальний аналіз крові (скринінг анемії), при нормальному вмісті гемоглобіну — визначення рівня феритину (стан депо заліза);
— хоріонічний гонадотропін людини (β-субодиниця) в сироватці або сечі, експрес-тест на вагітність;
— тиреотропний гормон (ТТГ) і вільний тироксин (Т4 віл.), пролактин (виявлення субклінічного гіпотиреозу і гіперпролактинемії);
— у разі наявності в анамнезі тяжких кровотеч, починаючи з менархе; післяпологових кровотеч або кровотеч після видалення зубів; інших видів кровотеч або ознак порушення коагуляції в сімейному анамнезі — визначення протромбінового часу, активованого часткового тромбопластинового часу, феритину, а також тесту на наявність хвороби Віллебранда; консультація гематолога.
4.2.4. Інструментальні методи обстеження
Призначаються при підозрі на наявність структурних причин кровотечі; неефективності консервативного лікування.
Трансвагінальне (трансректальне) ультразвукове дослідження (УЗД) є золотим стандартом діагностики, що дозволяє детально оцінити анатомічні особливості матки та ендометрія, а також виявити структурну патологію міометрія, шийки матки, маткових труб і яєчників. Цей метод дослідження може допомогти в діагностиці поліпів ендометрія, аденоміозу, лейоміоми матки, потовщення ендометрія, пов’язаного з гіперплазією і злоякісними новоутвореннями.
При непереконливих результатах УЗД, а також за наявності ризику злоякісного процесу необхідно проведення гістероскопії з гістологічним дослідженням ендометрія. Сліпа аспіраційна біопсія може бути методом вибору.
Стани, при яких слід надавати перевагу гістероскопії з біопсією ендометрія у жінок з АМК по відношенню до сліпої біопсії:
— вік > 40 років;
— фактори ризику розвитку раку ендометрія (ожиріння, відсутність пологів в анамнезі, цукровий діабет, синдром полікістозних яєчників, колоректальний рак у сімейному анамнезі);
— попереднє неефективне лікування АМК;
— міжменструальні кровотечі.
Метод дилатації і вишкрібання нині не є стандартом діагностики стану ендометрія. Це «сліпа» процедура, ризик ускладнень якої є ідентичним до ризику при гістероскопії. Застосовувати даний метод з метою оцінки стану ендометрія необхідно лише за відсутності інших діагностичних можливостей.
4.3. Формулювання діагнозу
У зв’язку з необґрунтованістю і суперечливістю багатьох причин АМК, деякі з яких можуть поєднуватись у однієї і тієї ж жінки, FIGO прийняла нову систему класифікації (PALM/COEIN) для визначення причин АМК, не пов’язаних з вагітністю.
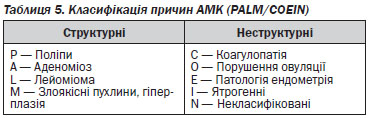
Категорія лейоміома (L) розділяється на два підтипи:
— LSM для пацієнток, принаймні, з однією підслизовою міомою;
— LO для пацієнток, у яких міоми не змінюють порожнину матки.
«N» відповідає категорії («некласифіковані»), яка дозволяє відкрити нові причини під час майбутніх досліджень.
Після виключення органічних причин більшість випадків АМК зумовлені порушенням гіпоталамо-гіпофізарно-яєчникової регуляції. При хронічних порушеннях овуляції ендометрій зазнає тривалого естрогенного стимулювання без належної протидії прогестерону, що зумовлює неконтрольований (збільшення залоз і утворення кровоносних судин) і погано структурований ріст. Згідно з цією точкою зору АМК, викликана порушеннями овуляції, також супроводжується структурними аномаліями ендометрія.
Приклад формулювання діагнозу: АМКЕ — аномальна маткова кровотеча на тлі дисфункції ендометрія, зокрема недостатності лютеїнової фази менструального цикла; АМКО — аномальна маткова кровотеча в результаті порушення овуляції.
4.4. Диференційна діагностика
При визначенні діагнозу ТМК необхідно виключити наявність структурних патологій, а також кровотечу, пов’язану з вагітністю.
Діагностування і лікування аномальних маткових кровотеч органічного походження мають свою специфіку і описані у відповідних протоколах.
В підлітковому віці причиною аномальних маткових кровотеч переважно виступають розлади овуляції, пов’язані з незрілістю гіпоталамо-гіпофізарно-яєчникової регуляції (АМК-О). Особливу увагу у пацієнток даної категорії необхідно звернути на виключення АМК, спричинених соматичною патологією (коагулопатія та ін.) та кровотеч внаслідок артеріовенозних мальформацій матки.
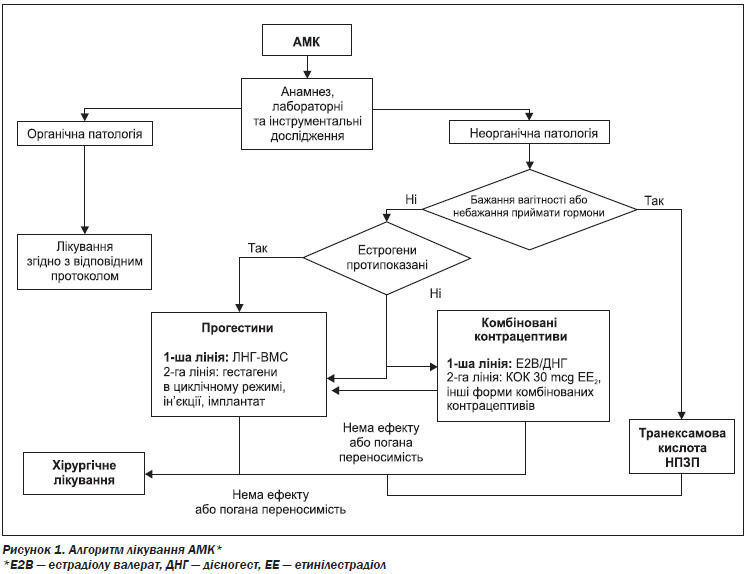
4.5. Лікування
4.5.1. Схеми лікування
4.5.1.1. Гостра АМК
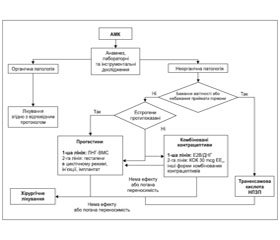
В разі гострої АМК за умови порушення вітальних функцій проводиться стабілізація їх показників (артеріальний тиск, частота серцевих скорочень, частота дихання, температура, когнітивні функції) та ліквідація гіповолемії — дивись відповідні чинні медико-технологічні документи.
Медикаментозне лікування є терапією вибору у більшості пацієнток (якщо дозволяють клінічні обставини). Метод лікування обирається з урахуванням тяжкості стану, анамнезу, супутньої патології і наявності протипоказань. Для лікування гострих АМК може бути використаний один з наступних лікарських засобів: транексамова кіслота, комбінований оральний конт-рацептив, пероральні прогестагени. При застосуванні гемостазу комбінованими оральними контрацептивами враховується ризик тромбоемболічних ускладнень.
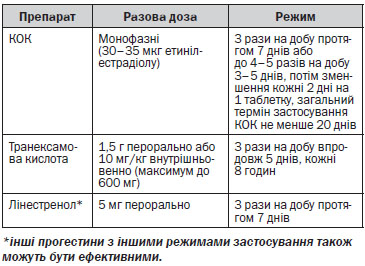
Вибір на користь хірургічного лікування розглядається у разі:
— нестабільності клінічного стану жінки,
— наявності протипоказань до медикаментозного лікування,
— відсутності ефекту від медикаментозного лікування.
Серед хірургічних методів при лікуванні гострої АМК залежно від клінічної ситуації та технічних можливостей ЗОЗ застосовуються: абляція/резекція ендометрія, емболізація маткових артерій, гістеректомія, специфічне хірургічне лікування при виявленні структурної патології (згідно з відповідними протоколами).
Дилатація та кюретаж не є методом вибору, за винятком випадків тяжкого стану, зумовленого гострою АМК, що не піддається контролю за допомогою медикаментозної терапії і відсутня можливість проведення інших методів хірургічного втручання.
4.5.1.2. Хронічна АМК
Якщо причиною маткових кровотеч є системне захворювання, необхідно проводити його специфічне лікування у профільного спеціаліста.
При виявленні структурної патології органів малого тазу лікування повинно здійснюватися згідно з відповідними клінічними протоколами.
Після виключення структурної патології органів малого тазу в якості першої лінії терапії АМК слід розглядати медикаментозне лікування.
Лікування ставить за мету наступне:
— зменшення обсягу крововтрати при менструації,
— профілактика рецидивів,
— корекція анемії,
— підвищення якості життя.
Жінки з анемією повинні негайно почати прийом препаратів заліза відповідно до медико-технологічних документів зі стандартизації медичної допомоги при залізодефіцитній анемії.
Медикаментозне лікування залізодефіцитної анемії проводиться оральними формами препаратів заліза (таблетки, рідкі форми). В разі гострої АМК можуть бути застосовані препарати внутрішньовенного заліза.
Про ефективність медикаментозного лікування свідчить збільшення рівнів гемоглобіну через 21 день на 20 г/л від початку медикаментозного лікування. Якщо реакція на лікування позитивна — лікування триває; щомісяця робиться загальний аналіз крові; лікування триває протягом 3 місяців після нормалізації рівня гемоглобіну і феритину (протокол ведення хворих із залізодефіцитною анемією).
Слід зазначити, що особливо у пацієнток з гіпер-проліферативними процесами ендометрія важливо уникати гіпоксії та оксидативного стресу, які спричинені анемією.
4.5.2. Медикаментозне лікування АМК
Перед призначенням лікування з’ясовуються репродуктивні плани жінки та потреба в гормональній контрацепції.
Для медикаментозного лікування АМК не застосовується етамзилат.
Питання щодо застосування хірургічного лікування розглядається лише після неефективного використання зазначених методів консервативної терапії або у разі виникнення клінічної ситуації, що потребує хірургічного втручання.
У разі призначення для лікування АМК лікарського засобу, в інструкції якого не зазначене згадане показання, лікар надає відповідну інформацію жінці (або батькам дитини).
4.5.2.1. Гормональні методи лікування
При відсутності протипоказань та за схвалення жінкою цього методу лікування призначаються наступні гормональні лікарські засоби: внутрішньоматкова система з прогестагеном чи комбінація естрадіолу валерату з дієногестом у режимі динамічного дозування; комбіновані оральні контрацептиви; препарати пероральних гестагенів або ін’єкції прогестагенів тривалої дії.
Внутрішньоматкова система з прогестином
Внутрішньоматкова система з левоноргестрелом (ЛНГ-ВМС) за відсутності значної структурної патології істотно знижує менструальні крововтрати, сприяє підвищенню рівней гемоглобіну та феритину.
Комбіновані оральні контрацептиви
Єдиною комбінацією естрогену і прогестину, в показаннях якої зазначене лікування АМК, є естрадіолу валерат + дієногест у режимі динамічного дозування.
Комбіновані оральні контрацептиви, що містять ети-нілестрадіол, можуть застосуватись при лікуванні хронічної АМК як в циклічному, так і переважно — в безперервному режимах, з урахуванням тромботичних ризиків.
Пероральні прогестини. Застосування прогестинів в режимі з 5-го до 25-го дня менструального циклу (не менше 20 днів у циклі) супроводжується скороченням обсягів менструальної крововтрати. Застосування прогестинів лише в лютеїнову фазу циклу не є ефективним засобом для лікування АМК.
Контрацептивні пластирі та вагінальні кільця не вивчалися спеціально як засоби для лікування АМК, але було встановлено, що вони здатні зменшити обсяг менструальної крововтрати.
Агоністи гонадотропін-рилізинг гормона. Призначення агоністів гонадотропін-рилізинг гормона розглядається, коли всі інші методи лікування протипоказані або пов’язані з високим ризиком ускладнень або пацієнтка відмовляється від їх застосування.
4.5.2.2. Негормональні методи лікування
Якщо АМК супроводжується дисменореєю, то перевага надається нестероїдним протизапальним лікарським засобам (НПЗП), а не транексамовій кислоті.
НПЗП пригнічують синтез простагландинів, змінюючи співвідношення між простагландинами і тромбоксаном, що сприяє вазоконстрикції в матці. У плановому порядку терапію НПЗП слід починати за день до менструації і продовжувати до припинення кровотечі (3–5 днів). Істотні відмінності ефективності між різними НПЗП не виявлені.
Інгібітори фібринолізу. У жінок із АМК в ендометрії підвищений рівень активаторів плазміногену з більш вираженою місцевою фібринолітичною активністю. Транексамова кислота (інгібітор активатора плазміногену) є антифібринолітиком, який зворотно зв’язується з плазміногеном, зменшуючи місцевий розпад фібрину без зміни параметрів згортання крові.
Застосування НПЗП та/або транексамової кислоти припиняється, якщо не відмічається позитивна динаміка зменшення кровотечі впродовж трьох менструальних циклів.
Індикатори неефективності медикаментозної терапії:
— при гострій АМК — відсутність динаміки зменшення обсягу крововтрати впродовж 12 годин після призначення терапії з розвитком гемодинамічних та/або гематологічних ускладнень;
— при хронічній АМК — відсутність динаміки зменшення обсягу крововтрати впродовж 3 місяців після призначення терапії.
4.5.3. Хірургічні методи лікування АМК
Показання до хірургічного лікування жінок з АМК:
— неефективність медикаментозної терапії,
— неможливість застосування медикаментозної терапії (побічні реакції, протипоказання тощо),
— структурна патологія матки.
Хірургічні методи:
— гістероскопічна абляція/резекція з обов’язковим гістологічним дослідженням ендометрія;
— дилатація і кюретаж (вишкрібання порожнини матки) з обов’язковим гістологічним дослідженням ендометрія;
— абляція ендометрія;
— емболізація маткових артерій;
— гістеректомія;
— хірургічні методи лікування структурної патології матки (див. відповідні протоколи).
Ідеальний підхід до терапії полягає в підборі методів лікування, починаючи з менш інвазивних і закінчуючи більш інвазивними.
Абляція ендометрія є мінімально інвазивним хірургічним способом лікування важкої менструальної кровотечі. Абляцію проводять за наявності показань до хірургічного лікування і відсутності у пацієнтки репродуктивних планів.
Показання для проведення абляції ендометрія:
— для початкового лікування АМК після повного обговорення із жінкою ризиків і користі інших видів лікування;
— за відсутності структурних або морфологічних аномалій.
Нині застосовують два методи абляції ендометрія. Перший включає гістероскопічну резекцію та/або абляцію. Негістероскопічні методи чи техніки другого покоління включають низку різних методів, які руйнують ендометрій без прямої візуалізації.
Абляція ендометрія — руйнування всієї товщі ендометрія. При цій операції неможливо взяти тканину для гістологічного дослідження.
Резекція ендометрія — висічення всієї товщі ендометрія — є можливість проведення гістологічного дослідження висіченої тканини.
Умови проведення видалення — резекції ендометрія:
для отримання оптимальних результатів при гістероскопічній резекції ендометрія при АМК руйнування його базального шару супроводжується видаленням 1–3-міліметрового шару міометрія.
Техніки видалення — резекції ендометрія:
1) Техніки першого покоління або резектоскопічного видалення ендометрія здійснюються під безпосереднім оглядом ендометріальної порожнини. Проводять шляхом ендометріального випарювання за допомогою круглої кулі або резекції ендометрія за допомогою однополярної або біполярної петлі, або ж з поєднанням обох методик.
2) Техніки другого покоління — апаратні методи руйнування ендометрія за допомогою різних видів енергії.
Перед застосуванням абляції-резекції ендометрія необхідно провести попереднє гістологічне дослідження ендометрія.
До ризиків, пов’язаних із застосуванням методів абляції/резекції ендометрія, належать перфорація матки, інфікування, кровотеча та травми кишечника або сечового міхура, а також розвиток гематометри, що супроводжується циклічними болями з гематосальпінксом або без нього. До можливих негативних наслідків гістероскопічних методів належать гіперволемія, особливо при застосуванні гіпотонічних розчинів, гіпонатріємія та її ускладнення.
Ведення післяопераційного періоду:
1. Жінкам слід радити уникати наступної вагітності і, за необхідності, після абляції ендометрія застосовувати ефективні методи контрацепції.
2. Застосування ЛНГ-ВМС після гістероскопічної абляції.
Метод дилатації і кюретажу розглядається як лікувально-діагностична методика, що застосовується при АМК за умови неефективності медикаментозної терапії та у разі неможливості біопсійного відбору зразку ендометрія та/або виконання гістероскопії.
При певних клінічних ситуаціях у разі кровотечі може проводитися емболізація маткових артерій.
Гістеректомія є радикальним методом лікування аномальних маткових кровотеч. Гістеректомія застосовується у жінок з АМК як остаточний метод терапії.
Показання до проведення гістеректомії:
— неефективні, протипоказані або відхилені пацієнткою інші способи лікування.
Рішення про те, який шлях використовувати, залежить:
— від розміру матки, її рухливості, стану шийки матки, розмірів і форми піхви;
— наявності злукового процесу, перенесених операцій на органах черевної порожнини і малого таза.
Рекомендації з гістеректомії
Жінки, яким пропонована гістеректомія:
— повинні мати повне обговорення змісту операції та її наслідків до прийняття рішення. Обговорення має включати в себе: сексуальні відчуття, вплив на фертильність і сексуальність, функція сечового міхура, необхідність подальшого лікування, ускладнення лікування, очікування жінки, альтернативні операції і психологічний вплив;
— повинні бути інформованими про підвищений ризик серйозних ускладнень (таких як кровотечі, пов’язані з операцією, або пошкодження інших органів черевної порожнини), пов’язаних з гістеректомією, коли має місце виражений злуковий процес;
— повинні бути поінформовані про ризик можливої втрати функції яєчників і його наслідки, навіть якщо яєчники зберігаються під час гістеректомії.
На рис. 1 представлений алгоритм лікувальної тактики при АМК залежно від етіології, репродуктивних планів і переваг пацієнтки.
4.6. АМК у дівчат
При наявності вагінальної кровотечі у дівчат до 9 років, за умови виключення структурної патології матки, вульви та вагіни, обстеження та лікування проводиться на предмет діагностики передчасного статевого розвитку і лікування згідно з відповідним протоколом.
В ході диференціальної діагностики АМК у дітей та підлітків також використовується класифікація PALM-СОIEN.
Слід зазначити, що в даній віковій групі необхідно виключати наявність артеріовенозної мальформації матки. Діагностика мальформацій проводиться за допомогою УЗД з застосуванням ефекту Доплера та ангіографічного дослідження. У якості специфічного лікування зазначеної патології проводиться емболізація маткових артерій. Принципи та методи лікування як гострої, так і хронічної АМК у дітей відповідають зазначеним вище у даному протоколі відносно жінок репродуктивного віку.
При лікуванні дівчат з хронічною АМК перевага надається тактиці, спрямованій на формування двофазного менструального циклу шляхом виявлення та усунення причин його порушення.
У всіх невідкладних випадках у дівчат з АМК необхідно дотримуватись загальних принципів проведення екстрених реанімаційних заходів. Оцінка основних показників життєдіяльності (вимірювання артеріального тиску, частоти серцевих скорочень, блідість шкіри тощо) дозволяє виявити пацієнток з тяжкими менструальними кровотечами (ТМК). У дівчат з ознаками гіповолемії, що спричинена ТМК, необхідно негайно розпочати інтенсивну терапію згідно з відповідними медико-технологічними документами.
У дівчат-підлітків, які мають тяжкі менструальні кровотечі на початку або одразу після початку менархе, зокрема при необхідності надання невідкладної допомоги, госпіталізації або переливання крові, в майже 48 % випадків спостерігаються гематологічні розлади. Дівчата зі спадковими геморагічними розладами (хвороба Віллебранда, на яку припадає близько 70 % випадків, менш поширені — дефіцит факторів згортання крові ХІ, VII або ХІІІ, носійство гену гемофілії А або В тощо), або у яких традиційна медикаментозна терапія виявилась неефективною, потребують міждисциплінарного підходу до лікування із залученням лікарів-гематологів.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) необхідно перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів), та відповідність призначення лікарських засобів Інструкції для медичного застосування лікарського засобу, затвердженій Міністерством охорони здоров’я України. Державний реєстр лікарських засобів України знаходиться за електронною адресою http://www.drlz.kiev.ua/.
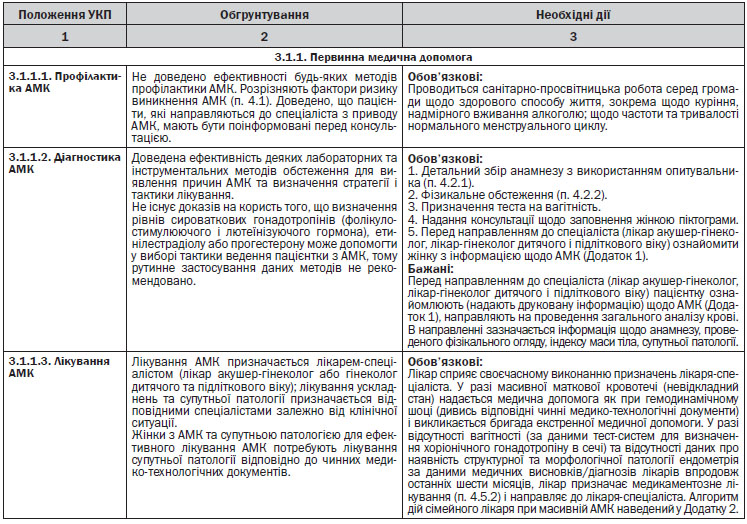
5.1. Первинна медична допомога
Кадрові ресурси: лікарі загальної практики — сімейні лікарі, лікарі акушери-гінекологи, лікарі-терапевти дільничні, лікарі-педіатри дільничні, середній медичний персонал.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (порядок розташування не впливає на порядок призначення):
— Нестероїдні протизапальні препарати — диклофенак, ібупрофен, індометацин, мефенамінова кислота та інші;
— Інгібітори фібринолізу — транексамова кислота;
— Препарати заліза;
— Монофазні КОК (30–35 мкг етинілестрадіолу з дієногестом, дроспіреноном, гестоденом та іншими гестагенами);
— КОК у режимі динамічних дозувань — естрадіолу валерат із дієногестом;
— Прогестини: медроксипрогестерону ацетат; внутрішньоматкова система з левоноргестрелом, дідрогестерон, норетистерон, лiнестренол та інші;
— Агоністи гонадотропін-рилізинг гормона — бусерелін, гозерелін, трипторелін.
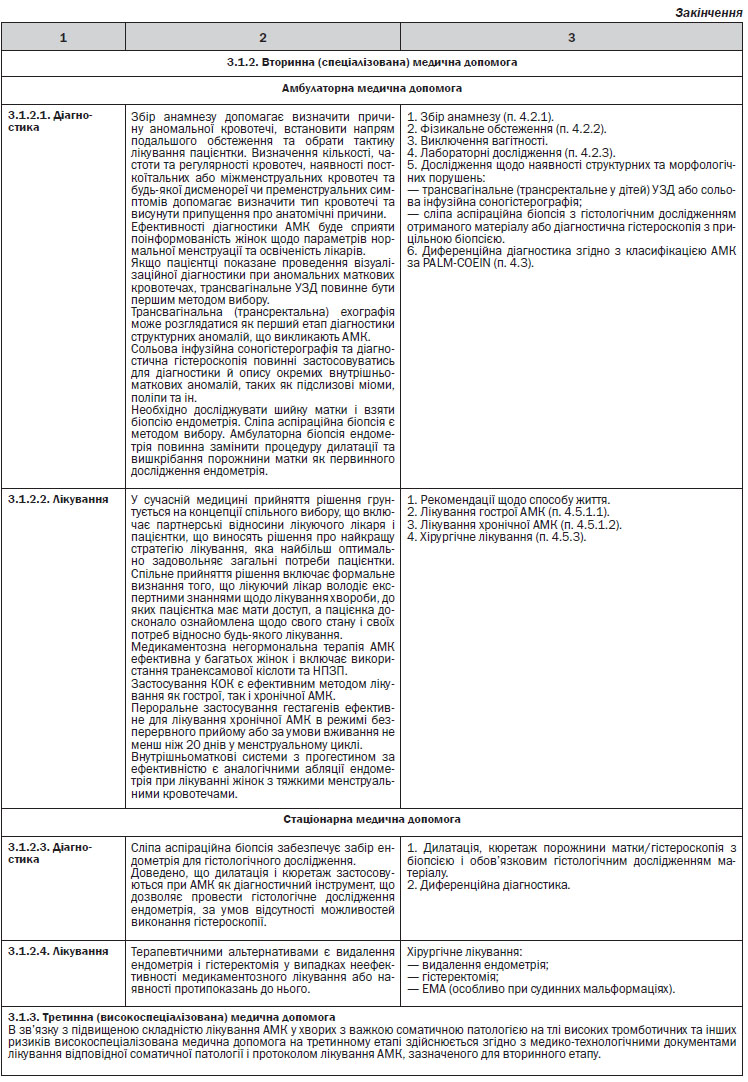
5.2. Вторинна (спеціалізована) медична допомога
Кадрові ресурси: лікарі акушери-гінекологи, лікарі-гінекологи дитячого та підліткового віку, лікарі-педіатри, лікарі-терапевти, середній медичний персонал, інші медичні працівники, які беруть участь у наданні вторинної медичної допомоги пацієнткам (дорослим жінкам та дівчатам) із аномальними матковими кровотечами.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (порядок розташування не впливає на порядок призначення):
— Нестероїдні протизапальні препарати — диклофенак, ібупрофен, індометацин, мефенамінова кислота та інші;
— Інгібітори фібринолізу — транексамова кислота;
— Препарати заліза;
— Монофазні КОК (30–35 мкг етинілестрадіолу з дієногестом, дроспіреноном, гестоденом та іншими гестагенами);
— КОК у режимі динамічних дозувань — естрадіолу валерат із дієногестом;
— Прогестини: медроксипрогестерону ацетат; внутрішньоматкова система з левоноргестрелом, дідрогестерон, норетистерон, лiнестренол та інші;
— Агоністи гонадотропін-рилізинг гормона — бусерелін, гозерелін, трипторелін.
5.3. Третинна (високоспеціалізована) медична допомога
Кадрові ресурси: лікарі акушери-гінекологи, лікарі-гінекологи дитячого та підліткового віку, лікарі-педіатри, лікарі-терапевти, середній медичний персонал, інші медичні працівники, які беруть участь у наданні третинної медичної допомоги пацієнткам (дорослим жінкам та дівчатам) із аномальними матковими кровотечами.
Матеріально-технічне забезпечення:
Оснащення: відповідно до табеля оснащення.
Лікарські засоби (порядок розташування не впливає на порядок призначення):
— Нестероїдні протизапальні препарати — диклофенак, ібупрофен, індометацин, мефенамінова кислота та інші;
— Інгібітори фібринолізу — транексамова кислота;
— Препарати заліза;
— Монофазні КОК (30–35 мкг етинілестрадіолу з дієногестом, дроспіреноном, гестоденом та іншими гестагенами);
— КОК у режимі динамічних дозувань — естрадіолу валерат із дієногестом;
— Прогестини: медроксипрогестерону ацетат; внутрішньоматкова система з левоноргестрелом, дідрогестерон, норетистерон, лiнестренол та інші;
— Агоністи гонадотропін-рилізинг гормона — бусерелін, гозерелін, трипторелін.
VІ. Індикатори якості медичної допомоги
Форма 025/о — Медична карта амбулаторного хворого (Форма 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28.04.2012 року за № 661/20974.
Форма 003/о — Медична карта стаціонарного хворого (Форма 003/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28.04.2012 року за № 661/20974.
Форма 112/о — Історія розвитку дитини (Форма 112/о), затверджена наказом МОЗ України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрованим в Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікуючого лікаря, який надає первинну медичну допомогу локального протоколу ведення пацієнтки із аномальними матковими кровотечами.
6.1.2. Наявність у лікарів-акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів-гінекологів-онкологів, лікарів-терапевтів, лікарів-педіатрів, які надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, локального протоколу ведення пацієнтки із аномальними матковими кровотечами.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікуючого лікаря, який надає первинну медичну допомогу, локального протоколу ведення пацієнтки із аномальними матковими кровотечами
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги:
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Аномальні маткові кровотечі».
В) Зауваження щодо інтерпретації та аналізу індикатора:
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2016 рік — 90 %
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікуючими лікарями, які надають первинну медичну допомогу, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікуючих лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнтки із АМК (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікуючим лікарем, який надають первинну медичну допомогу.
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у лікарів акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів гінекологів-онкологів, лікарів-терапевтів, лікарів-педіатрів, які надають вторинну (спеціалізовану), третинну (високоспеціалізовану) медичну допомогу, локального протоколу ведення пацієнтки із аномальними матковими кровотечами
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги:
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Аномальні маткові кровотечі».
В) Зауваження щодо інтерпретації та аналізу індикатора:
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги пацієнтам, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД в ЗОЗ.
Бажаний рівень значення індикатора:
2016 рік — 90 %
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора:
а) Організація (ЗОЗ), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями-акушерами-гінекологами, лікарями-гінекологами дитячого та підліткового віку, лікарями-гінекологами-онкологами, лікарями-терапевтами, лікарями-педіатрами, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх лікарів-акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів-гінекологів-онкологів, лікарів-терапевтів, лікарів-педіатрів, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів-акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів-гінекологів-онкологів, лікарів-терапевтів, лікарів-педіатрів, зареєстрованих на території обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів-акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів-гінекологів-онкологів, лікарів-терапевтів, лікарів-педіатрів, зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів-акушерів-гінекологів, лікарів-гінекологів дитячого та підліткового віку, лікарів-гінекологів-онкологів, лікарів-терапевтів, лікарів-педіатрів, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу ведення пацієнтки із АМК (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарями-акушерами-гінекологами, лікарями-гінекологами дитячого та підліткового віку, лікарями-гінекологами-онкологами, лікарями-терапевтами, лікарями-педіатрами.
е) Значення індикатора наводиться у відсотках.
Директор Медичного департаменту
МОЗ України
В.В. Кравченко
VІІ. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах «Аномальні маткові кровотечі», 2016.
2. Національний консенсус щодо ведення пацієнток із аномальними матковими кровотечами Асоціації гінекологів-ендокринологів України // Репродуктивна ендокринологія. 2015; 1(21): 8-12.
3. Наказ МОЗ України від 05 червня 1998 року № 153 «Про затвердження табелів оснащення виробами медичного призначення структурних підрозділів закладів охорони здоров’я».
4. Наказ МОЗ України від 05 липня 1999 року № 164 «Про затвердження інструкцій, регламентуючих діяльність закладів служби крові України».
5. Наказ МОЗ України від 23 лютого 2000 року № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
6. Наказ МОЗ України від 29 грудня 2000 року № 369 «Про затвердження форм медичної облікової документації, що використовується в стаціонарах і поліклініках (амбулаторіях)».
7. Наказ МОЗ України від 28 жовтня 2002 року № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я».
8. Наказ МОЗ України від 09 березня 2010 року № 211 «Про затвердження Порядку контролю за дотриманням показників безпеки та якості донорської крові та її компонентів», зареєстрований в Міністерстві юстиції України 08 червня 2010 року за № 368/17663.
9. Наказ МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
10. Наказ МОЗ України від 04 листопада 2010 року № 951 «Про затвердження Примірних табелів оснащення обладнанням, медичною технікою та виробами медичного призначення (акушерсько-гінекологічна допомога)».
11. Наказ МОЗ України від 02 березня 2011 року № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
12. Наказ МОЗ України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
13. Наказ МОЗ України від 29 травня 2013 року № 435 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну та стаціонарну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований в Міністерстві юстиції України 17 червня 2013 року за № 990/23522.
14. Наказ МОЗ України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований в Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
15. Наказ МОЗ України від 30 березня 2015 року № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
16. Наказ МОЗ України від 15 липня 2011 року № 417 «Про організацію амбулаторної акушерсько-гінекологічної допомоги в Україні».
17. Наказ МОЗ України від 02 листопада 2015 року № 709 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при залізодефіцитній анемії».
18. Наказ МОЗ України від 21 січня 2014 року № 59 «Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги з питань плануванні сім'ї».
19. Наказ МОЗ України від № 676 від 31 грудня 2004 року «Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги» — клінічний протокол «Гінекологічна ендоскопія».
VІІІ. Додатки
Додаток 1
до уніфікованого клінічного протоколу первинної,вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Аномальні маткові кровотечі»
Інформація для пацієнтки: аномальні маткові кровотечі
Ця інформація стосується Вас, якщо Ви жінка і маєте аномальні маткові кровотечі.
Що таке аномальна маткова кровотеча?
Кожна жінка відрізняється кількістю крові, яку вона втрачає впродовж менструації. Аномальна маткова кровотеча — це будь-яка кровотеча із вагінального тракту, що за обсягом і/або тривалістю відрізняється від нормальної менструації в репродуктивному віці.
Тяжку менструальну кровотечу визначать як надмірну менструальну крововтрату, що порушує фізичний стан і спричиняє негативний вплив на якість життя жінки.
Що впливає на виникнення АМК?
Основними факторами ризику маткових кровотеч є генетична спадковість захворювань крові, наявність лейоміоми матки, ендометріозу, ожиріння; психоемоційний стрес, вживання алкоголю, паління.
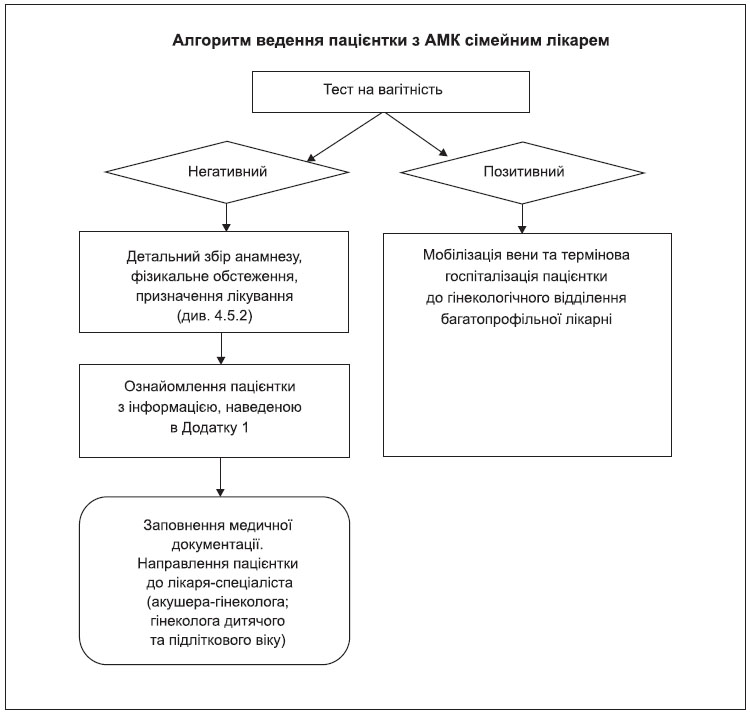
Етап перший: сімейний лікар
Ваш сімейний лікар запитає про ступінь Вашої проблеми, як довго вона триває, про те, як часто Ви змінюєте засоби гігієни (тампони/прокладки), чи відмічаєте Ви наявність згустків крові. Якщо після статевих відносин Ви маєте кровотечі або болі в ділянці малого тазу, лікар запропонує обстеження, щоб з’ясувати причину.
З метою діагностики і самодіагностики оцінюється об’єм менструальної крововтрати, так званим візуально-аналоговим методом (за допомогою піктограм).
Інформація, яку Ви маєте отримати від лікаря, повинна включати інформацію про можливі переваги та ризики різних методів лікування (включаючи ті, які на даний час недоступні в Україні). Ви можете задавати своєму лікарю будь-які питання щодо Вашої клінічної ситуації. Ви завжди можете передумати, якщо Ваш стан або обставини змінюються. Ваші вподобання щодо методу лікування дуже важливі, тому лікарі підтримають Ваш вибір там, де це можливо. Ви повинні мати змогу ознайомитися з іншою точкою зору, у разі, якщо Ваші погляди не сходяться з точкою зору Вашого лікаря.
Етап другий: лікар-спеціаліст
Якщо Ви вважаєте, що лікування, яке Ви отримуєте, не відповідає тому, що тут описано, будь ласка, обсудіть це з лікарем.
Якщо призначений Вам метод лікування не працює, або якщо у Вас є інші проблеми з маткою, ймовірно, Вас направлять до лікаря-спеціаліста.
Яким чином діагностується АМК?
Лікар запропонує деякі методи обстеження, щоб з’ясувати причину Вашого стану. Наприклад, загальний аналіз крові дасть можливість судити про те, чи є у Вас анемія (в більшості випадків це через недостатність заліза). Лікар може призначити Вам пройти ультразвукове обстеження. Якщо при цьому лікар нічого не виявить або у нього залишаться сумніви щодо причини кровотечі чи методу лікування, то можуть бути запропоновані інші методи обстеження.
Для того, щоб виявити причину Ваших аномальних маткових кровотеч, потрібна консультація та огляд лікаря акушера-гінеколога. Він докладно розпитає про Вашу проблему, огляне Вас і призначить необхідні методи обстеження.
Як лікувати АМК?
Вибір методу, за допомогою якого буде проводитися лікування аномальної маткової кровотечі, залежить від конкретної ситуації, Вашого віку, репродуктивних планів, супутньої патології та наявності протипоказань. При аномальній матковій кровотечі застосовуються медикаментозні (негормональні і гормональні лікарські засоби) та хірургічні методи лікування.
Лікування буде підбиратися під Ваші особисті потреби і вподобання. У Вас є право бути повністю поінформованою і приймати рішення разом з Вашим лікарем. Для цього лікар поінформує Вас в доступній формі про все, що стосується конкретно Вашої ситуації.
Що допоможе?
Якщо відсутні очевидні проблеми матки, то лікар зможе запропонувати ряд різних методів медикаментозного лікування. Деякі з цих методів також є контрацептивами. Лікар обсудить з Вами переваги та ризики кожного методу. У разі, якщо перший метод лікування Вам не підходить або не відмічається його ефективність, це є причиною спробувати інший метод лікування. Деякі методи лікування здатні полегшити ступінь Ваших кровотеч, інші — здатні повністю усунути кровотечі. Ви маєте час для того, щоб обговорити всі можливі сценарії з Вашим лікарем і прийняти зважене рішення.
Як правило, аномальні маткові кровотечі супрово-джуються залізодефіцитною анемією, яка потребує призначення препаратів заліза.
Лікар-спеціаліст може запропонувати Вам оперативне втручання. Є цілий ряд різних операцій, які можуть допомогти. Лікар обговорить з Вами всі переваги та ризики кожного з цих методів (включаючи ті, що недоступні на даний час в Україні). Деякі методи оперативного втручання впливають на здатність народжувати. У Вас буде достатньо часу для прийняття зваженого рішення щодо вибору методу лікування.
Вибір на користь того чи іншого методу хірургічного лікування ґрунтується на багатьох факторах. Ваш лікар діє в межах чинного уніфікованого клінічного протоколу «Аномальні маткові кровотечі», який доступний громадськості за посиланням www.reestr_mtd/vybirtemy.html.
Ідеальним підходом у терапії АМК є підбір методів від менш до більш інвазивних. При цьому належна поінформованість у питаннях захворювання дозволить вам разом з лікарем обрати оптимальну стратегію лікування для досягнення найкращих результатів.
У деяких з’являються побічні реакції на прийом лікарських засобів (перелік побічних реакцій наводиться в інструкціях для медичного застосування лікарського засобу). Якщо у Вас з’явилися такі реакції — поінформуйте про це Вашого лікуючого лікаря та заповніть «Карту-повідомлення для надання пацієнтом та/або його представником, організаціями, які представляють інтереси пацієнтів, інформації про побічну реакцію та/або відсутність ефективності лікарського засобу при його медичному застосуванні», що затверджена наказом МОЗ України від 27 грудня 2006 року; електронну версію карти можна заповнити на сайті Державного реєстру лікарських засобів України http://www.drlz.kiev.ua.
З метою забезпечення ефективності і безпечності фармакотерапії необхідно дотримуватись рекомендацій із застосування лікарських засобів (дивись інструкції для медичного застосування лікарського засобу). До завершення курсу лікування доцільно зберігати первинну та/або вторинну упаковку лікарського засобу, на якій зазначені назва, форма випуску, доза, серія, дата випуску, термін придатності, назва виробника лікарського засобу, адже ця додаткова інформація важлива для лікаря в аспекті подальшого лікування.
Питання, які ви можете обсудити з лікарем-спеціалістом
Будь ласка, надайте мені більш детальну інформацію про методи обстеження, які потрібні в моєму випадку.
Як багато часу займе діагностика?
Поясніть, будь ласка, чого Ви запропонували мені саме цей метод лікування.
Які плюси та мінуси я буду мати, обравши даний метод лікування?
Як мені може допомогти обраний метод лікування? Який він буде мати вплив на мої симптоми та повсякденне життя? На яке покращення я можу очікувати?
Як довго доведеться чекати, перш ніж я відчую зміни?
Які ризики обраного методу лікування?
Які існують альтернативні варіанти лікування і наскільки вони доступні?
Чи існують публікації щодо обраного методу лікування?
Додаток 2
до уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Аномальні маткові кровотечі»
Додаток 3
до уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Аномальні маткові кровотечі»