Резюме
Актуальність. В останнє десятиліття активно обговорюється зв’язок метаболічного синдрому (МС) з ожирінням. Раннє виявлення порушення жирового обміну і лікування здорових підлітків є важливим компонентом первинної профілактики МС. Мета дослідження: вивчити клініко-епідеміологічну характеристику ожиріння у підлітків та встановити ефективність первинної профілактики МС. Матеріали та методи. У процесі дослідження було проаналізовано медичні форми 026/о «Медична карта дитини (для дошкільного та загальноосвітнього навчальних закладів)» 656 підлітків 16–18 років, які навчаються в коледжах ВДНЗ України «Буковинський державний медичний університет» упродовж 2014–2016 рр. За результатами аналізу була сформована група підлітків із надлишковою масою тіла та ожирінням із 50 осіб, які становили групу дослідження. Порушення жирового обміну верифікували з використанням перцентильних таблиць: індекс маси тіла у межах 85–95-го перцентилів оцінювався як надлишок маси, понад 95-го перцентиля — як ожиріння. Серед лабораторних показників аналізу підлягали рівні холестерину, гормонів щитоподібної залози, глюкози крові натще і після проведення глюкозотолерантного тесту, рівень еластази-1 в калі, а також результати додаткових інструментальних досліджень. Серед підлітків була сформована клінічна група із 20 осіб, яким проводився комплекс заходів, зокрема категоричне виключення з харчування рафінованих легкозасвоюваних вуглеводів, дозоване фізичне навантаження, корекція режиму дня. Результати. Аналіз даних медичної документації 656 підлітків встановив порушення фізичного розвитку у 50 (7,6 %) осіб, серед них надлишок маси тіла у 28 (56 %), ожиріння — у 22 (44 %). Клінічно у половини обстежених із надлишковою масою тіла та ожирінням визначалися ознаки гормонального дисбалансу (стрії, гіпергідроз, чорний акантоз, гіперкератоз, акне, гірсутизм, гінекомастія, жирна себорея). Підвищення артеріального тиску встановлено у 72,6 % підлітків. Різні варіанти порушення вуглеводного обміну встановлено у 42,7 % осіб. Майже у половини підлітків виявили зміни ліпідного спектра крові, у кожного сьомого виявлено порушення в системі гемокоагуляції, у 17,1 % підлітків відзначалося зниження функціональної активності підшлункової залози, що проявлялося зниженням еластази-1 в калі. Абсолютна більшість підлітків мали спадкову обтяженість щодо ожиріння, цукрового діабету 2-го типу та артеріальної гіпертензії. У 92,5 % підлітків із ожирінням визначені окремі компоненти МС. Поєднання ожиріння з одним із компонентів МС становить 56,4 %, з двома — 32,2 %, з трьома — 11,2 % випадків. Із 20 пацієнтів, які перебували в програмі, у 12 (60 %) осіб маса тіла нормалізувалася, у 8 (40 %) залишилось ожиріння. Ефективність програми підтверджена зниженням поширеності модифікованих факторів ризику: нераціонального харчування — на 13 %, куріння — на 6,9 %, порушення фізичної активності — на 25,2 %, підвищенням інформованості — на 54 %, зниженням компонентів МС (маса тіла — на 30 %, артеріальна гіпертензія — на 33,7 %, порушення вуглеводного обміну — на 20 %, дисліпопротеїнемія — на 33,3 %). Висновки. Порушення жирового обміну серед підлітків становить 7,6 %, зокрема надлишок маси тіла — 56 %, ожиріння — 44 %. Компоненти МС мають 92,5 % підлітків із ожирінням. Поєднання абдомінального ожиріння з одним із компонентів МС — 56,4 %, із двома — 32,2 %, із трьома — 11,2 % випадків. Ефективність запропонованої програми щодо зниження маси тіла становить 60 % і підтверджена зниженням поширеності модифікованих факторів ризику розвитку МС.
Актуальность. В последнее десятилетие активно обсуждается связь метаболического синдрома (МС) с ожирением. Раннее выявление нарушения жирового обмена и лечение здоровых подростков является важным компонентом первичной профилактики МС. Цель исследования: изучить клинико-эпидемиологическую характеристику ожирения у подростков и установить эффективность первичной профилактики МС. Материалы и методы. В ходе исследования были проанализированы медицинские формы 026/о «Медицинская карта ребенка (для дошкольного и общеобразовательного учебных заведений)» 656 подростков 16–18 лет, которые учатся в колледжах ВГУЗ Украины «Буковинский государственный медицинский университет» на протяжении 2014–2016 гг. По результатам анализа была сформирована группа подростков с избыточной массой тела и ожирением в 50 человек, которые составляли группу исследования. Нарушение жирового обмена верифицировали с использованием перцентильных таблиц: индекс массы тела в пределах 85–95-го перцентилей оценивался как избыток массы, более 95-го перцентиля — как ожирение. Кроме того, проведен анализ 67 медицинских карт стационарных больных подросткового возраста, проходивших лечение в эндокринологическом отделении областной детской клинической больницы г. Черновцов по поводу ожирения за период с 2006 по 2016 г. Из медицинской документации выделены основные анамнестические данные, отдельные объективные, биохимические и гормональные показатели. Среди лабораторных показателей анализу подлежали уровни холестерина, глюкозы крови натощак и после проведения глюкозотолерантного теста, гормонов щитовидной железы, уровень эластазы-1 в кале, а также результаты дополнительных инструментальных исследований. Среди подростков была сформирована клиническая группа из 20 человек, которым проводился комплекс мероприятий, в частности категорическое исключение из питания рафинированных легко усваиваемых углеводов, дозированная физическая нагрузка, коррекция режима дня. Результаты. Анализ данных медицинской документации 656 подростков установил нарушения физического развития у 50 (7,6 %) человек, среди них избыток массы тела — у 28 (56 %), ожирение — у 22 (44 %). Гормональное обследование проводилось не у всех подростков, однако клинически у половины обследованных с избыточной массой тела и ожирением определялись признаки гормонального дисбаланса (стрии, гипергидроз, черный акантоз, гиперкератоз, акне, гирсутизм, гинекомастия, жирная себорея). Повышение артериального давления установлено у 72,6 % подростков. Различные варианты нарушения углеводного обмена наблюдались у 42,7 % лиц. Почти у половины подростков обнаружили изменения липидного спектра крови, у каждого седьмого выявлены отклонения в системе гемокоагуляции, у 17,1 % подростков отмечалось нарушение функциональной активности поджелудочной железы, что проявлялось снижением эластазы-1 в кале. Абсолютное большинство подростков имели наследственную отягощенность по ожирению, сахарному диабету 2-го типа и артериальной гипертензии. У 92,5 % подростков с ожирением определены отдельные компоненты МС. Сочетание ожирения с одним из компонентов МС составляет 56,4 %, с двумя — 32,2 %, с тремя — 11,2 % случаев. Из 20 пациентов, находившихся в программе, у 12 (60 %) масса тела нормализовалась, у 8 (40 %) осталось ожирение. Эффективность программы подтверждена снижением распространенности модифицированных факторов риска: нерациональное питание — на 13 %, курение — на 6,9 %, нарушение физической активности — на 25,2 %, повышение информированности — на 54 %, снижение компонентов МС (масса тела — на 30 %, артериальная гипертензия — на 33,7 %, нарушение углеводного обмена — на 20 %, дислипопротеинемия — на 33,3 %). Выводы. Нарушение жирового обмена среди подростков составляет 7,6 %, в том числе избыток массы тела — 56 %, ожирение — 44 %. Компоненты метаболического синдрома имеют 92,5 % подростков с ожирением. Сочетание абдоминального ожирения с одним из компонентов метаболического синдрома — 56,4 %, с двумя — 32,2 %, с тремя — 11,2 % случаев. Эффективность предложенной программы по снижению массы тела составляет 60 % и подтверждена снижением распространенности модифицированных факторов риска развития метаболического синдрома.
Background. In the last decade, the relationship between metabolic syndrome (MS) and obesity is being actively discussed. An early detection of fat metabolism violations and treatment of healthy adolescents is an important component of primary prevention of metabolic syndrome. The aim of the study was to examine the clinical and epidemiological characteristics of obesity in adolescents and to estimate the effectiveness of primary prevention of metabolic syndrome. Materials and methods. The medical forms 026/o Medical record of a child (for pre-school and general educational institutions) of 656 adolescents aged 16–18 years, who study at HSEI of Ukraine Bukovinian State Medical University colleges within 2014–2016 years were analyzed. According to the result of the analysis, a study group was formed of 50 teenagers with overweight and obesity. The violation of fat metabolism was verified using percentile tables: BMI within 85–95 percentile was estimated as overweight, above 95 percentile — as obesity. In addition, there were analyzed of 67 medical records of inpatients adolescents who were treated for obesity in the Department of Endocrinology of the Chernivtsi Regional Children’s Hospital in the period from 2006 to 2016. There analyze such laboratory parameters as the levels of cholesterol, thyroid hormones, blood glucose fasting test and glucose tolerance test, levels of elastase-1 in feces, and the results of additional research tool. There was formed a clinical group of 20 adolescent parents who underwent a range of measures, including a complete exclusion of easily digestible refined carbohydrates from daily meals, a certain amount of physical activity, correction of day regimen. Results. The analysis of medical records of 656 teenagers data showed a violation of physical development in 50 (7.6 %) patients, including excess body weight in 28 (56 %), obesity in 22 (44 %) persons. Half of examined patients with overweight and obesity had clinical symptoms of hormonal imbalance (striae, hyperhidrosis, black acanthosis, hyperkeratosis, acne, hirsutism, gynecomastia, oily seborrhea). The increased blood pressure was observed in 72.6 % of adolescents. Different versions of carbohydrate metabolism impairment found in 42.7 % of cases. Nearly half of teens had changes in lipid profile, each seventh had deviations in hemocoagulation system, 17.1 % of adolescents had decreased pancreatic functional activity that manifested as a decrease of elastase-1 in feces. The vast majority of teens had a hereditary burden of obesity, diabetes type 2 and hypertension. 92.5 % of adolescents with obesity had some components of MS. The combination of obesity with one of the metabolic syndrome components was registered in 56.4 % cases, with two components in 32.2 %, with three components in 11.2 % of cases. Among 20 patients in the program in 12 (60 %) cases body weight became normal, in 8 (40 %) persons obesity remained. The effectiveness of the program was confirmed by a decrease in the prevalence of modified risk factors: poor nutrition by 13 %, smoking by 6.9 %, violation of physical activity by 25.2 %, increase of awareness by 54 %, decrease of metabolic syndrome components (body weight by 30 %, hypertension by 33.7 %, carbohydrate metabolism by 20 %, dyslipoproteinemia by 3.3 %). Conclusions. Violation of fat metabolism among adolescents occurred in 7.6 % cases, in particular excess body weight in 56 %, and obesity in 44 % persons. 92.5 % of obese adolescents had the components of metabolic syndrome. The combination of abdominal obesity with one of the components of metabolic syndrome is 56.4 %, with two components — 32.2 %, with three components — 11.2 %. The effectiveness of suggested program to reduce body weight is 60 % and it is confirmed by the decrease of the prevalence of modified risk factors for metabolic syndrome.
Вступ
Ожиріння належить до числа найбільш поширених хронічних захворювань на планеті і досягає масштабів неінфекційної епідемії. Практично в усіх країнах світу відзначається зростання числа дітей і підлітків, які страждають від ожиріння, при цьому кожні три десятиліття кількість подвоюється [1]. За останні 20 років поширеність ожиріння серед дітей у віці від 6 до 11 років збільшилась удвічі (з 7 до 13 %), а серед підлітків від 12 до 18 років — майже утричі (з 5 до 14 %) [2]. За даними Всесвітньої організації охорони здоров’я, на планеті близько 22 млн дітей до 5 років і 155 млн дітей шкільного віку мають надлишкову масу тіла [3]. У розвинених країнах світу до 25 % підлітків мають надлишкову масу тіла, а 15 % страждають від ожиріння [4]. В Європі зайва маса тіла спостерігається у 10–30 % дітей віком 7–11 років і у 8–25 % підлітків віком 14–17 років [5]. За даними [6], у США у кожної п’ятої дитини — надлишкова маса тіла або ожиріння. Дані літератури вказують, що в Російській Федерації ожиріння діагностується значно рідше: у 5,5 % дітей, які проживають у сільській місцевості, і у 8,5 % — у міських поселеннях [7]. Результати епідеміологічних досліджень, проведених на теренах України, реєструють дитяче ожиріння від 5 до 20 % [8].
Критичними періодами для початку надлишкової прибавки в масі є перший рік життя, вік 5–6 років і період статевого дозрівання. До 30–50 % дітей, які страждають від ожиріння, зберігають симптоми цього захворювання в юнацькому віці і подальших віковій періодах [9]. Відомо, що вже в дитячому віці порушення жирового обміну є предиктором різноманітної патології. Так, за даними кардіологічного дослідження, близько 60 % осіб із ожирінням вже до 10 років мають один із факторів розвитку серцево-судинних захворювань, 20 % підлітків — два і більше фактори ризику кардіоваскулярних захворювань [10]. Ожиріння в юнацькому віці у 70 % випадків асоціюється з артеріальною гіпертензією (АГ), у 25 % — з порушеною толерантністю до глюкози (ПТГ) [11]. Зростання захворюваності на ожиріння у дітей супроводжується збільшенням хворих на цукровий діабет (ЦД) типу 2. В останнє десятиліття активно обговорюється зв’язок метаболічного синдрому (МС) з ожирінням. Згідно з рекомендаціями IDF, обов’язковим критерієм МС є абдомінальне ожиріння (окружність талії > 94 см у чоловіків і > 80 см у жінок європеоїдної раси) в поєднанні принаймні з двома з наступних факторів: підвищення тригліцеридів > 1,7 ммоль/л, зниження ліпопротеїнів високої щільності < 1 ммоль/л у чоловіків і 1,03 ммоль/л у жінок, підвищення артеріального тиску > 130/85 мм рт.ст., підвищення рівня глюкози венозної плазми натще > 5,6 ммоль/л або виявлений ЦД типу 2 [12]. Окрім основних критеріїв виділяються додаткові метаболічні компоненти МС: лептин, адипонектин, апопротеїн В, ліпопротеїни низької щільності, дисглікемія, інсулінорезистентність без гіперглікемії, фібринолітичні чинники і фактори згортання, мікроальбумінурія, гіперурикемія, рівень гіпофізарно-надниркових гормонів тощо.
До цього часу єдиних критеріїв, що дозволяють діагностування МС у дитячому віці, не розроблено. Важливим є те, що ожиріння та його ускладнення — оборотний стан за умови своєчасного й ефективного лікування. Раннє виявлення порушення жирового обміну і лікування здорових підлітків є важливим компонентом первинної профілактики МС.
Мета даного дослідження — вивчити клініко-епідеміологічну характеристику ожиріння у підлітків і встановити ефективність первинної профілактики метаболічного синдрому.
Матеріали та методи
У процесі дослідження було проаналізовано медичні форми 026/о «Медична карта дитини (для дошкільного та загальноосвітнього навчальних закладів)» 656 підлітків 16–18 років, які навчаються в коледжах ВДНЗ України «Буковинський державний медичний університет» упродовж 2014–2016 рр. За результатами аналізу була сформована група підлітків із надлишковою масою тіла та ожирінням із 50 осіб, які становили групу дослідження. Серед них було 27 хлопців і 23 дівчини. Маса тіла визначалася на електронних вагах, зріст вимірювався за допомогою ростоміра, індекс маси тіла (ІМТ) розраховувався шляхом ділення маси тіла (кг) на квадрат зросту (м2). Порушення жирового обміну верифікували з використанням перцентильних таблиць: ІМТ у межах 85–95-го перцентилів оцінювався як надлишок маси, понад 95-го перцентиля — як ожиріння. Крім того, проведено аналіз 67 медичних карт стаціонарних хворих підліткового віку, які проходили лікування в ендокринологічному відділенні обласної дитячої клінічної лікарні м. Чернівців з приводу ожиріння за період із 2006 по 2016 р. З медичної документації виділені основні анамнестичні дані, окремі об’єктивні, біохімічні та гормональні показники. При аналізі спадкового анамнезу уточнювалась наявність ожиріння серед найближчих родичів, у тому числі страждають один чи обоє батьків від ожиріння, чи є серед найближчих родичів хворі на ЦД типу 2, АГ, а також поєднання декількох нозологій. З анамнезу життя в карту внесені маса тіла при народженні, терміни грудного вигодовування. В анамнезі захворювання цікавило, з якого віку дебютував надлишковий набір маси тіла. Серед лабораторних показників аналізу підлягали рівні холестерину, глюкози крові натще і після проведення глюкозотолерантного тесту, гормонів щитоподібної залози (ЩЗ) крові, рівень еластази-1 в калі, а також результати додаткових інструментальних досліджень.
Серед підлітків була сформована клінічна група із 20 осіб, яким проводився комплекс заходів, зокрема категоричне виключення з харчування рафінованих легкозасвоюваних вуглеводів: цукру та цукровмісних продуктів і страв, картоплі смаженої та фрі, шоколаду, мармеладу, піци, цукатів і жирів з насиченими жирними кислотами — кондитерського жиру, маргарину, картопляних чипсів, вершків і страв з них, сирів і плавлених сирків, жирної свинини, ковбас і борошняних виробів (булочок, круасанів, пиріжків, тортів і тістечок). Рекомендовані страви з морепродуктів, морської риби, овочів, фруктів, макаронів із твердих сортів пшениці, гречана, рисова та вівсяна каша, оливкова, соняшникова, арахісова та кукурудзяна олії, знежирені молочні та кисломолочні продукти. Методами кулінарної обробки мала бути варка, приготування на пару та запікання.
Для підрахунку енергетичної добової потреби дитини розраховували швидкість основного обміну залежно від статі і віку за формулами: основний обмін (дівчата) = [0,0621 × належна маса тіла (кг) + 2,04357] × 240 (ккал) та для перерахунку в кДж × 4,1; основний обмін (хлопці) = [0,0630 × належна маса тіла (кг) + 2,8957] × 240 (ккал).
Для розрахунку сумарної енергетичної потреби з урахуванням фізичної активності результати формул множили на коефіцієнт 1,1 при низькій фізичній активності дитини; на 1,3 — при помірній фізичній активності; на 1,5 — при високій фізичній активності. Усім пацієнтам радили нормалізувати режим дня, тривалість сну до 8−9 годин, обмежити перебування за комп’ютером та телевізором до 1 год.
Статистичний аналіз отриманих результатів проводився за допомогою стандартних методів із використанням пакета прикладних програм StatSoft Statistica 6.0 для Microsoft Windows XP.
Результати
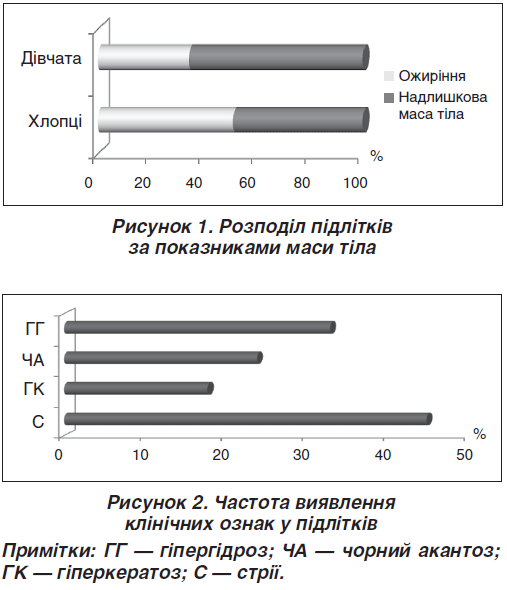
Аналіз даних медичної документації 656 підлітків встановив порушення фізичного розвитку у 50 (7,6 %) осіб, серед них надлишок маси тіла — у 28 (56 %), а ожиріння — у 22 (44 %). За даними наукової літератури вважається, що надлишок маси тіла й ожиріння частіше трапляються в осіб жіночої статі [4]. Однак у нашому дослідженні порушення жирового обміну у хлопців траплялося в 1,2 раза частіше, ніж у дівчат. Звертає увагу той факт, що у хлопців надлишок маси тіла й ожиріння трапляються майже з однаковою частотою (51,8 та 48,2 % відповідно), а у дівчат надлишок маси тіла реєструється практично удвічі частіше від ожиріння — 65,3 та 34,7 % відповідно (рис. 1). Під час аналізу даних медичної документації встановлено, що вік початку збільшення маси тіла різний.
Так, відзначено поступове наростання частоти патології до 14 років, з деяким зниженням до 18 років. Зокрема, початок наростання маси тіла у віці 9–10 років зареєстрований у 8,2 %, в 11–12 — у 19,8 %, у 13–14 років — у 46,7 %, у 15–16 — у 15,3 %, у 17–18 років — у 10 %.
Зіставлення показників довжини і маси тіла підлітків показало, що особи з надмірною масою тіла суттєво випереджали своїх однолітків із нормальною масою тіла за зростом (+0,73 ± 0,9 проти +0,34 ± 0,9 SD; р = 0,005). За наявності ожиріння подібної залежності не виявлено (зростання +0,29 ± 0,9 проти +0,34 ± 0,9 SD; р = 0,735).
Серед підлітків із надмірною масою тіла високорослих і з показниками зросту вище середнього було 18 (64,2 %) осіб проти 10 (35,7 %) осіб із середніми показниками зросту (р = 0,003).
Із 67 підлітків, які знаходилися на стаціонарному лікуванні в ендокринологічному відділенні, було 37 хлопців і 30 дівчат. У переважної більшості пацієнтів (85,1 %) заключними діагнозами були диспітуїтаризм, гіпоталамічний синдром пубертатного періоду, у решти — конституційно-екзогенне ожиріння (8,9 %), синдром Лоуренса — Муна — Барде — Бідля (2,9 %), хвороба Іценка — Кушинга (1,5 %), синдром Дауна (1,5 %). У всіх дітей, які були під спостереженням, діагностовано ожиріння I–II ступеня (SD ІМТ від +2 до +3). За типом відкладення жирової тканини абдомінальне ожиріння діагностовано у 52,2 %.
Гормональне обстеження проводилося не в усіх підлітків, однак клінічно у половини обстежених із надлишковою масою тіла та ожирінням визначалися ознаки гормонального дисбалансу (рис. 2). Стрії в основному локалізувалися на внутрішній поверхні плечей (12 із 30 осіб; 40 %), стегон (10 із 30 осіб; 33,3 %), на шкірі бокової поверхні живота (7 із 30 осіб; 23,3 %), на сідницях (1 із 30 осіб; 3,3 %), більш ніж у половини (53,3 %) спостерігалась поєднана локалізація стрій. Євнухоїдні риси статури, гіноїдний тип ожиріння виявлено у 3 підлітків чоловічої статі, несправжня гінекомастія — в 1 підлітка. У підлітків жіночої статі виявлено гірсутизм (3 із 30 осіб; 3,3 %), акне (5 із 30 осіб; 16,6 %), жирну себорею (4 із 30 осіб; 13,3 %), що розцінено нами як ознаки андрогензалежних дермопатій.
При об’єктивному дослідженні підвищення артеріального тиску (АТ) встановлено у 85 із 117 підлітків (72,6 %), при цьому у 39 осіб (45,8 %) визначалися межові значення АТ, у третини з них діагностували ознаки АГ I ступеня (28 осіб; 32,9 %), у 18 осіб (21,2 %) — ознаки АГ II ступеня.
Пальпаторне дослідження ЩЗ встановило зоб I–II ступеня у 25 підлітків (21,4 %), при ультра–звуковому дослідженні (УЗД) підтверджено збільшення об’єму ЩЗ у 19 (16,2 %) підлітків. Серед них еутиреоїдний зоб діагностований у 89,4 %, ознаки субклінічного гіпотиреозу — у 2 підлітків (10,5 %).
Різні варіанти порушення вуглеводного обміну встановлено у 42,7 %, а саме: підвищення рівня глюкози натще у 8,5 % осіб, ПТГ — у 76,9 % осіб, встановлено ЦД типу 2 у 4,2 % осіб.
Обговорення
Майже у половини підлітків виявили зміни ліпідного спектра крові: підвищення рівня тригліцеридів — у 42,7 % осіб, зниження рівня ліпопротеїнів високої щільності — у 35 % осіб. Варто зауважити, що у жодного обстеженого підлітка не виявлено порушення показників сечової кислоти. Натомість у кожного сьомого підлітка виявлено порушення в системі гемокоагуляції, зокрема підвищення рівня фібриногену, у кожного четвертого — підвищення рівня аланінамінотрансферази, що може свідчити про розвиток запального процесу в паренхімі печінки. Окрім того, у всіх підлітків виявлялося зниження скорочувальної функції жовчного міхура, досить часто (30,8 %) реєструвалися структурні зміни жовчного міхура та порушення літогенних властивостей жовчі (у 22,8 % із них виявлявся біліарний сладж, у 8,9 % — конкременти в порожнині жовчного міхура). У всіх обстежених дітей (100 %) зареєстровані дифузні зміни підшлункової залози при УЗД, у 20 осіб (17,1 %) відзначалося зниження функціональної активності підшлункової залози, що проявлялося зниженням еластази-1 в калі від 198 до 99 мкг/г при середньому значенні 134,9 ± 23,4 мкг/г.
Звертають увагу зміни запального та функціонального характеру в усіх обстежених підлітків при проведенні езофагогастродуоденоскопії. Найчастіше діагностували гастродуоденіт (38,4 %), гастрит (34,1 %), рефлюкс-езофагіт (18,8 %), у кожного третього підлітка (33,3 %) відзначалася недостатність нижнього кардіального сфінктера.
За результатами анамнестичного дослідження встановлено, що абсолютна більшість підлітків мали спадкову обтяженість щодо ожиріння, ЦД типу 2 та АГ. У кожної третьої особи родичі страждали від захворювань гепатобіліарної системи, підшлункової залози, органів шлунково-кишкового тракту. У нашому дослідженні виявлено, що майже 1/5 дітей мали ту чи іншу проблему з масою тіла при народженні: у 20 осіб — низька маса тіла і у 3 осіб — великий плід.
У 62 (92,5 %) підлітків із ожирінням визначені окремі компоненти МС. Поєднання ожиріння з одним із компонентів МС становить 56,4 %, із двома — 32,2 %, із трьома — 11,2 % випадків.
За результатами дослідження була сформована клінічна група із 20 осіб, в яких встановлено дві і більше ознаки розвитку МС. Цим підліткам проведена контрольована програма, що включала гіпокалорійну дієту, дозоване фізичне навантаження та корекцію режиму дня. Із 20 пацієнтів у 12 (60 %) осіб маса тіла нормалізувалася, у 8 (40 %) залишилося ожиріння. Ефективність програми підтверджена зниженням поширеності модифікованих факторів ризику: нераціонального харчування — на 13 %, куріння — на 6,9 %, порушення фізичної активності — на 25,2 %, підвищенням інформованості — на 54 %, зниженням компонентів МС (маса тіла — на 30 %, АГ — на 33,7 %, порушення вуглеводного обміну — на 20 %, дисліпопротеїнемія — на 33,3 %). Неефективність впровадження програми зниження маси тіла у 40 % підлітків із ожирінням, очевидно, спричинена більш вираженими антропометричними, гемодинамічними та біохімічними ознаками МС.
Висновки
1. Порушення жирового обміну серед підлітків становить 7,6 %, зокрема надлишок маси тіла становить 56 %, ожиріння — 44 %. Компоненти метаболічного синдрому мають 92,5 % підлітків із ожирінням. Поєднання абдомінального ожиріння з одним із компонентів метаболічного синдрому становить 56,4 %, із двома — 32,2 %, із трьома — 11,2 % випадків.
2. Ефективність запропонованої програми щодо зниження маси тіла становить 60 % та підтверджена зниженням поширеності модифікованих факторів ризику розвитку метаболічного синдрому.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів при підготовці даної статті.