Резюме
Використання глімепіриду в терапії цукрового діабету (ЦД) 2-го типу порівняно з іншими препаратами сульфонілсечовини значно менше стимулює підшлункову залозу, зберігаючи тим самим її ресурс, і не призводить до гіперінсулінемії, а також забезпечує найбільш високий профіль безпеки при найменшому стимулюючому впливі на секрецію інсуліну. Мета дослідження: визначення ефективності й безпеки комбінації метформіну й глімепіриду в умовах застосування в повсякденній клінічній практиці в пацієнтів з ЦД 2-го типу з рівнем глікованого гемоглобіну (HbA1c) 8,5–9,5 %. Матеріали і методи. Під спостереженням перебувало 29 хворих на ЦД 2-го типу (середня тривалість ЦД 2-го типу становила 8,7 ± 3,2 року). Хворі перебували в стані декомпенсації ЦД 2-го типу на тлі терапії метформіном і гліклазидом пролонгованої дії в максимальних дозах упродовж не менше трьох попередніх місяців. Пацієнтам було призначено метформін і глімепірид. Початкова доза для усіх пацієнтів з ЦД 2-го типу становила 2500 мг метформіну і 4 мг глімепіриду. Результати. Через 3 місяці лікування рівень HbA1c вірогідно знизився — з 9,02 ± 0,41 % до 7,53 ± 0,48 % (p < 0,05). Середнє зниження HbA1c після переведення на терапію метформіном з глімепіридом становило 1,49 ± 0,42 %. Ефективність додаткового призначення глімепіриду підтверджується й високим відсотком пацієнтів, які досягли рівня HbA1c < 7,0 %, — 13,8 % (p < 0,05). Рівень глікемії натще знизився в середньому з 10,18 ± 1,32 ммоль/л до 7,02 ± 1,08 ммоль/л через 3 місяці. Середнє зниження досягло 3,07 ± 1,06 ммоль/л, що у відносному вираженні становило –31,2 ± 9,4 % від початкового значення. Рівень постпрандіальної глікемії (ППГ) знизився з 11,80 ± 2,14 ммоль/л на початку до 8,16 ± 1,02 ммоль/л через 3 місяці. Зміни рівня ППГ становили –3,62 ± 1,09 ммоль/л, що у відносному вираженні досягало –30,7 ± 10,2 % від початкового значення. Висновки. З огляду на прогресуючий характер перебігу ЦД 2-го типу глімепірид має переваги перед гліклазидом пролонгованої дії при застосуванні в комбінації з метформіном у цукрознижувальній терапії, особливо в осіб із тривалим перебігом ЦД.
Использование глимепирида в терапии сахарного диабета (СД) 2-го типа по сравнению с другими препаратами сульфонилмочевины значительно меньше стимулирует поджелудочную железу, таким образом сохраняя ее ресурс, и не приводит к гиперинсулинемии, а также обеспечивает наиболее высокий профиль безопасности при наименьшем стимулирующем влиянии на секрецию инсулина. Цель исследования: определение эффективности и безопасности комбинации метформина и глимепирида в условиях применения в повседневной клинической практике у пациентов с СД 2-го типа с уровнем гликированного гемоглобина (HbA1c) 8,5–9,5 %. Материалы и методы. Под наблюдением находилось 29 больных СД 2-го типа (средняя продолжительность СД 2-го типа составляла 8,7 ± 3,2 года). Больные находились в состоянии декомпенсации СД 2-го типа на фоне терапии метформином и гликлазидом пролонгированного действия в максимальных дозах на протяжении не менее трех предыдущих месяцев. Пациентам были назначены метформин и глимепирид. Начальная доза для всех пациентов с СД 2-го типа составляла 2500 мг метформина и 4 мг глимепирида. Результаты. Через 3 месяца лечения уровень HbA1c достоверно снизился с 9,02 ± 0,41 % до 7,53 ± 0,48 % (p < 0,05). Среднее снижение HbA1c после перевода на терапию метформином и глимепиридом составляло 1,49 ± 0,42 %. Эффективность дополнительного назначения глимепирида подтверждается и высоким процентом пациентов, достигших уровня HbA1c < 7,0 %, — 13,8 % (p < 0,05). Уровень гликемии натощак снизился в среднем с 10,18 ± 1,32 ммоль/л до 7,02 ± 1,08 ммоль/л через 3 месяца. Среднее снижение достигло 3,07 ± 1,06 ммоль/л, что в относительном выражении составило –31,2 ± 9,4 % от исходного значения. Уровень постпрандиальной гликемии (ППГ) снизился с 11,8 ± 2,14 ммоль/л изначально до 8,16 ± 1,02 ммоль/л через 3 месяца. Изменения уровня ППГ составили –3,62 ± 1,09 ммоль/л, что в относительном выражении достигло –30,7 ± 10,2 % от исходного значения. Выводы. С учетом прогрессирующего характера течения СД 2-го типа глимепирид имеет преимущества перед гликлазидом пролонгированного действия при применении в комбинации с метформином в сахароснижающей терапии, особенно у лиц с длительным течением СД.
The use of glimepiride in the therapy of type 2 diabetes mellitus (DM) fewer stimulates the pancreas, keeping its resource, and does not result in hyperinsulinemia, and also provides the highest profile of safety at the lowest stimulation effect on the secretion of insulin. A research aim is determination of efficiency and safety of a combination of metformin and glimepiride during its application in clinical practice for patients with type 2 DM and the level of glycated hemoglobin (HbA1c) 8.5–9.5 %. Materials and methods. Under supervision, there were 29 patients with type 2 DM (duration of the disease was 8.7 ± 3.2 years). Patients were in the state of DM decompensation on a background of therapy with metformin and long acting glyclazide in maximal doses during at least previous three months. Patients received metformin and glimepiride. The initial dose for all patients with type 2 DM was 2,500 mg of metformin and 4 mg of glimepiride. Results. In 3 months after the initial stage, the level of HbA1c significantly decreased — from 9.02 ± 0.41 % to 7.53 ± 0.48 % (p < 0.05). The average reduction in HbA1c after transition to therapy with metformin and glimepiride was 1.49 ± 0.42 %. Efficiency of the additional administration of glimepiride is also confirmed by the high percentage of patients, who achieved the level of HbA1c < 7.0 %, — 13.8 % (p < 0.05). The level of fasting glycaemia decreased from 10.18 ± 1.32 mmol/l to 7.02 ± 1.08 mmol/l in 3 months. The decline achieved 3.07 ± 1.06 mmol/l that in relative expression was –31.2 ± 9.4 % from an initial value. The level of postprandial glycaemia reduced from 11.8 ± 2.14 mmol/l initially to 8.16 ± 1.02 mmol/l in 3 months. The level of postprandial glycaemia decreased by 3.62 ± 1.09 mmol/l that in relative expression was –30.7 ± 10.2 % from the baseline. Conclusions. Taking into account the progressive nature of type 2 DM, glimepiride has advantages over gliclazide of prolonged action, when used in combination with metformin in antidiabetic therapy, especially in patients with long course of DM.
Вступ
Цукровий діабет (ЦД) 2-го типу — одне з найпоширеніших хронічних захворювань, що призводить до зниження тривалості та якості життя. Захворюваність на ЦД 2-го типу неухильно зростає у зв’язку зі збільшенням числа осіб з надмірною масою тіла, ожирінням та іншими чинниками ризику [1]. Оскільки початкові порушення вуглеводного обміну часто перебігають безсимптомно, при виявленні ЦД 2-го типу багато пацієнтів вже мають мікро- й макросудинні ускладнення [2]. При ЦД 2-го типу чітко визначені цільові рівні глікемії, досягнення яких призводить до зниження частоти пізніх ускладнень [3]. Лікування, що ґрунтується на застосуванні лікарських засобів з високим антигіперглікемічним ефектом, мінімальним числом побічних явищ, а також зручних при постійному використанні, є оптимальною тактикою, яка призводить до покращення контролю над ЦД [4].
В основі порушень вуглеводного обміну при ЦД 2-го типу лежать інсулінорезистентність (неадекватна біологічна відповідь клітин на достатній фізіологічний вміст інсуліну в крові) і дисфункція бета-клітин підшлункової залози. До головних завдань лікування ЦД 2-го типу належать досягнення рівня глюкози крові, максимально наближеного до нормального, без високого ризику гіпоглікемій, збереження функції бета-клітин і зменшення інсулінорезистентності [5]. Згідно з останніми рекомендаціями, індивідуальний підхід до хворого і, відповідно, визначення індивідуального цільового рівня глікованого гемоглобіну (HbA1c) повинні стати основою вибору стратегії цукрознижувальної терапії [6].
Механізми дії цукрознижувальних препаратів різні, але в цілому спрямовані на усунення трьох основних метаболічних порушень, що призводять до гіперглікемії при ЦД 2-го типу: порушення секреції інсуліну підшлунковою залозою, периферичної інсулінорезистентності й надмірної продукції глюкози печінкою [3]. Першим етапом на шляху лікування ЦД 2-го типу залишається модифікація способу життя, що обумовлено позитивним впливом зниження маси тіла та збільшення фізичної активності на вуглеводний і ліпідний обмін. Одночасно зі зміною способу життя розпочинають терапію метформіном, дія якого спрямована на головні причини виникнення ЦД 2-го типу — інсулінорезистентність і гіперпродукцію глюкози печінкою. При неефективності цього кроку, що проявляється збереженням упродовж шести місяців нецільового рівня HbA1c або його зниженням менше ніж на 0,5 %, рекомендований перехід до наступного етапу. Другий етап — посилення медикаментозної терапії. При цьому вибір препарату визначається рівнем HbA1c з урахуванням особливостей перебігу ЦД 2-го типу, наявності супутньої патології, віку, тривалості ЦД. Усе це в сукупності формує індивідуальні цільові показники глікемії. Доведено, що серцево-судинні ускладнення частіше трапляються в пацієнтів з інтенсифікованим зниженням рівня глікемії і частими гіпоглікемічними епізодами (особливо з тяжкими гіпоглікеміями) [5]. При рівні HbA1c 8,1–9,0 % уже в дебюті ЦД 2-го типу лікування слід відразу розпочинати з комбінованої терапії.
Препарати сульфонілсечовини (ПСС), як і метформін, мають тривалий клінічний досвід використання. Механізм дії ПСС максимально реалізується лише при збереженій функції інсулярного апарату підшлункової залози й обумовлений зв’язуванням ПСC із специфічними рецепторами плазматичної мембрани бета-клітин, інтегрованих до структури АТФ-залежних калієвих каналів плазматичних мембран. Глімепірид відрізняється від інших препаратів ПСС більш високою швидкістю асоціації й дисоціації з рецептором бета-клітин (у 2,5–3,0 і в 8–9 разів вище відповідно) [7, 12, 13]. Цим пояснюється краще зниження постпрандіальної глікемії (ППГ) і менший ризик виникнення гіпоглікемічних станів. Крім того, використання глімепіриду запобігає швидкому виснаженню інсулярного апарату підшлункової залози [8]. Отже, глімепірид значно менше стимулює підшлункову залозу, зберігаючи тим самим її ресурс, і не призводить до гіперінсулінемії, а також забезпечує найбільш високий профіль безпеки при найменшому стимулюючому впливі на секрецію інсуліну. Результати проведених досліджень свідчать, що глімепірид удвічі ефективніший від гліклазиду [9].
Мета дослідження — визначення ефективності й безпеки комбінації метформіну й глімепіриду в умовах застосування в повсякденній клінічній практиці у пацієнтів з ЦД 2-го типу з рівнем HbA1c 8,5–9,5 %.
Крім того, завданнями дослідження були визначення відсотка пацієнтів, які досягнули рівня HbA1c менше від 7,5 %, оцінка зміни рівня глікемії натще (глюкоза в плазмі натще, ГПН) і ППГ, середньої добової дози метформіну й глімепіриду, індексу маси тіла (ІМТ), частоти підтверджених епізодів тяжкої гіпоглікемії на тлі комбінованої терапії метформіном і глімепіридом. Крім того, оцінювалися небажані явища й побічні ефекти через 3 місяці лікування.
Матеріали та методи
У клініці Українського науково-практичного центру ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України під спостереженням перебувало 29 хворих на ЦД 2-го типу.
У дослідження було включено 11 чоловіків (середній вік 53,9 ± 8,9 року) і 18 жінок (середній вік 56,8 ± 9,1 року) з ЦД 2-го типу. Середня тривалість ЦД 2-го типу становила 8,7 ± 3,2 року. Пацієнти мали середній ІМТ 31,7 ± 1,4 кг/м2 на момент включення в дослідження. Маса тіла у чоловіків становила 96,4 ± 11,9 кг, у жінок — 88,2 ± 10,8 кг. Середня окружність талії (ОТ) у чоловіків дорівнювала 105,8 ± 15,3 см, у жінок — 102,3 ± 14,1 см. Хворі перебували в стані декомпенсації ЦД 2-го типу (HbA1c не менше від 8,5 %) на тлі терапії метформіном і гліклазидом пролонгованої дії в максимальних дозах упродовж не менше трьох попередніх місяців.
Усі пацієнти підписали інформовану згоду на участь в дослідженні.
Пацієнтам було призначено приймати метформін і глімепірид упродовж трьох місяців. Початкова доза для усіх пацієнтів з ЦД 2-го типу становила 2500 мг метформіну і 4 мг глімепіриду. Пацієнти отримували метформін двічі на добу, глімепірид — один раз. Аналіз ефективності лікування проводили щомісяця й наприкінці лікування. Оцінювали ступінь компенсації вуглеводного обміну, наявність і вираженість органних і системних порушень, що впливають на якість життя хворих.
Оскільки програма була спостережною, усі використані статистичні методи мали описовий характер і використовувалися для завдань дослідження. Обробку отриманих даних проводили за допомогою пакета програм Statistica (версія 6.0) і Excel. Перевірка нормальності розподілу даних у групі здійснювалася на підставі візуальної оцінки гістограм і за тестом Колмогорова — Смирнова. Дані наведені у вигляді середніх арифметичних значень і стандартного відхилення. Якісні показники подані у вигляді абсолютного числа спостережень і відсотка від загального числа хворих. Заздалегідь жодних статистичних гіпотез не було визначено, щоб обмежити ризик хибнопозитивних результатів унаслідок можливої високої мінливості й різноманітності отриманих даних. Критичний рівень значущості (p) при перевірці статистичних гіпотез приймався за 0,05.
Результати
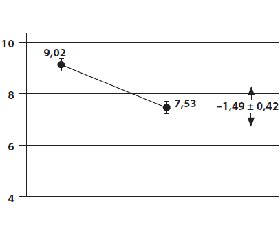
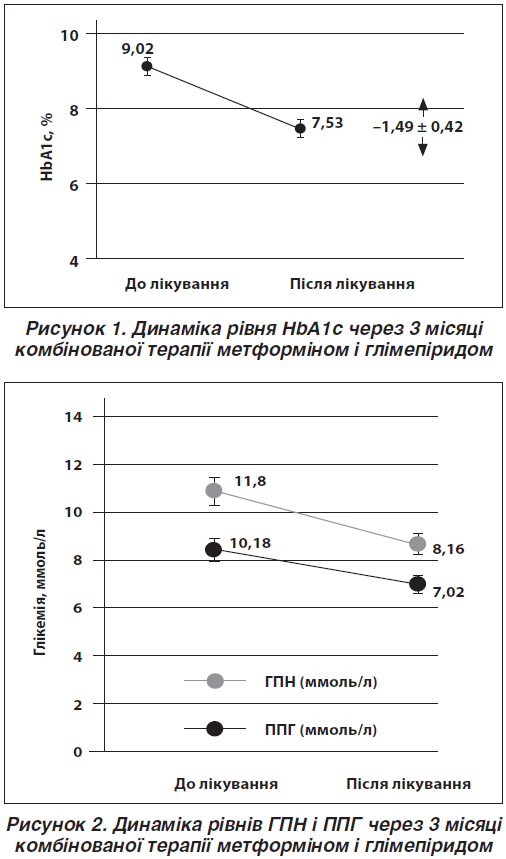
Середній рівень HbA1c у 29 хворих на ЦД 2-го типу становив 9,02 ± 0,41 %, ГПН — 10,18 ± 1,32 ммоль/л, ППГ — 11,8 ± 2,14 ммоль/л. Показник HbA1c ретроспективно свідчив про відсутність компенсації вуглеводного обміну в обстежених осіб впродовж останніх 60–90 днів.
На початку дослідження призначали 4 мг глімепіриду на добу всім пацієнтам на тлі прийому метформіну в дозі 2500 мг/добу. Хворі самостійно титрували дозу відповідно до алгоритму, рекомендованого лікарем, з урахуванням результатів самоконтролю глікемії натще. Через 3 місяці терапії збільшення початкової дози до 6 мг відзначалося в 11 хворих (37,9 %), до 8 мг — у трьох (10,3 %). Більшість пацієнтів (51,7 %) продовжували прийом рекомендованої на початку дослідження дози препарату.
Через 3 місяці після початкового етапу рівень HbA1c вірогідно знизився — з 9,02 ± 0,41 % до 7,53 ± 0,48 % (p < 0,05). Середнє зниження HbA1c після переведення на терапію метформіном з глімепіридом становило 1,49 ± 0,42 % (рис. 1).
Зниження у відсотковому відношенні від початкового показника HbA1c досягнуло 16,5 ± 6,2 %. Частка пацієнтів, які досягнули рівня HbA1c < 7,5 %, становила через 3 місяці 27,6 % (p < 0,05). Ефективність додаткового призначення глімепіриду підтверджується й високою часткою пацієнтів, які досягли рівня HbA1c < 7,0 %, — 13,8 % (p < 0,05).
Рівень ГПН знизився в середньому з 10,18 ±
± 1,32 ммоль/л до 7,02 ± 1,08 ммоль/л через 3 місяці. Середнє зниження досягнуло 3,07 ± 1,06 ммоль/л, що у відносному вираженні становило –31,2 ± 9,4 % від початкового значення.
Рівень ППГ знизився з 11,8 ± 2,14 ммоль/л початково до 8,16 ± 1,02 ммоль/л через 3 місяці. Зміни рівня ППГ становили –3,62 ± 1,09 ммоль/л, що у відносному вираженні досягнуло –30,7 ± 10,2 % від початкового значення (рис. 2).
Середня доза метформіну в процесі лікування не змінювалася, при цьому середня доза глімепіриду через 3 місяці становила 5,26 ± 1,35 мг/добу (p > 0,05).
Застосування комбінованої терапії метформіном і глімепіридом позитивно впливало на динаміку показників ІМТ і ОТ. До моменту закінчення дослідження спостерігалася тенденція до зменшення показника ІМТ до 30,7 ± 0,9 кг/м2 (на 0,84 ± 0,28 кг/м2 , або –2,43 ± 0,36 % від початкового).
ОТ у жінок зменшилася за 3 місяці терапії на 2,38 ± 0,65 % і становила 99,4 ± 11,1 см порівняно з 102,3 ± 14,1 см на початковому етапі. У чоловіків ОТ також зменшилася і становила 103,8 ± 14,2 см порівняно з 105,8 ± 15,3 см на початковому етапі. Порівняно з початковим значенням ОТ зменшилася на 2,51 ± 0,45 % у жінок і на 2,08 ± 0,48 % у чоловіків.
Жодного випадку тяжкої гіпоглікемії чи інших небажаних явищ упродовж усього періоду дослідження зареєстровано не було.
Обговорення
Отримані результати перегукуються з даними інших досліджень. Так, у дослідженні G. Charpentier еt al. [10] було показано, що комбінація метформіну й глімепіриду, застосування якої було розпочате в пацієнтів з HbA1c ≥ 7,0 %, сприяла досягненню кращого контролю глікемії (HbA1c –0,74 %), ніж застосування монотерапії глімепіридом або метформіном. У цьому дослідженні було показано, що терапія глімепіридом настільки ж безпечна, як і монотерапія метформіном, хоча частота епізодів гіпоглікемії була вищою в групі комбінованого лікування, ніж у групі метформіну [10].
Ефективність комбінації метформіну й глімепіриду була доведена в дослідженні за участю пацієнтів із ЦД 2-го типу без адекватного контролю на тлі монотерапії метформіном. Дванадцятитижнева терапія продемонструвала ефективність комбінації в плані покращення (зниження) рівнів ГПН і ППГ, а також HbA1c. Останній був основним параметром оцінки ефективності в дослідженні і знизився під час терапії з 8,35 ± 0,93 % до 7,65 ± 1,70 % (p < 0,001). Частка пацієнтів зі зниженням HbA1c ≤ 6,5 % і/або HbA1c ≤ 7 % становила 65,79 % [6].
Комбінована терапія метформіном і глімепіридом призводить до покращення показників вуглеводного обміну у хворих на ЦД 2-го типу. Застосування цієї комбінації препаратів демонструє високий рівень безпеки за рахунок низького ризику розвитку гіпоглікемій (особливо тяжких) і відсутності інших побічних явищ. Безперечною перевагою цієї терапії є відсутність збільшення маси тіла, що позитивно позначається на показниках вуглеводного обміну.
Результати досліджень свідчать, що при прогресуванні ЦД ефективність гліклазиду знижується порівняно з аналогічними показниками в групі пацієнтів, які отримували у вигляді монотерапії глімепірид [9].
Звертає на себе увагу, що в пацієнтів із тривалістю захворювання понад 5 років вірогідне зниження рівня глікемії виявлялося тільки в групі пацієнтів, які отримували глімепірид (p < 0,05). У той же час параметри вуглеводного обміну в динаміці спостереження в пацієнтів, які отримували гліклазид пролонгованої дії, не мали статистично значимих змін (p > 0,05) [9]. Крім того, тільки в групі хворих, які отримували глімепірид, виявлено статистично значиме підвищення антиатерогенної фракції холестерину ЛПВЩ (1,03 ± 0,14 ммоль/л і 1,30 ± 0,12 ммоль/л відповідно до і після лікування, p < 0,05). Авторами виявлений ангіопротекторний ефект глімепіриду й відсутність впливу на альбумін–урію з боку гліклазиду, при тому що в групі хворих, які отримували глімепірид, початковий рівень альбумінурії був вірогідно вищий (119,8 ± 10,2 мкг/л і 38,0 ± 4,8 мкг/л відповідно, p < 0,05).
В Україні при проведенні частотного аналізу було встановлено, що серед комбінованих схем терапії для лікування ЦД 2-го типу у 45 % випадків застосовується схема терапії метформін з глімепіридом, у 14,5 % — метформін з гліклазидом та в 6,1 % — метформін з глібенкламідом [11].
Аналіз показників у групі з 36 пацієнтів з ЦД 2-го типу, у яких спочатку й через 3 місяці лікування визначався високий рівень НbА1с (понад 9 %), дозволив зробити висновок, що для досягнення цільових рівнів HbA1c необхідно інтенсифікувати терапію шляхом призначення максимальних доз гліклазиду пролонгованої дії і/або застосування додаткових цукрознижувальних препаратів [14].
Висновки
1. При переведенні хворих на ЦД 2-го типу, які перебували в стані декомпенсації вуглеводного обміну на терапії метформіном та гліклазидом тривалої дії, на комбінацію метформіну й глімепіриду через 3 місяці після початкового етапу рівень HbA1c вірогідно знизився — з 9,02 ± 0,41 % до 7,53 ± 0,48 % (p < 0,05). Середнє зниження HbA1c після переведення на терапію метформіном з глімепіридом становило 1,49 ± 0,42 %. Зниження у відсотковому відношенні від початкового показника HbA1c досягнуло 16,5 ± 6,2 %.
2. Частка пацієнтів, які досягнули рівня HbA1c < 7,5 %, становила через 3 місяці 27,6 % (p < 0,05). Ефективність додаткового призначення глімепіриду підтверджується й високим відсотком пацієнтів, які досягли рівня HbA1c < 7,0 %, — 13,8 % (p < 0,05).
3. Рівень ГПН знизився в середньому з 10,18 ± 1,32 ммоль/л до 7,02 ± 1,08 ммоль/л через 3 місяці. Середнє зниження досягнуло 3,07 ± 1,06 ммоль/л, що у відносному вираженні становило –31,2 ± 9,4 % від початкового значення.
4. Рівень ППГ знизився з 11,80 ± 2,14 ммоль/л на початку до 8,16 ± 1,02 ммоль/л через 3 місяці. Зміни рівня ППГ становили –3,62 ± 1,09 ммоль/л, що у відносному вираженні досягнуло –30,7 ± 10,2 % від початкового значення.
5. З урахуванням прогресуючого характеру перебігу ЦД 2-го типу глімепірид має переваги перед гліклазидом пролонгованої дії при застосуванні в комбінації з метформіном у цукрознижувальній терапії, особливо в осіб із тривалим перебігом ЦД.
Конфлікт інтересів. Не заявлений.
Список литературы
1. Inzucchi S.E., Bergenstal R.M., Buse J.B. et al. Management of Hyperglycemia in Type 2 Diabetes: A Patient-Centered Approach: Position Statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD) // Diabetes care. — 2012. — Vol. 35(6). — P. 1364-1379. doi: 10.2337/dc12-0413.
2. Abrahamson M.J. Should sulfonylureas remain an acceptable first-line add-on to metformin therapy in patients with type 2 diabetes? Yes, they continue to serve us well! / M.J. Abrahamson // Diabetes Care. — 2015. — Vol. 38. — P. 160-169.
3. American Diabetes Association. Standards of Medical Care in Diabetes–2017 // Diabetes Care. — 2017. — Vol. 40, Suppl. 1. — P. 1-132.
4. Management of hyperglycemia in type 2 diabetes, 2015: A patient-centered approach: update to a position statement of the American Diabetes Association and the European Association for the Study of Diabetes / Inzucci S.E., Bergenstal R.M., Buse J.B. et al. // Diabetes Care. — 2015. — Vol. 38. — P. 140-149.
5. Паньків В.І. Індивідуальний підхід до лікування цукрового діабету 2-го типу: коли, кому і які альтернативні варіанти, окрім метформіну / В.І. Паньків // Международный эндокринологический журнал. — 2013. — № 8(56). — С. 36-39.
6. Pareek A., Chandurkar N.B., Salkar H.R. et al. Evaluation of Efficacy and Tolerability of Glimepiride and Metformin Combination: A Multicentric Study in Patients with Type-2 Diabetes Mellitus, Uncontrolled on Monotherapy with Sulfonylurea or Metformin // American Journal of Therapeutics. — 2013. — Vol. 20(1). — P. 41-47. doi: 10.1097/MJT.0b013e3181ff7c63.
7. Мохорт Т.В. Глимепирид — препарат выбора для лечения сахарного диабета 2 типа // Лечебное дело. — 2011. — № 5(21). — С. 76-83.
8. Nagayama D. Possible effects of glimepiride beyond glycemic control in patients with type 2 diabetes: a preliminary report / D. Nagayama, A. Saiki, K. Endo et al. // Cardiovasc. Diabetol. — 2014. — Vol. 13, Art. 15. — P. 1-8.
9. Кравчун Н.А., Хижняк О.О. Сравнительный анализ применения глимепирида и гликлазида пролонгированного действия при лечении больных сахарным диабетом 2 типа // Проблеми ендокринної патології. — 2010. — № 1. — С. 5-11.
10. Charpentier G., Fleury F., Kabir M. et al. Improved glycaemic control by addition of glimepiride to metformin monotherapy in Type 2 diabetic patients // Diabetic Medicine. — 2001. — Vol. 18(10). — P. 828-834. doi: 10.1046/j.1464-5491.2001.00582.x.
11. Івко Т.І., Германюк Т.А. Математичне моделювання як метод вибору фармакоекономічно обґрунтованої схеми комбінованої терапії цукрового діабету 2 типу // Клінічна фармація. — 2015. — Т. 19, № 3. — С. 30-36.
12. Полторак В.В., Красова Н.С., Горшунская М.Ю. Комбинированная терапия «метформин + глимепирид» у больных сахарным диабетом 2-го типа (молекулярные механизмы оптимизации реабилитирующего действия) // Международный эндокринологический журнал. — 2015. — № 1(65). — С. 87-97.
13. Ткаченко В.І., Садовник Я.А. Особливості призначення препаратів сульфонілсечовини у практиці сімейного лікаря: системний огляд застосування глімепіриду // Ліки України. — 2016. — № 3(199). — С. 76-81.
14. Корпачева-Зиныч О.В., Лукашевич П.Ю., Кушнаре–ва Н.Н. и др. Приоритетные аспекты сахароснижающей терапии у больных сахарным диабетом 2-го типа: промежуточные результаты первого всеукраинского многоцентрового исследования ДіаДЕЯ // Ендокринологія. — 2016. — Т. 21, № 4. — С. 287-302.