Журнал «Актуальная инфектология» Том 8, №3, 2020
Вернуться к номеру
Лабораторная диагностика патологии печени у беременных
Авторы: Пинский Л.Л.
Национальный медицинский университет имени А.А. Богомольца, г. Киев, Украина
Рубрики: Инфекционные заболевания
Разделы: Справочник специалиста
Версия для печати
У статті подані дані про особливості перебігу гепатитів А, В, С, D, Е у вагітних жінок, методи скринінгової верифікації патології печінки, клініко-лабораторні ознаки позапечінкових проявів хронічних вірусних гепатитів В і С. У представленій роботі визначені діагностично значущі лабораторні показники гемохроматоза, автоімунного гепатиту, внутрішньопечінкового холестазу вагітних, нестримного блювання вагітних, гострої жирової дистрофії печінки, HELLP-синдрому. У статті представлені сучасні методи проведення лабораторної безпункційної біопсії печінки для оцінки фіброзу, активності гепатиту і стеатозу печінки. Лекція призначена для лікарів-інфекціоністів, акушерів-гінекологів, гастроентерологів, сімейних лікарів.
В статье представлены данные об особенностях течения гепатитов А, В, С, D, Е у беременных женщин, методы скрининговой верификации патологии печени, клинико-лабораторные признаки внепеченочных проявлений хронических вирусных гепатитов В и С. В представленной работе определены диагностически значимые лабораторные показатели гемохроматоза, аутоиммунного гепатита, внутрипеченочного холестаза беременных, неудержимой рвоты беременных, острой жировой дистрофии печени, HELLP-синдрома. В статье представлены современные методы проведения лабораторной безпункционной биопсии печени для оценки фиброза, активности гепатита и стеатоза печени. Лекция предназначена для врачей-инфекционистов, акушеров-гинекологов, гастроэнтерологов, семейных врачей.
The article presents data on the features of hepatitis A, B, C, D, E in pregnant women, methods for screening verification of liver pathology, clinical and laboratory signs of extrahepatic manifestations of chronic viral hepatitis B and C. Diagnostically significant laboratory parameters of hemochromatosis, autoimmune hepatitis, intrahepatic cholestasis of pregnanсy, pernicious vomiting of pregnancy, acute fatty liver of pregnancy, HELLP syndrome were determined in the present work. The article describes modern methods for conducting a laboratory “puncture-free” liver biopsy to evaluate fibrosis, hepatitis activity and liver steatosis. The lecture is intended for infectious disease doctors, obstetricians, gynecologists, gastroenterologists, family doctors.
хронічний вірусний гепатит; гострий вірусний гепатит; позапечінкові прояви гепатиту; вагітність; «ФіброМакс»; автоімунний гепатит; гемохроматоз; внутрішньопечінковий холестаз вагітних; нестримне блювання вагітних; гостра жирова дистрофія печінки; HELLP-синдром
хронический вирусный гепатит; острый вирусный гепатит; внепеченочные проявления гепатита; беременность; «ФиброМакс»; аутоиммунный гепатит; гемохроматоз; внутрипеченочный холестаз беременных; неудержимая рвота беременных; острая жировая дистрофия печени; HELLP-синдром
chronic viral hepatitis; acute viral hepatitis; extrahepatic manifestations of hepatitis; pregnancy; FibroMax; autoimmune hepatitis; hemochromatosis; intrahepatic cholestasis of pregnanсy; pernicious vomiting of pregnancy; acute fatty liver of pregnancy; HELLP syndrome
- Hepatitis C Guidance 2019 Update: American Association for the study of liver diseasesinfectious diseases Society of America Recommendations for testing, managing, and treating hepatitis C virus infection. Hepatology. 2020. Vol. 71. № 2. Р. 686-721.
- Федорченко С.В. Хроническая HCV-инфекция. К.: Медицина, 2010. 272 с.
- Serfaty L. Metabolic manifestations of hepatitis C virus: diabetes mellitus, dyslipidemia. Clin. Liver. Dis. 2017. Aug. 21 (3). Р. 475-486.
- Ashfaq U.A., Khalid H. Mechanism of Hepatitis C virus-induced diabetes mellitus. Crit. Rev. Eukaryot. Gene Expr. 2017. 27 (4). Р. 363-371.
- Parent S., Salters K., Awendila L., Ti L. Hepatitis C and pregnancy outcomes: a systematic review protocol. BMJ. Open. 2018. Dec 22. 8 (12). e024288.
- Hammerstad S.S., Blackard J.T., Lombardi A. et al. Hepatitis C Virus Infection of Human Thyrocytes: Metabolic, Hormonal, and Immunological Implications. J. Clin. Endocrinol. Metab. 2020. Apr 1. 105 (4).
- Colaci M., Malatino L., Antonelli A. et al. Endocrine disorders associated with hepatitis C virus chronic infection. Rev. Endocr. Metab. Disord. 2018. Dec. 19 (4). Р. 397-403.
- Younossi Z., Park H., Henry L. et al. Extrahepatic manifestations of hepatitis C: a meta-analysis of prevalence, quality of life, and economic burden. Gastroenterology. 2016. Jun. 150 (7). Р. 1599-1608.
- Lapa D., Garbuglia A.R., Capobianchi M.R., Del Porto P. Hepatitis C virus genetic variability, human immune response, and genome polymorphisms: Which is the Interplay? Cells. 2019. Apr 3. 8 (4).
- Корчинська О.О., Костур К.П., Криванич Н.В. та ін. Особливості захворювань печінки у вагітних. Проблеми клінічної педіатрії. 2017. № 3–4 (37–38). С. 66-71.
- Doedée A.M., Kannegieter N., Öztürk K. et al. Higher numbers of memory B-cells and Th2-cytokine skewing in high responders to hepatitis B vaccination. Vaccine. 2016. Apr 27. 34 (19). Р. 2281-2289.
- Sellier P.O., Maylin S., Brichler S. et al. Hepatitis B Virus-Hepatitis D Virus mother-to-child co-transmission: A retrospective study in a developed country. Liver. Int. 2018. Apr. 38 (4). Р. 611-618.
- Hughes B.L., Page C.M., Kuller J.A. Hepatitis C in pregnancy: screening, treatment, and management. Am. J. Obstet. Gynecol. 2017. Nov. 217 (5). B2-B12.
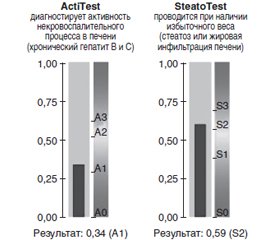
- Fouad A., Sabry D., Ahmed R. et al. Comparative diagnostic study of biomarkers using FibroMax™ and pathology for prediction of liver steatosis in patients with chronic hepatitis C virus infection: an Egyptian study. Int. J. Gen. Med. 2013. Mar 12. 6. P.127-134.
- Fogel R., Comerford M., Chilukuri P. et al. Extrahepatic autoimmune diseases are prevalent in autoimmune hepatitis patients and their first-degree relatives: Survey Study. Interact. J. Med. Res. 2018. Dec. 19. 7 (2). Р. 18.
- Terziroli Beretta-Piccoli B., Mieli-Vergani G., Vergani D. Serology in autoimmune hepatitis: A clinical-practice approach. Eur. J. Intern. Med. 2018. Feb. 48. Р. 35-43.
- Zachou K., Weiler-Normann C., Muratori L. et al. Permanent immunosuppression in SLA/LP-positive autoimmune hepatitis is required although overall response and survival are similar. Liver. Int. 2020. Feb. 40 (2). Р. 368-376.
- Gordon V., Adhikary R., Appleby V. et al. Diagnosis, presentation and initial severity of Autoimmune Hepatitis (AIH) in patients attending 28 hospitals in the UK. Liver Int. 2018. Sep. 38 (9). Р. 1686-1695.
- Liberal R., Grant C.R., Longhi M.S. et al. Diagnostic criteria of autoimmune hepatitis. Autoimmun. Rev. 2014. Apr-May. 13 (4–5). Р. 435-40.
- Tsutsui A., Harada K., Tsuneyama K. et al. Clinicopathological study of autoimmune hepatitis cases that were difficult to differentiate from drug-induced liver injury. Dig. Dis. 2017. 35 (6). Р. 506-514.
- Llovet L.P., Horta D., Eliz M.G. et al. Presentation and outcomes of pregnancy in patients with autoimmune hepatitis. Clin. Gastroenterol. Hepatol. 2019. Dec. 17 (13). Р. 2819-2821.
- Westbrook R.H., Yeoman A.D., O’Grady J.G. et al. Model for end-stage liver disease score predicts outcome in cirrhotic patients during pregnancy. Clin. Gastroenterol. Hepatol. 2011. № 9. Р. 694-699.
- de Franchis R. Baveno VI Faculty Expanding consensus in portal hypertension: Report of the Baveno VI Consensus Workshop: Stratifying risk and individualizing care for portal hypertension. J. Hepatol. 2015. Sep. 63 (3). Р. 743-752.
- Onwuameze I.C., Onwubere B.J.,. Ezeoke A.C. Serum heat-stable alkaline phosphatase activity in normal pregnancy. East. Afr. Med. J. 1999. Jun. 76 (6). Р. 341-343.
- Pullen R. A Clinical Review of primary biliary cholangitis. Gastroenterol. Nurs. 2020 Mar/Apr. 43 (2). E48-E55.
- Chaudhry S.A., Koren G. Hepatitis A infection during pregnancy. Can. Fam. Physician. 2015. Nov. 61 (11). Р. 963-964.
- Licata A., Ingrassia D., Serruto A. et al. Clinical course and management of acute and chronic viral hepatitis during pregnancy. J. Viral. Hepat. 2015. Jun. 22 (6). Р. 515-523.
- Kar P., Sengupta A. A guide to the management of hepatitis E infection during pregnancy. Expert. Rev. Gastroenterol. Hepatol. 2019. Mar. 13 (3). Р. 205-211.
- Lemon S.M., Ott J.J., Van Damme P., Shouval D. Type A viral hepatitis: A summary and update on the molecular virology, epidemiology, pathogenesis and prevention. J. Hepatol. 2017. Sep 05. doi: 10.1016/ j.jhep.2017.08.034.
- Cryer A.M., Imperial J.C. Hepatitis B in Pregnant Women and their Infants Clin. Liver. Dis. 2019. Aug. 23 (3). Р. 451-462.
- Terrault N.A., Lok A.S.F., McMahon B.J. et al. Update on prevention, diagnosis, and treatment of chronic hepatitis B: AASLD 2018 Hepatitis B Guidance. Hepatology. 2018. Vol. 67. № 4. Р. 1560-1599.
- Chen Z., Zeng M., Liu D. et al. Antenatal administration of hepatitis B immunoglobulin and hepatitis B vaccine to prevent mother to child transmission in hepatitis B virus surface antigen positive pregnant women: A systematic review and meta-analysis. Medicine (Baltimore). 2020. Apr. 99 (16). e19886.
- Yin J., Liang P., Chen G. et al. Tenofovir prophylaxis for preventing mother-to-child hepatitis B virus transmission in China: a cost-effectiveness analysis. Int. J. Infect. Dis. 2020. Mar 20. pii: S1201-9712 (20)30168-5.
- Sogni P. Pregnancy and viral hepatitis B and C. Presse. Med. 2015 Jun. 44 (6 Pt. 1). 654-9.
- Dunkelberg J.C., Berkley E.M., Thiel K.W., Leslie K.K. Hepatitis B and C in pregnancy: a review and recommendations for care. J. Perinatol. 2014. Dec. 34 (12). Р. 882-891.
- EASL Recommendations on Treatment of Hepatitis C 2018 European Association for the Study of the Liver. Journal of Hepatology. 2018. Vol. 69. Р. 461-511.
- Lao T.T. Drug-induced liver injury in pregnancy. Best. Pract. Res. Clin. Obstet. Gynaecol. 2020. Mar 16. doi: 10.1016/j.bpobgyn.2020.03.005.
- Jorge A.M., Keswani R.N., Veerappan A. et al. Non-operative management of symptomatic cholelithiasis in pregnancy is associated with frequent hospitalizations. J. Gastrointest. Surg. 2015. Apr. 19 (4). Р. 598-603.
- Дуда А.К., Голеновский О.В., Мамчич В.И., Чайка М.А. Дифференциальная диагностика желтух у беременных и необходимая хирургическая тактика. Cемейная медицина. 2017. № 6 (74). С. 17-21.
- Gordeuk V.R., Brannon P.M. Ethnic and genetic factors of iron status in women of reproductive age. Am. J. Clin. Nutr. 2017. Dec. 106 (Suppl 6). Р. 1594S-1599S.
- Størdal K., McArdle H.J., Hayes H. et al. Prenatal iron exposure and childhood type 1 diabetes. Sci. Rep. 2018. Jun 13. 8 (1). Р. 9067.
- Дубоссарська Ю. Захворювання печінки й вагітність: підводні камені диференційної діагностики. Жіночий лікар. 2017. № 3 (71). С. 25-31.
- Бенюк С.В. Холестатичний гепатоз вагітних. Наслідки для плода та новонародженого. Здоровье женщины. 2015. № 2 (98). С. 62-642.
- The Management of Nausea and Vomiting of Pregnancy and Hyperemesis Gravidarum. Green-top Guideline № 69, June 2016. Royal College of Obstetricians and Gynaecologists, NICE accredited.
- Birkeland E., Stokke G., Tangvik R.J. et al. Norwegian PUQE (Pregnancy-Unique Quantification of Emesis and Nausea). Identifies Patients with Hyperemesis Gravidarum and Poor Nutritional Intake: A Prospective Cohort Validation Study. Plos One DOI. 10.1371/journal.pone.0119962. April 1, 2015.
- Herrell H.E. Nausea and Vomiting of Pregnancy. Am. Fam. Physician. 2014. Jun 15. 89 (12). Р. 965-970.
- Чорновіл А.В., Грицко Р.Ю., Кузьменко-Чорновіл О.В. Диференціальна діагностика жовтяниць, зумовлених патологічною вагітністю. Гепатологія. 2008. № 1. С. 28-43.
- Звягинцева Т.Д., Чернобай А.И. Внутрипеченочный холестаз: от патогенеза до лечения. Укр. мед. часопис. 2012. № 3 (89). С. 79-87.
- Lao T.T. Implications of abnormal liver function in pregnancy and non-alcoholic fatty liver disease. Best. Pract. Res. Clin. Obstet. Gynaecol. 2020 Mar 7. S1521-6934 (20)30039-0.
- Chalasani N., Younossi Z., Lavine J.E. et al. The Diagnosis and Management of Nonalcoholic Fatty Liver Disease: Practice Guidance From the American Association for the Study of Liver Diseases. Hepatology. 2018. Vol. 67. № 1. Р. 328-357.
- EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease. European Association for the Study of the Liver (EASL): European Association for the Study of Diabetes (EASD) and European Association for the Study of Obesity (EASO). Journal of Hepatology. 2016. Vol. 64. Р. 1388-1402.
- Keitel V., Vogt C., Häussinger D., Kubitz R. Combined mutations of canalicular transporter proteins cause severe intrahepatic cholestasis of pregnancy. Gastroenterology. 2006. Aug. 131 (2). Р. 624-629.
- Ajne G. Chronic cholestatic liver disease and pregnancy — not to be confused with intrahepatic cholestasis of pregnancy. BJOG. 2020. Feb 19. doi: 10.1111/1471-0528.16178.
- Morton A., Laurie J. The biochemical diagnosis of intrahepatic cholestasis of pregnancy. Obstet. Med. 2019. Jun. 12 (2). Р. 76-78.
- Khulood T. Ahmed, Ashraf A. Almashhrawi, Rubayat N. Rahman et al. Liver diseases in pregnancy: Diseases unique to pregnancy. World J. Gastroenterol. 2013. November 21. 19 (43). Р. 7639-7646.
- Jain R., Suri V., Chopra S. et al. Obstetric cholestasis: outcome with active management. J. Obstet. Gynaecol. Res. 2013. May. 39 (5). Р. 953-959.
- Wikstrom S.E., Marschall H.U., Ludvigsson J.F., Stephansson O. Intrahepatic cholestasis of pregnancy and associated adverse pregnancy and fetal outcomes: a 12-year population-based cohort study. BJOG. 2013. May. 120 (6). Р. 717-723.
- EASL Clinical Practice Guidelines: Management of cholestatic liver diseases European Association for the Study of the Liver. Journal of Hepatology. 51 (2009). Р. 237-267
- AISF position paper on liver disease and pregnancy. Italian Association for the Study of the Liver (AISF); Italian Association for the Study of the Liver AISF. Dig. Liver. Dis. 2016. Feb. 48 (2). Р. 120-137.
- Bellig L.L. Maternal acute fatty liver of pregnancy and the associated risk for long- chain 3-hydroxyacyl-coenzyme a dehydrogenase (LCHAD) deficiency in infants. Adv. Neonatal. Care. 2004. Feb. 4 (1). Р. 26-32.
- Rajasri A.G., Srestha R., Mitchell J. Acute fatty liver of pregnancy (AFLP)-an overview. J. Obstet. Gynaecol. 2007. Apr. 27 (3). Р. 237-240.
- Ibdah J.A. Acute fatty liver of pregnancy: an update on pathogenesis and clinical implications. World J. Gastroenterol. 2006. Dec 14. 12 (46). Р. 7397-7404.
- Meng J., Wang S., Gu Y. et al. Prenatal predictors in postpartum recovery for acute fatty liver of pregnancy: experiences at a tertiary referral center. Arch. Gynecol. Obstet. 2016. 293 (6). Р. 1185-1191.
- Cheng N., Xiang T., Wu X. et al. Acute fatty liver of pregnancy: a retrospective study of 32 cases in South China. J. Matern. Fetal. Neonatal. Med. 2014. 27 (16). Р. 1693-1697.
- Zhong Y., Zhu F., Ding Y Early diagnostic test for acute fatty liver of pregnancy: a retrospective case control study. BMC. Pregnancy. Child-birth. 2020. Mar 14. 20 (1). Р. 162.
- Brady C.W. Liver Disease in Pregnancy: What's New. Hepatol. Commun. 2020. Jan 6. 4 (2). Р. 145-156.
- Audibert F., Friedman S.A., Frangieh A.Y., Sibai B.M. Clinical utility of strict diagnostic criteria for the HELLP (hemolysis, elevated liver enzymes, and low platelets) syndrome. Am. J. Obstet. Gynecol. 1996. Aug. 175 (2). Р. 460-464.
- Vigil-De Gracia P. HELLP syndrome. Ginecol. Obstet. Mex. 2015. Jan. 83 (1). Р. 48-57.
- Hypertension in Pregnancy: The Management of Hypertensive Disorders During Pregnancy. National Collaborating Centre for Women's and Children's Health (UK). London: RCOG Press; 2010 Aug. 288 p.
- Tram T., Joseph A., Nancy R. ACG Clinical Guideline: Liver Disease and Pregnancy. American Journal of Gastroenterology: February, 2016. Vol. 111. Is. 2. P. 176-194.
- Mikolasevic I., Filipec-Kanizaj T., Jakopcic I. et al. Liver Disease During Pregnancy: A Challenging Clinical Issue. Med. Sci. Monit. 2018. 24. Р. 4080-4090.
- Hammoud G.M., Ibdah J.A. Preeclampsia-induced Liver Dysfunction, HELLP syndrome, and acute fatty liver of pregnancy. Clin. Liver. Dis. 2014. Sep 26. 4 (3). Р. 69-73.
- Westbrook R.H., Dusheiko G., Williamson C. Pregnancy and liver disease. Journal of Hepatology. 2016. Vol. 64. Р. 933-945.
- Shekhar S., Diddi G. Liver disease in pregnancy. Taiwanese Journal of Obstetrics & Gynecology. 2015. № 54. Р. 475-482.
- Habli M., Eftekhari N., Wiebracht E. et al. Long-term maternal and subsequent pregnancy outcomes 5 years after hemolysis, elevated liver enzymes, and low platelets (HELLP) syndrome. Am. J. Obstet. Gynecol. 2009. Oct. 201 (4). Р. 385.e1-5.

/15.jpg)