Журнал «Боль. Суставы. Позвоночник» Том 10, №2, 2020
Вернуться к номеру
Нефармакологічний менеджмент і фізична реабілітація пацієнтів із неспецифічним болем у нижній частині спини
Авторы: Єгудіна Є.Д.(1), Головач І.Ю.(2), Тер-Вартаньян С.Х.(1)
(1) — Клініка сучасної ревматології, м. Київ, Україна
(2) — Клінічна лікарня «Феофанія» Державного управління справами, м. Київ, Україна
Рубрики: Ревматология, Травматология и ортопедия
Разделы: Справочник специалиста
Версия для печати
Дослідження, проведені упродовж останнього десятиліття, підтверджують деякі суттєві зміни в менеджменті пацієнта з неспецифічним болем у нижній частині спини (БНС). У цьому огляді літератури узагальнені рекомендації нещодавно опублікованих настанов Сполученого Королівства, Данії, Бельгії і Сполучених Штатів з нефармакологічного ведення пацієнтів із неспецифічним БНС. Терапією першої лінії є поради щодо заспокоєння, самоосвіта, адаптивні стратегії подолання болю й самоконтроль. Якщо пацієнти потребують терапії другої лінії, перед призначенням фармакологічної терапії слід розглянути немедикаментозне лікування: лікувальну фізкультуру, фізичні вправи й когнітивно-поведінкову терапію з міждисциплінарним веденням таких пацієнтів. Електротерапія, витягування, носіння ортезів, ліжковий режим, операції й процедури денервації не рекомендуються для пацієнтів із неспецифічним БНС. Отже, основні зміни в рекомендаціях включають акцентування уваги на нефармакологічному менеджменті з постійним наглядом, перевагу немедикаментозного лікування над фармакологічною терапією.
Исследования, проведенные в последнее десятилетие, подтверждают некоторые существенные изменения в менеджменте пациентов с неспецифической болью в нижней части спины (БНС). В настоящем обзоре литературы обобщены рекомендации недавно опубликованных руководств Соединенного Королевства, Дании, Бельгии и Соединенных Штатов по ведению пациентов с неспецифической БНС. Терапией первой линии являются советы по успокоению, самообразованию, адаптивные стратегии преодоления боли и самоконтроль. Если пациенты нуждаются в терапии второй линии, перед назначением фармакологической терапии следует рассмотреть немедикаментозное лечение: лечебную физкультуру, физические упражнения и когнитивно-поведенческую терапию с междисциплинарным ведением таких пациентов. Электротерапия, вытяжение, ортезы, постельный режим, операции и процедуры денервации не рекомендуются для пациентов с неспецифической БНС. Таким образом, основные изменения в рекомендациях включают: акцентирование внимания на нефармакологическом менеджменте с постоянным наблюдением; предпочтение немедикаментозных методов лечения фармакологической терапии.
Research over the past decade has confirmed some significant changes in the management of patients with nonspecific lower back pain (LBP). This literature review summarizes recommendations from recently published United Kingdom, Denmark, Belgium, and the United States guidelines for managing patients with nonspecific LBP. First-line therapy is reassurance advice, self-management, adaptive pain management strategies and self-control. If patients need second-line therapy, non-drug treatment should be considered before prescribing pharmacological therapy: physiсal therapy, physical exercise and cognitive-behavioral therapy with interdisciplinary management of such patients. Electrotherapy, traction, orthoses, bed rest, surgery, and denervation procedures are not recommended for patients with non-specific LBP. Thus, the main changes in the recommendations include: focusing on non-pharmacological management with constant monitoring; the promotion of non-drug treatment compared with pharmacological.
біль у нижній частині спини; нефармакологічний; менеджмент; лікувальна фізкультура; вправи
боль в нижней части спины; нефармакологический; менеджмент; лечебная физкультура; упражнения
lower back pain; non-pharmacological; management; physiсal therapy; exercises
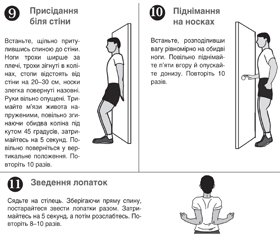
Терапія першої лінії
Терапія другої лінії
Психологічна терапія
Мануальна терапія та масаж
Акупунктура
Вплив тепла
Методи лікування, яких слід уникати
Висновки
- Walker B.F. The prevalence of low back pain: a systematic review of the literature from 1966 to 1998. Journal of Spinal Disorders. 2000. 13(3). 205-17. doi: 10.1097%2F00002517-200006000-00003.
- Buchbinder R., van Tulder M., Öberg B. et al. Low back pain: a call for action. The Lancet. 2018. 391(10137). 2384-8. doi: 10.1016/S0140-6736(18)30488-4.
- Bardin L.D., King P., Maher C.G. Diagnostic triage for low back pain: a practical approach for primary care. Med. J. Aust. 2017. 206(6). 268-73. doi:10.5694/mja16.00828.
- Government Accountability Office. Medicare Part B imaging services: rapid spending growth and shift to physician offices indicate need for CMA to consider additional management practices. Washington, DC: Government Accountability Office, 2008.
- Foster N.E., Anema J.R., Cherkin D. et al. Prevention and treatment of low back pain: evidence, challenges, and promising directions. The Lancet. 2018. 391(10137). 2368-83. doi: 10.1016/S0140-6736(18)30489-6.
- Van Wambeke P., Desomer A., Ailliet L. et al. Summary: Low back pain and radicular pain: assessment and management. KCE report 287Cs. Brussels: Belgian Health Care Knowledge Centre (KCE), 2017.
- Qaseem A., Wilt T.J., McLean R.M. et al. Noninvasive treatments for acute, subacute, and chronic low back pain: a clinical practice guideline from the American College of physicians. Ann Intern Med. 2017. 166(7). 514-30. doi: 10.7326/M16-2367.
- National Institute for Health and Care Excellence. Low back pain and sciatica in over 16s: assessment and management (NG59) [online]. 2016. URL: https://www. nice.org.uk/guidance/ng59 [Accessed 20 March 2019].
- Stochkendahl M.J., Kjaer P., Hartvigsen J. et al. National clinical guidelines for non-surgical treatment of patients with recent onset low back pain or lumbar radiculopathy. Eur. Spine J. 2018. 27(1). 60-75. doi: 10.1007/s00586-017-5099-2.
- Artus M., van der Windt D.A., Jordan K.P. et al. Low back pain symptoms show a similar pattern of improvement following a wide range of primary care treatments: a systematic review of randomized clinical trials. Rheumatology. 2010. 49(12). 2346-56. doi: 10.1093/rheumatology/keq245.
- da C Menezes Costa L., Maher C.G., Hancock M.J. et al. The prognosis of acute and persistent low-back pain: a meta-analysis. CMAJ. 2012. 184(11). E613–E24. doi: 10.1503/cmaj.111271.
- Maher C., Underwood M., Buchbinder R. Non-specific low back pain. The Lancet. 2017. 389(10070). 736-47. doi: 10.1016/S0140-6736(16)30970-9.
- Іtz C.J., Geurts J.W., van Kleef M. et al. Clinical course of non-specific low back pain: a systematic review of prospective cohort studies set in primary care. Eur. J. Pain. 2013. 17(1). 5-15. doi: 10.1002/j.1532-2149.2012.00170.x.
- Stanton T.R., Henschke N., Maher C.G. et al. After an episode of acute low back pain, recurrence is unpredictable and not as common as previously thought. Spine. 2008. 33(26). 2923-8. doi: 10.1097/BRS. 0b013e31818a3167.
- Traeger A., Buchbinder R., Harris I. et al. Diagnosis and management of low-back pain in primary care. CMAJ. 2017. 189(45). E1386-95. doi: 10.1503/cmaj.170527.
- Нartvigsen J., Hancock M.J., Kongsted A. et al. What low back pain is and why we need to pay attention. The Lancet. 2018. 391(10137). 2356-67. doi: 10.1016/S0140-6736(18)30480-X.
- Chou R., Shekelle P. Will this patient develop persistent disabling low back pain? JAMA. 2010. 303(13). 1295-302. doi: 10.1001/jama.2010.344.
- Jenkins H.J., Hancock M.J., Maher C.G. et al. Understanding patient beliefs regarding the use of imaging in the management of low back pain. Eur. J. Pain. 2016. 20(4). 573-80. doi: 10.1002/ejp.764.
- Brinjikji W., Luetmer P.H., Comstock B. et al. Systematic literature review of imaging features of spinal degeneration in asymptomatic populations. Am. J. Neuroradiol. 2015. 36(4). 811-6. doi: 10.3174/ajnr.A4173.
- Linton S.J., van Tulder M.W. Preventive interventions for back and neck pain problems: what is the evidence? Spine (Phila Pa 1976). 2001. 26(7). 778-87. doi: 10.1097%2F00007632-200104010-00019.
- Choi B.K., Verbeek J.H., Tam W.W., Jiang J.Y. Exercises for prevention of recurrences of low back pain. Cochrane Database Syst. Rev. 2010. (1). CD006555. doi: 10.1002/14651858.CD006555.pub2. Review.
- Traeger A.C., Hübscher M., Henschke N. et al. Effect of primary care-based education on reassurance in patients with acute low back pain: systematic review and meta-analysis. JAMA inter med. 2015. 175(5). 733-43. doi: 10.1001/jamainternmed.2015.0217.
- Dahm K.T., Brurberg K.G., Jamtvedt G., Hagen K.B. Advice to rest in bed versus advice to stay active for acute low-back pain and sciatica. Cochrane Database Syst. Rev. 2010. (6). CD007612. doi: 10.1002/14651858.CD007612.pub2.
- Vroomen P.C., de Krom M.C., Wilmink J.T. et al. Lack of effectiveness of bed rest for sciatica. N Engl J Med. 1999. 340(6). 418. doi: 10.1056%2FNEJM199902113400602
- Ihlebæk C., Eriksen H.R. Myths and perceptions of back pain in the Norwegian population, before and after the introduction of guidelines for acute back pain. Scandinavian Journal of Public Health. 2005. 33(5). 401-406. https://doi.org/10.1080/14034940510006094.
- O’Keeffe M., Maher C.G., Stanton T.R. et al. Mass media campaigns are needed to counter misconceptions about back pain and promote higher value care. British J. Sports Med. 2019. 53(20). 1261-1262. doi: 10.1136/bjsports-2018-099691.
- Endean A., Palmer K.T., Coggon D. Potential of magnetic resonanceimaging findings to refine case definition for mechanical low backpain in epidemiological tudies: a systematic review. Spine (Phila Pa 1976). 2011. 36(2). 160-69. doi: 10.1097/BRS.0b013e3181cd9adb.
- Balague F., Mannion A.F., Pellise F., Cedraschi C. Non-specific low back pain. Lancet. 2012. 379(9814). 482-91. doi: 10.1016/S0140-6736(11)60610-7.
- Heneweer H., Vanhees L., Picavet H.S. Physical activity and low backpain: a U-shaped relation? Pain. 2009. 143(1–2). 21-5. doi: 10.1016/j.pain.2008.12.033.
- Shiri R., Karppinen J., Leino-Arjas P. et al. The association between obesity and low back pain: a meta-analysis. Am. J. Epidemiol. 2010. 171(2). 135-54. doi:10.1093/aje/kwp356.
- Verbunt J.A., Smeets R.J., Wittink H.M. Cause or effect? Deconditioning and chronic low back pain. Pain. 2010. 149(3). 428-30. doi: 10.1016/j.pain.2010.01.020.
- Jarvik J.G., Gold L.S., Comstock B.A. et al. Association of early imaging for back pain with clinical outcomes in older adults. JAMA. 2015. 313(11). 1143-53. doi: 10.1001/jama.2015.1871.
- Krismer M., van Tulder M.; Low Back Pain Group of the Bone and Joint Health Strategies for Europe Project. Strategies for prevention and management of musculoskeletal conditions. Low back pain (non-specific). Best Pract. Res Clin. Rheumatol. 2007. 21(1). 77-91. doi:10.1016/j.berh.2006.08.004.
- Stankovic A., Lazovic M., Kocic M., Dimitrijevic L., Stankovic I., Zlatavovic D. Lumbar stabilization exercises in addition to strengthening and stretching exercises reduce pain and increase function in patients with chronic low back pain: Randomized clinical open-label study. Turk. J. Phys. Med. Rehabil. 2012. 58(3). 177-183. doi: 10.4274/tftr.22438.
- Ullrich P.F. Stretching for Back Pain Relief. URL: http://www.spine-health.com/wellness/exercise/stretching-back-pain-relief (accessed on 17 December 2014).
- Li Y., McClure P.W., Pratt N. The effect of hamstring muscle stretching on standing posture and on lumbar and hip motions during forward bending. Phys. Ther. 1996. 76(8). 836-845. doi:10.1093/ptj/76.8.836.
- Nourbakhsh M.R., Arabloo A.M., Salavati M. The relationship between pelvic cross syndrome and chronic low back pain. J. Back Musculoskelet. Rehabil. 2006. 19(4). 119-128. doi: 10.3233/BMR-2006-19403.
- Kim H., Chung S., Kim S., Shin H., Lee J., Kim S. Influences of trunk muscles on lumbar lordosis and sacral angle. Eur. Spine J. 2006. 15(4). 409-414. doi:10.1007/s00586-005-0976-5.
- Masharawi Y., Nadaf N. The effect of non-weight bearing group-exercising on females with non-specific chronic low back pain: A randomized single blind controlled pilot study. J. Back Musculoskelet. Rehabil. 2013. 26(4). 353-359. doi: 10.3233/BMR-130391.
- Henchoz Y., Kai-Lik S.A. Exercise and nonspecific low back pain: A literature review. Joint Bone Spine. 2008. 75(5). 533-539. doi: 10.1016/j.jbspin.2008.03.003.
- Spine-Health. Nucleus Pulposus Definition. URL: http://www.spine-health.com/glossary/nucleus-pulposus (accessed on 19 December 2014).
- DeLisa J.A., Gans B.M., Walsh N.E. Physical Medicine and Rehabilitation: Principles and Practice, 4th ed.; Lippincott Williams and Wilkins: Philadelphia, PA, USA. 2005.
- Gladwell V., Head S., Haggar M., Beneke R. Does a program of pilates improve chronic non-specific low Back pain? J. Sport Rehabil. 2006. 15. 338-350.
- Kuukkanen T., Malkia E. Effects of a three-month therapeutic exercise programme on flexibility in subjects with low back pain. Physiother. Res. Int. 2000. 5(1). 46-61. doi:10.1002/pri.183.
- Ullrich P.F. Low Impact Aerobic Exercise. URL: http://www.spine-health.com/wellness/exercise/low-impact-aerobic-exercise (accessed on 15 November 2014).
- Kenny W.L., Wilmore J.H., Costill D.L. Physiology of Sport and Exercise, 5th ed.; : Champaign, IL: Human Kinetics, 2012.
- Mayo T.P., Weissman L. The noninvasive path to chronic back pain management. Rehab Manag. Interdiscip. J. Rehabil. 2011. 24. 18-20.
- Hoffman M.D., Shepanski M.A., Mackenzie S.P., Clifford P.S. Experimentally induced pain perception is acutely reduced by aerobic exercise in people with chronic low back pain. J. Rehabil. Res. Dev. 2005. 42(2). 175-181. doi:10.1682/jrrd.2004.06.0065
- Koho P., Orenius T., Kautiainen H., Haanp M., Pohjolainen T., Hurri H. Association of fear of movement and leisure-time physical activity among patients with chronic pain. J. Rehabil. Med. 2011. 43(9). 794-799. doi: 10.2340/16501977-0850.
- Preuper H.S., Reneman M.F., Boonstra A.M., Dijkstra P.U., Versteegen G.J., Geertzen J.H. Relationship between psychological factors and performance-based and self-reported disability in chronic low back pain. Eur. Spine J. 2008. 17(11). 1448-56. doi: 10.1007/s00586-008-0772-0.
- Shnayderman I., Katz-Leurer M. An aerobic walking programme versus muscle strengthening Programme for chronic low back pain: A randomized controlled trial. Clin. Rehabil. 2013. (3). 207-14. doi: 10.1177/0269215512453353.
- Chan C.W., Mok N.W., Yeung E.W. Aerobic exercise training in addition to conventional physiotherapy for chronic low back pain: A randomized controlled trial. Arch. Phys. Med. Rehabil. 2011. 92(10). 1681-5. doi: 10.1016/j.apmr.2011.05.003.
- Chatzitheodorou D., Mavromoustakos S., Milioti S. The effect of exercise on adrenocortical responsiveness of patients with chronic low back pain, controlled for psychological strain. Clin. Rehabil. 2008. 22(4). 319-28. doi: 10.1177/0269215507079858.
- Cho H.Y., Kim E.H., Kim J. Effects of the CORE exercise program on pain and active range of motion in patients with chronic low back pain. J. Phys. Ther. Sci. 2014. 26(8). 1237-1240. doi: 10.1589/jpts.26.1237.
- Franca F.R., Burke T.N., Hanada E.S., Marques A.P. Segmental stabilisation and muscular strengthening in chronic low back pain — A comparative study. Clinics. 2010. 65(10). 1013-1017. doi: 10.1590/S1807-59322010001000015.
- Amit K., Manis G., Taruna K. Effect of trunk muscles stabilization exercises and general exercises on pain in recurrent non specific low back ache. Int. Res. J. Med. Sci. 2013. 1. 23-26.
- You J.H., Kim S.Y., Oh D.W., Chon S.C. The effect of a novel core stabilization technique on managing patients with chronic low back pain: A randomized, controlled, experimenter-blinded study. Clin. Rehabil. 2014. 28(5). 460-9. doi: 10.1177/0269215513506231.
- Maeo S., Takahashi T., Takai Y., Kanehisa H. Trunk muscle activities during abdominal bracing: comparison among muscles and exercises. J. Sports Sci. Med. 2013. 12(3). 467-474.
- Inani S.B., Selkar S.P. Effect of core stabilization exercises versus conventional exercises on pain and functional status in patients with non-specific low back pain: A randomized clinical trial. J. Back Musculoskelet. Rehabil. 2013. 26(1). 37-43. doi: 10.3233/BMR-2012-0348.
- Kim J.D., Oh H.W., Lee J.H., Cha J.Y., Ko I.G., Jee Y.S. The effect of inversion traction on pain sensation, lumbar flexibility and trunk muscles strength in patients with chronic low back pain. Isokinet. Exerc. Sci. 2013. 21(3). 237-246. doi: 10.3233/IES-130506.
- Šarabon N. Effects of trunk functional stability training in subjects suffering from chronic low back pain: A pilot study. Kinesiol. Slov. 2011. 17. 25-37.
- Rubinstein S.M., de Zoete A., van Middelkoop M. et al. Benefits and harms of spinal manipulative therapy for the treatment of chronic low back pain: systematic review and meta-analysis of randomised controlled trials. BMJ. 2019. 4. 1-15. doi: 10.1136/bmj.l689.
- Furlan A.D., Giraldo M., Baskwill A. et al. Massage for low-back pain. Cochrane Database Syst. Rev. 2015. 18. CD001929. doi: 10.1002/ 14651858.
- Walker B.F., French S.D., Grant W., Green S. Combined chiropractic interventions for lowback pain. Cochrane Database Syst. Rev. 2010. 4. CD005427. doi: 10.1002/14651858.CD005427.pub2.
- Wei X., Liu B., He L. et al. Acupuncture therapy for chronic low back pain: protocol of a prospective, multi-center, registry study. BMC Musculoskelet Disord. 2019. 20. 488. doi: 10.1186/s12891-019-2894-4.
- Colquhoun D., Novella S.P. Acupuncture is theatrical placebo. Anesth. Analg. 2013. 116(6). 1360-3. doi: 10.1213/ANE.0b013e31828f2d5e.

/29.jpg)
/30.jpg)
/31.jpg)
/32.jpg)