Международный эндокринологический журнал Том 19, №6, 2023
Вернуться к номеру
Проблема своєчасного діагнозу первинного гіперальдостеронізму. Клінічний випадок
Авторы: Ждан В.М., Волченко Г.В., Бабаніна М.Ю., Ткаченко М.В., Кир’ян О.А., Кітура Є.М., Іваницький І.В.
Полтавський державний медичний університет, м. Полтава, Україна
Рубрики: Эндокринология
Разделы: Справочник специалиста
Версия для печати
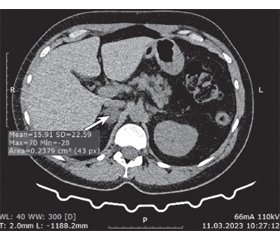
Наведено клінічний випадок запізнілого діагнозу первинного гіперальдостеронізму (ПГА) внаслідок альдостеронпродукуючої аденоми (АПА). Підозра на ПГА виникає у випадку стійкого поєднання артеріальної гіпертензії (АГ) з гіпокаліємією різного ступеня вираженості, специфічним нейром’язовим синдромом, а також не властивих для банальної АГ високого ризику кардіоміопатії, серцевої недостатності, погіршення функції нирок. Імовірність ПГА підвищує факт незадовільного контролю артеріального тиску стандартною комбінацією засобів фармакотерапії, неочікуваний позитивний ефект антагоністів мінералокортикоїдних рецепторів, АГ у молодих, а також сімейний анамнез ранньої АГ або інсульту у молодому віці, пароксизмальний перебіг власне АГ. Тривалий час захворювання нашої пацієнтки розцінювали як банальну гіпертонічну хворобу, хоча діагностична гіпотеза ПГА повинна була з’явитися одразу після початку домінування у клінічній картині тяжкого нейром’язового синдрому, швидкого прогресування кардіоміопатії та клінічно значущої серцевої недостатності. 44-річна пацієнтка опинилася у полі зору фахівців-ревматологів з підозрою на запальну міопатію через часті епізоди м’язової слабкості, походження якої залишалося нез’ясованим. Ключові скарги на пароксизмальну виражену генералізовану м’язову слабкість, особливо кінцівок, оніміння і парестезії у кінцівках, судоми м’язів гомілок на фоні АГ було сприйнято як специфічний для ПГА нейром’язовий синдром. Гіпотеза ПГА підкріплювалася наявністю кардіоміопатії, серцевої недостатності, клінічно значущої гіпокаліємії та підвищеного рівня альдостерону. Комп’ютерна томографія заочеревинного простору підтвердила наявність аденоми наднирника. На жаль, із запізненням, через 13 років існування АГ, було констатовано діагноз ПГА на фоні АПА. Запропонована консультація хірурга-ендокринолога, а також еплеренон 50 мг на добу у поєднанні із лерканідипіном 20 мг на добу. Вже через 6 тижнів фармакотерапії отримано позитивний терапевтичний ефект щодо контролю АГ, серцевої недостатності та вираженості нейром’язового синдрому. Диференціальна діагностика вторинної ендокринної АГ може бути успішною лише за умови володіння навичками раннього клінічного розпізнавання патології ендокринної системи, навіть при субклінічному перебігу хвороби. Констатація ПГА дозволяє пропонувати пацієнту радикальне хірургічне лікування, а також обрати оптимальні підходи до фармакотерапії.
A clinical case is presented of delayed diagnosis of primary hyperaldosteronism (PHA) due to aldosterone-producing adenoma. Suspicion of PHA arises in case of persistent combination of hypertension with hypokalemia of various severity, a specific neuromuscular syndrome, as well as a high risk of cardiomyopathy, heart failure, and deterioration of kidney function, which are not typical for banal hypertension. Unsatisfactory blood pressure control with a standard combination of pharmacotherapy, an unexpected positive effect of mineralocorticoid receptor antagonists, high blood pressure in young people, as well as a family history of early high blood pressure or stroke at a young age, paroxysmal course of hypertension itself increases the risk of PHA. For a long time, a disease in our patient was considered a banal hypertension, although the diagnostic hypothesis of PHA should appear immediately after severe neuromuscular syndrome, rapid progression of cardiomyopathy and clinically significant heart failure began to dominate in the clinical picture. A 44-year-old female patient came to the attention of rheumatologists with suspicion of inflammatory myopathy due to frequent episodes of muscle weakness whose origin remained unclear. Key complaints of pronounced paroxysmal generalized muscle weakness, especially in the limbs, numbness and paresthesias in the extremities, calf muscle cramps against the background of hypertension were regarded as a neuromuscular syndrome specific to PHA. The PHA hypothesis was supported by the presence of cardiomyopathy, heart failure, clinically significant hypokalemia, and elevated aldosterone level. Computed tomography of the retroperitoneal space confirmed the presence of adrenal adenoma. Unfortunately, with a delay, after 13 years of hypertension, the diagnosis of PHA against the background of aldosterone-producing adenoma was confirmed. Consultation with a surgeon endocrinologist was suggested, as well as administration of eplerenone 50 mg daily in combination with lercanidipine 20 mg daily. Already after 6 weeks of pharmacotherapy, a positive therapeutic effect was obtained regarding the control of hypertension, heart failure, and the severity of neuromuscular syndrome. The differential diagnosis of secondary endocrine hypertension can be successful only with the possession of skills for early clinical detection of endocrine pathology, even in subclinical disease presentation. The diagnosis of PHA makes it possible to offer a patient radical surgical treatment, as well as to choose optimal approaches to pharmacotherapy.
первинний гіперальдостеронізм; альдостеронпродукуюча аденома; гіпокаліємія; вторинна артеріальна гіпертензія; гіперальдостеронізм
primary hyperaldosteronism; aldosterone-producing adenoma; hypokalemia; secondary hypertension; hyperaldosteronism
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Scholl U.I. Hyperaldosteronism. Internist (Berl). 2021 Mar. 62(3). 245-251. doi: 10.1007/s00108-021-00972-8.
- Mitchell B.D., Whitlatch H.B. Decoding hypertension through primary aldosteronism. Circulation. 2023 Apr 4. 147(14). 1110-1111. doi: 10.1161/CIRCULATIONAHA.123.064028.
- Otsuka H., Abe M., Kobayashi H. The effect of aldosterone on cardiorenal and metabolic systems. Int. J. Mol. Sci. 2023 Mar 11. 24(6). 5370. doi: 10.3390/ijms24065370.
- Wu V.C., Chan C.K., Chueh J.S., et al. Markers of kidney tubular function deteriorate while those of kidney tubule health improve in primary aldosteronism after targeted treatments. J. Am. Heart Assoc. 2023 Feb 21. 12(4). e028146.
- Araujo-Castro M. Treatment of primary hyperaldosteronism. Med. Clin. (Barc). 2020 Oct 9. 155(7). 302-308. doi: 10.1016/j.medcli.2020.04.029.
- Lee F.T., Elaraj D. Evaluation and management of primary hyperaldosteronism. Surg. Clin. North Am. 2019 Aug. 99(4). 731-745. doi: 10.1016/j.suc.2019.04.010.
- Beger C., Karg T., Hinrichs J.B., et al. RAS-challenge as a first-look test for detection of primary aldosteronism in patients with treatment-resistant hypertension. Blood Press. 2023 Dec. 32(1). 2179340. doi: 10.1080/08037051.2023.2179340.
- Onohara T., Takagi T., Yoshida K., et al. Assessment of postoperative renal function after adrenalectomy in patients with primary aldosteronism. Int. J. Urol. 2019 Feb. 26(2). 229-233. doi: 10.1111/iju.13844.
- Nezu K., Kawasaki Y., Morimoto R., et al. Impact of adrena–lectomy on diastolic cardiac dysfunction in patients with primary aldosteronism. J. Exp. Med. 2023 Feb 21. 259(3). 229-236. doi: 10.1620/tjem.2022.J117.
- Funder J.W., Carey R.M., Mantero F., et al. The management of primary aldosteronism: case detection, diagnosis, and treatment: an endocrine society clinical practice guideline. J. Clin. Endocrinol. Metab. 2016 May. 101(5). 1889-916. doi: 10.1210/jc.2015-4061.
- Chen S., Liu H., Luo P., Yu Y. Computed tomography combined with confirmatory tests for the diagnosis of aldosterone-producing adenoma. Endocr. J. 2021 Mar 28. 68(3). 299-306. doi: 10.1507/endocrj.EJ20-0395.
- Crimì F., Quaia E., Cabrelle G., et al. Diagnostic Accuracy of CT Texture Analysis in Adrenal Masses: A Systematic Review. Int. J. Mol. Sci. 2022 Jan 7. 23(2). 637. doi: 10.3390/ijms23020637.
- Shidlovskyi V.O., Shidlovskyi O.V., Sheremet M., et al. Ultrasound laboratory diagnostics of primary hyperaldosteronism and its peculiarities (Literature review). J. Med. Life. 2019 Jul-Sep. 12(3). 215-220. doi: 10.25122/jml-2019-0073.
- Tsai C.H., Pan C.T., Chang Y.Y., et al. Left ventricular remodeling and dysfunction in primary aldosteronism. J. Hum. Hypertens. 2021 Feb. 35(2). 131-147. doi: 10.1038/s41371-020-00426-y.
- Kramers B.J., Kramers C., Lenders J.W., Deinum J. Effects of treating primary aldosteronism on renal function. J. Clin. Hypertens. (Greenwich). 2017 Mar. 19(3). 290-295. doi: 10.1111/jch.12914.
- Monticone S., Sconfienza E., D’Ascenzo F., et al. Renal damage in primary aldosteronism: a systematic review and meta-analysis. J. Hypertens. 2020 Jan. 38(1). 3-12. doi: 10.1097/HJH.0000000000002216.
- Luther J.M., Luo P., Wang Z., et al. Aldosterone deficiency and mineralocorticoid receptor antagonism prevent angiotensin II-induced cardiac, renal, and vascular injury. Kidney Int. 2012 Sep. 82(6). 643-51. doi: 10.1038/ki.2012.170.
- Chekalina N.I., Shut S.V., Trybrat T.A., et al. Effect of quercetin on parameters of central hemodynamics and myocardial ischemia in patients with stable coronary heart disease. Wiad Lek. 2017. 70(4). 707-711.
- Babinets L.S., Levchuk R.D., Halabitska I.M., Kryskiv O.I. Effectiveness of lisinopril and amlodipine combination at hypertension with comorbidity of arteriosclerosis obliterans in general practice. Wiad Lek. 2022. 75(10). 2407-2411. doi: 10.36740/WLek202210116.
- Repchuk Y., Sydorchuk L.P., Sydorchuk A.R., Fedo–nyuk L.Y., Kamyshnyi O., Korovenkova O., et al. Blood pressure, obesity and diabetes mellitus linkage with angiotensinogen gene (AGT 704T>C/rs699) polymorphism in hypertensive patients. Bratisl. Lek. Listy. 2021. 122(10). 715-720. doi: 10.4149/BLL_2021_114.