Международный эндокринологический журнал Том 20, №2, 2024
Вернуться к номеру
Особливості перебігу серцевої недостатності ішемічного генезу у хворих із супутніми фібриляцією передсердь та цукровим діабетом
Авторы: Кулаєць Н.М.
Івано-Франківський національний медичний університет, м. Івано-Франківськ, Україна
Рубрики: Эндокринология
Разделы: Клинические исследования
Версия для печати
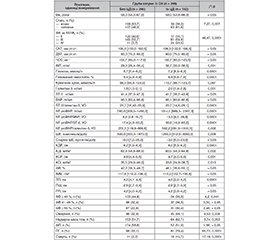
Актуальність. Серцева недостатність (СН) є завершальною стадією захворювань серцево-судинної системи й однією з основних причин смертності від серцево-судинних захворювань. Поширеність СН останніми роками невпинно зростає і становить ≈ 2 % дорослого населення. До чинників, що погіршують прогноз СН, належить цукровий діабет (ЦД). ЦД 2-го типу — незалежний чинник ризику розвитку СН, а рівень глюкози плазми натще та підвищення вмісту глікованого гемоглобіну А1с (HbA1c) значимо пов’язані зі збільшенням небезпеки розвитку СН. Повідомляється, що ЦД значимо збільшує загрозу СН. Мета: вивчити особливості перебігу серцевої недостатності, яка виникла на фоні післяінфарктного кардіосклерозу, у хворих із супутніми фібриляцією передсердь (ФП) та цукровим діабетом. Матеріали та методи. Обстежено 398 хворих із СН на тлі післяінфарктного кардіосклерозу, віком 45–65 років (54,3 ± 7,2 року). Серед обстежених 198 (49,7 %) жінок і 200 (50,3 %) чоловіків. 226 (56,8 %) хворих мали постійну форму фібриляції передсердь, 102 (25,6 %) — супутній ЦД 2-го типу. Діагностику ФП, СН здійснювали згідно з клінічним протоколом надання медичної допомоги хворим із фібриляцією передсердь, серцевою недостатністю, затвердженим наказом МОЗ України від 03.07.2006 № 436, та згідно з Рекомендаціями Європейського товариства кардіологів (ESC) щодо діагностики та лікування гострої та хронічної серцевої недостатності 2021 року. Окрім загального клінічного та біохімічного аналізів крові, проводили імуноферментний аналіз крові із визначенням мозкового натрійуретичного пептиду, NT-proBNP, галектину-3 та ST-2 . Проводили стандартизоване ехокардіографічне обстеження з розрахунками фракції викиду лівого шлуночка (ФВ ЛШ) та розмірів серця під час госпіталізації. Результати. Хворі із СН та супутнім ЦД порівняно з пацієнтами без порушення вуглеводного обміну мають більшу частоту фенотипу захворювання зі збереженою ФВ ЛШ (48,0 %), вищі функціональні класи (ФК; III — 70,0 %) за NYHA та ризик повторної госпіталізації (ВШ = 3,14 (2,05–5,68)). Для пацієнтів із СН та постійною формою ФП, але без наявного ЦД притаманна більш виражена дилатація порожнин серця, нижча ФВ ЛШ (на 15 %) та високий ризик повторної госпіталізації протягом першого року (ВШ = 1,235 (1,024–1,489)). Хворі із СН та супутнім поєднанням ФП і ЦД мають найбільш несприятливий перебіг патології серця: частіше реєструються збільшені розміри лівого шлуночка, гірша його систолічна функція (на 19,3 %), висока частота фенотипу зі зниженою ФВ ЛШ (51,9 %), IV ФК за NYHA (46,2 %), найбільш високий ризик повторної госпіталізації (ВШ = 11,30 (4,73–27,04)) та однорічної смерті (ВШ = 2,95 (2,00–4,36)). Висновки. З урахуванням ризику повторної госпіталізації та однорічної смертності найбільш несприятливим поєднанням супутньої патології у хворих із серцевою недостатністю ішемічного генезу є фібриляція передсердь та цукровий діабет.
Background. Heart failure (HF) is the final stage of the cardiovascular diseases and one of the main causes of mortality due to them. The prevalence of HF has been steadily increasing in recent years and is ≈ 2 % of the adult population. Diabetes mellitus (DM) is among factors that worsen the prognosis of HF. Type 2 DM is an independent risk factor for the occurrence of HF, and the level of fasting plasma glucose, as well as an increased content of HbA1c are significantly associated with an elevated risk of developing HF. The purpose of the study was to investigate the features of the course of HF, which occurred against the background of postinfarction cardiosclerosis, in patients with concomitant atrial fibrillation (AF) and DM. Materials and methods. Three hundred and ninety-eight patients with HF on the background of postinfarction cardiosclerosis aged 45–65 (54.3 ± 7.2) years were examined, 198 (49.7 %) women and 200 (50.3 %) men. Two hundred and twenty-six (56.8 %) patients had permanent AF, 102 (25.6 %) had concomitant type 2 DM. Diagnoses of AF and HF were carried out in accordance with the clinical protocol for providing medical care to patients with atrial fibrillation and heart failure approved by the Order of the Ministry of Health of Ukraine dated July 3, 2006 No. 436 and in accordance with the 2021 European Society of Cardiology Guidelines for the diagnosis and treatment of acute and chronic heart failure. In addition to general clinical and biochemical blood tests, enzyme immunoassays were performed to determine brain natriuretic peptide, NT-proBNP, galectin-3 and ST-2. A standardized echocardiographic examination was conducted with calculations of the left ventricular ejection fraction (LVEF) and heart dimensions during hospitalization. Results. Patients with HF and concomitant DM, compared to participants without impaired carbohydrate metabolism, have a higher frequency of the disease phenotype with preserved LVEF (48.0 %), higher New York Heart Association functional classes (FC III — 70.0 %) and the risk of re-hospitalization (hazard ratio (HR) = 3.14 (2.05–5.68)). For patients with HF and a permanent AF, but without existing DM, a more pronounced dilatation of the heart cavities, a lower LVEF (by 15 %) and a high risk of re-hospitalization during the first year (HR = 1.235 (1.024–1.489)) are typical. Patients with HF and a concomitant combination of AF and DM have the most unfavorable course of heart pathology: the increased size of the left ventricle is more often registered, and its systolic function is worse (by 19.3 %), with high frequency of the phenotype with reduced LVEF (51.9 %), FC IV (46.2 %), the highest risk of re-hospitalization (HR = 11.30 (4.73–27.04)) and one-year death (HR = 2.95 (2.00–4.36)). Conclusions. Given the risk of re-hospitalization and one-year mortality, the most unfavorable combination of concomitant pathology in patients with heart failure of ischemic origin is atrial fibrillation and diabetes mellitus.
серцева недостатність; цукровий діабет; фібриляція передсердь; NT-proBNP; галектин-3; ST-2
heart failure; diabetes mellitus; atrial fibrillation; NT-proBNP; galectin-3; ST-2
Для ознакомления с полным содержанием статьи необходимо оформить подписку на журнал.
- Ambrosy A.P., Fonarow G.C., Butler J., Chioncel O., Greene S.J., Vaduganathan M. et al. The global health and econo–mic burden of hospitalizations for heart failure: lessons learned from hospitalized heart failure registries. J. Am. Coll. Cardiol. 2014 Apr 1. 63(12). 1123-1133. doi: 10.1016/j.jacc.2013.11.053. Epub 2014 Feb 5. PMID: 24491689.
- Yin Q.S., Shi B., Dong L., Bi L. Comparative study of galectin-3 and B-type natriuretic peptide as biomarkers for the diagnosis of heart failure. J. Geriatr. Cardiol. 2014 Mar. 11(1). 79-82. doi: 10.3969/j.issn.1671-5411.2014.01.014. PMID: 24748886; PMCID: PMC3981988.
- Castaño Rodríguez S., Coma-Canella I., López Salazar B., Barba Cosials J. Echocardiographic findings and NT-proBNP level in type-2 diabetic patients with and without ischemic heart disease. Rev. Esp. Cardiol. 2009 Oct. 62(10). 1184-8. English, Spanish. doi: 10.1016/s1885-5857(09)73334-1. PMID: 19793525.
- Shen W.F. An intriguing association between congestive heart failure and diabetes mellitus. Chin. Med. J. (Engl). 2010 Mar 20. 123(6). 643-5. PMID: 20368079.
- McDonagh T.A., Metra M., Adamo M., Gardner R.S., Baumbach A,. Böhm M. et al.; ESC Scientific Document Group. 2023 Focused Update of the 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur. Heart J. 2023 Oct 1. 44(37). 3627-3639. doi: 10.1093/eurheartj/ehad195. Erratum in: Eur. Heart J. 2024 Jan 1. 45(1). 53. PMID: 37622666.
- Diabetes Canada Clinical Practice Guidelines Expert Committee; Connelly K.A., Gilbert R.E., Liu P. Treatment of Diabetes in People With Heart Failure. Can. J. Diabetes. 2018 Apr. 42 Suppl. 1. S196-S200. doi: 10.1016/j.jcjd.2017.10.026. PMID: 29650096.
- Serhiyenko V., Serhiyenko A. Diabetes mellitus and congestive heart failure. International Journal оf Endocrinology (Ukraine). 2022. 18(1). 57-69. https://doi.org/10.22141/2224-0721.18.1.2022.1146.
- McDonagh T.A., Metra M., Adamo M., Gardner R.S., Baumbach A., Böhm M. et al.; ESC Scientific Document Group. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failu–re. Eur. Heart J. 2021 Sep 21. 42(36). 3599-3726. doi: 10.1093/eurheartj/ehab368. Erratum in: Eur. Heart J. 2021 Oct 14. PMID: 34447992.
- Koval S.M., Yushko K.O., Snihurska I.O., Starchenko T.G., Pankiv V.I., Lytvynova O.M. et al. Relations of angiotensin-(1-7) with hemodynamic and cardiac structural and functional parameters in patients with hypertension and type 2 diabetes. Arterial. Hypertension. 2019. 23(3). 183-189. DOI: 10.5603/AH.a2019.0012.
- Jerkins T., McGill J.B., Bell D.S.H. Heart failure and diabetes: Clinical significance and epidemiology of this two-way association. Diabetes Obes. Metab. 2023 Jul. 25 Suppl. 3. 3-14. doi: 10.1111/dom.15062. Epub 2023 Apr 5. PMID: 36949650.
- Haile T.G., Mariye T., Tadesse D.B., Gebremeskel G.G., Asefa G.G., Getachew T. Prevalence of hypertension among type 2 diabetes mellitus patients in Ethiopia: a systematic review and meta-analysis. Int. Health. 2023 May 2. 15(3). 235-241. doi: 10.1093/inthealth/ihac060. PMID: 36055967; PMCID: PMC10153558.
- Uthman O.A., Ayorinde A., Oyebode O., Sartori J., Gill P., Lilford R.J. Global prevalence and trends in hypertension and type 2 diabetes mellitus among slum residents: a systematic review and meta-analysis. BMJ Open. 2022 Feb 24. 12(2). e052393. doi: 10.1136/bmjopen-2021-052393. PMID: 35210339; PMCID: PMC8883228.
- Chen S., Zhu Y., Jin S., Zhao D., Guo J., Chen L., Huang Y. Association of glycemic control with hypertension in patients with diabetes: a population-based longitudinal study. BMC Cardiovasc. Disord. 2023 Oct 10. 23(1). 501. doi: 10.1186/s12872-023-03478-3. PMID: 37817110; PMCID: PMC10566157.
- Levelt E., Mahmod M., Piechnik S.K., et al. Relationship between left ventricular structural and metabolic remodeling in type 2 diabetes. Diabetes. 2016 Jan. 65(1). 44-52. doi: 10.2337/db15-0627.
- Montaigne D., Marechal X., Coisne A. et al. Myocardial contractile dysfunction is associated with impaired mitochondrial function and dynamics in type 2 diabetic but not in obese patients. Circulation. 2014 Aug 12. 130(7). 554-564. doi: 10.1161/CIRCULATIONAHA.113.008476.
- Serhiyenko V., Serhiyenko O. Diabetes mellitus and arterial hypertension. International Journal оf Endocrinology (Ukraine). 2021. 17(2). 175-188. https://doi.org/10.22141/2224-0721.17.2.2021.230573.
- Dunlay S.M., Givertz M.M., Aguilar D., et al. Type 2 Diabetes Mellitus and Heart Failure: A Scientific Statement from the American Heart Association and the Heart Failure Society of America: This statement does not represent an update of the 2017 ACC/AHA/HFSA heart failure guideline update. Circulation. 2019 Aug 13. 140(7). e294-e324. doi: 10.1161/CIR.0000000000000691.
- Wang B., Yang Y., Li X. Interaction of Hypertension and Insulin Resistance Exacerbates the Occurrence of Diabetes Mellitus in Healthy Individuals. J. Diabetes Res. 2022 Apr 19. 2022. 9289812. doi: 10.1155/2022/9289812. PMID: 35493612; PMCID: PMC9042628.
- Jia G., Sowers J.R. Hypertension in Diabetes: An Update of Basic Mechanisms and Clinical Disease. Hypertension. 2021 Nov. 78(5). 1197-1205. doi: 10.1161/HYPERTENSIONAHA.121.17981. Epub 2021 Oct 4. PMID: 34601960; PMCID: PMC8516748.
- Seferovic J.P., Claggett B., Seidelmann S.B., et al. Effect of sacubitril/valsartan versus enalapril on glycaemic control in patients with heart failure and diabetes: a post-hoc analysis from the PARADIGM-HF trial. Lancet Diabetes Endocrinol. 2017 May. 5(5). 333-340. doi: 10.1016/S2213-8587(17)30087-6.