Журнал «Болезни и антибиотики» 1(1) 2009
Вернуться к номеру
Проблемы использования антибиотиков с профилактической целью
Авторы: Березняков И.Г., Харьковская медицинская академия последипломного образования
Рубрики: Семейная медицина/Терапия, Терапия
Версия для печати
Немедикаментозная и медикаментозная профилактика заболеваний внутренних органов является неотъемлемой частью клинической медицины. Однако вопрос о том, возможно ли использование антибиотиков с профилактической целью и если да, то когда именно и как долго, по-прежнему остается предметом оживленных дискуссий.
Принципиальным отличием антибиотиков от медикаментов других классов является то, что они действуют не на рецепторы клеток человека, а на микроорганизмы. При этом каждый антибиотик уничтожает все чувствительные к нему бактерии или тормозит их рост и размножение вне зависимости от того, повинны они в возникновении заболевания у пациента или нет. Поэтому формирование и совершенствование разнообразных и эффективных механизмов резистентности (устойчивости) к антибиотикам стало условием выживания микроорганизмов в изменившейся окружающей среде. Появление и распространение антибиотикорезистентности среди возбудителей заболеваний привело (и будет приводить) к утрате клинической значимости некоторых антибиотиков и стимулировало поиск путей преодоления возникших трудностей. Наконец, изменение с течением времени распространенности и выраженности резистентности к отдельным препаратам и классам антибиотиков обусловливает необходимость периодического пересмотра стандартов их клинического использования.
В широком смысле профилактика инфекций не может ограничиваться одним лишь использованием медикаментов (не только антибиотиков!), а включает в себя комплекс мер: осуществление противоэпидемических мероприятий, соблюдение гигиенических рекомендаций, вакцинацию и т.д. В данной работе речь пойдет исключительно об использовании антибиотиков с профилактической целью.
При обсуждении данной проблемы следует проанализировать:
1) возможные показания к профилактическому использованию антибиотиков;
2) доказательства эффективности/нецелесообразности антибиотикопрофилактики (АБП), в том числе:
— стоимость;
— переносимость;
— связь с распространением резистентности;
3) группы риска, в которых оправданно использование антибиотиков с профилактической целью;
4) длительность АБП;
5) путь введения и дозы антибиотиков.
Традиционно различают первичную и вторичную профилактику заболеваний. В инфектологии к первичной профилактике можно отнести:
1) предупреждение бактериальных инфекций у здоровых людей и у больных с сопутствующими заболеваниями, в том числе у пациентов с болезнями вирусной этиологии;
2) недопущение развития ряда системных заболеваний, связанных с определенными патогенами (например, острой ревматической лихорадки);
3) предупреждение инфекционных осложнений после травм, установки приспособлений, инвазивных диагностических или лечебных вмешательств;
4) предупреждение бактериальных инфекций по эпидемическим показаниям, к которому примыкает постэкспозиционная профилактика;
5) профилактику нозокомиальных инфекций у госпитализированных больных.
Вторичная профилактика предполагает недопущение (или значительное уменьшение случаев) повторных заболеваний/атак/рецидивов инфекционного/постинфекционного заболевания, которое пациент перенес ранее.
Одним из примеров использования антибиотиков с профилактической целью для предупреждения бактериальных инфекций у здоровых людей является применение азитромицина у военнослужащих [1]. Здоровые молодые люди, призванные на военную службу, входят в группу повышенного риска заболеваний инфекциями дыхательных путей, в частности внебольничными пневмониями (ВП). Одними только гигиеническими мероприятиями удается снизить заболеваемость, однако эффективность подобных вмешательств недостаточна. Вакцинация против гриппа или пневмококков также не позволяет устранить проблему, поскольку, например, трудно предугадать штамм вируса гриппа, который будет доминировать в предстоящем холодном сезоне, а возбудителями ВП нередко оказываются Mycoplasma pneumoniae, Chlamydophila pneumoniae и другие микроорганизмы, эффективных вакцин против которых в настоящее время нет.
В исследование по профилактике ВП включали новобранцев, призванных осенью на военную службу и находившихся в учебном центре в центральном регионе европейской части России. Военнослужащие были рандомизированы в 3 группы: в 1-й группе азитромицин назначали по 500 мг в неделю на протяжении 8 недель (в окончательный анализ вошли 508 человек), во 2-й — 1500 мг азитромицина однократно во время включения в исследование (507 человек), в 3-й группе (678 человек) лекарства не назначались. За всеми включенными в исследование военнослужащими наблюдали на протяжении 22 недель. Заболеваемость ВП за указанный период времени представлена на рис. 1. Различия между группами АБП и группой без антибиотиков (3-я) достигли статистической значимости. Количество больных, которым следует назначить азитромицин для предупреждения одного случая ВП, в обеих группах вмешательства незначительно превышало 8 человек.
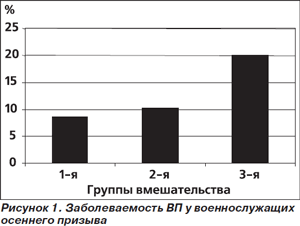
Наряду со снижением заболеваемости ВП в группах назначения азитромицина с профилактической целью уменьшилась заболеваемость простудой и острым бронхитом, причем в обоих случаях это снижение оказалось статистически значимым. С другой стороны, нетяжелые побочные эффекты, лишь единожды повлекшие за собой досрочное прекращение приема азитромицина, несколько чаще регистрировались в группах АБП. Более того, до начала исследования все пневмококки, выделенные из носоглоток военнослужащих, были чувствительными к азитромицину («день 0»). Чувствительность пневмококков к этому антибиотику резко снижалась в группах АБП через 10 недель от начала вмешательства (рис. 2). Хотя при повторном определении спустя 21 неделю от начала исследования было отмечено улучшение показателей антибиотикочувствительности, она не вернулась к исходному уровню. Особую тревогу вызывает тот факт, что в 1-й группе (длительная АБП азитромицином) существенная часть резистентных штаммов обладала MLSb-фенотипом резистентности, придающим высокую устойчивость ко всем макролидам и линкосамидам [1].
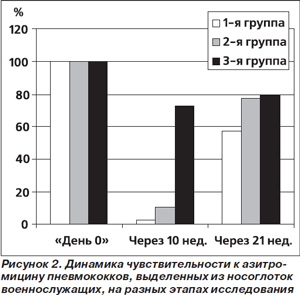
Подобные результаты (подтверждение эффективности профилактики азитромицином и появление резистентных к нему штаммов пневмококков после завершения АБП) были получены ранее в исследовании у военнослужащих, проведенном в США [2]. Справедливости ради следует отметить, что во многих исследованиях не было выявлено селекции резистентных к макролидам пневмококков в ходе АБП азитромицином [3, 4]. Более того, ни в одной из упомянутых работ не сообщалось о повышении заболеваемости и смертности как следствиях АБП [1–4].
Таким образом, польза от АБП инфекций дыхательных путей у военнослужащих сравнительно невелика [5]. Кроме того, возможные преимущества АБП следует рассматривать вместе с негативными последствиями, а именно возрастанием риска нежелательных лекарственных явлений (НЛЯ) и возникновением резистентности к используемым антибиотикам в процессе АБП у клинически важных патогенов.
Предупреждение бактериальных инфекций у людей с сопутствующими заболеваниями можно рассмотреть на примере профилактики микобактериозов у больных, инфицированных вирусом иммунодефицита человека (ВИЧ). В исследование были включены 694 ВИЧ-инфицированных человека с количеством CD4 лимфоцитов < 100 в 1 мм3 крови. Для профилактики инфекций, вызванных комплексом Mycobacterium avium, были использованы три режима АБП: азитромицин по 1200 мг в неделю, рифабутин по 300 мг/сут и комбинация азитромицина с рифабутином [6]. Заболеваемость инфекциями, вызванными комплексом M.avium, на протяжении года представлена на рис. 3.
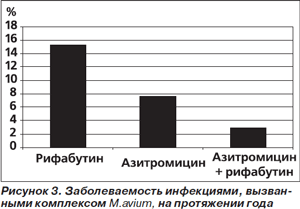
Наиболее эффективной оказалась комбинация антибиотиков. В то же время ее переносимость была хуже, чем применение одного азитромицина. Относительный риск (ОР) возникновения НЛЯ при использовании комбинации оказался равным 1,67 (p = 0,03).
Данное исследование, к сожалению, не дает ответов на многие вопросы. Например, не ясно, изменилась ли частота инфекций, вызванных Pneumocystis jiroveci или вирусами, которые играют существенную роль в этиологии инфекций у ВИЧ-инфицированных; как повлияла АБП на распространение резистентности к использованным антибиотикам среди условно-патогенных микроорганизмов; является ли данное вмешательство оправданным с экономической точки зрения.
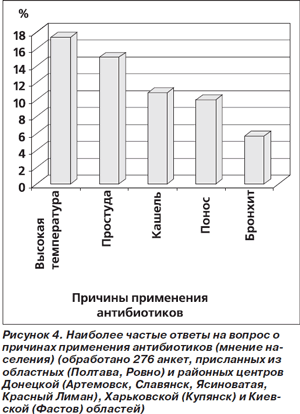
Применение антибиотиков для предупреждения бактериальных инфекций у больных с заболеваниями вирусной этиологии относится к числу наиболее распространенных заблуждений. Чаще всего антибиотики назначаются больным с респираторными вирусными инфекциями. Более того, по мнению немедицинского населения Украины, простуда, наряду с высокой температурой тела, является самой частой причиной применения антибиотиков (рис. 4) [7].
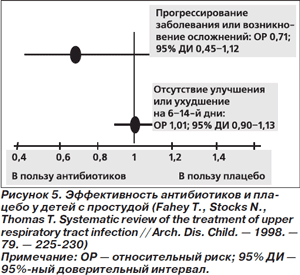
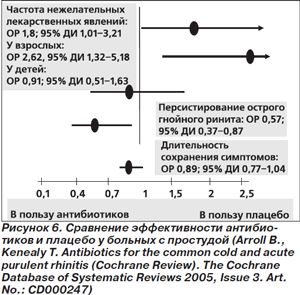
Антибиотики не действуют на вирусы, в связи с чем их использование с лечебной целью при вирусных инфекциях не оправданно. Но может быть, применение антибиотиков предупреждает присоединение бактериальной инфекции и улучшает исходы заболевания? Это положение не было подтверждено ни в ходе рандомизированных клинических исследований (РКИ), ни в систематических обзорах РКИ. Применение антибиотиков при острых неосложненных инфекционных заболеваниях верхних дыхательных путей не улучшало клинические исходы [8–10] и не влияло на частоту развития осложнений или прогрессирование заболевания [9]. Так, по данным систематического обзора 12 РКИ у детей с простудой (всего 1699 пациентов), применение антибиотиков по сравнению с плацебо не предупреждало прогрессирование заболевания и возникновение осложнений и не сокращало число случаев отсутствия улучшения или ухудшения на 6–14-й день от начала приема (рис. 5) [9]. В другой систематический обзор было включено 9 РКИ у больных с простудой (всего 2249 человек в возрасте от 2 мес. до 79 лет), в которых антибиотики сравнивались с плацебо. Критериями включения пациентов в исследования были длительность симптомов простуды менее 7 дней либо острый серозный и гнойный ринит продолжительностью менее 10 дней. АБТ не приводила к изменению длительности сохранения симптомов простуды, хотя сопровождалась сокращением персистирования гнойного ринита. При этом статистически значимо возрастала частота НЛЯ в группе лиц, получавших антибиотики, — прежде всего у взрослых (рис. 6) [8].
Представленные данные, несомненно, не следует воспринимать как истину в последней инстанции. Например, больные отбирались в РКИ на основании клинических признаков. Поскольку симптомы инфекционных и неинфекционных заболеваний частично «перекрывают» друг друга, существует определенная вероятность, что не все включенные в исследования пациенты в действительности страдали простудой. Например, насморк может быть проявлением как острой респираторной вирусной инфекции (ОРВИ), так и аллергического ринита, кашель — симптомом ОРВИ, пылевого бронхита и астмы и т.д. Тем не менее, некоторые выводы сделать можно:
— антибиотики не следует назначать для профилактики бактериальных осложнений при простуде у взрослых и детей;
— у взрослых лечение антибиотиками сопровождается возрастанием числа НЛЯ;
— польза от использования антибиотиков установлена при остром гнойном и серозном рините, однако их рутинное применение рекомендовать не следует, поскольку подавляющее большинство больных выздоравливает без антибиотиков.
Таким образом, при вирусных инфекциях верхних дыхательных путей назначать антибиотики для предупреждения бактериальных осложнений не следует.
Острая ревматическая лихорадка (ОРЛ, или ревматизм) представляет собой постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванное β-гемолитическим стрептококком группы А (БГСА), в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающееся у предрасположенных лиц, главным образом молодого возраста (7–15 лет), в связи с развитием аутоиммунного ответа организма на антигены стрептококка и перекрестной реактивностью со схожими аутоантигенами поражаемых тканей человека (феномен молекулярной мимикрии). Первичная профилактика ОРЛ сводится к своевременной диагностике и адекватной терапии активной БГСА-инфекции глотки (ангина, фарингит) [11]. Термин «ангина», которым часто обозначается воспаление небных миндалин, в переводе означает «сжатие, удушье», поэтому вместо него лучше использовать термин «тонзиллит» либо даже «тонзиллофарингит», так как тонзиллит нередко является частью генерализованного фарингита, а клиническое различие между этими двумя понятиями размытое.
Целями первичной профилактики ОРЛ являются: 1) прерывание распространения инфекции, вызванной БГСА, и 2) недопущение прогрессирования БГСА-инфекции в ОРЛ. В 1954 г. эксперты Всемирной организации здравоохранения (ВОЗ) пришли к выводу, что первичная профилактика ОРЛ посредством лечения предшествующей БГСА-инфекции с помощью антибиотиков — наиболее действенный и эффективный метод предупреждения ревматического заболевания сердца [12]. Однако спустя 30 лет стали выдвигаться предложения основывать популяционный подход к предупреждению ОРЛ и ревматических пороков сердца на вторичной, а не первичной профилактике ОРЛ — прежде всего ввиду ограниченности ресурсов в развивающихся странах [13].
В последнее время в научной литературе широко используется термин DALY (Disability-Adjusted Life Years), который обозначает годы жизни, утраченные в результате инвалидности. В соответствии с расчетами, вторичная профилактика ОРЛ обходится в 142 доллара США за 1 приобретенный DALY и в 5520 долларов за 1 одну предотвращенную смерть (в ценах конца прошлого века). Напротив, первичная профилактика ОРЛ оказывается более чем в 7 раз дороже: 1049 долларов за 1 приобретенный DALY и 40 920 долларов за 1 одну предотвращенную смерть [14].
Значительные трудности представляет и отбор больных, у которых целесообразна первичная профилактика ОРЛ. Возбудителями тонзиллофарингита могут быть вирусы (в большинстве случаев) и бактерии (БГСА, другие стрептококки, арканобактерии, нейссерии, коринебактерии и др.), причем на долю БГСА приходится 15–30 % от всех случаев заболевания. К сожалению, тонзиллофарингит, вызванный S.pyogenes, невозможно диагностировать по клиническим или лабораторным признакам либо их комбинации. Диагноз подтверждается с помощью посева мазка из ротоглотки или экспресс-теста. При этом выделение БГСА при культуральном исследовании не позволяет отличить истинную инфекцию от носительства [15].
В разное время предлагались различные правила клинического предсказания БГСА-инфекции, наиболее известными из которых являются правила ВОЗ и критерии Центора. Правила ВОЗ разработаны для детей в возрасте < 5 лет и включают в себя наличие экссудата на слизистой глотки в сочетании с увеличенными и болезненными передними шейными лимфатическими узлами [16]. Комбинация этих двух признаков, по некоторым данным, обладает высокой специфичностью (93,9 %), но встречается редко и характеризуется низкой чувствительностью (12,1 %) [17]. Иными словами, назначение антибиотиков только больным, соответствующим правилам ВОЗ, позволяет значительно сократить число случаев неразумного использования антибиотиков, однако оставляет без антибиотиков очень многих пациентов, у которых заболевание в действительности вызвано БГСА.
При прогнозировании тонзиллофарингита, вызванного БГСА, наиболее достоверными оказались следующие клинические признаки (критерии Центора): наличие экссудата на миндалинах, болезненность передних шейных лимфатических узлов, отсутствие кашля и лихорадка в анамнезе данного заболевания [18]. Прогностическая ценность этих признаков данного заболевания зависит от распространенности инфекции БГСА в популяции. В ряде исследований у взрослых больных с тонзиллофарингитом было показано, что при выявлении 3 или 4 критериев Центора вероятность того, что заболевание действительно вызвано БГСА, составляет 40–60 %, а при отрицательных результатах обследования вероятность нестрептококковой этиологии — порядка 80 % [19].
Эффективность антибиотиков для первичной профилактики ОРЛ оценивалась в метаанализе 77 РКИ и квази-РКИ у больных с фарингитом [20]. Поиск опубликованных и пригодных для анализа исследований проводился до 2003 г. включительно. Отбирались РКИ, в которые включались больные без анамнестических указаний на ОРЛ и в которых антибиотики сравнивались с плацебо или отсутствием лечения. Желательным, но не обязательным условием включения пациентов было подтверждение БГСА-инфекции с помощью культурального исследования или определения антигенов стрептококков.
В окончательный анализ вошло 10 РКИ, выполненных в госпитальных условиях. Всего проанализированы данные 7665 больных, из которых 3996 человек получали антибиотики, а 3669 — плацебо либо у которых специфическое лечение отсутствовало. 8 из 10 РКИ были выполнены в военных госпиталях США в период с 1950 по 1957 гг., все пациенты были мужского пола в возрасте ≥ 17 лет, в 1 РКИ включали детей в возрасте от 3 до 16 лет, еще в 1 РКИ — детей и взрослых. Авторы отметили тенденцию к включению больных с БГСА-тонзиллитом (наличие экссудата на миндалинах или слизистой глотки). Пациенты из группы сравнения в 3 РКИ получали плацебо, в остальных — симптоматическую терапию либо не получали лечения вовсе. Методологическое качество всех включенных РКИ, по оценке авторов метаанализа, было плохим.
Установлено, что АБТ больных с фарингитом снижало риск возникновения ОРЛ примерно в 3 раза, а лечение пенициллином — в 5 раз (рис. 7). В соответствии с рекомендациями экспертов ВОЗ, для первичной профилактики ОРЛ и лечения БГСА-тонзиллофарингита применяются β-лактамные антибиотики, а при аллергии на пенициллин — макролиды (эритромицин) (табл. 1).


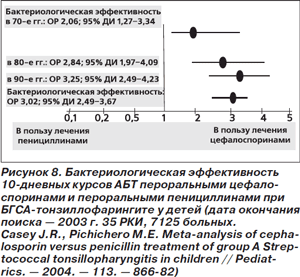
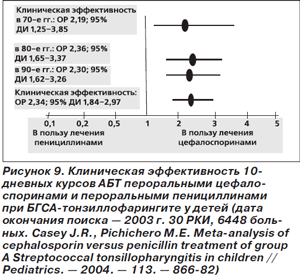
Складывается впечатление, что приведенные рекомендации не вполне отражают современное состояние проблемы с точки зрения как препаратов первого ряда, так и продолжительности терапии. Бактериологическая эффективность 10-дневных курсов антибактериальной терапии пероральными цефалоспоринами при БГСА-тонзиллофарингите у детей превосходила АБТ пероральными пенициллинами на протяжении последних трех десятилетий (рис. 8) [21]. Превосходство цефалоспоринов, по-видимому, объясняется не ростом устойчивости S.pyogenes к пенициллинам (БГСА сохраняют практически 100%-ную чувствительность), а большей устойчивостью к β-лактамазам, которые вырабатываются бактериями, колонизирующими ротоглотку, хотя и не играющими никакой роли в возникновении тонзиллофарингита. Данные о бактериологической эффективности подтверждаются и большей клинической эффективностью 10-дневных курсов АБТ пероральными цефалоспоринами (рис. 9), хотя при анализе только высококачественных исследований (6 двойных слепых РКИ, всего 1432 пациента) статистически значимых различий в клинической эффективности между лечением пенициллинами и цефалоспоринами выявлено не было [21].
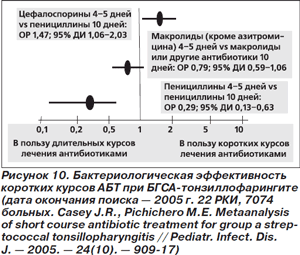
Остается открытым вопрос и об оптимальной продолжительности АБТ. Бактериологическая эффективность коротких (4–5 дней) курсов лечения пенициллинами уступала таковой традиционных (10 дней) курсов терапии этим же классом антибиотиков, в то время как эффективность коротких и традиционных курсов лечения макролидами (кроме азитромицина) была сопоставимой (рис. 10) [22]. Короткие курсы лечения цефалоспоринами превосходили по бактериологической эффективности традиционные курсы терапии пенициллинами. К сожалению, сравнить частоту эрадикации БГСА при использовании коротких и традиционных курсов лечения цефалоспоринами не представляется возможным.
Таким образом, первичная профилактика ОРЛ посредством АБТ тонзиллофарингита представляется ресурсоемкой и затратной с экономической точки зрения. Она оправданна при верифицированном БГСА-тонзиллофарингите. Для выявления больных с предположительно стрептококковой этиологией заболевания целесообразно использовать критерии Центора (наличие экссудата на миндалинах, болезненность передних шейных лимфатических узлов, отсутствие кашля и лихорадка в анамнезе). Применение антибиотиков оправданно при обнаружении 3 и более критериев. Препаратами выбора являются β-лактамные антибиотики (предпочтительнее — цефалоспорины), а при аллергии на β-лактамы — макролиды. При использовании пенициллинов длительность терапии должна составлять 10 дней. Оптимальная продолжительность лечения цефалоспоринами и макролидами точно не установлена. При назначении цефалоспоринов лучше по-прежнему придерживаться 10-дневных курсов (до получения данных о сравнительной эффективности кратких и традиционных курсов терапии). Макролиды, по-видимому, могут назначаться короткими курсами (4–5 дней).
Альтернативой неотложному (срочному) назначению антибиотиков у больных с предположительным БГСА-тонзиллофарингитом может быть их отложенное (отсроченное) применение [23]. Концепция отложенного назначения антибиотиков (другое название — назначение по мере надобности) стала своеобразным ответом на широкое использование этих средств (невзирая на скромную пользу) при инфекциях верхних дыхательных путей. Она заключается в назначении антибиотика (либо выписке рецепта на его приобретение), который не будет применяться больным сразу же, а только в том случае, если симптоматика заболевания не улучшится в ходе лечения без антибиотиков. Период ожидания эффекта без антибиотиков в разных исследованиях колебался от менее 3 до 7 дней. Вариантом данной концепции может быть назначение врачами антибиотиков только тем пациентам, которые сами просят об этом либо, по мнению врачей, хотели бы их принимать, даже если сами врачи не видят неотложной необходимости в их назначении.
Отложенное назначение антибиотиков позволяет сократить их использование пациентами и снизить количество повторных визитов к врачам. Очевидными преимуществами отсроченного назначения антибиотиков являются: 1) образование пациентов и включение их в процесс принятия решения; 2) снижение стоимости лечения; 3) сокращение НЛЯ; 4) предупреждение возникновения резистентности в процессе лечения. Однако далеко не все врачи общей практики одобряют отсроченное назначение антибиотиков. Среди резонных возражений можно упомянуть опасения «пропустить» (вовремя не распознать) тяжелое заболевание, боязнь связанных с этим медико-юридических проблем, негативной реакции и упреков в некомпетентности со стороны пациентов, а также то обстоятельство, что снижение антибиотикорезистентности имеет значение для врачей и общества в целом, но мало интересует конкретного больного. Наконец, действенность отсроченного назначения антибиотиков у больных с предположительным БГСА-тонзиллофарингитом с точки зрения первичной профилактики ОРЛ в настоящее время должным образом не изучена.
Предупреждение инфекционных осложнений после травм, установки приспособлений, инвазивных диагностических или лечебных вмешательств можно рассмотреть на примерах профилактики: 1) менингита у больных с переломами основания черепа; 2) осложнений перед установкой внутриматочных устройств; 3) инфекций в области хирургического вмешательства (ИОХВ); 4) инфекционного эндокардита (ИЭ).
Аргументом в пользу профилактики менингита у больных с переломами основания черепа является увеличение риска инфицирования мозговых оболочек бактериями из околоносовых пазух, носоглотки и среднего уха. Риск менингита возрастает при просачивании цереброспинальной жидкости. В систематическом обзоре исследований использования антибиотиков для профилактики менингита у больных с переломами основания черепа (поиск данных до сентября 2005 г.) проанализированы результаты 5 РКИ и 17 нерандомизированных клинических исследований (КИ), в которых АБП сравнивалась с плацебо или отсутствием вмешательства. Авторы не выявили различий между сравниваемыми группами по влиянию на заболеваемость менингитами, общую смертность и смертность от менингитов, потребность в хирургическом вмешательстве у больных с просачиванием цереброспинальной жидкости [24].
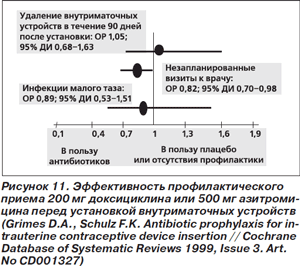
Эффективность профилактического приема антибиотиков (200 мг доксициклина или 500 мг азитромицина) перед установкой внутриматочных устройств сравнивали с плацебо или отсутствием вмешательства. В группе АБП установлено статистически значимое уменьшение незапланированных визитов к врачу (ОР 0,82; 95% ДИ 0,70–0,98) (рис. 11). Тем не менее ни на частоту развития инфекций малого таза, ни на вероятность удаления внутриматочных устройств в течение 90 дней после их установки АБП не влияла [25].
Под профилактическим применением антимикробных препаратов в хирургии понимают их назначение лицам без клинических и лабораторных признаков инфекции для предотвращения ее развития, а также при наличии признаков микробной контаминации, когда первичным методом лечения является хирургическое вмешательство [26, 27]. Целью такого применения является либо предотвращение инфекции, вызванной экзогенными микроорганизмами, либо предупреждение обострения, рецидивирования или генерализации латентной инфекции [26].
Объем бактериального загрязнения операционного поля является, вероятно, наиболее важным фактором, приводящим к возникновению ИОХВ [28]. Хирургические операции (и соответственно раны) подразделяют на чистые, условно чистые, загрязненные (контаминированные) и грязные (инфицированные). При чистых ранах риск послеоперационных нагноений не превышает 5 %, при условно чистых — 7–10 %, при загрязненных — 12–20 % и при грязных — более 20 % [29, 30]. Плановые операции при стерильном операционном поле относятся к чистым, в других случаях (операции на ротоглотке, пищеварительном тракте, женских половых органах и др.) — к условно чистым операциям.
Адекватная АБП не может заменить качественного ухода за больными, который включает в себя высокую оперативную технику, необходимую предоперационную подготовку пациента и операционной комнаты, квалифицированный уход за раной в послеоперационном периоде, меры по контролю над инфекциями в стационаре [31, с изменениями].
Избежать микробной контаминации операционной раны невозможно даже при идеальном соблюдении правил асептики и антисептики. К окончанию операции 80–90 % ран обсеменены микроорганизмами, преимущественно стафилококками [27]. Основное правило АБП заключается в создании адекватных плазменных концентраций соответствующего антибиотика непосредственно перед операцией, в течение операции и некоторое время спустя после нее, то есть именно тогда, когда имеет место максимальное загрязнение операционного поля [32]. За редкими исключениями АБП показана в тех случаях, когда ожидаемая частота послеоперационных инфекционных осложнений без применения антимикробных препаратов превышает 5 %. АБП может назначаться также при «чистых» вмешательствах на сердечно-сосудистой системе (операции на открытом сердце, аортокоронарное шунтирование), когда любое инфекционное осложнение чревато тяжелыми последствиями, при установке инородных тел (имплантация искусственного тазобедренного сустава), операциях по пересадке органов и тканей и в ряде других ситуаций [27].
АБП должна начинаться за 30–45 мин до нарушения целостности покровов тела (разреза кожи) [33]. Часто это момент вводного наркоза. Слишком раннее (более чем за 2 ч до разреза) или позднее (через 2–8 ч после разреза) введение антибиотика сопровождается существенным возрастанием риска ИОХВ (в 3–10 раз) [34]. Препарат вводится в полной терапевтической дозе. Потребность во введении повторных доз антибиотика (обычно одной или двух) зависит от длительности вмешательства и фармакокинетики препарата [32]. Введение второй дозы во время операции необходимо только при вмешательствах длительностью более 3 часов (либо если длительность операции в два раза превышает период полувыведения (Т1/2) антибиотика), а также в случаях массивной кровопотери (более 1500 мл) и при интраоперационной гемодилюции 15 мл/кг и более. Введение антибиотиков в течение более чем 24 ч после операции не оправданно [35].
Для АБП в хирургии наиболее приемлемыми с позиций клинической эффективности, экономической целесообразности и безопасности являются цефалоспорины 1-го (цефазолин) и 2-го (цефуроксим) поколений и ингибиторозащищенные пенициллины (амоксициллин/клавуланат). Детальные рекомендации по использованию антибиотиков с профилактической целью в хирургии содержатся в соответствующих руководствах [35, 36].
В основе АБП ИЭ лежит предупреждение транзиторной бактериемии, связанной с медицинскими вмешательствами и манипуляциями. Теоретическими основаниями в пользу применения антибиотиков для предупреждения ИЭ стали следующие обстоятельства: 1) бактериемия приводит к возникновению ИЭ у больных с аномалиями клапанов сердца; 2) после инвазивных вмешательств у многих пациентов возникает бактериемия; 3) в исследованиях на животных применение антибиотиков до бактериальной нагрузки существенно снижает риск ИЭ [37]. Тем не менее насколько эти факты применимы к людям in vivo, остается неясным. Более того, ИЭ нередко развивается у больных с неизмененными клапанами сердца (до 47 % в одном из недавних исследований во Франции) [38], а эти люди обычно не становятся объектами для АБП.
Ежедневное использование зубной щетки и жевание вызывают транзиторную стрептококковую бактериемию, которая в совокупности за год в тысячи и миллионы раз превосходит таковую вследствие экстракции одного зуба. Однако наличие прямой связи между чисткой зубов и жеванием, с одной стороны, и возникновением ИЭ — с другой никогда не было доказано. Более того: величина бактериемии в подобных случаях в 2–4 раза ниже пороговой величины для возникновения ИЭ у животных [39]. Нет доказательств и того, что длительность бактериемии коррелирует с риском возникновения ИЭ.
Частота, выраженность и продолжительность бактериемии существенно различаются при различных вмешательствах, поэтому оценить риск ИЭ весьма затруднительно. Остается неясным, какой именно из перечисленных факторов в большей степени ответственен за возникновение ИЭ. Нельзя исключить, что АБП перед инвазивными вмешательствами является скорее данью традиции, а соблюдение гигиены полости рта и кожи, вероятно, более значимо для профилактики ИЭ.
Несмотря на отсутствие прямых доказательств пользы от АБП ИЭ, большинство экспертов рекомендуют профилактическое использование антибиотиков у больных из групп высокого и (реже) умеренного риска во время вмешательств, связанных со значительным риском бактериемии [40]. К наиболее значимым факторам риска ИЭ относятся имеющиеся у больного структурные аномалии сердца, которые ассоциируются с турбулентным движением крови или повреждением поверхности эндокарда: протезированные клапаны сердца, гипертрофическая обструктивная кардиомиопатия, пролапс митрального клапана с клапанной регургитацией или утолщением створок клапана, приобретенный или врожденный стеноз аорты, «синие» врожденные пороки сердца, перенесенный в прошлом ИЭ.
После выявления наличия и выраженности факторов риска возникновения ИЭ у конкретного пациента оценивают вероятность появления значительной бактериемии в ходе планируемого вмешательства. Несмотря на обилие исследований, посвященных изучению бактериемии после различных диагностических и лечебных вмешательств, интерпретация их результатов затруднительна. Основная причина трудностей заключается в значительных методологических различиях между исследованиями, а именно:
— во времени забора крови для культурального исследования (от 1 до 20 мин после окончания вмешательства);
— в трактовке потенциальной значимости выделенных микроорганизмов (например, во включении или исключении коагулазонегативных стафилококков или анаэробов);
— в определении значительной бактериемии (с учетом вида микроорганизма, его количества и времени забора крови после окончания процедуры);
— в методах культурального исследования крови;
— в неспособности стандартизовать некоторые вмешательства или состояния (например, жевание) [41].
В группу вмешательств с наибольшим риском бактериемии входят:
— большинство манипуляций в стоматологии, в первую очередь любые инвазивные вмешательства или манипуляции на деснах;
— тонзиллэктомия;
— дилатация стриктур пищевода;
— склеротерапия варикозных вен;
— многие вмешательства на органах мочеполовой системы (включая трансректальную биопсию простаты);
— большинство открытых хирургических операций, затрагивающих слизистую оболочку дыхательных путей, кишечника, мочеполового тракта [40, 42–45].
В экспериментальных исследованиях было многократно подтверждено, что применение антибиотиков до начала индуцированной бактериемии предупреждает развитие ИЭ на поврежденных клапанах сердца [42]. Тем не менее в клинической медицине недостаточно доказательств целесообразности АБП. С одной стороны, лишь немногие пациенты из группы высокого риска принимают антибиотики с профилактической целью в тех случаях, когда это показано [46, 47], что затрудняет доказательство эффективности АБП. С другой стороны, исследования, в которых все же удалось продемонстрировать пользу АБП, также небезупречны. Хотя до настоящего времени в доступной литературе нет убедительных доказательств пользы АБП, ни одно из проведенных исследований не обладало достаточной мощностью, чтобы выявить хотя бы 20%-ную разницу между сравниваемыми группами [41].
Эффективность АБП никогда не была подтверждена в РКИ, а тестировалась только в исследованиях типа «случай — контроль». В 2-летнем исследовании у 275 пациентов в Нидерландах было установлено, что большинство случаев ИЭ обусловлено случайной бактериемией, а не инвазивными процедурами [48]. Даже в случае 100%-ной эффективности АБП способна предотвратить всего несколько заболеваний ИЭ в год. В исследовании, выполненном во Франции, стоматологические вмешательства также не были связаны с повышенным риском ИЭ [49]. Несмотря на наличие независимой ассоциации между удалением зубного камня и возникновением ИЭ, вызванного стрептококками полости рта, протективная эффективность АБП оказалась незначительной. Еще в одном исследовании в 54 госпиталях в США стоматологическое вмешательство в предшествующие 3 мес. с одинаковой частотой встречалось как у больных с ИЭ, так и у пациентов контрольной группы [46].
При этом негативные результаты приведенных исследований отнюдь не свидетельствуют о неэффективности АБП как таковой. Математические расчеты показывают, что риск возникновения ИЭ вследствие стоматологических вмешательств составляет 1 случай на 46 000 и снижается до 1 на 150 000 у пациентов, принимавших антибиотик с профилактической целью. Иными словами, огромное число профилактических доз антибиотиков будет необходимо для предупреждения ограниченного числа случаев ИЭ [50]. Большое количество заболеваний сердца, предрасполагающих к возникновению ИЭ, изобилие инвазивных процедур, сопровождающихся транзиторной бактериемией, необходимость включения огромного количества пациентов в РКИ для демонстрации эффективности АБП (более 6000 человек в каждую из групп) [37] делают невозможным проведение подобных исследований. Более того, организация РКИ, в котором бы тестировалась гипотеза, противоречащая общепринятой практике, повлекла бы за собой появление вопросов этического и юридического характера [37].
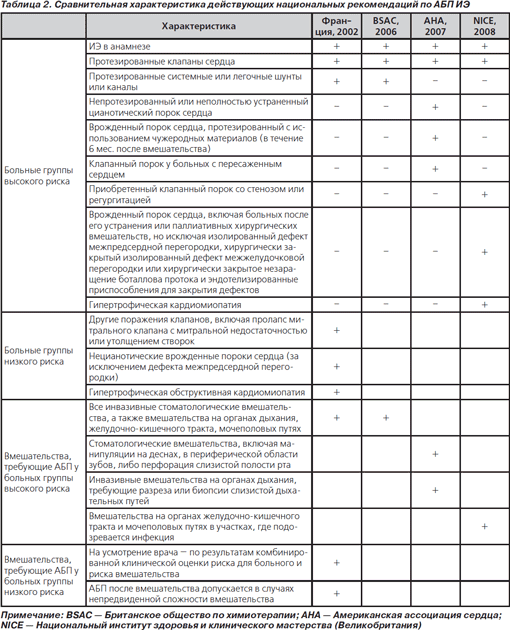
Предложение ограничить показания для АБП ИЭ только пациентами, способными получить максимальную пользу от этого, впервые прозвучало в 2002 г. в официальных французских рекомендациях [51]. Основными аргументами в пользу сокращения показаний к АБП были следующие: 1) в возникновении ИЭ предполагается существенная роль повседневной бактериемии; 2) для предупреждения одного случая ИЭ требуется введение огромного количества доз антибиотиков; 3) нехватка научных сведений для идентификации манипуляций, при которых следует проводить АБП [52]. Показания для АБП за последние 2 года были еще более сокращены (табл. 2) [53–55].
Профилактический прием антибиотиков показан при вмешательствах с высоким риском бактериемии и обычно не рекомендуется, если риск бактериемии низкий. На выбор средства для АБП влияют:
— видовой состав микробной флоры в месте вмешательства;
— спектр активности, стоимость, удобство применения антибиотика;
— аллергологический анамнез пациента.
В большинстве случаев средством выбора является амоксициллин. Этот недорогой препарат проявляет высокую активность в отношении стрептококков, обладает высокой биодоступностью и хорошей переносимостью. При невозможности перорального приема амоксициллина рекомендуется внутривенное (в/в) введение ампициллина. Детальные рекомендации по выбору и дозированию антибиотиков содержатся в соответствующих руководствах [52–58].
Эффективность АБП будет тем выше, чем выше концентрация препарата в крови к моменту начала манипуляции. Время достижения максимальной концентрации антибиотика в крови зависит от пути введения. Поэтому принимать антибиотик внутрь рекомендуется за 1 ч до начала процедуры. Инъекционные антибиотики вводятся за 30 мин до начала вмешательства.
Само по себе применение даже одной дозы антибиотика далеко не безобидно. Среди побочных эффектов при АБП заслуживает упоминания анафилаксия, причем риск смертельных анафилактических реакций может достигать 15–25 случаев на 1 млн человек [59]. Согласно другим данным, анафилаксия регистрируется в 4–10 случаях на 100 000 пациенто-доз при приеме амоксициллина внутрь [60] и в 15–20 случаях на 100 000 пациенто-доз при в/в введении ампициллина [41]. Приблизительно в 10 раз чаще встречаются другие нежелательные лекарственные явления, главным образом сыпи. К редким побочным эффектам относится колит, ассоциированный с Clostridium difficile, который может развиться даже при однократном применении антибиотика.
Влияние коротких курсов АБП ИЭ на возникновение антибиотикорезистентности остается неясным. Хотя связь между использованием антибиотиков и распространением резистентности к ним представляется логичной, в популяционных исследованиях она до настоящего времени убедительно не доказана [61–63].
Применение антибиотиков по эпидемическим показаниям при зоонозах (чума, сибирская язва) продолжается на всем протяжении экспозиции или вспышки заболевания. Препаратом выбора является доксициклин (по 100 мг внутрь 2 раза в сутки) либо фторхинолон (обычно ципрофлоксацин по 500 мг внутрь 2 раза в сутки). В случаях биотерроризма данные препараты принимаются в течение одной недели (чума), 2 недель (туляремия) или 60 дней (сибирская язва). В последнем случае длительность АБП базируется на наибольшей продолжительности инкубационного периода при ингаляции спор микроорганизма через носовые ходы.
К постэкспозиционной профилактике можно отнести применение антибиотиков: 1) при укусах млекопитающих; 2) у жертв сексуального насилия; 3) при контакте с больными коклюшем, менингитом и др.
Большинство инфекций, развивающихся при укусах млекопитающих, полимикробные, включая анаэробы. При укусах собак среди вероятных возбудителей следует назвать Pasteurella canis, P.multocida, Staphylococcus aureus, другие стафило- и стрептококки, нейссерии, дифтероиды и анаэробы, при укусах кошек — прежде всего P.multocida; S.aureus, другие стафило- и стрептококки, нейссерии, дифтероиды и анаэробы встречаются реже. При укусах человека (2–3 % от числа всех укусов млекопитающих, третье место по частоте после укусов собак и кошек) перечень вероятных возбудителей включает в себя Streptococcus spp., S.aureus, Eikenella corrodens, Haemophilus spp., анаэробы [64–66]. В структуре ран после укусов преобладают рваные раны (31–45 %) и поверхностные ссадины (30–43 %), несколько реже — колотые раны (13–34 %) [67].
При осложненных ранах после укусов млекопитающих (то есть затрагивающих глубокие структуры: кости, суставы, сухожилия и т.д.) всем больным сразу назначается антибактериальная терапия. При неосложненных ранах АБП умозрительно представляется оправданной, поскольку ожидаемая частота развития инфекций после укусов может достигать 50 %. На частоту инфекций влияют локализация раны (верхние конечности > лицо), кровоснабжение (передняя поверхность голени >> лицо), наличие сопутствующих заболеваний (сахарный диабет > отсутствие диабета), а также то, представитель какого именно вида млекопитающих укусил пострадавшего (человек > кошки >> собаки) [68].
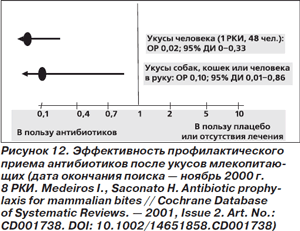
В Кокрейновском обзоре проанализированы результаты 8 РКИ (всего 674 пациента) [69]. Полученные данные не позволяют говорить о превосходстве АБП над плацебо при укусах млекопитающих, хотя эффективность АБП была продемонстрирована при укусах человека (в 1 РКИ), а также при укусах млекопитающими за руку (рис. 12). В частности, для предупреждения 1 случая инфекции при укусах млекопитающими за руку следует провести АБП у 4 человек. С другой стороны, авторы систематического обзора высказали предположение, что постэкспозиционная АБП не снижает частоту инфекций после укусов кошек и собак, однако сделать окончательное заключение не представлялось возможным из-за малого количества больных в РКИ. Тип раны (рваная, колотая) не влиял на эффективность постэкспозиционной профилактики.
Следует отметить, что в проанализированных РКИ тестировались различные антибиотики: пенициллин, оксациллин, диклоксациллин, ко-тримоксазол, эритромицин, цефалексин, цефазолин, цефаклор. Такое разнообразие могло негативно сказаться на результатах анализа.
В настоящее время постэкспозиционная АБП обычно рекомендуется:
— при укусах человека (если прокушена кожа);
— пациентам группы высокого риска при укусах животными (повреждения рук, ног, лица; колотые раны (особенно характерны для укусов кошек); потребность в хирургической обработке раны; раны с вовлечением суставов, сухожилий, связок; подозрение на переломы);
— при ушитых ранах;
— пациентам группы риска тяжелых осложнений раневой инфекции (сахарный диабет, цирроз печени, аспления, иммуносупрессия);
— больным с протезированными клапанами сердца либо при укусах, проксимальных к протезированному суставу.
АБП обычно не нужна, если со времени укуса прошло более 2 суток, а признаки местной или системной инфекции отсутствуют.
Несмотря на ограниченность данных об эффективности АБП вообще и отдельных антибиотиков в частности, кандидатами на АБП будут все пострадавшие от укусов человека и часть пациентов, которых покусали собаки или кошки (прежде всего те, кого укусили за руку). Большинство врачей, скорее всего, предпочтет назначить АБП и при укусах кошек, поскольку частота возникновения инфекций в таких случаях выше, чем при укусах собак, а в одном небольшом РКИ при укусах кошек (12 человек) различия в частоте инфекций у больных, получавших и не получавших антибиотики, едва не достигли статистической значимости (p < 0,06) [68, 69].
В качестве препарата выбора большинство экспертов рекомендуют амоксициллин/клавуланат [70, 71]. В одном уже довольно давнем РКИ эффективность этого препарата сравнивали с пенициллином (± диклоксациллин). Различия в клинической эффективности отсутствовали, однако переносимость амоксициллина/клавуланата была статистически значимо хуже [72].
У больных с повышенной чувствительностью к пенициллину предлагают использовать цефотаксим или цефтриаксон (при укусах собак и кошек) либо клиндамицин в сочетании с ко-тримоксазолом (при укусах человека) [68, 70]. Справедливости ради следует отметить, что выбор препаратов при непереносимости пенициллинов не ограничивается вышеперечисленными антибиотиками.
Наиболее частыми инфекциями у жертв сексуального насилия являются трихомониаз, бактериальный вагиноз, гонорея и хламидиоз. Однако все они широко распространены среди сексуально активных женщин, и обнаружение этих инфекций после изнасилования не обязательно свидетельствует о наличии между ними причинно-следственной связи [73].
Постэкспозиционная профилактика у жертв сексуального насилия складывается из 3 компонентов:
— вакцинации против гепатита В (без введения иммуноглобулина против гепатита В), которая производится сразу же (если пациентка ранее не была привита), а повторные дозы вакцины вводятся 1–2 и 4–6 мес. спустя после введения 1-й дозы;
— эмпирической АБП трихомониаза, гонореи, хламидиоза и бактериального вагиноза;
— неотложной контрацепции (при угрозе беременности) [73].
По этическим соображениям проведение РКИ для определения эффективности постэкспозиционной профилактики вряд ли возможно, поэтому рекомендуемые режимы АБП у жертв сексуального насилия являются продуктом общего согласия экспертов (консенсуса). В частности, в последних по времени опубликования рекомендациях Центров по контролю над заболеваниями (CDC) США предлагается использовать следующий режим АБП: цефтриаксон 125 мг внутримышечно (в/м) однократно + метронидазол 2 г внутрь однократно + азитромицин 1 г внутрь однократно или доксициклин 100 мг внутрь 2 раза в сутки в течение 7 дней.
Эффективность предлагаемых режимов АБП в предупреждении инфекций не изучена. Следует помнить и о возможности возникновения НЛЯ, прежде всего со стороны желудочно-кишечного тракт. Допускается использование противорвотных средств. Во время первого и — при необходимости — последующих осмотров следует информировать пациентку: 1) о симптомах заболеваний, передающихся половым путем, необходимости неотложного осмотра в случае их появления и 2) о необходимости воздержания от половых сношений до завершения АБП этих заболеваний [73].
АБП при контакте с больными коклюшем и менингитом наиболее эффективна, если начата в течение первых суток после тесного контакта. Известно, что противококлюшный иммунитет снижается спустя 5–10 лет после введения последней дозы вакцины. Постэкспозиционная профилактика (после контакта с больным коклюшем) показана бессимптомным контактым лицам (если от начала кашля у больного коклюшем прошло не более 21 дня) — при домашних контактах и в замкнутых коллективах, а также женщинам в 3-м триместре беременности и детям в возрасте до 12 мес. Препаратом выбора является азитромицин, который назначается:
— детям в возрасте менее 6 мес. — по 10 мг/кг/сут в течение 5 дней;
— детям 6 мес. и старше — по 10 мг/кг (максимум 500 мг) в 1-й день, затем — 5 мг/кг (максимум 250 мг) со 2-го по 5-й день;
— взрослым — по 500 мг в 1-й день, затем — 250 мг со 2-го по 5-й день [74].
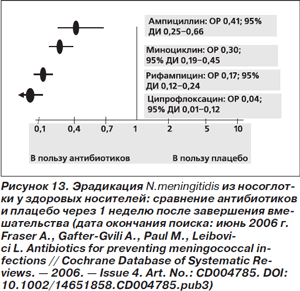
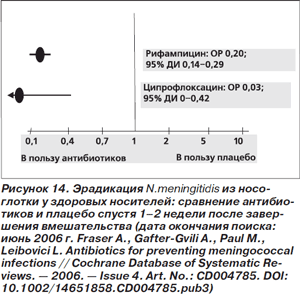
Эффективность антибиотиков в эрадикации Neisseria meningitidis из носоглотки у здоровых носителей была неоднократно подтверждена в плацебо-контролируемых исследованиях. При этом польза от применения антибиотиков сохранялась спустя 1–2 недели (рис. 13, 14), а при использовании рифампицина — и спустя 4 недели после завершения вмешательства [75]. Поэтому при контакте с больным менингитом, вызванным N.meningitidis, рекомендуется АБП. К группе высокого риска относятся лица, находившиеся в близком контакте с пациентом не менее 4 ч в течение недели, предшествовавшей началу заболевания (домашние контакты, детские сады), а также контактировавшие со слюной пациента. Рекомендуется либо однократный прием фторхинолона (например, ципрофлоксацина в дозе 500 мг внутрь), либо АБП рифампицином по 600 мг внутрь 2 раза в сутки на протяжении 2 дней [57, 71]. Рекомендации по АБП менингитов, вызванных Haemophilus influenzae, тип B, и ряда других инфекций также содержатся в упомянутых руководствах.
Еще одним направлением профилактического использования антибиотиков является предупреждение нозокомиальных инфекций у госпитализированных больных. Например, нозокомиальная пневмония (НП) развивается у 0,5–1,0 % госпитализированных больных и является самой распространенной среди инфекций, связанных с оказанием медицинской помощи, которые могут привести к гибели пациента [76]. При возникновении НП длительность пребывания больного в стационаре увеличивается на 7–9 дней [77]. НП, развившаяся у пациентов, находящихся на искусственной вентиляции легких (ИВЛ), получила название вентилятор-ассоциированной пневмонии (ВАП). Смертность при ВАП составляет 24–50 % и достигает 76 % при инфекциях, вызванных множественноустойчивыми патогенами [78]. На долю ВАП приходится до 25 % всех инфекций в отделениях реанимации и интенсивной терапии (ОРИТ). Риск заболевания ВАП самый высокий в ранние сроки пребывания больного в ОРИТ и составляет 3 % в сутки в первые 5 дней ИВЛ, затем — 2 % в сутки в последующие 5 суток и далее — 1 % в сутки [79].
Одним из вариантов профилактики НП, и в особенности ВАП, с помощью антимикробных средств является селективная деконтаминация пищеварительного тракта (СДПТ), которая представляет собой применение системных антибиотиков — самостоятельно или в комбинации с невсасывающимися антибиотиками местного действия. Данные доказательной медицины об эффективности СДПТ для предупреждения нозокомиальных инфекций органов дыхания и снижения смертности представлены на рис. 15.
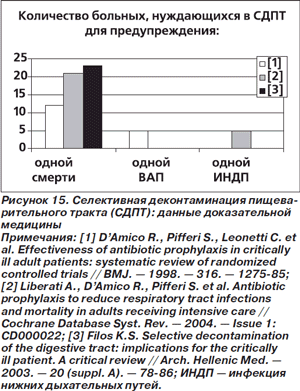
Лучшим методом СДПТ является сочетанное использование системных антибиотиков и невсасывающихся антибактериальных средств местного действия. Профилактика с помощью одних только невсасывающихся антибиотиков сопровождается снижением респираторных инфекций, но не смертности. Системное введение антимикробных средств с профилактической целью (без дополнительного применения местных антибиотиков) сопровождается снижением риска ВАП у больных с неврологическими травмами или ожогами, находящихся на ИВЛ; позитивное влияние на смертность убедительно не доказано [80].
Оптимальные режим и длительность СДПТ неизвестны. В большинстве РКИ СДПТ проводилась на протяжении всего периода пребывания больного в ОРИТ, причем системные антибиотики вводились на протяжении лишь 3–4 дней, хотя длительность их применения могла изменяться при лечении сепсиса. В целом, для СДПТ следует использовать комбинацию антибиотиков местного и системного действия, активных в отношении грамотрицательных палочек. Выбор режима СДПТ должен опираться на данные об антибиотикочувствительности локальной флоры [80].
Несмотря на отдельные публикации, нет убедительных доказательств негативного влияния СДПТ на возникновение и распространение антибиотикорезистентности. Применение СДПТ следует дополнять совершенствованием мер по контролю над инфекциями в стационаре и проспективным наблюдением за динамикой антибиотикочувствительности ключевых возбудителей для своевременного выявления и устранения возможных проблем.
Различия в системах здравоохранения и в стоимости ресурсов в разных странах не позволяют использовать результаты оценки стоимости/эффективности СДПТ, за исключением выполненных в данном отделении стационара. Хотя начальные расходы на внедрение СДПТ могут быть выше, чем при традиционном лечении больных, использование СДПТ может быть эффективным с точки зрения расходов на одного выжившего.
Подводя итог обсуждению, можно сделать вывод, что если ожидаемая длительность механической вентиляции легких у больных, госпитализированных в ОРИТ, превышает 48 ч, для предупреждения возникновения ВАП следует использовать СДПТ [80].
Классическими примерами вторичной АБП являются применение антибиотиков у больных, перенесших ОРЛ, и при рецидивирующих циститах.
Вторичная профилактика ОРЛ направлена на предупреждение повторных атак и прогрессирования заболевания у перенесших его лиц. Ввиду ограниченных ресурсов в развивающихся странах выдвигаются предложения основывать популяционный подход к предупреждению ОРЛ и ревматических пороков сердца на вторичной, а не первичной профилактике ОРЛ [81]. Так, в одном из исследований было показано, что при вторичной профилактике ОРЛ для приобретения 1 DALY (то есть одного года жизни, утраченного в результате инвалидности) и предотвращения 1 смерти средств затрачивается почти в 8 раз меньше, чем при первичной профилактике [14].
Эффективность пенициллина для вторичной профилактики ОРЛ изучена в недавнем метаанализе [82]. Поиск РКИ, пригодных для метаанализа, производился до февраля 2005 г. включительно. В окончательный анализ вошли 9 РКИ и квази-РКИ у больных с анамнестическими указаниями на ОРЛ (3008 пациентов) плохого методологического качества. Авторы метаанализа поставили перед собой 3 основных вопроса:
1) превосходит ли пенициллин контроль (плацебо/отсутствие АБП)?
2) сопоставимы ли в/м введение пенициллина и прием пенициллинов внутрь?
3) превосходит ли в/м введение пенициллина каждые 2–3 нед. его же введение в/м с интервалом в 4 нед.?
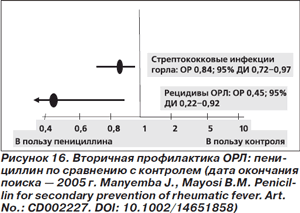
Из 3 РКИ (1301 больной), в которых эффективность вторичной профилактики ОРЛ пенициллином сравнивалась с таковой контроля, пенициллин превосходил контроль только в 1 РКИ (рис. 16). К сожалению, из-за гетерогенности данных метаанализ невозможен, однако в действенности вторичной профилактики ОРЛ как таковой вряд ли кто-то всерьез сомневается.
При сравнении эффективности парентеральной и пероральной АБП ОРЛ вывод был однозначным: во всех 4 РКИ (1098 больных) продемонстрировано превосходство в/м введения пенициллина.
Эффективность парентерального введения пенициллина для вторичной профилактики ОРЛ через краткие (каждые 2–3 нед.) и традиционные (каждые 4 нед.) интервалы времени сравнивалась в 2 РКИ: в 1 РКИ (360 больных) — пенициллин в/м каждые 2 нед. по сравнению с введением каждые 4 нед., еще в 1 РКИ (249 больных) — пенициллин в/м каждые 3 нед. и каждые 4 нед. В обоих исследованиях более частое введение пенициллина ассоциировалось со снижением риска стрептококковых инфекций горла, а применение пенициллина каждые 2 нед. — и со статистически значимым уменьшением рецидивов ОРЛ (рис. 17) [82].
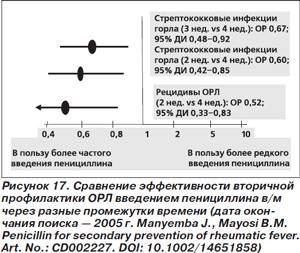
Несмотря на десятилетия использования пенициллина в клинической практике, БГСА — возбудители ОРЛ — сохраняют к нему 100%-ную чувствительность. Поэтому для вторичной профилактики ОРЛ используют регулярное введение пенициллина пролонгированного действия (бензатинбензилпенициллина), который выпускается в разных лекарственных формах. Применение данного препарата в форме бициллина-5 позволило существенно (в 4–12 раз) снизить частоту повторных ревматических атак и, следовательно, повысить продолжительность жизни больных с ревматическими пороками сердца [83]. В то же время в литературе имеются указания на недостаточную эффективность бициллина-5 у значительной части пациентов. В настоящее время высокоэффективным и безопасным лекарственным средством вторичной профилактики ОРЛ является бензатинбензилпенициллин в дозе 1,2 млн ЕД (детям с массой тела < 30 кг — 600 тыс. ЕД) внутримышечно каждые 3–4 недели [84]. Другие пролонгированные лекарственные формы пенициллина (в частности, бициллин-5) не являются приемлемыми для проведения вторичной профилактики ОРЛ, поскольку не соответствуют фармакокинетическим требованиям, предъявляемым к превентивным препаратам [85].
Альтернативой бензатинбензилпенициллину, в соответствии с рекомендациями комитета экспертов ВОЗ, являются феноксиметилпенициллин (по 250 мг внутрь 2 раза в сутки) и — при непереносимости пенициллинов — эритромицин по 250 мг внутрь 2 раза в сутки [84].
Рекомендации по длительности АБП ОРЛ противоречивы. Некоторые зарубежные авторы предлагают проводить ее до достижения 30-летнего возраста, мотивируя данную рекомендацию ссылками на редкость БГСА-тонзиллофарингитов и ОРЛ у лиц старше 30 лет [57]. Более адаптированными к условиям нашей страны являются предложения проводить АБП не менее 5 лет у лиц, перенесших ОРЛ без кардита, а у больных, перенесших первичную или повторную атаку заболевания с поражением сердца (особенно при наличии признаков формирующегося/сформированного порока сердца) — более 5 лет или пожизненно [86].
Пожалуй, наиболее четко рекомендации по длительности вторичной АБП представлены в докладе комитета экспертов ВОЗ [84]. АБП следует проводить:
— в течение 5 лет после последнего эпизода ОРЛ или до достижения 18-летнего возраста (выбирается более продолжительный курс);
— при нетяжелом или излеченном кардите — в течение 10 лет после последнего эпизода ОРЛ или до достижения 25-летнего возраста (выбирается более продолжительный курс);
— при более тяжелом кардите или хирургическом вмешательстве на клапанах сердца — пожизненно.
Для уменьшения болезненности инъекций бензатинбензилпенициллина предлагаются следующие подходы:
— использование игл малого размера;
— увеличение объема растворителя [87];
— добавление 1% раствора лидокаина или прокаиновой (новокаиновой) соли бензилпенициллина [88, 89].
Рецидивирующими называются циститы, сопровождающиеся клинической симптоматикой, которые возникают после клинического излечения предшествующего эпизода цистита — в результате антибактериальной терапии или (реже) спонтанного. Они часто встречаются у молодых здоровых женщин с анатомически и физиологически нормальными мочевыми путями.
Подавляющее большинство рецидивов цистита представляют собой реинфекцию (повторное инфицирование другим штаммом того же вида или другим видом микроорганизмов). В клинической практике рецидивом обычно называют повторный эпизод цистита, вызванный тем же самым видом микроорганизма, что и предшествующий эпизод, при условии, что повторный эпизод развился в течение 2 недель после завершения предшествующего лечения. Если повторное заболевание возникло позже, чем через 2 недели после завершения лечения предыдущего эпизода цистита, говорят о реинфекции [90].
В настоящее время в клинической практике используются различные варианты профилактики рецидивирующих циститов:
1) прием низких доз антибактериальных средств однократно на ночь;
2) однократный прием антибиотика после полового акта;
3) самостоятельный прием антибиотика при появлении клинической симптоматики;
4) прием клюквенного сока/концентрата;
5) иммуноактивная профилактика:
— иммуноактивные фракции E.coli внутрь;
— в/м или интравагинальная иммунизация убитыми (нагреванием) уропатогенными бактериями;
6) опорожнение мочевого пузыря после полового акта;
7) у женщин в постменопаузальном периоде — периуретральное и интравагинальное применение гормональных кремов.
Антимикробная профилактика часто рецидивирующих циститов (более 2 обострений в течение 6 мес. или более 3 обострений в течение года) назначается после эрадикации (уничтожения) имеющейся инфекции, что должно быть подтверждено отрицательными результатами культурального исследования мочи через 1–2 недели после завершения лечения. В клинических исследованиях доказана эффективность трех режимов АБП рецидивирующих циститов:
— прием низких доз антибактериальных средств однократно на ночь;
— однократный прием антибиотика после полового акта;
— самостоятельный прием антибиотика при появлении клинической симптоматики.
Последний из них следует рассматривать скорее как антибактериальную терапию, а не профилактику.
Длительная антимикробная профилактика по сравнению с плацебо или с прошлым опытом пациента снижает частоту рецидивов на 95 % (с 2,0–3,0 случая ИМП у одного пациента в год до 0,1–0,2) [91–93]. Клиническая и микробиологическая эффективность длительного профилактического приема антибиотиков при рецидивирующих циститах была проанализирована в систематическом обзоре (рис. 18) [95]. Длительность АБП в исследованиях, включенных в окончательный анализ, колебалась от 2 мес. (2 РКИ) до 6 мес. (8 РКИ). Среди тестировавшихся антибиотиков (обычно — в низких дозах) были представители разных классов: цефалоспорины, ко-тримоксазол, нитрофураны, фторхинолоны. Результаты анализа свидетельствуют о высокой эффективности предлагаемого варианта АБП. Любопытно, что с увеличением частоты половых сношений (с не более 2 до 3 и более в неделю) частота микробиологических рецидивов возрастала в группе плацебо и не изменялась в группе АБП.
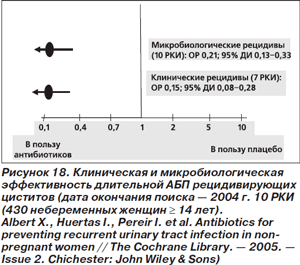
Следует отметить и ограничения данного исследования. Во-первых, в случае наступления рецидива АБП прекращали во всех РКИ. Поэтому остается открытым вопрос о перспективах дальнейшего использования с профилактической целью антибиотика, на фоне приема которого развился рецидив. Не представляется также возможным установить оптимальный антибиотик и его дозу для АБП.
Недостатком длительной антибиотикопрофилактики является и ее неоптимальная переносимость. В группе АБП по сравнению с плацебо статистически значимо возрастала частота нетяжелых НЛЯ (зуд во влагалище, тошнота) (ОР 2,36; 95% ДИ 1,22–4,54) и недостоверно — число отказов от продолжения АБП из-за НЛЯ (ОР 1,58; 95% ДИ 0,47–5,28) [94].
Еще один недостаток длительной АБП — отсутствие долгосрочного влияния на исходную частоту инфекций. Так, после прекращения даже длительной АБП примерно 60 % женщин реинфицируются в ближайшие 3–4 мес. [95].
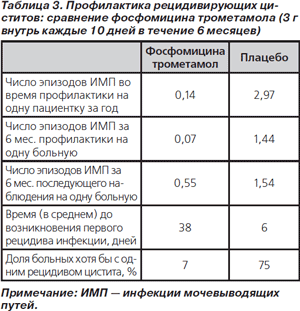
В упомянутый выше систематический обзор не вошло опубликованное позднее плацебо-контролируемое РКИ эффективности профилактики рецидивирующих циститов фосфомицина трометамолом. Антибиотик назначался в разовой дозе 3 г внутрь каждые 10 дней в течение 6 мес. В исследование были включены 302 небеременные женщины, страдающие рецидивирующими циститами. Результаты исследования представлены в табл. 3 [96]. Очевидное достоинство фосфомицина трометамола — возможность принимать препарат 1 раз в 10 дней, что привлекательно с точки зрения повышения комплаентности больных.
Большинство авторов рекомендуют принимать антибактериальные препараты в течение 6 мес. однократно на ночь. Однако после прекращения профилактики у большинства женщин частота рецидивов возвращается к исходному уровню. В подобных ситуациях рекомендуется более длительная профилактика — до 2 и более лет [97].
Многие вопросы, связанные с длительной АБП рецидивирующих циститов, в настоящее время далеки от разрешения. Остается неясным, коррелирует ли число рецидивов в анамнезе с эффективностью АБП. Предстоит еще изучить, как длительная АБП влияет на распространение резистентности. Рекомендации по продолжительности АБП и сегодня в большей мере представляют собой мнения отдельных экспертов, нежели установленные научные факты. Не вполне понятно, при каких условиях начинать АБП. В частности, мнения экспертов варьируют в широких пределах: АБП рецидивирующих циститов должна начинаться при минимум двух — максимум шести рецидивах в год.
У больных, у которых прослеживается связь между половыми сношениями и рецидивами ИМП, профилактический прием антибиотиков после полового акта может быть более приемлемым режимом, нежели ежедневная длительная профилактика. В едва ли не единственном до настоящего времени плацебо-контролируемом исследовании применение ко-тримоксазола в течение 2 ч после полового акта оказалось эффективным и при частых, и при редких половых сношениях (рис. 19). Частота рецидивов в группе ко-тримоксазола составила 0,3 случая на 1 человека в год, в то время как в группе плацебо — 3,6 [98]. Сходные результаты при использовании других антибактериальных средств были получены во многих неконтролируемых исследованиях. Потребление антибиотиков в случае их профилактического приема после полового сношения значительно ниже, чем при ежедневной длительной профилактике.
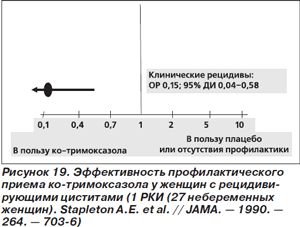
К недостаткам плацебо-контролируемого РКИ ко-тримоксазола следует отнести малое количество больных (27 пациенток). Обращает на себя внимание и тот факт, что НЛЯ были зарегистрированы у 4 из 16 человек, получавших ко-тримоксазол, в то время как в группе плацебо — ни у одной из 11 больных.
В 1 РКИ сравнили эффективность АБП после полового акта с эффективностью длительной АБП [99]. 135 женщин были рандомизированы в 2 группы профилактики ципрофлоксацином по 125 мг внутрь либо после полового акта, либо ежедневно. Число микробиологических рецидивов на 1 человека в год в группе приема после полового акта оказалось равным 0,46, в группе постоянного приема — 0,42 (p = 0,80). Не было выявлено различий и в частоте НЛЯ: в группе приема после полового акта они зарегистрированы у 6 % пациенток по сравнению с 14 % в группе постоянного приема (ОР 0,40; 95% ДИ 0,13–1,24).
Самолечение трехдневными курсами ко-тримоксазола или фторхинолонов можно рекомендовать женщинам, не желающим принимать антибиотики в течение длительного времени, при условии, что у них:
— имеются бесспорные документальные подтверждения рецидивов цистита;
— не вызывает сомнений достаточная мотивация и готовность соблюдать предписания врачей;
— сложились хорошие рабочие отношения с медработниками (если симптомы цистита не исчезли полностью за 48 часов, пациентке следует обратиться к медработникам за помощью);
— отсутствует возможность своевременного обращения за медицинской помощью [100].
Таким образом, в настоящее время накоплены доказательства эффективности применения антибиотиков с профилактической целью в одних клинических ситуациях и неэффективности/нецелесообразности — в других. В ряде случаев АБП показана не всей совокупности людей, у которых имеется риск возникновения/повторной атаки/рецидива инфекции, а только пациентам группы высокого риска. Длительность АБП, путь введения и дозы антибиотиков следует определять с учетом данных доказательной медицины, а в их отсутствие — с учетом мнения экспертов. Решение о назначении АБП должно приниматься с учетом стоимости вмешательства, его переносимости, а также риска возникновения и распространения резистентности.
Резюме
1. Профилактика инфекций не ограничивается одним лишь использованием медикаментов (не только антибиотиков!), а включает в себя комплекс мер: осуществление противоэпидемических мероприятий, соблюдение гигиенических рекомендаций, вакцинацию и т.д.
2. Показаниями к первичной антибиотикопрофилактике могут быть:
— предупреждение бактериальных инфекций у здоровых людей и у больных с сопутствующими заболеваниями, в том числе у пациентов с болезнями вирусной этиологии;
— недопущение развития ряда системных заболеваний, связанных с определенными патогенами (например, острой ревматической лихорадки);
— предупреждение инфекционных осложнений после травм, установки приспособлений, инвазивных диагностических или лечебных вмешательств;
— предупреждение бактериальных инфекций по эпидемическим показаниям, к которому примыкает постэкспозиционная профилактика;
— профилактика нозокомиальных инфекций у госпитализированных больных.
3. Вторичная профилактика предполагает недопущение (или значительное уменьшение случаев) повторных заболеваний/атак/рецидивов инфекционного/постинфекционного заболевания, которое пациент перенес ранее.
4. Решение о назначении антибиотиков с профилактической целью должно базироваться на доказательствах эффективности/нецелесообразности данного вмешательства, в том числе его стоимости, переносимости, связи с распространением резистентности, а также нужно учитывать группы риска, в которых оправданно использование антибиотикопрофилактики. Выбор антибиотика, дозы, пути и длительности его введения производится с учетом предполагаемой этиологии заболевания, которое предстоит предупредить, данных доказательной медицины и/или рекомендаций экспертов.
5. Назначение азитромицина с профилактической целью 8–9 здоровым молодым людям (призванным на военную службу и находящимся в учебных лагерях) позволяет предупредить один случай внебольничной пневмонии. Негативными последствиями антибиотикопрофилактики являются возрастание риска нежелательных лекарственных явлений и возникновение резистентности к используемым антибиотикам у клинически важных патогенов.
6. Антибиотикопрофилактика азитромицином и/или рифабутином позволяет статистически значимо снизить частоту инфекций, вызванных комплексом Mycobacterium avium, у ВИЧ-инфицированных. При этом остаются неизвестными частота инфекций, вызванных Pneumocystis jiroveci или вирусами, влияние антибиотикопрофилактики на распространение резистентности к использованным антибиотикам среди условно-патогенных микроорганизмов и целесообразность данного вмешательства с экономической точки зрения.
7. Антибиотики не следует назначать для профилактики бактериальных осложнений при простуде у взрослых и детей. Хотя польза от применения антибиотиков при остром гнойном и серозном рините установлена, их рутинное назначение рекомендовать не следует, поскольку подавляющее большинство больных выздоравливают без антибиотиков. Более того, у взрослых лечение антибиотиками сопровождается возрастанием числа нежелательных лекарственных явлений.
8. Первичная профилактика острой ревматической лихорадки посредством антибактериальной терапии тонзиллофарингита (ангины) представляется ресурсоемкой и затратной с экономической точки зрения. Тонзиллофарингит, вызванный S.pyogenes, невозможно диагностировать по клиническим или лабораторным признакам либо их комбинации. В пользу вероятного бактериального тонзиллофарингита свидетельствует наличие ≥ 3 критериев Центора: наличие экссудата на миндалинах, болезненность передних шейных лимфатических узлов, отсутствие кашля и лихорадка в анамнезе данного заболевания. Антибактериальная терапия больных с бактериальным фарингитом снижает риск возникновения острой ревматической лихорадки примерно в 3 раза, а лечение пенициллином — в 5 раз.
9. Препаратами выбора для первичной профилактики острой ревматической лихорадки являются β-лактамные антибиотики (предпочтительнее — цефалоспорины), а при аллергии на β-лактамы — макролиды. При использовании пенициллинов длительность терапии должна составлять 10 дней. Оптимальная продолжительность лечения цефалоспоринами и макролидами точно не установлена. При назначении цефалоспоринов разумно придерживаться общепринятых 10-дневных курсов (до получения данных о сравнительной эффективности кратких и традиционных курсов терапии). Макролиды, по-видимому, могут назначаться короткими курсами (4–5 дней).
10. Назначение антибиотиков для профилактики менингита у больных с переломами основания черепа и просачиванием цереброспинальной жидкости не оказывает позитивного влияния на заболеваемость менингитами, общую смертность и смертность от менингитов, потребность в хирургическом вмешательстве.
11. Профилактический прием доксициклина или азитромицина перед установкой внутриматочных устройств не влияет ни на вероятность их удаления в течение 90 дней после установки, ни на частоту развития инфекций малого таза, хотя и сопровождается статистически значимым уменьшением незапланированных визитов к врачу.
12. Под профилактическим применением антимикробных препаратов в хирургии подразумевается их назначение лицам без клинических и лабораторных признаков инфекции для предотвращения ее развития, а также при наличии признаков микробной контаминации, когда первичным методом лечения является хирургическое вмешательство. К задачам такого применения можно отнести предотвращение инфекции, вызванной экзогенными микроорганизмами, либо предупреждение обострения, рецидивирования или генерализации латентной инфекции.
13. Адекватная антибиотикопрофилактика не может заменить качественного ухода за больными, который включает в себя высокую оперативную технику, должную предоперационную подготовку пациента и операционной комнаты, квалифицированный уход за раной в послеоперационном периоде, меры по контролю над инфекциями в стационаре.
14. Антибиотикопрофилактика показана в тех случаях, когда ожидаемая частота послеоперационных инфекционных осложнений без применения антимикробных препаратов превышает 5 %. С профилактической целью антибиотики могут назначаться также при «чистых» вмешательствах на сердечно-сосудистой системе (операции на открытом сердце, аортокоронарное шунтирование), при установке инородных тел (имплантация искусственного тазобедренного сустава), операциях по пересадке органов и тканей и в ряде других ситуаций.
15. Антибиотикопрофилактика должна начинаться за 30–45 мин до нарушения целостности покровов тела (разреза кожи). Препарат вводится в полной терапевтической дозе. Введение второй дозы во время операции необходимо только при вмешательствах длительностью более 3 часов (либо если длительность операции в два раза превышает период полувыведения антибиотика), а также в случаях массивной кровопотери (более 1500 мл) и при интраоперационной гемодилюции 15 мл/кг и более. Введение антибиотиков в течение более чем 24 ч после операции не оправданно.
16. С позиций клинической эффективности, экономической целесообразности и безопасности наиболее приемлемыми для антибиотикопрофилактики в хирургии являются цефалоспорины 1-го (цефазолин) и 2-го (цефуроксим) поколений и ингибиторозащищенные пенициллины (амоксициллин/клавуланат).
17. Эффективность антибиотикопрофилактики инфекционного эндокардита никогда не была подтверждена в рандомизированных клинических исследованиях, а тестировалась только в исследованиях типа «случай — контроль». Большое количество заболеваний сердца, предрасполагающих к возникновению инфекционного эндокардита, изобилие инвазивных процедур, сопровождающихся транзиторной бактериемией, необходимость включения огромного количества пациентов в рандомизированные клинические исследования для демонстрации эффективности антибиотикопрофилактики (более 6000 человек в каждую из групп) делают невозможным проведение подобных исследований. Более того, организация рандомизированного клинического исследования, в котором бы тестировалась гипотеза, противоречащая общепринятой практике, повлекла бы за собой вопросы этического и юридического характера.
18. Аргументы в пользу сокращения показаний к антибиотикопрофилактике инфекционного эндокардита следующие:
— в возникновении заболевания предполагается существенная роль повседневной бактериемии;
— для предупреждения одного случая инфекционного эндокардита требуется введение огромного количества доз антибиотиков;
— нехватка научных сведений для идентификации манипуляций, при которых следует проводить антибиотикопрофилактику.
19. Профилактический прием антибиотиков показан при вмешательствах с высоким риском бактериемии и обычно не рекомендуется, если риск бактериемии низкий. На выбор антибиотика влияют:
— видовой состав микробной флоры в месте вмешательства;
— спектр активности, стоимость, удобство применения антибиотика;
— аллергологический анамнез пациента.
20. В большинстве случаев средством выбора является амоксициллин. При невозможности перорального приема амоксициллина рекомендуется внутривенное введение ампициллина.
21. Негативное влияние коротких курсов антибиотикопрофилактики инфекционного эндокардита на возникновение антибиотикорезистентности в популяционных исследованиях убедительно не доказано.
22. Применение антибиотиков по эпидемическим показаниям при зоонозах (чума, сибирская язва) продолжается на всем протяжении экспозиции или вспышки заболевания.
23. Назначение антибиотиков с профилактической целью при укусах млекопитающих рекомендуется:
— при укусах человека (если прокушена кожа);
— пациентам группы высокого риска при укусах животных (повреждения рук, ног, лица; колотые раны (особенно характерны для укусов кошек); потребность в хирургической обработке раны; раны с вовлечением суставов, сухожилий, связок; подозрение на переломы);
— при ушитых ранах;
— пациентам группы риска тяжелых осложнений раневой инфекции (сахарный диабет, цирроз печени, аспления, иммуносупрессия);
— больным с протезированными клапанами сердца либо при укусах, проксимальных к протезированному суставу.
24. Препарат выбора при укусах млекопитающих — амоксициллин/клавуланат. У больных с повышенной чувствительностью к пенициллину можно использовать цефотаксим или цефтриаксон (при укусах собак и кошек) либо клиндамицин в сочетании с ко-тримоксазолом (при укусах человека). Если со времени укуса прошло более 2 суток, а признаки местной или системной инфекции отсутствуют, антибиотики обычно не назначают.
25. Постэкспозиционная профилактика у жертв сексуального насилия складывается из 3 компонентов: 1) вакцинации против гепатита В (без введения иммуноглобулина против гепатита В), которая производится сразу же (если пациентка ранее не была привита), а повторные дозы вакцины вводятся спустя 1–2 и 4–6 мес. после введения 1-й дозы; 2) эмпирической антибиотикопрофилактики трихомониаза, гонореи, хламидиоза и бактериального вагиноза; 3) неотложной контрацепции (при угрозе беременности). В соответствии с рекомендациями Центров по контролю над заболеваниями (CDC) США предлагается использовать следующий режим антибиотикопрофилактики: цефтриаксон 125 мг внутримышечно однократно + метронидазол 2 г внутрь однократно + азитромицин 1 г внутрь однократно или доксициклин 100 мг внутрь 2 раза в сутки в течение 7 дней.
26. После контакта с больным коклюшем антибиотики с профилактической целью назначаются бессимптомным контактным лицам (если от начала кашля у больного коклюшем прошло не более 21 дня) — при домашних контактах и в замкнутых коллективах, а также женщинам в 3-м триместре беременности и детям в возрасте до 12 мес. Препаратом выбора является азитромицин.
27. Антибиотикопрофилактика показана при контакте с больным менингитом, вызванным N.meningitidis. К группе высокого риска относятся лица, находившиеся в близком контакте с пациентом не менее 4 ч в течение недели, предшествовавшей началу заболевания (домашние контакты, детские сады), а также контактировавшие со слюной пациента. Рекомендуется либо фторхинолон однократно, либо прием рифампицина на протяжении 2 дней.
28. Если ожидаемая длительность механической вентиляции легких у больных, госпитализированных в отделения реанимации и интенсивной терапии, превышает 48 ч, для предупреждения возникновения вентилятор-ассоциированных пневмоний следует использовать селективную деконтаминацию пищеварительного тракта. Обычно рекомендуется сочетанное применение системных антибиотиков, активных в отношении грамотрицательных палочек, и невсасывающихся антибактериальных средств местного действия. Оптимальные режим и длительность селективной деконтаминации пищеварительного тракта неизвестны. Выбор режима профилактики должен опираться на данные об антибиотикочувствительности локальной флоры.
29. В настоящее время отсутствуют убедительные доказательства негативного влияния селективной деконтаминации пищеварительного тракта на возникновение и распространение антибиотикорезистентности.
30. Бензатинбензилпенициллин в дозе 1,2 млн ЕД (детям с массой тела < 30 кг — 600 тыс. ЕД) внутримышечно каждые 3–4 недели является высокоэффективным и безопасным средством вторичной профилактики острой ревматической лихорадки. Профилактика рекомендуется:
— в течение 5 лет после последней атаки острой ревматической лихорадки или до достижения 18-летнего возраста (выбирается более продолжительный курс);
— при нетяжелом или излеченном кардите — в течение 10 лет после последней атаки острой ревматической лихорадки или до достижения 25-летнего возраста (выбирается более продолжительный курс);
— при более тяжелом кардите или хирургическом вмешательстве на клапанах сердца — пожизненно.
31. Для уменьшения болезненности инъекций бензатинбензилпенициллина целесообразно:
— использовать иглы малого размера;
— увеличивать объем растворителя;
— добавлять 1% раствор лидокаина или прокаиновой (новокаиновой) соли бензилпенициллина.
32. В клинических исследованиях доказана эффективность трех режимов антибиотикопрофилактики рецидивирующих циститов:
— приема низких доз антибактериальных средств однократно на ночь;
— однократного приема антибиотика после полового акта;
— самостоятельного приема антибиотика при появлении клинической симптоматики.
1. Guchev I.A., Gray G.C., Klochkov O.I. Two regimens of azithromycin prophylaxis against community-acquired respiratory and skin/soft-tissue infections among military trainees // Clin. Infect. Dis. — 2004. — 38: 1095-1101.
2. Gray G.C.,Witucki P.J., Gould M.T. et al. Randomized, placebo controlled clinical trial of oral azithromycin prophylactics against respiratory infections in a high-risk, young adult population // Clin. Infect. Dis. — 2001. — 33: 983-9.
3. Matute A.J., Schurink C.A., Krijnen R.M. et al. Double-blind, placebo-controlled study comparing the effect of azithromycin with clarithromycin on oropharyngeal and bowel microflora in volunteers // Eur. J. Clin. Microbiol. Infect. Dis. — 2002. — 21: 427-31.
4. Putnam S.D., Gray G.C., Biedenbach D.J. et al. Pharyngeal colonization prevalence rates for Streptococcus pyogenes and Streptococcus pneumoniae in a respiratory hemoprophylactics intervention study using azithromycin // Clin. Microbiol. Infect. — 2000. — 6: 2-8.
5. Murray C.K., Horvath L.L. An approach to prevention of infectious diseases during military deployments // Clin. Infect. Dis. — 2007. — 44: 424-30.
6. Havlir D.V. et al. // N. Engl. J. Med. — 1996. — 335: 392-8.
7. Березняков И.Г., Обухова О.С. // Клин. микробиол. антимикроб. химиотер. — 2000.
8. Arroll B., Kenealy T. The use of antibiotics versus placebo in the common cold // The Cochrane Library, Issue 3, 2001. Oxford Update Software.
9. Fahey T., Stocks N., Thomas T. Systematic review of the treatment of upper respiratory tract infection // Arch. Dis. Child. — 1998. — 79: 225-30.
10. Kaiser L., Lew D., Hirschel B. et al. Effects of antibiotic treatment in the subset of common-cold patients who have bacteria in the nasopharyngeal secretions // Lancet. — 1996. — 347: 1507-10.
11. Белов Б.С. Острая ревматическая лихорадка в начале ХХI века // Клин. антибиотикотер. — 2004. — 4: 4-14.
12. WHO Expert Committee: Rheumatic diseases // WHO Technical Report Series. — 1954. — 78: 1-18.
13. WHO Study Group: Rheumatic Fever and Rheumatic Heart Disease // WHO Technical Report Series. — 1988. — 764: 1-58.
14. Michaud C. et al. Cost-effectiveness analysis of intervention strategies for reduction of the burden of rheumatic heart disease // Rheumatic fever / Ed. by J. Narula, R. Virmani, K.S. Reddy, R. Tandon. — Washington: American Registry of Pathology, 1999: 485-97.
15. Kaplan E.L. Clinical guidelines for group A streptococcal throat infections // Lancet. — 1997. — 350: 899-900.
16. Acute respiratory infections in children: case management in small hospitals in developing countries, a manual for doctors and other senior health workers. WHO/ARI.90.5. — Geneva: WHO, 1991: 41-42.
17. Steinhoff M.C., El Khalek M.K.A., Khallaf N. et al. Effectiveness of clinical guidelines for the presumptive treatment of streptococcal pharyngitis in Egyptian children // Lancet. — 1997. — 350: 918-21.
18. Centor R.M., Witherspoon J.M., Dalton H.P. et al. The diagnosis of strep throat in adults in the emergency room // Med. Decis. Making. — 1981. — 1: 239-46.
19. Cooper R.J., Hoffman J.R., Bartlett J.G. et al. Principles of appropriate antibiotic use for acute pharyngitis in adults: background // Ann. Intern. Med. — 2001. — 134: 509-17.
20. Robertson K.A., Volmink J.A., Mayosi B.M. Antibiotics for the primary prevention of acute rheumatic fever: a meta-analysis // BMC Cardiovascular Disorders. — 2005. — 5: 11 doi:10.1186/1471-2261-5-11.
21. Casey J.R., Pichichero M.E. Meta-analysis of cephalosporin versus penicillin treatment of group A Streptococcal tonsillopharyngitis in children // Pediatrics. — 2004. — 113: 866-82.
22. Casey J.R., Pichichero M.E. Metaanalysis of short course antibiotic treatment for group a streptococcal tonsillopharyngitis // Pediatr. Infect. Dis. J. — 2005. — 24(10): 909-17.
23. NICE clinical guideline 69. Respiratory tract infections — antibiotic prescribing. Prescribing of antibiotics for self-limiting respiratory tract infections in adults and children in primary care. Issue date: July 2008.
24. Ratilal B., Costa J., Sampaio C. Antibiotic prophylaxis for preventing meningitis in patients with basilar skull fractures // Cochrane Database of Systematic Reviews. — 2006. — Issue 1. Art. No.: CD004884.
25. Grimes D.A., Schulz F.K. Antibiotic prophylaxis for intrauterine contraceptive device insertion // Cochrane Database of Systematic Reviews. — 1999. — Issue 3. Art. No CD001327.
26. Розенсон О.Л. Периоперационная антибиотикопрофилактика в хирургии // Современная антимикробная химиотерапия / Под ред. Л.С. Страчунского, С.Н. Козлова. — М.: Боргес, 2002. — С. 395-403.
27. Ефименко Н.А., Гучев И.А., Сидоренко С.В. Инфекции в хирургии. Фармакотерапия и профилактика. — Смоленск, 2004.
28. Cruse P.J.E., Foord R. The epidemiology of wound infection: a 10-year prospective study of 62,939 wounds // Surg. Clin. North Am. — 1980. — 60(1): 27-40.
29. Шалимов А.А., Грубник В.В., Ткаченко А.И., Осипенко О.В. Инфекционный контроль в хирургии. — К.: PC World Ukraine, 2000.
30. Taylor E.W. Abdominal and other surgical infections // Antibiotic and Chemotherapy: anti-infective agents and their use in therapy: 7th ed. / Ed. by F. O’Grady, H.P. Lambert, R.G. Finch, D. Greenwood. — New York: Churchill Livingstone, 1997. — 594-613.
31. Sganga G. New perspectives in antibiotic prophylaxis for intra-abdominal surgery // J. Hosp. Inf. — 2002. — 50 (suppl. A): S17-S21.
32. Dionigi R., Rovera F., Dionigi G., Imperatori A., Ferrari A., Dionigi P. et al. Risk factors in surgery // J. Chemother. — 2001. — 13 Special Issue n.1: 6-11.
33. Bergan T. Introduction: parameters for prevention of post-operative infections // J. Chemother. — 2001. — 13 (Special issue n. 1): 5.
34. Classen D.C., Evans R.S., Pestotnik S.L. et al. The timing of prophylactic administration of antibiotics and the risk of surgical wound infection // N. Engl. J. Med. — 1992. — 326: 281-6.
35. American Society of Health-System Pharmacists. ASHP therapeutic guidelines on antimicrobial prophylaxis in surgery // Am. J. Health-Syst. Pharm. — 1999. — 56: 1839-88.
36. Федоров В.Ф., Плешков В.Г., Страчунский Л.С. Периоперационная профилактика в абдоминальной хирургии // Клин. микробиол. антимикроб. химиотер. — 2004. — 6(2): 186-92.
37. Harrison J.L., Hoen B., Prendergast B.D. Antibiotic prophylaxis for infective endocarditis // Lancet. — 2008. — 371: 1318-9.
38. Hoen B. Epidemiology and antibiotic treatment of infective endocarditis: an update // Heart. — 2006. — 92: 1694-700.
39. Roberts G.J., Jaffray E.C., Spratt D.A. et al. Duration, prevalence and intensity of bacteraemia after dental extractions in children // Heart. — 2006. — 92: 1274-7.
40. Dajani A.S., Taubert K.A., Wilson W. et al. Prevention of bacterial endocarditis. Recommendations by the American Heart Association // JAMA. — 1997. — 277: 1794-1801.
41. Barton T.D., Blumberg E.A. Prevention of infective endocarditis // Lo Re III V. Infectious Diseases: hot topics. — Philadelphia, PN (USA): Hanley & Belfus, 2004. — 73-84.
42. Durack D.T. Prevention of infective endocarditis // N. Engl. J. Med. — 1995. — 332: 38-44.
43. Lockhart P.B. The risk for endocarditis in dental practice // Periodontology. — 2000. — 23: 127-35.
44. Hall G., Heimdahl A., Nord C.E. Bacteremia after oral surgery and antibiotic prophylaxis for endocarditis // Clin. Infect. Dis. — 1999. — 29: 1-8.
45. Olson E.S., Cookson B.D. Do antimicrobials have a role in preventing septicaemia following instrumentation of the urinary tract? // J. Hosp. Infect. — 2000. — 45: 85-97.
46. Strom B.L., Abrutyn E., Berlin J.A. et al. Dental and cardiac risk factor for infective endocarditis: A population-based, case-control study // Ann. Intern. Med. — 1998. — 129: 761-9.
47. Moons P., De Volder E., Budts W. et al. What do adult patients with congenital heart disease know about their disease, treatment, and prevention of complications? A call for structured patient education // Heart. — 2001. — 86: 74-80.
48. Van der Meer J.T., Van Wijk W., Thompson J., Vandenbroucke J.P., Valkenburg H.A., Michel M.F. Efficacy of antibiotic prophylaxis for prevention of native-valve endocarditis // Lancet. — 1992. — 339: 135-9.
49. Lacassin F., Hoen B., Leport C. et al. Procedures associated with infective endocarditis in adults. A case control study // Eur. Heart J. — 1995. — 16: 1968-74.
50. Duval X., Alla F., Hoen B. et al. Estimated risk of endocarditis in adults with predisposing cardiac conditions undergoing dental procedures with or without antibiotic prophylaxis // Clin. Infect. Dis. — 2006. — 42: e102-07.
51. Danchin N., Duval X., Leport C. Prophylaxis of infective endocarditis: French recommendations 2002 // Heart. — 2005. — 91: 715-8.
52. Duval X., Leport C. Prophylaxis of infective endocarditis: current tendencies, continuing controversies // Lancet Infect. Dis. — 2008. — 8: 225-32.
53. Gould F.K., Elliott T.S., Foweraker J. et al. Guidelines for the prevention of endocarditis: report of the Working Party of the British Society for Antimicrobial Chemotherapy // J. Antimicrob. Chemother. — 2006. — 57: 1035-42.
54. Wilson W., Taubert K.A., Gewitz M. et al. Prevention of Infective Endocarditis. Guidelines From the American Heart Association. A guideline from the American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee, Council on Cardiovascular Disease in the Young, and the Council on Clinical Cardiology, Council on Cardiovascular Surgery and Anesthesia, and the Quality of Care and Outcomes Research Interdisciplinary Working Group // Circulation. — 2007. — 116: 1736-54.
55. NICE Short Clinical Guidelines Technical Team. Prophylaxis against infective endocarditis: antimicrobial prophylaxis against infective endocarditis in adults and children undergoing interventional procedures. — London: National Institute for Health and Clinical Excellence, 2008.
56. The Task Force on infective endocarditis of the European society of Cardiology. Guidelines on prevention, diagnosis and treatment of infective endocarditis // Eur. Heart J. — 2004. — 00: 1-37.
57. Antibiotic essentials / Ed. by B.A. Cunha. — Michigan: Physicians’ Press, 2005.
58. Gilbert D.N., Moellering R.C., Eliopoulos G.M., Sande M.A. The Sanford guide to antimicrobial therapy 2003: 35th ed. — Hyde Park (VT): Antimicrobial Therapy, Inc.; 2005.
59. Ahlstedt S. Penicillin allergy – can the incidence be reduced? // Allergy. — 1984. — 39: 151-64.
60. Gould I.M., Buckingham J.K. Cost effectiveness of prophylaxis in dental practice to prevent infective endocarditis // Br. Heart J. — 1993. — 70:79-83.
61. Bronzwaer S.L., Cars O., Buchholz U. et al. A European study on the relationship between antimicrobial resistance // Emerg. Infect. Dis. — 2002. — 8: 278-82.
62. Priest P., Yudkin P., McNulty C., Mant D. Antibacterial prescribing and antibacterial resistance in English general practice: Cross sectional study // BMJ. — 2001. — 323: 1037-41.
63. DeNeeling A.J., Overbeek B.P., Horrevorts A.M. et al. Antibiotic use and resistance of Streptococcus pneumoniae in The Netherlands during the period 1994-1999 // J. Antimicrob. Chemother. — 2001. — 48: 441-4.
64. Goldstein E.J. Bite wounds and infection // Clin. Infect. Dis. — 1992. — 14: 633-8.
65. Broder J., Jerrard D., Olshaker J. Low risk of infection in selected human bites treated without antibiotics // Am. J. Emerg. Med. — 2004. — 22: 10-3.
66. Lo Re III V. Management of dog, cat and human bites // Lo Re III V. Infectious Diseases: hot topics. — Philadelphia, PN (USA): Hanley & Belfus, 2004. — 73-84.
67. Dire D.J. Emergency management of dog and cat bite wounds // Emerg. Med. Clin. North Am. — 1992. — 10: 719-36.
68. Turner T.W.S. Do mammalian bites require antibiotic prophylaxis? // Ann. Emerg. Med. — 2004. — 44: 274-6.
69. Medeiros I., Saconato H. Antibiotic prophylaxis for mammalian bites (Cochrane Review) // The Cochrane Library. Issue 1. — Oxford, United Kingdom: Update Software, 2004.
70. American Association of Pediatrics. Bite Wounds / Ed. by L.K. Pickering. — Red Book: 2003 Report of the Committee on Infectious Diseases: 26th ed. — Elk Grove Village, IL: American Association of Pediatrics, 2003: 185.
71. Справочник по антимикробной терапии. Вып. 1 / Под ред. Л.С. Страчунского. — Смоленск: МАКМАХ, 2006.
72. Goldstein E.J.C., Reinhardt J.F., Murray P.M. et al. Outpatient therapy of bite wounds. Demographic data, bacteriology, and prospective, randomized trial of amoxicillin/clavulanic acid versus penicillin ± dicloxacillin // Int. J. Dermatol. — 1987. — 26: 123-7.
73. CDC. Sexually Transmitted Diseases Treatment Guidelines, 2006 // MMWR. — 2006. — 55(RR11): 1-94.
74. Recommended Antimicrobial Agents for the Treatment and Postexposure Prophylaxis of Pertussis. 2005 CDC Guidelines // MMWR. — 2005. — 54(RR14): 1-16.
75. Fraser A., Gafter-Gvili A., Paul M., Leibovici L. Antibiotics for preventing meningococcal infections // Cochrane Database of Systematic Reviews. — 2006. — Issue 4. Art. No.: CD004785.
76. Gross P., Neu H., Aswapokee P. et al. Deaths from nosocomial infections: experience in a university hospital and a community hospital // Am. J. Med. — 1980. — 68: 219-23.
77. Leu H.S., Kaiser D.L., Mori M. et al. Hospital-acquired pneumonia. Attributable mortality and morbidity // Am. J. Epidemiol. — 1989. — 129. — 1258-67.
78. Chastre J., Fagon J.Y. Ventilator-associated pneumonia. Am. J. Respir // Crit. Care Med. — 2002. — 165: 867-903.
79. Cook D.J., Walter S.D., Cook R.J. et al. Incidence of and risk factors for ventilator-associated pneumonia in critically ill patients // Ann. Intern. Med. — 1998. — 129: 433-40.
80. Masterton R.G., Galloway A., French G., Street M., Armstrong J., Brown E. et al. Guidelines for the management of hospital-acquired pneumonia in the UK: Report of the Working Party on hospital-acquired pneumonia of the British Society for Antimicrobial Chemotherapy // J. Antimicrob. Chemother. — 2008. — 62: 5-34.
81. WHO Study Group: Rheumatic Fever and Rheumatic Heart Disease // WHO Technical Report Series. — 1988. — 764: 1-58.
82. Manyemba J., Mayosi M.B. Penicillin for secondary prevention of rheumatic fever // Cochrane Database Syst. Rev. — 2002. — 3: CD002227.
83. Белов Б.С. Острая ревматическая лихорадка в начале ХХI века // Клин. антибиотикотер. — 2004. — (4): 4-14.
84. WHO. Rheumatic fever and rheumatic heart disease: report of a WHO Expert Consultation, Geneva, 29 October — 1 November 2001. — Geneva: World Health Organization, 2004.
85. Белов Б.С., Черняк А.В., Сидоренко С.В., Макарова Р.А., Тихонова А.С. Применение бензатин-пенициллина для вторичной профилактики ревматизма: проблемы и подходы к их решению // Науч. практ. ревматология. — 2000. — 2: 30-6.
86. Антимикробная профилактика инфекций // Рациональная антимикробная терапия / Под ред. В.П. Яковлева, С.В. Яковлева. — Москва: Литтерра, 2003. — 662-74.
87. Lue H.C., Wu M.H., Wang J.K., Wu F.F., Wu Y.N. Long-term outcome of patients with rheumatic fever receiving benzathine penicillin G prophylaxis every three weeks versus every four weeks // J. Pediatr. — 1994. — 125: 812-16.
88. Bass J.W. A review of the rationale and advantages of various mixtures of benzathine penicillin G // Pediatrics. — 1996. — 97: 960-63.
89. Amir J., Ginat S., Cohen Y.H., Marcus T.E., Keller N., Varsano I. Lidocaine as a diluent for administration of benzathine penicillin G // Pediatr. Infect. Dis. J. — 1998. — 17: 890-93.
90. Березняков И.Г. Инфекции и антибиотики. — Харьков: Константа, 2004. — 290-324.
91. Nicolle L.E., Ronald A.R. Recurrent urinary tract infection in adult women: diagnosis and treatment // Infect. Dis. Clin. North Am. — 1987. — 1: 793-806.
92. Nicolle L.E. Prophylaxis: recurrent urinary tract infection in women // Infection. — 1992. — 20: 5203-5.
93. Chew L.D., Fihn S.D. Recurrent cystitis in non-pregnant women // West J. Med. — 1999. — 170: 274-7.
94. Albert X., Huertas I., Pereir I. et al. Antibiotics for preventing recurrent urinary tract infection in non-pregnant women // The Cochrane Library, Issue 2. — 2005. — Chichester: John Wiley & Sons.
95. Harding G.K., Ronald A.R., Nicolle L.E., Thomson M.J., Gray G.J. Long-term antimicrobial prophylaxis for recurrent urinary tract infection in women // Rev. Infect. Dis. — 1982. — 4: 438-443.
96. Rudenko N., Dorofeyev A. Prevention of recurrent lower urinary tract infections by long-term administration of fosfomycin trometamol // Drug Research. — 2005. — 55: 420-7.
97. Chew L.D., Fihn S.D. Recurrent cystitis in non-pregnant women // West J. Med. — 1999. — 170: 274-7.
98. Stapleton A.E., Ratham R.H., Johnson C., Stamm W.E. Postcoital antimicrobial prophylaxis for recurrent urinary tract infection // JAMA. — 1990. — 264: 703-6.
99. Melekos M.D., Asbach H.W., Gerharz E., Zarakovitis I.E., Weingaertner K., Naber K.G. Post-intercourse versus daily ciprofloxacin prophylaxis for recurrent urinary tract infections in premenopausal women // J. Urol. — 1997. — 157: 935-9.
100. Hooton T.M. Recurrent urinary tract infection in women // Int. J. Antimicrob. Agents. — 2001. — 17(4): 259-68.
