Журнал «Здоровье ребенка» 3 (54) 2014
Вернуться к номеру
Висцеральный лейшманиоз Клинический случай
Авторы: Богадельников И.В., Лагунова Н.В., Лукьянец Л.В., Сюрина А.Н., Крюгер Е.А. - Государственное учреждение «Крымский государственный медицинский университет имени С.И. Георгиевского», г. Симферополь
Рубрики: Инфекционные заболевания, Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
В статье представлен клинический случай висцерального лейшманиоза у девочки 9 месяцев. Детально описано изменение клинической симптоматики, а также лабораторных и инструментальных методов исследования у ребенка. Уделено внимание эпидемиологическому анамнезу, благодаря которому стало возможным поставить окончательный диагноз (посмертно).
У статті наведено клінічний випадок вісцерального лейшманіозу в дівчинки 9 місяців. Детально описано зміну клінічної симптоматики, а також лабораторних та інструментальних методів дослідження в дитини. Приділено увагу епідеміологічному анамнезу, завдяки якому стало можливим поставити остаточний діагноз (посмертно).
This article presents a clinical case of visceral leishmaniasis in 9-month-old girl. There is described in detail the change of clinical symptoms, as well as laboratory and instrumental diagnostic technique in this child. Attention was paid to epidemiological history, which made it possible to make a definitive diagnosis (posthumously).
инфекционные болезни, лейшманиоз, дети.
інфекційні хвороби, лейшманіоз, діти.
infectious diseases, leishmaniasis, children.
Статья опубликована на с. 124-127
Ребенок Марина Т., 9 мес., поступила на стационарное лечение в одну из больниц АР Крым с диагнозом: железодефицитная анемия тяжелой степени, тромбоцитопения, ВПС (?), вирусный миокардит (?).
Жалобы при поступлении были на повышенную температуру тела до 38 °С, заложенность носа, слабость, вялость, отсутствие аппетита, бледность кожных покровов, увеличение живота, изменения в анализах крови и мочи.
Анамнез заболевания. Заболела остро, когда поднялась температура тела до 39,1 °С, появились слабость, вялость. В течение 7 дней находилась в городской больнице, однако состояние не улучшилось, прогрессировала анемия, держалась лихорадка, нарастали слабость и вялость. Переведена для дальнейшего лечения в республиканскую больницу.
Анамнез жизни. Ребенок от II беременности, роды II, в срок, без стимуляции, оценка по шкале Апгар — 7–8 баллов, закричала сразу, к груди приложена в родзале, масса тела — 3500 г, рост — 55 см. В роддоме сделана БЦЖ — на 3-и сутки, выписана на 3-и сутки. Неонатальный период протекал без особенностей. На естественном вскармливании находилась до настоящего времени. Перенесенные заболевания — ОРВИ в 8 мес. Кровь и кровезаменители не переливались.
Данные объективного осмотра: состояние ребенка тяжелое, обусловленное анемическим и интоксикационным синдромами, тромбоцитопенией.
Сознание ясное, менингеальные знаки отсутствуют, вялая, капризная.
Психомоторное развитие соответствует возрасту. Правильного телосложения, удовлетворительного питания. Большой родничок закрыт.
Кожные покровы бледные, с иктеричным оттенком, геморрагические петехиальные элементы на лице, бедрах, в паховой области. Подкожно–жировой слой развит равномерно. Периферические лимфоузлы при пальпации не увеличены, мелкие, без особенностей. Костно–мышечная система без патологии.
Форма грудной клетки правильная, дыхание через нос затруднено, слизистое отделяемое из носа. Зев умеренно гиперемирован.
Перкуторно — над легкими отмечается притупление перкуторного звука справа. Аускультативно — дыхание жесткое, выслушиваются влажные единичные мелкопузырчатые хрипы справа.
Со стороны сердца — тахикардия до 140 ударов в 1 мин, тоны сердца приглушены, систолический шум на верхушке и в точке Боткина.
Живот увеличен в объеме, мягкий, болезненный при пальпации, отмечается урчание по ходу кишечника. Печень выступает на 3,5 см из–под края реберной дуги, селезенка — на 4,0 см.
Мочеиспускание свободное, достаточное. Стул — 1–2 раза в сутки, желтого цвета, со слизью.
Клинический диагноз: острая правосторонняя сегментарная пневмония с кардиореспираторным синдромом; ВУИ (?), анемия III степени смешанного генеза.
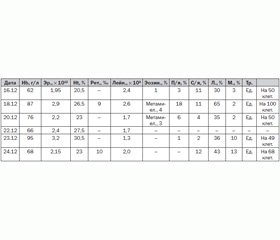
Результаты лабораторного обследования представлены в табл. 1.
СОЭ — от 3 до 6 мм/ч. Время свертывания крови от 18.12.03: 13 мин 45 с — 14 мин 30 с, длительность кровотечения — 0 мин 30 с. Результаты общего анализа мочи и копрологическое исследование — без особенностей. Посевы крови на стерильность — микрофлора не обнаружена. Анализ крови на ВИЧ отрицательный.
Коагулограмма от 18.12.03: протромбиновый индекс — 69,3 %, время рекальцификации — 108,6 с, фибриноген А — 1,776 г/л, этаноловый тест слабоположительный.
АЛТ — 1,6 ммоль/л, АСТ — 3,06 ммоль/л (от 18.12.03), щелочная фосфатаза — 7339 ммоль/л. Билирубин — 12,8 мкмоль/л, тимоловая проба — 20,7 ед. (от 18.12.03). Билирубин общ. — 79,2 мкмоль/л, прямой — 37,4 мкмоль/л, непрямой — 41,8 мкмоль/л (от 23.12.03). Сывороточное железо — 15,5 ммоль/л. Кровь на толстую каплю — возбудитель малярии не обнаружен. Калий сыворотки крови — 4,7 ммоль/л, натрий — 149 ммоль/л, кальций — 2,5 ммоль/л. Мочевина — 4,2 ммоль/л, креатинин — 0,07 ммоль/л.
Sips-пункция от 17.12.03: Бл — 5,5; Мц — 20; Про — 1,5; Ю — 25; П — 13; С — 4; Э — 3; Л — 10; Пх — 10; Окс — 8.
Пунктат умеренно богат клеточными элементами. 18 % составляют клетки красного ростка. Отмечается раздражение гранулоцитарного ростка.
Инструментальное обследование:
1. УЗИ органов брюшной полости от 17.12.2003: печень + 30 мм, увеличена, контуры ровные четкие, паренхима мелкозернистая, плотность обычная, сосудистый рисунок сохранен. Желчный пузырь 45 x 14 мм, стенки плотные, желчные ходы не расширены. Поджелудочная железа 19 x 10 x 13 мм (№ — 9,0 ± 3,0 x 7,0 ± 2,0 x 7,0 ± 3,0 мм), контуры недостаточно четкие, ровные, эхоструктура неоднородна, эхоплотность неравномерно повышена. Селезенка + 85 мм, увеличена, контур четкий, эхоплотность не изменена; селезеночная вена не расширена, диаметр 6 мм. Лимфоузлы не увеличены.
2. Компьютерная томография органов брюшной полости от 24.12.2003.
Заключение: двусторонний плевральный выпот. Гепато- и спленомегалия. Выпот в ложе селезенки. Снижение плотности печени (отек (?), гепатоз (?), гепатит (?)).
С момента поступления и до летального исхода состояние ребенка оставалась тяжелым, обусловленным прежде всего интоксикационным синдромом. Лихорадка носила интермиттирующий характер, не уменьшалась под действием антибиотикотерапии. Аппетит был резко снижен, выражены вялость, адинамия. Обращали на себя внимание выраженный гепатолиенальный синдром и явления трехростковой цитопении (анемия, тромбопения, лейкопения с нейтропенией), повышение активности трансаминаз крови, уровня билирубина, увеличение времени свертывания крови более 20 мин, несмотря на проводимую гемостатическую терапию.
Ребенок был осмотрен узкими специалистами:
1) заключение лор-врача: острый ринит;
2) кардиолога: у ребенка нет признаков миокардита. Учитывая наличие анемии III степени, лейкопении, тромбопении, можно думать о течении септического процесса, возможно — пневмонии с кардиореспираторным синдромом, ВУИ (?);
3) гематолога: возможно обострение ВУИ, течение септического процесса, правосторонняя пневмония, нельзя исключить заболевание крови;
4) окулиста: диски зрительных нервов бледные, границы четкие, вены нормального калибра, артерии умеренно сужены;
5) невролога: большой родничок закрыт. Очаговых знаков нет. Психомоторное развитие по возрасту. На время осмотра органической патологии со стороны ЦНС не выявлено;
6) детского инфекциониста: рекомендовано обследование на брюшной тиф.
Лечение: ребенку проводилась антибактериальная терапия с использованием антибиотиков широкого спектра действия, гормонотерапия, переливание иммуноглобулинов, ежедневное переливание свежезамороженной плазмы, гемостатическая терапия, симптоматическая терапия.
Продолжающееся ухудшение состояния ребенка, отсутствие эффекта от проводимой терапии заставляли врачей вновь и вновь пересматривать анамнестические, клинические и лабораторные данные, отражающие состояние ребенка. И, наконец, впервые было обращено внимание на то обстоятельство, что ребенок 2 месяца назад приехал с родителями из Грузии, где, со слов мамы, подвергался укусам комаров. Впервые прозвучал диагноз «лейшманиоз». С диагностической целью рекомендована Sips-пункция, в результате которой в костномозговом пунктате определялось обеднение клеточными элементами, а в мазке были обнаружены клетки, напоминающие лейшмании.
В связи с тем, что состояние больной не улучшалось, в анализах сохранялась панцитопения, а размеры печени и селезенки прогрессивно нарастали, 24.12.03 г. ребенок был переведен в отделение реанимации и интенсивной терапии, где в 18 часов 35 мин произошла остановка дыхания и кровообращения. Проведенные реанимационные мероприятия в течение 45 минут оказались безуспешными и в 19 часов 20 мин констатирована биологическая смерть.
Заключительный диагноз: лейшманиоз, острое течение, висцеральная форма, тяжелое течение.
Осложнение: полиорганная недостаточность, панцитопения, ВЧК, отек головного мозга, полисерозит.
Патологоанатомический диагноз: МКБ В 55.0.
I. Висцеральный лейшманиоз (23.12.03 — в костномозговом пунктате лейшмании).
II. Отек головного мозга. Отек легких. Гепатоспленомегалия. Жировой гепатоз печени. Геморрагический синдром: кровоточивость из мест инъекций, очаговые кровоизлияния в селезенку, брыжеечные лимфоузлы, миокард. Венозное полнокровие и паренхиматозная дистрофия внутренних органов. Акцидентальная трансформация тимуса IV степени.
Заключение
Как известно, современное медикаментозное лечение строится на правильно и своевременно поставленном диагнозе болезни. Механизм этого процесса известен: диагноз ставится на основании данных анамнеза жизни и болезни, а также эпидемиологического анамнеза. Кроме того, рассматриваются общие и характерные местные проявления болезни, учитываются разнообразные и многочисленные результаты лабораторных и инструментальных исследований (требующие, однако, обоснования для их проведения).
Сложность выполнения этих рекомендаций может быть обусловлена рядом обстоятельств. Прежде всего это не всегда умелый сбор данных анамнеза жизни и болезни, и особенно это касается эпидемиологического анамнеза. Кроме того, правильное осмысление полученных данных требует специальных знаний, связанных с инфекционной патологией, которая на сегодняшний день насчитывает более 1500 нозологических форм.
Бесспорно, важнейшим звеном в диагностике являются клинические проявления болезни. Но общие симптомы проявления болезни, особенно инфекционной, носят неспецифический характер: лихорадка, вялость, слабость, адинамия, отсутствие интереса к окружающему, плохой аппетит, бледность кожных покровов и т.д., то есть не содержат в себе, за редким исключением (брюшной тиф, туберкулез, столбняк и ряд других), никаких специфических проявлений. Местные проявления болезни могут быть стертыми, неубедительными, хотя иногда они бывают специфическими, но, к сожалению, наблюдаются они у небольшого количества болезней. Патогномоничные симптомы есть при кори, скарлатине, дифтерии, менингококковой инфекции. Другие проявления болезни, особенно часто наблюдаемые при тяжелых формах, такие как гепатомегалия, спленомегалия, генерализованная лимфаденопатия, гиперестезия и др., встречаются у детей при широком круге заболеваний.
Попытка установить связь того или иного симптома с возможным возбудителем (бактериальной, вирусной или смешанной этиологии), как правило, занимает время, которого, увы, иногда просто не хватает. При этом поиск этиологического фактора осуществляется по правилу «от простого к сложному». То есть сначала делаются общеклинические анализы, потом или параллельно с ними биохимические, иммунохимические, затем инструментальные и инвазивные. И после каждого такого «блока исследований» врач, что в общем естественно, надеется получить и часто получает ответы на свои вопросы. Но как бы оперативно, но все-таки методом тыка, ни шло обследование, результат, к большому сожалению, может опоздать. Поэтому до уточняющих диагноз результатов лабораторных исследований проходит какое-то время.
На начальном этапе лечения назначения осуществляются прежде всего синдромально (для сохранения витальных функций) на фоне обязательно проводимой дезинтоксикационной терапии. Такое лечение подкрепляется назначением, как правило, антибиотика(-ов) широкого спектра действия, иммуноглобулинов, гормонов, ингибиторов протеаз и т.д.
Но целый ряд инфекционных заболеваний как раз требует незамедлительной специфической терапии (дифтерия, ВИЧ/СПИД, ботулизм, лейшманиоз, столбняк, герпетические инфекции и др.), без назначения которой лечение обречено на неудачу.
В данном клиническом случае упущение произошло еще на этапе сбора анамнеза, оно заключалось в позднем как установлении, так и придании эпидемиологической значимости факту переезда семьи с ребенком из Грузии, где его искусали москиты (как известно, Грузия входит в регион, эндемичный по лейшманиозу, а москиты являются переносчиками этой инфекции).
Как следствие первого появилось и второе упущение, связанное с поздней диагностикой болезни и запоздалым назначением специфической терапии против лейшманиоза. Смерть ребенка наступила в день постановки этиологического диагноза.
И последнее. Необходимо помнить, что лейшманиоз относится к СПИД-оппортунистическим инфекциям (индикаторным, маркерным). Его развитие, косвенно или прямо, может указывать не только на имеющийся иммунодефицит, но и на проявление изменений в течении эпидемиологических процессов в природе [1].
1. Супотницкий М.В. Эволюционная патология. К вопросу о месте ВИЧ-инфекции и ВИЧ/СПИД-пандемии среди других инфекционных, эпидемических и пандемических процессов: Монография / М.В. Супотницкий. — М.: Вузовская книга, 2009. — 400 с.

/125/125.jpg)