Журнал «Здоровье ребенка» 6 (57) 2014
Вернуться к номеру
Остеомиелитная маска дебюта острого лимфобластного лейкоза у ребенка
Авторы: Вильчевская Е.В., Коломенская С.А., Марченко Е.Н. - Донецкий национальный медицинский университет им. М. Горького; Институт неотложной и восстановительной хирургии им. В.К. Гусака НАМН Украины, г. Донецк
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
В статье представлено описание клинического случая острого лимфобластного лейкоза у ребенка 11 лет, протекавшего под маской одонтогенного остеомиелита. Особенностью данного случая были сложности при дифференциальной диагностике заболевания и отсроченное назначение лечения.
У статті наведено опис клінічного випадку гострого лімфобластного лейкозу у дитини 11 років, що перебігав під маскою одонтогенного остеомієліту. Особливістю цього випадку були складнощі під час диференційної діагностики захворювання і відстрочене призначення лікування.
The article describes a clinical case of acute lymphoblastic leukemia in 11-year-old child under a mask of odontogenic osteomyelitis. The peculiarities of this case were difficulties in the differential diagnosis of the disease and delayed treatment.
острый лимфобластный лейкоз, дети, остеомиелит, диагностика.
гострий лімфобластний лейкоз, діти, остемієліт, діагностика.
acute lymphoblastic leukemia, children, osteomyelitis, diagnosis.
Статья опубликована на с. 107-109
Лейкозы, составляя 38–40 % всех злокачественных новообразований кроветворной и лимфоидной тканей, с одинаковой частотой встречаются у лиц обоих полов (4 на 100 000 детского населения). Пик заболеваемости приходится на возраст 2–5 лет.
Острый лимфобластный лейкоз (ОЛЛ) (МКБ-Х — С91.0) возникает в результате злокачественной трансформации предшественников Т- и В-лимфоцитов. Клинические проявления и прогноз ОЛЛ зависят от природы лейкозного клона, длительности течения заболевания до момента установления диагноза, степени инфильтрации костного мозга бластами и экстрамедуллярного распространения процесса. Приводим собственное наблюдение.
Анастасия Н., 11 лет, в декабре 2013 года поступила в отделение онкогематологии для детей Института неотложной и восстановительной хирургии им. В.К. Гусака НАМН Украины (ИНВХ) с жалобами на повышение температуры тела до 37,0–37,8 °С, общую слабость, потерю массы тела, боль в области угла нижней челюсти слева, онемение нижней губы, эпизодические боли в костях нижних конечностей и позвоночнике, серозно-гнойное отделяемое из левого уха.
Заболела в мае 2013 года, когда начала беспокоить умеренная болезненность в углу нижней челюсти слева, что объясняли ростом VIII зуба. В конце июля, во время отдыха на море, отмечались слабость и быстрая утомляемость. В начале августа появилась болезненная припухлость в области угла нижней челюсти и онемение нижней губы слева. При исследовании периферической крови выявлено увеличение скорости оседания эритроцитов (СОЭ) до 43 мм/ч, при этом Нb — 124 г/л, эритроциты — 3,7 Т/л, лейкоциты — 6,1 Г/л, палочкоядерные — 5 %, сегментоядерные — 65 %, лимфоциты — 26 %, моноциты — 4 %. Диагностирован одонтогенный остеомиелит, в связи с чем получала лечение в отделении челюстно-лицевой хирургии (блицеф, L-лизин, дексалгин, УВЧ). Выписана с улучшением. Через две недели вновь появились припухлость и боль в области угла нижней челюсти слева, подчелюстные лимфоузлы болезненные, до 1,0–1,5 см в диаметре, наросла слабость, ухудшился аппетит. Для исключения миелопролиферативного заболевания девочка была направлена на консультацию к детскому гематологу. Убедительных данных в пользу онкологического процесса на тот момент не было. Указанные симптомы расценены как рецидив остеомиелита, в связи с чем были продолжены курсы антибактериальной терапии (аугментин, клацид), местно — повязки с димексидом и антибиотиком, затем — с мазью Вишневского. В результате проведенного лечения самочувствие и состояние ребенка улучшилось, лимфоузлы и припухлость в подчелюстной области уменьшились, но в анализе периферической крови СОЭ сохранялась увеличенной до 17 мм/ч. При этом остальные показатели: Нb — 136 г/л, эритроциты — 4,0 Т/л, лейкоциты — 5,0 Г/л, палочкоядерные — 3 %, сегментоядерные — 59 %, лимфоциты — 33 %, моноциты — 2%, эозинофилы 3 %, тромбоциты — 78 : 1000.
Через 3 месяца, в декабре, состояние ребенка вновь ухудшилось, появилась субфебрильная лихорадка, периодически начала беспокоить боль в ногах и спине. За пять месяцев похудела на 5 кг. После консультации детского гематолога для дальнейшего обследования и лечения девочка была госпитализирована в отделение онкогематологии ИНВХ.
Пациентка от II беременности, протекавшей без особенностей, II родов на 42-й неделе. Родилась с двукратным обвитием пуповины в асфиксии средней степени. К груди приложена на 4-е сутки. Росла и развивалась соответственно возрасту. Привита по календарю. Болела ОРВИ 3–4 раза в год. Аллергологический анамнез без особенностей. Семейный онкологический анамнез отягощен по материнской линии: у прабабушки и бабушки рак молочной железы, у прадедушки — рак простаты.
При поступлении в отделение общее состояние ребенка средней тяжести. Правильного телосложения, пониженного питания (рост 151 см, вес 31,5 кг). Кожные покровы и видимые слизистые чистые, обычной окраски. Умеренно выражена асимметрия лица за счет припухлости в области щеки и угла нижней челюсти слева, пальпация болезненна. Периферические лимфатические узлы в подчелюстной области — до 0,8–1,0 см, в других областях не увеличены. Слизистая небных дужек и десен не изменена. В легких везикулярное дыхание. Тоны сердца ритмичные. Живот мягкий, безболезненный при пальпации, печень и селезенка не увеличены. Стул с тенденцией к запорам. Мочеиспускание не нарушено.
В отделении пациентка обследована. В анализе периферической крови: Нb — 119 г/л, эритроциты — 3,9 Т/л, лейкоциты — 4,5 Г/л, палочкоядерные — 5 %, сегментоядерные — 8 %, лимфоциты — 59 %, моноциты — 5 %, тромбоциты — 57 : 1000, СОЭ — 11 мм/ч.
Миелограмма: бласты — 93 %; лимфоциты — 3 %; нормобласты — 4,0 %. Мегакариоциты не найдены.
Цитохимическое исследование костного мозга. Морфология: инфильтрация костного мозга бластными клетками, имеющими крупные размеры и дистрофию в цитоплазме. Реакция на гликоген — положительная в единичных бластных клетках в крупногранулярной форме и в единичных бластных клетках в мелкогранулярной форме. Реакция на пероксидазу — отрицательная. Реакция на липиды — отрицательная. Заключение: лимфобластная линейность бластных клеток, L1 по ФАБ-классификации [1].
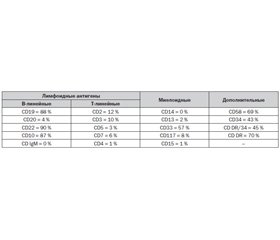
Результаты иммунофенотипирования бластной популяции представлены в табл. 1.
Заключение: фенотип популяции бластных клеток: CD10+/19+/DR+34+/22+ соответствует common-В-варианту ОЛЛ. Особенностью является экспрессия миелоидного антигена CD33.
Анализ спинномозговой жидкости: цитоз — 1 лимфоцит в 1 мкл; белок 1 — 0,33 г/л; белок 2 — 0,32 г/л; реакция Панди ±.
Общий билирубин крови в пределах нормы. ДНК Cytomegalovirus, ДНК Herpes symplex virus 1/2, РНК HCV, ДНК HBV не обнаружены.
Рентгенограмма органов грудной клетки: без патологических изменений.
УЗИ органов брюшной полости: печень не увеличена, эхогенность нормальная, однородная. Желчный пузырь не увеличен, толщина стенки — 1,9 мм, содержимое гомогенное. Селезенка — структура однородная. Поджелудочная железа, почки, органы малого таза — без особенностей. Лимфоузлы брюшной полости и забрюшинного пространства не увеличены.
На основании анамнеза, клинической картины и данных дополнительных исследований установлен диагноз: острый лимфобластный лейкоз, L1, common-В-вариант с экспрессией CD33, развернутый период.
Ребенку назначено лечение по программе ALL IC — 2009, закончена 1-я фаза I протокола. На 33-й день лечения в миелограмме 8 % бластов (ремиссия — < 5 %) — неполная ремиссия, в связи с чем девочка переведена на более интенсивную терапию блоками высокого риска.
Таким образом, дебют острого лейкоза может принимать маску одонтогенного остеомиелита (боль в нижней челюсти, увеличение регионарных лимфоузлов и их болезненность, положительный ответ на антибактериальную терапию в виде уменьшения болезненности и инфильтрации нижней челюсти с уменьшением лимфоузлов и СОЭ). Это затрудняет диагностику заболевания и приводит к отсроченному назначению лечения.
1. Руководство по детской онкологии / Под ред. акад. РАМН Л.А. Дурнова. — М.: Миклош, 2003. — 504 с.
2. Детская онкология / Под ред. М.Д. Алиева, В.Г.Полякова, Г.Л. Менткевича, С.А. Маяковой. — М.: Издательская группа РОНЦ, 2012. — 684 с.
3. Гематология и иммунология детского возраста / Под ред. Н.А. Алексеева. — СПб.: Гиппократ, 2009. — 1044 с.
4. Лейкозы у детей / Под ред. Г.Л. Менткевича, С.А. Маяковой. — М.: Практическая медицина, 2009. — 384 с.

/108/108.jpg)