Журнал «Здоровье ребенка» 8 (59) 2014
Вернуться к номеру
Клінічний випадок атипового перебігу МПО-АНЦА-асоційованого васкуліту
Авторы: Боярчук О.Р., Сміян С.І. — ДВНЗ «Тернопільський державний медичний університет імені І.Я. Горбачевського МОЗ України»
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Класично васкуліти, асоційовані з антинейтрофільними цитоплазматичними антитілами, характеризуються швидкопрогресуючим тяжким перебігом, поліорганним ураженням внутрішніх органів та спільною тактикою лікування. Нами наведений випадок торпідного перебігу системного васкуліту, асоційованого з антинейтрофільними цитоплазматичними антитілами, специфічними до мієлопероксидази, при якому ми не спостерігали ураження нирок і легень.
Классически для васкулитов, ассоциированных с антинейтрофильными цитоплазматическими антителами, характерно тяжелое быстропрогрессирующее течение, полиорганное поражение внутренних органов и общая тактика лечения. Нами представлен случай торпидного течения системного васкулита, ассоциированного с антинейтрофильными цитоплазматическими антителами, специфическими к миелопероксидазе, при котором мы не наблюдали поражения почек и легких.
The classic form of vasculitis associated with antineutrophil cytoplasmic antibodies is characterized by progressive severe course, multiple lesions of internal organs and a general treatment strategy. We observed a case of torpid course of systemic vasculitis associated with antineutrophil cytoplasmic antibodies specific to myeloperoxidase without renal and lungs involvement.
системний васкуліт, антинейтрофільні цитоплазматичні антитіла, мієлопероксидаза, діти.
системный васкулит, антинейтрофильные цитоплазматические антитела, миелопероксидаза, дети.
systemic vasculitis, antineutrophil cytoplasmic antibodies, myeloperoxidase, children.
Статья опубликована на с. 64-68
Вступ
Питання класифікації системних васкулітів були і залишаються одними з найбільш дискусійних у ревматології, у тому числі і в дитячій [1]. У 1985 році F. Van der Woude та співавт. уперше довели патогенетичне значення антинейтрофільних цитоплазматичних антитіл (АНЦА) у розвитку гранелематозу Вегенера (ГВ) [2]. У 1994 році на конференції Chapel Hill Сonsensus було введено поняття системного васкуліту, асоційованого з АНЦА, та була модифікована класифікація васкулітів [3]. На сьогодні до васкулітів, асоційованих з АНЦА, належать, окрім ГВ, мікроскопічний поліангіїт (МПА), синдром Чарга — Стросса та ідіопатичний некротизуючий прогресуючий гломерулонефрит. Дана група захворювань характеризується швидкопрогресуючим тяжким перебігом, поліорганним ураженням внутрішніх органів та спільною тактикою лікування [4]. Патогенетичним маркером ГВ служить протеїназа-3, тоді як решта захворювань групи АНЦА-асоційованих васкулітів більш специфічні до мієлопероксидази (МПО). Сучасні підходи до формулювання діагнозу системного васкуліту вказують на необхідність визначення його причетності до АНЦА-васкулітів із зазначенням специфічних маркерів.
У дітей дані захворювання зустрічаються рідко. МПА зазвичай описується як тяжке, життєвозагрозливе захворювання, що перебігає з ураженням нирок та легень [1].
Хоча в іноземній літературі останніх років описані одинокі випадки млявого перебігу хвороби у дорослих осіб, без ураження життєво важливих органів [5]. Раніше були повідомлення про випадки латентного сприятливого перебігу ГВ [6].
Клінічний випадок
Протягом 2,5 року ми спостерігаємо випадок атипового, торпідного перебігу МПО-АНЦА-асоційованого васкуліту, який хочемо навести.
Вперше дівчинка Н. надійшла на стаціонарне лікування в педіатричне відділення Тернопільської міської комунальної лікарні 23.01.2012 року у віці 15 років (історія хвороби № 122с).
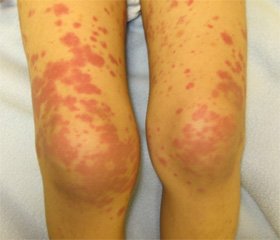
Скарги при надходженні на наявність висипань за типом кропив’янки на нижніх кінцівках, кистях, обличчі, що посилювались після переохолодження; періодичну появу висипань у ділянці ліктів, розгинальній поверхні пальців та кисті плямисто-папульозного характеру, що зникали самостійно через 1–3 дні; періодичну появу припухлості пальців рук, ніг, стоп, інших ділянок кінцівок, що не пов’язували з переохолодженням, зникали самостійно через 1–2 дні; болі та періодичну припухлість міжфалангових суглобів рук та ніг (як дистальних, так і проксимальних), колінних суглобів; утруднене носове дихання, періодичну охриплість голосу, схуднення за останній місяць (приблизно на 5 кг), відсутність менструацій протягом останніх 6 місяців.
Анамнез хвороби і життя. Дівчинка від І вагітності, яка перебігала з анемією, загрозою переривання, токсикозом. Пологи шляхом кесарева розтину (сідничне передлежання). Маса при народженні 3400 г. У 3 роки — гострий пієлонефрит, залізодефіцитна анемія легкого ступеня. У 4 роки — дизентерія Флекснера, тяжкий перебіг із судомним синдромом, нейротоксикозом, інфекційно-токсичним ураженням нирок. Перебуває на диспансерному обліку з приводу вродженого вивиху правого стегна, деформуючого артрозу правого кульшового суглобу. З дошкільного віку спостерігалися порушення ритму серця за типом екстрасистолії. В останні роки порушення ритму не фіксувалось.
У 9 років (2006 р.) — стрептодермія обличчя. З 11-річного віку — часті гайморити, кон’юнктивіти. У квітні 2010 року спостерігався набряк долонної поверхні кисті з порушенням функції пальців. У жовтні 2010 року — синовіїт правого колінного суглоба (амбулаторне лікування). Протягом останнього року часті синусити (на рентгенограмі придаткових пазух набряк слизових), алергічний риніт, алергічний кон’юнктивіт, періодична охриплість голосу. Неодноразово обстежувалася й лікувалася амбулаторно в окуліста, лор-лікаря. Консультація окуліста (осінь 2011 року): підгострий дакріоаденіт зліва, набряк сітківки лівого ока. Проведений курс протизапальної терапії без ефекту. У жовтні 2011 року на фоні проявів гострої респіраторної вірусної інфекції (ГРВІ) спостерігалися висипання на руках, що були розцінені як прояви стрептодермії. Тоді ж констатувалися значні зміни гострофазових показників: С-реактивного білка (СРБ), серомукоїду. У грудні 2011 року на фоні лікування ГРВІ (амізон, лоратадин) у дівчинки з’явився набряк повік, наросла охриплість голосу, з’явились болі в колінних та лівому плечовому суглобі. Була госпіталізована в інфекційне відділення ТДМКЛ із діагнозом: ГРВІ: ринофарингіт. Гостра алергічна реакція: набряк Квінке. Покращення стану спостерігалося вже на другий день. При виписці було запідозрено хронічну кропив’янку, системне захворювання (враховуючи високі гострофазові показники, множинність уражених органів і систем), у зв’язку з чим було рекомендовано стаціонарне лікування в соматичному відділенні для уточнення діагнозу. Після виписки зі стаціонару стан дівчинки був задовільний протягом тижня. Проте надалі знову почали з’являтися вищевказані симптоми. Значне погіршення стану відмітили після тривалої ходьби на вулиці в холодну пору року, коли з’явились уртикарні висипання на руках, більше на ногах (колінні суглоби), у менш захищених одягом ділянках.
Об’єктивно при надходженні загальний стан середнього ступеня тяжкості. Порушення постави, задовільне харчування. Шкірні покриви бліді, множинні плямисто-папульозні висипання рожевого кольору на обличчі, кистях, по 3–4 папули на ліктьових суглобах, поодинокі плямисті висипання, вкриті лусочками на лівому передпліччі, депігментовані плями на лівому плечі, навколо колінних суглобів геморагічні висипання з тенденцією до злиття; повіки набряклі, набряк пальців рук за типом дактиліту, болючість міжфалангових суглобів рук та почервоніння шкіри над ними: ІІ проксимального зліва, ІІІ дистального справа, припухлість і болючість правого колінного суглоба, болючість при активних рухах в обох колінних суглобах; припухлість тильної поверхні лівої стопи. На правому плечі та правій кисті — келоїдні рубці після незначних травм. Носове дихання утруднене. Голос охриплий. Кон’юнктива різко гіперемована. Мигдалики гіпертрофовані. Язик із білим нальотом. Щитоподібна залоза — пальпується щільний перешийок та ліва частка. Пальпуються передньо- та задньошийні лімфатичні вузли, до 0,5–0,7 см, неболючі, еластичні. Межі серця вікові. Діяльність серця аритмічна, у горизонтальному положенні екстрасистолія за типом три- чи квадригемінії, тони помірно ослаблені, ніжний систолічний шум на верхівці, у V точці. Частота серцевих скорочень — 66 за 1 хв. У легенях везикулярне дихання. Змін із боку травної системи не встановлено. Випорожнення, сечовипускання не порушені.
При обстеженні в загальному аналізі крові, загальному аналізі сечі, аналізі сечі за Нечипоренком, пробі за Зимницьким, пробі Реберга, на коагулограмі, у посіві сечі на флору патологічних відхилень не було виявлено. У біохімічному аналізі крові також основні показники, у тому числі рівень сечовини та креатиніну, у межах норми. Спостерігалися відхилення гострофазових показників запалення: серомукоїду — 0,46 од. при надходженні, 0,27 од. — при виписці; різко позитивний СРБ як при надходженні, так і при виписці, антистрептолізин-О (АСЛ-О) утримувався на рівні 500 од. протягом усього періоду в стаціонарі.
У мазку з мигдаликів виділено Streptococcus viridans — ріст масивний, Staphylococcus aureus — поодинокі колонії, Candida аlbicans — ріст масивний, у мазку з носа виділено Staphylococcus aureus — поодинокі колонії, Streptococcus anhaemolyticus — ріст масивний. У посіві з кон’юнктиви — поодинокі колонії епідермального стафілокока.
Ультразвукове дослідження внутрішніх органів — без суттєвих відхилень, на рентгенограмі органів грудної клітки патологічних змін не виявлено.
УЗД щитоподібної залози (26.01.12) — ехогенність знижена; ехоструктура неоднорідна за рахунок чергування гіпо- та гіперехогенних ділянок. Об’єм усієї залози — 20,4 см3 (верхня межа норми — 10,7 см3). При кольоровій допплерографії васкуляризація часток підвищена. Рівень тиреотропного гормона на час обстеження був у межах норми.
На ЕКГ (25.01.12) частота серцевих скорочень — 60 за 1 хв. Монотопні, моноформні правошлуночкові екстрасистоли. Порушення провідності по передній гілці лівої ніжки пучка Гіса. Виражене порушення фази реполяризації міокарда.
Ехокардіоскопія — без патологічних змін. Скоротливість міокарда, фракція викиду задовільні (64 %).
Проконсультована ендокринологом: автоімунний тиреоїдит на фоні ендемічного зоба І ст.; гінекологом: вторинна аменорея; лор-лікарем: алергічний риніт; окулістом: ін’єкція повік, виражений фолікульоз, диск зорового нерва блідий, межі чіткі, артерії дещо розширені, звивисті, вени нормального наповнення, сітківка і макула в нормі. Висновок: хронічний дакріоцистит обох очей, алергічний кон’юнктивіт обох очей, епікантус, ангіопатія судин сітківки обох очей.
Враховуючи наявність синдрому системної запальної реакції з ураженням шкіри, суглобів, верхніх дихальних шляхів, очей, серця, було запідозрено системний васкуліт. Діагностичний пошук був спрямований на верифікацію як вторинного характеру васкуліту, так і ідентифікацію первинних форм.
Для виключення вторинного характеру васкуліту, що може бути проявом системних захворювань сполучної тканини, було проведено обстеження для визначення антинуклеарних антитіл, антитіл до двоспіральної ДНК, креатинфосфокінази, титру міозитспецифічних антитіл (анти-Jo-1). Всі показники були в межах норми. Проведена електроміографія (ЕМГ) (08.02.2012 р.): при поверхневій ЕМГ м’язів верхніх та нижніх кінцівок спостерігалося значне зниження амплітуди до 170–250 мкВ (норма 780–860 мкВ) тривалістю 4,2–10,6 мс. Дані ЕМГ свідчать про гіпотонію м’язів. Ознак дерматоміозиту не виявлено. Таким чином, вторинний характер васкуліту на даному етапі було виключено.
Враховуючи посилення висипань за типом кропив’янки після переохолодження, виключали уртикарний васкуліт. Холодові антитіла виявлялись у титрі 1 : 32, що становить норму. Визначення кріоглобулінів показало наявність кріопатії І типу.
Імунологічне дослідження крові: 01.02.2012 р. IgЕ — 24,2 МО/мл, IgA — 5,35 г/л (норма до 2,49), IgM — 0,44 г/л, IgG — 12,19 г/л, компоненти комплементу: С3 — 1,42 г/л, С4–2 — 0,42 г/л (норма — до 0,4).
Для встановлення причини кріопатії було проведено визначення маркерів гепатитів (24.01.12): НBsAg — не виявлено, анти-НСV — негативний.
Враховуючи відсутність на той момент чітких критеріїв, які би дали змогу верифікувати форму васкуліту, було виставлено діагноз недиференційованого системного васкуліту. Проводилась антиагрегантна терапія (пентоксифілін), протизапальна (диклофенак натрію), антибактеріальна (кларитроміцин — враховуючи попередню стрептококову інфекцію та високий титр АСЛ-О); антигістамінна (цетиризин із переходом на кетотифен); місцеве лікування.
У результаті проведеної терапії стан дівчинки покращився. Виписана на 17-й день. Геморагічні висипання навколо колінних суглобів зникли через 4 дні, значно зменшились висипання на руках, у ділянці ліктьових суглобів, зменшився набряк повік, гіперемія кон’юнктив. Явищ артриту не спостерігалося, артралгії мали мігруючий характер, з чіткою тенденцією до зменшення. Не відмічалося охриплості голосу, лише легка гугнявість. Проте на фоні протизапальної та антиагрегантної терапії спостерігалася періодична поява набряків м’яких тканин кистей та стоп, яка утримувалася протягом 1–2 днів, періодично з’являлись папульозні висипання на ліктях, утримувалися зміни гострофазових показників при нормальних показниках загального аналізу крові.
Через 1,5 місяця після виписки зі стаціонару стан дівчинки погіршився у зв’язку з вираженою припухлістю правої верхньої повіки, болючістю при натисканні у правому оці, наросли болі в обох колінних суглобах, їх припухлість, болі посилювались при фізичному навантаженні, з’явився біль у п’ятці. Окрім того, турбували болі та припухлість п’ясно-фалангових та проксимальних міжфалангових суглобів, з’являлась припухлість різних ділянок м’яких тканин (тильної та долонної поверхні кисті, стопи), періодично турбував помірний біль у литкових м’язах, геморагічні висипання на нижніх кінцівках.
Була проконсультована окулістом: застійний диск зорового нерва справа. Ангіопатія сітківки. Хронічний дакріоцистит у стадії неповної ремісії. Алергічний кон’юнктивіт обох очей.
Дівчинка була госпіталізована повторно.
У загальному аналізі крові спостерігалася гіпохромна анемія легкого ступеня (Hb — 103 г/л), паличкоядерний зсув лейкоцитарної формули вліво (14 %), прискорення швидкості осідання еритроцитів до 25 мм/год; утримувались зміни гострофазових показників — серомукоїду, СРБ, АСЛ-О.
Враховуючи ураження верхніх дихальних шляхів, очей на фоні інших системних проявів виключали гранулематоз Вегенера.
При визначенні перинуклеарних та цитоплазматичних антитіл (04.05.2012 р.) виявлено p-АНЦА у титрі 1/640 (норма 1/10).
АНЦА-антитіла IgG: антитіла IgG до мієлопер-оксидази — 1,9 (норма — до 1,0), антитіла IgG до лактоферину — 1,2 (норма — до 1,0), антитіла IgG до протеїнази 3, катепсину G, до нейтрофільної еластази, до бактерицидного білка, що підвищує проникність, — негативні.
Для виявлення гранульом, деструкцій та деформацій носа, ураження придаткових пазух було проведено комп’ютерну томографію голови (26.03.2012 р.), на якій указаних патологічних відхилень не було виявлено, спостерігалася лише двобічна гіперплазія слізних залоз.
Проведена в подальшому біопсія шкіри (проф. Я.Я. Боднар, доц. Т.В. Дацко, асист. Ю.М. Орел) 22.02.2013 р.: при гістологічному дослідженні 2455 виявлено лімфогістіоцитарну, з домішками нейтрофілів інфільтрацію дерми, переважно навколо капілярів, крововиливи, набряк дерми з гіперпродукцією колагену.
Проведені загальноприйняті методи дослідження нирок не виявили їх залучення в патологічний процес на даному етапі.
Таким чином, враховуючи ураження очей (хронічний дакріоцистит, кон’юнктивіт, ангіопатія сітківки, набряк сітківки обох очей), верхніх дихальних шляхів (хронічний гіпертрофічний риніт, хронічні синусити, охриплість голосу), шкіри (уртикарні та геморагічні висипання), суглобів (мігруючий артрит із переважним ураженням колінних суглобів, ентезопатії, артралгії), м’язів (міалгії, гіпотонія), серця (порушення ритму за типом шлуночкової екстрасистолії, виражені порушення процесів реполяризації Q-T — 0,48 с), синдром Рейно, кріопатію І типу, холодову алергію, автоімунний тиреоїдит, аменорею ІІ, асоціацію з МПО-АНЦА, дані біопсії було виставлено діагноз: системний васкуліт, асоційований з МПО-АНЦА, з вищеперерахованими клінічними проявами, активна стадія.
Було призначено патогенетичне лікування преднізолоном із розрахунку 1 мг/кг протягом 1 місяця (у подальшому був замінений на метипред) із поступовим зниженням дози (5 мг на 2 тижні) до підтримуючої дози 10 мг/добу, антиагрегантну терапію, супровідну симптоматичну терапію.
На фоні лікування стан дівчинки покращився. Дівчинка стала активніша, зменшились висипання на руках, набряки повік, суглобів, м’яких тканин кистей та стоп. Явища артриту купірувались, проте дівчинка відмічала болючість у ділянці ахіллового сухожилля (ентезопатія). Періодично з’являлися вузлики в ділянці ліктів. У дівчинки знову з’явились менструації, проте нерегулярні.
Антитіла IgG до мієлопероксидази на тлі лікування глюкокортикостероїдами нормалізувались, проте при зниженні дози до підтримуючої дещо зросли — до 1,1 Al. СРБ у нормі, незначно підвищені показники серомукоїду.
За 2,5 року спостереження за дівчинкою та регулярного моніторингу функції нирок ознак їх ураження виявлено не було.
Ще один цікавий момент даної історії. 04.02.2014 р. дівчинка, виходячи з автобуса, послизнулася. Відмітила виражений біль у лівому колінному суглобі. Обстеження у травматолога з проведенням рентгенографії колінних суглобів, УЗД колінних суглобів не виявило відхилень. Проте дівчинку продовжував турбувати виражений біль у колінних суглобах, порушення ходьби, неможливість підніматися по сходах. Проведена магнітно-резонансна томографія колінних суглобів показала розрив сухожилків чотириголового м’яза стегна з обох сторін, що також уперше зустрічалося в практиці досвідчених ортопедів-травматологів. На даний час дівчинка прооперована, проходить реабілітаційний період.
Обговорення
Таким чином, незважаючи на те, що системні васкуліти, особливо АНЦА-асоційовані, рідко зустрічаються у дітей, настороженість щодо них повинна бути. Диференціальна діагностика васкулітів викликає труднощі в лікарів усіх ланок через подібність клінічної симптоматики [1]. На сьогодні доступні методи лабораторної діагностики, що дозволяють вирізнити ту чи іншу форму хвороби та звести здогади до мінімуму. Звичайно, наявність АНЦА не можна однозначно оцінювати як ознаку первинного системного васкуліту [7]. Необхідно виключати атипові АНЦА-асоційовані захворювання, такі як ревматоїдний артрит, неспецифічний виразковий коліт, хворобу Крона, автоімунний гепатит, ряд інфекційних захворювань (ендокардит, туберкульоз, малярію, лепру).
Класичне визначення мікроскопічного поліангіїту вказує на ураження дрібних судин без утворення гранульом, основними проявами якого є некротизуючий гломерулонефрит, рідше — легеневий капілярит. Труднощі діагностики описаного випадку полягають у відсутності даних про ураження нирок і легень. Даний випадок підтверджує можливість торпідного перебігу системних васкулітів, асоційованих з АНЦА у дітей, без залучення життєво важливих органів, що зумовлюють тяжкість перебігу хвороби та її наслідки.
Очевидно, в описаному випадку перші прояви хвороби були ще за 4 роки (коли дівчинці було 11 років) до першого надходження в стаціонар (часті синусити, кон’юнктивіти). Тривалість захворювання на сьогодні становить близько 7 років. При високому титрі p-АНЦА рівень МПО-АНЦА не був високим. Оскільки МПО-АНЦА є показником активності процесу, то, можливо, не надто високі його показники зумовлюють саме такий перебіг хвороби. Проте, звичайно, при спостереженні за такою дитиною необхідно слідкувати за показниками функції нирок і ураження легень.
Враховуючи рідкість даної патології, у більшості високорозвинутих країн світу проводиться реєстр усіх випадків АНЦА-асоційованих васкулітів у дітей. Так, за даними північноамериканського реєстру, куди ввійшли хворі із 37 центрів США та Канади, з 2004 по 2010 рік було зареєстровано 155 дітей з АНЦА-асоційованими васкулітами, серед яких МПА було діагностовано у 18 (12 %) дітей, ГВ — у 113, синдром Чарга — Стросса — у 2 і у 21 дитини було встановлено діагноз «недиференційований васкуліт» [8]. Середній вік дітей із МПА становив 13 (від 3 до 16) років, а середній інтервал від початку хвороби до її діагностики дорівнював 23 (від 2 до 50) місяці. Загальні прояви захворювання (загальну слабкість, зниження маси тіла, підвищення температури тіла) спостерігали у 89 %, ренальні прояви — у 95 %, ураження легень — у 28 %, ураження лор-органів — у 17 %, позитивні АНЦА спостерігали у 78 %. Експерти зазначають наявність тривалого періоду від моменту появи симптомів до встановлення діагнозу, що також указує на труднощі розпізнавання хвороби на ранніх етапах.
Вказується на можливість сприятливого перебігу МПА у дітей за умови раннього призначення адекватного патогенетичного лікування [9].
Висновок
Незважаючи на те, що системні васкуліти, асоційовані з АНЦА, є патологією людей переважно старшого віку, вони інколи зустрічаються в дітей. Багатогранність та мала специфічність симптоматики утруднює діагностику захворювання. Описаний нами випадок перебігу хвороби без ураження нирок вказує на можливість атипового перебігу, проте не виключає в подальшому втягнення нирок чи легень, що потребує ретельного спостереження за такими пацієнтами.
1. Cassidy J.T. Textbook of Pediatric Rheumatology / J.T. Сassidy, R.E. Petty. — Philadelphia: Saunders, 2005. — P. 614-629.
2. Autoantibodies against neutrophils and monocytes: tool for diagnosis and marker of disease activity in Wegener’s granulomatosis / F.J. Van der Woude, N. Rasmussen, S. Lobatto [et al.] // Lancet. — 1985. — № 1. — P. 425-429.
3. Nomenclature of systemic vasculitides. Proposal of the international consensus conference / J.C. Jennette, R.J. Falk, K. Andrassy [et al.] // Arthr. and Rheum. — 1994. — № 37. — P. 187-192.
4. Бекетова Т.В. Современные представления о классификации и лечении системных васкулитов, ассоциированных с антинейтрофильными цитоплазматическими антителами: итоги 2011 г. / Т.В. Бекетова, Е.Л. Насонов // Терапевтический архив. — 2012. — № 5. — С. 68-74.
5. Gatenby P.A. Unusually indolent MPO-ANCA: associated vasculitis — report of two cases / P.A. Gatenby // CEN Case Rep. — 2013. — № 2. — P. 131-133.
6. Indolent Wegener’s granulomatosis / D.G. Macfarlane, J.T. Bourne, P.A. Dieppe, D.L.O. Easty // Ann. Rheum. Dis. — 1983. — № 4. — P. 398-407.
7. Хвороба Вегенера — системне захворювання / Verena Briner // Внутренняя медицина. — 2009. — № 1–2.
8. Characterization at Diagnosis of Children with Microscopic Polyangiitis (MPA) Defined Uniquely among Patients with ANCA-Associated Vasculitis (AAV) in a Registry for Children with Vasculitis (ARChiVe) / A. David, G. America, S. Leslie [et al.] // Arthritis Rheum. — 2010. – № 62, Suppl. 10. — P. 1673.
9. Childhood microscopic polyangiitis associated with MPO-ANCA / A. Peco-Antic, B. Bonaci-Nikolic, G. Basta-Jovanovic [et al.] // Pediatr. Nephrol. — 2006. — № 21 (1). — P. 46-53.