Журнал «Здоровье ребенка» 1 (60) 2015
Вернуться к номеру
Современный взгляд на функциональные запоры у детей раннего возраста: особенности вскармливания и принципы немедикаментозной коррекции
Авторы: Белоусова О.Ю. — Харьковская медицинская академия последипломного образования
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Статья посвящена проблеме хронического запора у детей. Даны рекомендации по профилактике этого состояния. Подчеркнуто, что к медикаментозной терапии рекомендуют прибегать только при отсутствии эффекта от диетотерапии, которая сводится не к строгой диете или соблюдению определенного лечебного стола, а к физиологическому рациону питания. В настоящее время доступны смеси, соответствующие рекомендациям Европейского союза относительно питания специального медицинского назначения, сочетающие в себе одновременно несколько функциональных компонентов, что позволяет решить проблему функциональных запоров у детей раннего возраста, находящихся на искусственном вскармливании. Примером такой инновационной смеси является Нутрилон Комфорт.
Стаття присвячена проблемі хронічного запору в дітей. Подано рекомендації з профілактики цього стану. Підкреслено, що до медикаментозної терапії рекомендують вдаватися тільки за відсутності ефекту від дієтотерапії, яка зводиться не до суворої дієти або дотримання певного лікувального столу, а до фізіологічного раціону харчування. У цей час доступні суміші, якi відповідають рекомендаціям Європейського союзу щодо харчування спеціального медичного призначення та поєднують в собі одночасно декілька функціональних компонентів, що дозволяє вирішити проблему функціональних запорів у дітей раннього віку, які перебувають на штучному вигодовуванні. Прикладом такої інноваційної суміші є Нутрилон Комфорт.
The article deals with the problem of chronic constipation in children. Recommendations for the prevention of this condition are provided. It is stressed that drug administration is recommended to be used only when there is no effect of diet therapy, which is not reduced to a strict diet or compliance with certain medical diet, but to a physiological diet. There are currently available formulas meeting the guidelines of the European Union concerning the nutrition of special medical purposes which combines multiple functional components that enables to solve the problem of functional constipations in infants who are bottle-fed. An example of such innovative formula is Nutrilon Comfort.
запор, дети, питание, смесь, Нутрилон Комфорт.
запор, діти, харчування, суміш, Нутрилон Комфорт.
constipation, children, food, formula, Nutrilon Comfort.
Статья опубликована на с. 140-148
Среди распространенных симптомов, которые вызывают тревогу родителей и привлекают к себе внимание врачей уже с первых дней жизни ребенка, ведущая роль принадлежит разнообразным нарушениям стула. Период адаптации к внешним условиям тесно связан с характером физиологических отправлений, поэтому какие-либо нарушения нормальных физиологических актов, в частности дефекации, играют колоссальное значение, оказывая отрицательное влияние на рост и развитие детского организма и значительно сказываясь на качестве жизни. Между тем одними из наиболее частых жалоб родителей как в периоде новорожденности, так и в любом другом возрастном периоде, являются жалобы на нарушения или затруднения актов дефекации, наиболее частым из которых является запор. За первое десятилетие XXI века только в США частота встречаемости запоров у всего населения увеличилась в 4 раза, наибольшее число обращений к врачу зафиксировано у детей в возрасте до 15 лет; пациентам с диагнозом «запор» было выписано 5,4 миллиона рецептов, что свидетельствует о растущей актуальности данной проблемы у детей всего мира [4].
Каждый седьмой житель нашей планеты испытывает затруднение при дефекации. Согласно эпидемиологическим исследованиям, от 5 до 21 % взрослой популяции (в среднем 14 %) страдают запорами, хотя к врачу обращаются только 3–5 % [17]. По данным детских гастроэнтерологов, хроническими запорами страдает около 70 % детского населения [2], однако следует отметить, что подлинная частота запора у детей остается невыясненной, поскольку не все случаи заболеваний регистрируются из-за невысокой обращаемости родителей, особенно на начальном этапе заболевания. Это нередко приводит к самолечению, неправильному и нерациональному использованию слабительных средств и клизм, что, в свою очередь, обусловливает усугубление запора, нарушения пищеварительного процесса и даже развитие тех или иных осложнений. Существующее мнение, что дети «перерастают» проблему запоров, не подтверждается длительными наблюдениями: у 30–52 % детей симптомы сохраняются в течение последующих 5 лет, около 25 % детей продолжают страдать запорами во взрослом возрасте. По мнению ряда авторов [5, 10, 15, 16], значительная распространенность запора у взрослого населения во многом обусловлена недостаточным вниманием педиатров к проблеме хронического запора у детей.
Несмотря на очевидную высокую социальную значимость и чрезвычайно широкую распространенность данной патологии, по сей день педиатры разных стран мира не могут договориться не то что о едином определении данного состояния — до сих пор четко не определено даже то, какую кратность дефекаций считать нормальной, а какую — патологической. Связано это прежде всего с возрастными и индивидуальными особенностями дефекации, а также с тем, что характер и частота испражнений находятся в прямой зависимости от типа вскармливания ребенка.
Нельзя отрицать тот факт, что особое беспокойство родителей вызывают запоры именно у грудных детей, причем такие дети далеко не всегда своевременно получают врачебную помощь, что во многом связано с тем, что само понятие «запор» многие родители и даже педиатры понимают по-разному. Одни считают запором затруднение акта дефекации или слишком плотную консистенцию кала даже при ежедневном стуле, другие — нерегулярный стул вне зависимости от его консистенции или небольшое количество фекалий при регулярной дефекации.
В широком смысле слова запор (сonstipation, obstipaсiа) — в дословном переводе «скопление» — представляет собой нарушение функции кишечника, выражающееся в увеличении интервалов между актами дефекации по сравнению с индивидуальной физической нормой или систематическом недостаточном опорожнении кишечника. В норме частота стула колеблется в значительных пределах (у детей имеются индивидуальные особенности выделительной функции толстой кишки, кроме того, возможны случайные эпизоды кратковременной задержки стула) и зависит от многих факторов: у детей раннего возраста это прежде всего характер питания и питьевой режим.
Поэтому если у детей старше 3 лет частота дефекаций в норме должна быть не менее 2 раз в неделю, а задержку опорожнения кишечника более 36 часов уже следует рассматривать как склонность к запору, то у детей первых 3 лет жизни (особенно первого года жизни) частота стула по-прежнему варьирует в достаточно широких пределах.
На современном этапе принято считать, что при искусственном вскармливании частота стула в норме не превышает 1 раза в сутки и должна быть не реже одного раза в 24 часа, тогда как при естественном вскармливании, особенно в первые месяцы жизни ребенка, — один раз в несколько дней или совпадает с числом кормлений (но не должна превышать 6 раз в сутки). В дальнейшем, по мере увеличения возраста, кратность стула постепенно уменьшается и ко времени введения прикорма (т.е. по достижении ребенком возраста 6 месяцев) дефекация осуществляется обычно 1–2 раза в день. При этом следует помнить, что частота стула не может быть единственным и достаточным критерием запора: в проведенной A. Koch и соавторами [7] работе по оценке чувствительности симптомов при различных вариантах хронического запора подтверждена важность чрезмерного натуживания как наиболее чувствительного признака запора (чувствительность 94 %). Наиболее существенными вспомогательными критериями запора были определены ощущение незавершенной дефекации и плотный, комковатый кал. К сходному выводу пришли и международные эксперты, которые участвовали в формулировании Римского консенсуса III: в дополнение к их определениям функционального запора был включен важный тезис о том, что о запоре говорят даже в случаях ежедневной дефекации, если она сопровождается болезненными ощущениями, натуживанием, изменением характера стула (большой диаметр фекаломы, фрагментированный кал).
Таким образом, если нормальный стул ребенка, находящегося на естественном вскармливании, имеет кашицеобразную консистенцию, то при запоре у детей раннего возраста отмечаются изменения характера стула, а также болезненные ощущения, натуживание, плач и беспокойство при акте дефекации. У большинства детей встречаются все эти признаки, однако некоторые из них могут отсутствовать или встречаться эпизодически. Несомненно, все эти симптомы сами по себе неприятны, беспокоят ребенка и его родителей, влияют на сон, поведение и аппетит и, безусловно, требуют устранения. Это следует иметь в виду, так как в последние годы в литературе появились сообщения (правда, относящиеся к запорам у взрослых), в которых пытаются опровергнуть возможность кишечной интоксикации при хроническом запоре [4, 9]. Авторы основываются на том, что токсины, всасываемые из кишечника, никогда не были выявлены и нет возможности подтвердить это экспериментально. С этой точки зрения делается вывод, что добиваться регулярного стула часто не является необходимым. С позиции педиатрии такое суждение представляется неверным. Во-первых, при хронических запорах, тем более длящихся несколько суток, всегда наблюдаются явления хронической неспецифической интоксикации: вялость или беспокойство, отсутствие аппетита, головная боль, которые невозможно связать с другими причинами; во-вторых, даже если выраженные явления интоксикации отсутствуют, при хроническом запоре отмечаются симптомы, связанные с нарушением моторно-эвакуаторной функции кишечника, прежде всего абдоминальная боль. Поэтому устранение болезненных проявлений при хроническом запоре необходимо в любом возрастном периоде, особенно у детей раннего возраста, независимо от того, имеются или отсутствуют явления кишечной интоксикации, которых, по мнению некоторых авторов, при запорах быть не должно.
Несмотря на то что в современной Международной классификации заболеваний 10-го пересмотра под рубрикой К.059.0 выделяют запор в качестве самостоятельной нозологической формы, правильнее говорить о симптомокомплексе хронического запора [12], так как он обусловливается различными этиологическими факторами, имеет разные механизмы развития, нередко является лишь одним из симптомов какого-либо заболевания и требует дифференцированных подходов к коррекции. Это определяет необходимость выяснения в каждом конкретном случае причины возникновения запора и выделения его основных характеристик (параметров).
Общепринятым считается мнение, что в детском возрасте в качестве основной причины ненормальной работы толстой кишки, которая проявляется редкими самостоятельными дефекациями или их отсутствием, выступают функциональные запоры, то есть нарушения регуляции желудочно-кишечного тракта (ЖКТ). Об этом свидетельствует и официальная статистика Американской ассоциации педиатров, согласно которой у 95 % детей с запорами органическая патология отсутствует [16]. Кроме того, многие этиологические факторы функциональных нарушений ЖКТ у детей первого года жизни тесно связаны с анатомо-физиологическими особенностями его развития. Так, за этот период длина тела ребенка увеличивается в среднем на 25 см, что сопровождается определенными клиническими симптомами, формированием физиологической долихосигмы, одним из проявлений которой является предрасположенность к запору.
Наши многолетние наблюдения за детьми, страдающими нарушениями акта дефекации, подтверждают, что в подавляющем большинстве случаев хронические запоры у детей раннего возраста носят алиментарный характер и связаны с нарушениями моторно–эвакуаторной функции толстой кишки в результате дискоординации тонических и пропульсивных сокращений стенки кишечника [12–14]. Такая дискоординация может быть как спастической (протекать по типу гипермоторной дискинезии, т.е. сопровождаться появлением фрагментированного, плотного, «овечьего» кала и схваткообразными болями в животе), так и гипокинетической (гипомоторная дискинезия, сопровождающаяся формированием фекаломы большого размера, значительно превышающей по диаметру размеры анального сфинктера, и ноющими болями разлитого характера). Факторы риска развития функциональных запоров у детей раннего возраста различны и чаще всего, в случаях естественного вскармливания, связаны с неправильным режимом и характером питания кормящей матери, а при искусственном вскармливании — с недостаточным питьевым режимом, быстрым одномоментным переходом на искусственное вскармливание, форсированным переходом с одной смеси на другую и использованием молочных смесей с малоадаптированным жировым компонентом.
Диагноз функционального запора в соответствии с Римскими критериями III (функциональный запор, G7) устанавливается у детей до 4 лет при наличии в течение месяца не менее 2 из следующих признаков: два или меньше опорожнения кишечника в неделю; по крайней мере один эпизод недержания кала в неделю после приобретения гигиенических навыков; наличие эпизодов задержки дефекации; болезненное опорожнение кишечника или твердые испражнения типа 1 или 2 по Бристольской шкале кала; большое количество фекальных масс в прямой кишке; образование каловых камней, которые могут затруднить дефекацию. Наличие перечисленных признаков обычно сопровождается раздражительностью, снижением аппетита и/или чувством раннего насыщения. Указанные признаки исчезают немедленно после акта дефекации. Разумеется, необходимо подчеркнуть, что эти критерии могут применяться только в тех случаях, когда не выявляются структурные или биохимические изменения, которые могут объяснить кишечное расстройство [6, 9].
Помимо общеизвестной Бристольской шкалы кала, при помощи которой в настоящее время принято определять характер стула, существует Амстердамская шкала оценки стула — шкала Беккали, специально разработанная для детей раннего возраста, которая описывает количество (по 4 пунктам), консистенцию (по 4 пунктам) и цвет стула (по 6 категориям). Шкала удобна для применения как у доношенных, так и у недоношенных детей [1]. Согласно этой шкале частота стула у детей считается нормальной, если в возрасте до 4 месяцев происходит 7–1 акт дефекации в сутки, от 4 месяцев до 2 лет — 3–1, в возрасте старше 2 лет допускается норма от 2 раз в день до 1 раза в 2 дня.
На наш взгляд, разграничение запоров по принципу «функциональные — органические» является наиболее значимым параметром классификации хронического запора, предложенной нами еще в 2001 году [11]. Причем такое разграничение не только является определяющим с точки зрения понимания механизма развития процесса, но и служит ориентиром (критерием) для определения принципов дифференцированной терапии.
Органические запоры связаны с врожденными или приобретенными аномалиями развития или положения толстой кишки (внутрипросветные) либо с аноректальными аномалиями и заболеваниями (внепросветные). В противоположность им функциональные запоры обусловлены не структурными поражениями кишечника (анатомических дефектов кишки нет), а нарушениями механизмов регуляции моторной деятельности желудочно-кишечного тракта. Совершенно очевидно, что и подходы к терапии, и объем диагностических исследований при функциональных и органических запорах у детей являются если не принципиально различными, то, во всяком случае, имеющими свои особенности.
Следующей важной категорией классификации является преимущественная топография запора — кологенные или проктогенные. Такое разделение, на наш взгляд, вполне оправданно, несмотря на то что в ряде случаев запор может носить колопроктогенный характер. Отражая локализацию процесса, эти термины в значительной степени определяют и механизм развития запора — замедление пассажа по толстой кишке при кологенных и нарушения акта дефекации при проктогенных запорах. Различный генез определяет особенности клинического течения и принципы коррекции кологенных и проктогенных запоров, разумеется, с учетом других характеристик: наличие или отсутствие органики и характер тонуса и моторики.
Очень большое значение имеет оценка двигательных нарушений толстой кишки, которые определяют не только клинические проявления заболевания, но и принципы проводимой терапии. Двигательные нарушения обычно ограничиваются оценкой состояния кинетики — гипомоторные (гипокинетические), гипермоторные (гиперкинетические) и смешанные. Однако такая оценка часто оказывается недостаточной, поскольку не включает характеристику исходного тонуса кишки (гипотония, гипертония, нормотония). Проведенные нами исследования [12] свидетельствуют о том, что двигательные нарушения при хроническом запоре носят обычно сочетанный характер в виде разного рода дискинезий и дистоний, которые наблюдаются в различных вариантах, с преобладанием гипотонической дистонии и гипокинетической дискинезии. Поэтому мы считаем целесообразным выделение 4 основных типов двигательных нарушений при хроническом запоре, отражающих состояние как кинетики, так и тонуса толстой кишки: гиперкинетическая дискинезия — гипертоническая дистония, гиперкинетическая дискинезия — гипотоническая дистония, гипокинетическая дискинезия — гипертоническая дистония, гипокинетическая дискинезия — гипотоническая дистония. Такой подход делает более обоснованным назначение прокинетиков при замедлении двигательной функции и ослаблении тонуса кишки и кишечных спазмолитиков — при усилении моторики и кишечной гипертонии.
Вышеперечисленные категории явились основой классификации хронических запоров у детей, которая, на наш взгляд, отражает основные этиологические факторы и патогенетические механизмы симптомокомплекса хронического запора и определяет принципы его коррекции (табл. 1).
Таким образом, несмотря на безусловное превалирование функциональных запоров, особенно в раннем детском возрасте, первоочередным этапом диагностики, направленным на выявление возможных причин запора, является исключение или подтверждение его механических и органических причин. В идеале клиническое обследование детей с запорами должно быть комплексным, при этом направление исследований, содержание которых определяется в каждом конкретном случае, должно быть от простых к более сложным. Важнейшим диагностическим приемом при осмотре ребенка с хроническим запором является поверхностная ориентировочная и глубокая скользящая пальпация живота. При пальпации живота необходимо установить наличие болезненности по ходу толстой кишки или только сигмовидной ее части, обратить внимание на спазмированность сигмы, наличие урчания по ходу толстой кишки.
Особенно информативной является пальпация сигмовидной кишки, которая при хроническом запоре часто заполнена каловыми массами, иногда спазмирована, чувствительна или болезненна при пальпации. Появление урчания свидетельствует о наличии в сигме жидкого содержимого и газов. Утолщение стенки кишки, усиление и учащение ее перистальтики, болезненность при пальпации связаны с сопутствующим запору воспалительным процессом. При наличии фиброзных изменений или новообразований кишка может становиться бугристой. При наличии сращений или рубцовых изменений в брыжейке подвижность сигмовидной кишки ограничивается, а при врожденных аномалиях развития, удлинении кишки и ее брыжейки — увеличивается, что иногда затрудняет обнаружение сигмы в ее обычном месте.
Перкуссия кишечника у детей применяется значительно реже. У здоровых над областью живота определяется перкуторный звук различных оттенков. Усиление тимпанического звука отмечается при метеоризме, притупление — над петлями кишечника, переполненными каловыми массами при запоре, однако последнее возможно лишь при прилежании кишечника непосредственно к передней стенке живота. Аускультация дает возможность исследовать двигательную функцию кишечника. У здорового ребенка через 5–7 часов после еды в зоне проекции слепой кишки выслушиваются ритмические шумы. Усиленная перистальтика кишечника может наблюдаться при механической непроходимости; при энтероколитах она может сочетаться с громким урчанием.
Накопленный клинический опыт и научные исследования позволяют утверждать, что хорошо собранного анамнеза и тщательно проведенного клинического осмотра ребенка (который, помимо визуального осмотра и пальпации, должен обязательно сопровождаться ректальным пальцевым исследованием и осмотром перианальной области) обычно оказывается достаточно, чтобы исключить органическую причину запора [12, 15]. В этой ситуации нет необходимости проводить сложный комплекс обследований и лабораторных исследований, прежде чем начинать лечение. Только при отсутствии улучшения на фоне проводимой традиционной терапии или в атипичных случаях с тревожными клиническими симптомами (наличие патологических примесей (кровь, слизь) в каловых массах, вздутия кишечника (увеличенный в объеме живот при хроническом запоре позволяет предположить органическую природу заболевания — болезнь Гиршпрунга, целиакию; тогда как отсутствие увеличения живота на фоне запора свидетельствует о функциональных нарушениях дефекации), метеоризма, субфебрилитета, других внекишечных проявлений (расчесы, пигментные пятна, аллергические высыпания, ангулиты, ангулярные стоматиты) показаны дальнейшие исследования, из которых базовыми являются копрограмма, клинический анализ крови, в ряде случаев — изучение микробного пейзажа кишечника. К инструментальным исследованиям (ультразвуковое исследование толстой кишки, ректоскопия, ирригография, колоноскопия, морфологическое исследование слизистой оболочки кишечника, электроколография, баллонографическая компьютеризированная многоканальная манометрия, колонопроктодефекография, электромиография) прибегают лишь в отдельных случаях по строгим показаниям [14, 15].
Таким образом, диагноз хронического запора устанавливается клинически, а параклинические исследования имеют своей целью установить только его причину: наличие органической патологии кишечника и/или аноректальной зоны, воспалительные заболевания толстой кишки; оценить функциональное состояние толстой кишки и состояние кишечного биоценоза.
В основе профилактики хронических запоров лежит прежде всего сбалансированное, рациональное, соответствующее возрасту ребенка питание и воспитание культуры гигиенических навыков, в том числе акта дефекации. Именно от этих параметров зависит нормальное функционирование желудочно-кишечного тракта и, как следствие, нормальные физиологические отправления организма. Причем реализация этих условий должна начинаться сразу же после рождения ребенка.
Чтобы предотвратить развитие запора у грудного ребенка, следует как можно дольше сохранить грудное вскармливание. Общеизвестно, что грудное молоко является наиболее подходящим продуктом для питания ребенка первых месяцев жизни, уникально адаптированным к его потребностям. Необоснованная смена грудного молока на адаптированную молочную смесь или, еще хуже, употребление неадаптированных продуктов на основе коровьего (козьего) молока могут быть чреваты не только нарушением адаптации пищеварительного тракта ребенка и манифестациями атопических реакций, но и формированием функционального запора. Причиной замедления моторики кишечника может быть как непосредственно состав адаптированной молочной смеси (повышенный уровень белков по отношению к углеводам, соотношение кальция и фосфора, неадаптированный или частично адаптированный жировой компонент), так и аллергия к белкам коровьего молока (БКМ). В последнем случае запоры могут возникать и при грудном вскармливании, если мать употребляет продукты, содержащие неадаптированный белок коровьего (козьего) молока. По патогенетическому механизму БКМ-индуцированные запоры относят к типично функциональным, связанным с нарушением слизеобразования в толстой кишке, что приводит к замедленному пассажу каловых масс в дистальном направлении. Морфологической основой этой патологии является лимфоцитарная инфильтрация, гипертрофия лимфоидной ткани, интерстициальный отек, эозинофильная инфильтрация собственной пластинки с интраэпителиальными «эозинофильными абсцессами» [3].
Для нормального развития здоровому ребенку первого полугодия жизни вполне достаточно материнского молока, поэтому не следует стремиться к раннему (до 6 месяцев) введению прикорма. Это нерационально в связи с функциональной незрелостью желудочно-кишечного тракта; ранний прикорм может снижать частоту и интенсивность сосания и, как следствие, выработку грудного молока. При таких условиях вводимый прикорм будет не столько дополнять грудное молоко, сколько частично замещать его, что физиологически неоправданно. Кроме того, преждевременное введение прикорма может вызвать у ребенка запор и другие нарушения деятельности желудочно-кишечного тракта: замедление моторики кишечника при ранней смене качественного состава питания в основном обусловлено ферментативной, регуляторной и моторной морфофункциональной незрелостью органов пищеварительного тракта у детей первого полугодия жизни. В то же время слишком позднее введение прикорма (значительно позже 6 месяцев) также нерационально, так как впоследствии у ребенка могут возникнуть проблемы с адаптацией организма к твердой пище, что тоже косвенно будет способствовать формированию алиментарных запоров.
Независимо от типа вскармливания (естественное, искусственное, смешанное), в течение первого года жизни ребенка кормление грудью (или смесью) по требованию должно продолжаться с такой же частотой и интенсивностью, как и в период исключительного грудного вскармливания, и грудное молоко или адаптированная смесь должны оставаться главным источником жидкости, пищевых веществ и энергии.
Чрезвычайно важным остается также рациональный подбор продуктов, рекомендуемых в качестве первого прикорма. Первой предложенной ребенку пищей должны быть размятые продукты, состоящие из одного ингредиента мягкой консистенции, без добавления сахара, соли или острых приправ. Оптимальным согласно рекомендациям экспертов Всемирной организации здравоохранения (ВОЗ) считается введение в качестве первого прикорма злаков (традиционные злаковые продукты, не содержащие глютен, — гречка, кукуруза, овес; рис, а тем более манная крупа, у детей с функциональными запорами на первом году жизни крайне не рекомендуются) или овощного пюре (из кабачка, брокколи, цветной капусты, картофеля, тыквы, белокочанной капусты, моркови, позднее — томатов и зеленого горошка), причем в пюре для размягчения можно добавлять грудное молоко или детскую адаптированную смесь. В овощное пюре рекомендуют добавить 2–3 капли нерафинированного растительного масла.
Спустя 3–4 недели после введения в рацион ребенка овощей и каш можно расширить рацион — рекомендуют постепенно вводить фрукты, мясо (предпочтение отдается индейке, кролику как менее аллергенным сортам), внимательно наблюдая за реакцией ребенка и соблюдая очередность вводимых продуктов. Детям, страдающим функциональными запорами, так же как и остальным детям первого года жизни (согласно Приказу МЗ Украины № 149), крайне не рекомендуют раннее введение в рацион соков (знакомство с ними рекомендуют уже после того, как в рацион введены все остальные продукты прикорма, никак не ранее 12-месячного возраста) и молочных продуктов, особенно творога (лишенный балластных веществ высокобелковый продукт). Вопреки распространенному мнению, что кисломолочные продукты способствуют облегчению дефекации, не следует стремиться и к слишком раннему введению в рацион кисломолочных продуктов, особенно кефира, который потенциально может увеличить опасность развития метаболического ацидоза вследствие избыточного содержания белка и высокого содержания аминокислот, а также неспособности почек экскретировать полученные ионы водорода.
Любой новый продукт следует включать в рацион ребенка очень медленно и с максимальной осторожностью, начиная с минимальных доз (несколько ложек с последующим докормом привычной едой — материнским молоком, смесью). Попытки форсированного введения продуктов обычно заканчиваются формированием стойкого упорного запора и появлением других функциональных гастроинтестинальных расстройств. Следует помнить, что чем постепеннее идет введение любого нового продукта, тем меньше риск появления дисфункции кишечника. Никогда нельзя вводить одновременно несколько новых продуктов. Время адаптации должно быть тем длительнее, чем младше ребенок, и составлять в среднем 7–14 дней.
По достижении ребенком годовалого возраста постепенно уменьшают объем и частоту кормлений грудью и увеличивают количество твердой пищи и жидкости. По мере уменьшения потребности ребенка в грудном молоке постепенно снижается его секреция у матери, что обычно не вызывает беспокойства и позволяет постепенно отказаться от кормлений грудным молоком. Следует отметить, что в связи с несомненной пользой грудного молока для растущего детского организма в целом и становления иммунной системы в частности в настоящее время ВОЗ советует сохранять грудное вскармливание как можно дольше — до 2 лет.
При невозможности наладить грудное вскармливание, недостатке или полном отсутствии материнского молока приходится прибегать к назначению искусственных смесей.
Все выпускаемые смеси делятся (условно) на 3 категории: базисные (стартовые), следующие формулы и нестандартные формулы. Базисные смеси, имеющие высокую степень адаптации, идеально подходят для вскармливания детей от рождения до полугода, следующие предназначены, как правило, для детей второго полугодия жизни и старше, нестандартные — для вскармливания недоношенных детей или детей с гипотрофией. Переходить от одной смеси к другой необходимо только в том случае, когда возникает повод для серьезного беспокойства — например, ребенок перестает прибавлять в весе или нарушается характер стула. Любое изменение питания сопряжено с риском срыва адаптации, поэтому проблемы со стулом только усугубляются, когда родители начинают лихорадочно менять одну смесь на другую.
В настоящее время уже ни у кого не возникает сомнений, что любые разведения цельного коровьего молока уступают современным адаптированным смесям и по качеству, и по степени адаптации белкового, углеводного, жирового компонентов, и по количеству аминокислотного состава, витаминов, микроэлементов. В ходе исследований подтверждено благоприятное воздействие всех этих продуктов на микрофлору кишечника и его выделительные функции, не говоря уже об обилии так называемых специальных смесей, предназначенных для вскармливания недоношенных детей, детей с малой массой тела, детей с недостаточностью лактазы и пр. Так как у детей раннего возраста главным аллергеном является белок коровьего молока, то основным принципом диетотерапии в этой группе является не только полное исключение коровьего молока и продуктов на его основе из рациона ребенка или диеты матери, о чем уже было сказано выше, но и использование заменителей грудного молока на основе частичного белкового гидролиза при искусственном вскармливании. Для терапии запоров, вызванных дисахаридазной недостаточностью (транзиторная лактазная недостаточность, распространенная у детей первых месяцев жизни, приблизительно в 10 % случаев протекает с запорами вследствие спазма кишки, вызванного кислым рН содержимого толстой кишки), детям, находящимся на искусственном вскармливании, могут быть рекомендованы адаптированные молочные смеси с различным сниженным содержанием лактозы [13].
Особенно благоприятны для детей, склонных к запору, смеси, обогащенные пребиотиками — галактоолигосахаридами и фруктоолигосахаридами. Помимо того что пребиотические волокна вносят существенный вклад в формирование здоровой кишечной микрофлоры, улучшая трофику эпителиоцитов, они способствуют нормализации перистальтической активности ЖКТ и формированию регулярного мягкого стула. Эксперты комитета ESPGHAN (Европейского общества педиатрической гастроэнтерологии, гепатологии и нутрициологии) в своем систематическом обзоре, посвященном изучению эффективности и безопасности дополнительного включения пребиотиков в состав молочных смесей (2011), отметили, что молочные смеси, обогащенные пребиотиками, достоверно снижают рН каловых масс, увеличивают частоту опорожнения кишечника, смягчают каловые массы, увеличивают количество бифидобактерий и лактобацилл в составе кишечной микрофлоры и введение их в рацион ребенка, страдающего запорами функционального происхождения, должно начинаться с момента рождения.
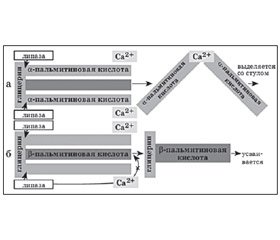
Крайне важным вопросом в плане профилактики функциональных запоров также являются особенности жирового компонента, представленного в смесях. Известно, что и в грудном молоке, и в его заменителях примерно 45–50 % энергии аккумулировано именно в жирах, которые в современных смесях содержатся в таком же количестве, как и в грудном молоке, но смеси существенно отличаются от последнего профилем содержащихся жирных кислот. В грудном молоке основная насыщенная жирная кислота — пальмитиновая — находится в физиологичной бета-позиции прикрепления к молекуле триглицерида, тогда как обычные смеси часто содержат пальмитиновую кислоту в альфа-позиции, что имеет существенное значение для переваривания, абсорбции и последующего метаболизма жира. Если пальмитиновая кислота находится в альфа-позиции, то в кишечнике под действием панкреатической липазы она высвобождается, связывает кальций и образует нерастворимые жирно-кислые мыла, которые в последующем выводятся из организма вместе с калом. При этом существенно уменьшается всасывание жиров, снижается энергетическая ценность смеси, уменьшается всасывание кальция, что приводит к нарушению минерализации костей. Кроме того, кальциевые мыла жирных кислот меняют консистенцию испражнений, существенно уплотняя и «цементируя» последние, что нарушает перистальтику и часто приводит к формированию функциональных запоров. В то же время пальмитиновая кислота, эстерифицированная в бета-позиции молекулы глицерина, эффективно захватывается энтероцитами слизистой оболочки кишечника как моноглицерид без предварительного расщепления, не меняет консистенцию испражнений, способствует повышению всасывания кальция, необходимого для минерализации костей, и используется как важный энергетический субстрат детского питания (рис. 1).
/146/146.jpg)
В настоящее время на рынке появились принципиально новые инновационные формулы — смеси, соответствующие рекомендациям Европейского союза относительно питания специального медицинского назначения, сочетающие в себе одновременно несколько функциональных компонентов, что позволяет решить проблему функциональных запоров у детей раннего возраста, находящихся на искусственном вскармливании. Примером такой инновационной смеси является Нутрилон Комфорт (производства компании Nutricia, Голландия). Эта смесь, не являясь лечебной формулой, содержит все необходимые компоненты, что делает ее полноценным заменителем грудного молока в необходимых пропорциях. А кроме того, благодаря своему многофункциональному составу она полностью соответствует всем требованиям и рекомендациям ESPGНAN, предъявляемым к продуктам функционального питания, используемым для лечения и профилактики запоров: содержит на 100 % частично гидролизированную молочную сыворотку, сниженное количество лактозы, комплекс фрукто- и галактоолигосахаридов и уникальное сочетание жиров с бета-пальмитиновой кислотой.
За счет пребиотического комплекса фрукто- и галактоолигосахаридов, содержащихся в этой смеси, с одной стороны, обеспечивается бифидогенный эффект и угнетается рост условно-патогенной и патогенной флоры, с другой — под воздействием микрофлоры из данных веществ образуются короткоцепочечные жирные кислоты, которые являются основным источником энергии для колоноцитов, что способствует закислению среды и стимулирует перистальтику, формированию мягкого регулярного стула. Гидролизированный белок легче переваривается в пищеварительном тракте ребенка, уменьшает физиологичные для детей раннего возраста кишечные колики. Бета-пальмитиновая кислота снижает абсорбцию жира и количество кальциевых солей жирных кислот, вызывающих уплотнение каловых масс и замедление перистальтических волн. Пониженное содержание лактозы препятствует сдвигу рН кишечника в кислую сторону и нормализует перистальтику.
После введения в рацион питания твердой пищи для профилактики запора необходимо, чтобы ребенок получал продукты, содержащие клетчатку (продукты растительного происхождения) и пищевые волокна (хлеб, мясо, орехи). Пища не должна быть механически, химически и термически щадящей, напротив, желательно включение в меню сырых овощей и фруктов, салатов, винегретов, грубых каш, овощных супов, блюд из мяса и птицы, лучше куском. При склонности к запору прежде всего следует попытаться восстановить нормальную работу кишечника за счет питания, используя продукты, обладающие послабляющим действием: сырые овощи и фрукты, бахчевые (арбуз, дыня), морская капуста, косточковые плоды (слива, вишня, абрикос), грубые рассыпчатые каши (овсяная, гречневая, кукурузная, перловая), хлеб из муки грубого помола (ржаной, с отрубями), растительное масло. Одновременно следует уменьшить употребление продуктов, обладающих крепящим действием (творог, рис, мучные изделия). Возможно использование контраста температур: вслед за горячим блюдом выпить стакан холодного сока, компота или минеральной воды. Для определения продукта, вызывающего затруднения стула у ребенка, полезно вести пищевой дневник, записывая съеденные ежедневно продукты. Причиной запора может стать избыточное количество молока или других молочных продуктов, бананов, риса, яблочного пюре. Следует максимально разнообразить меню ребенка, включая в него булочки из отрубей с изюмом, такие овощи, как морковь и сельдерей, в перерывах между приемами пищи, побольше яблок и груш, фруктовые и овощные салаты с добавлением растительного масла.
Тщательно сбалансированный рацион, содержащий достаточное количество продуктов растительного происхождения и пищевых волокон, соблюдение принципов рационального питания являются важнейшими условиями профилактики запора в любом возрасте ребенка.
Диетическое питание должно сочетаться с правильным питьевым режимом. Достаточное количество жидкости (не менее 1–2 литров в сутки в зависимости от возраста) необходимо во все периоды роста и развития ребенка, но оно становится особенно важным, если ребенок получает в составе пищи отруби и продукты с высоким содержанием клетчатки. Жидкость размягчает клетчатку в кишечнике, что способствует образованию мягкого, легко выходящего кала.
Следует помнить, что одной из важных причин развития запора является гиподинамия и связанная с ней мышечная гипотония. Необходимо нормализовать двигательный режим ребенка. Здоровый ребенок должен быть активным, полезны пешеходные прогулки, бег, плавание, из пассивных нагрузок — общий массаж, способствующий укреплению мышц, особенно у детей с мышечной гипотонией и замедленным формированием рефлексов. В более старшем возрасте показана лечебная физическая культура, направленная на укрепление мышц брюшного пресса.
У детей первых месяцев жизни еще слабо развит рефлекс на опорожнение кишечника, что приводит к развитию запора. С целью стимуляции рефлекса на дефекацию целесообразно незадолго до кормления провести легкий (в течение 5–7 минут) массаж живота по часовой стрелке, дополненный притягиванием ножек к животу и выкладыванием на живот. Использовать для профилактики алиментарного запора слабительные средства недопустимо, для лечения — крайне нежелательно!
В детском, особенно раннем, возрасте нервно-рефлекторные связи еще не совершенны; механизм дефекации вырабатывается постепенно в зависимости от окружающей обстановки и индивидуальных особенностей организма. Навык опорожнения кишечника начинает формироваться с первых месяцев жизни и закрепляется по типу условного рефлекса. Поэтому воспитание ребенка играет исключительно важную роль в профилактике развития хронического запора и проктологических заболеваний, а актуальной проблемой профилактики условно-рефлекторных запоров является решение вопросов психологического и социального характера, иногда требующее вмешательства детского психотерапевта.
Многие профилактические мероприятия при запоре у детей раннего возраста являются одновременно и лечебными (диетический и водный режимы, массаж живота, стимуляция рефлекса на дефекацию и т.д.). Прибегать к назначению слабительных препаратов следует только в случаях полной безуспешности неспецифических мероприятий.
Лечение хронического запора у ребенка первых 3 лет жизни требует не только опыта и соответствующих врачебных знаний, но и обязательно индивидуального подхода у конкретного ребенка, находящегося в конкретных условиях.
Начинать профилактику запора следует сразу же после рождения ребенка, организуя сбалансированное питание и развивая условный рефлекс на акт дефекации. В старшем возрасте эти мероприятия ни в коей мере не утрачивают своего значения. Только соблюдение этих условий позволит решить серьезную медико-социальную проблему, которую представляют хронические запоры у детей, что требует широкой медицинской пропаганды среди населения.
Помимо обучения, необходимо давать четкие советы по питанию, учитывая достаточный питьевой режим и потребление пищевых волокон. Детям в возрасте старше 2 лет рекомендовано употреблять количество пищевых волокон, равное сумме возраста ребенка (в годах) + 5 г/сут. В клиническом исследовании методом «случай — контроль» (уровень доказательности В) выявлена связь между запорами и низким потреблением пищевых волокон — отношение шансов 4,1 (достоверность 95 %; доверительный интервал 1,64–10,32) [8]. Необходимо увеличивать количество употребляемых свежих фруктов и овощей, грубой клетчатки, свежих кисломолочных продуктов. Желательно проводить медикаментозное лечение только при отсутствии эффекта от диетотерапии.
Навык опорожнения кишечника у ребенка начинает формироваться с первых месяцев жизни, поэтому данный период чрезвычайно важен для дальнейшего физиологического развития. В раннем возрасте нервно-рефлекторные связи еще не установлены, механизм дефекации вырабатывается постепенно и зависит от окружающей ребенка обстановки и индивидуальных особенностей организма. Развитие навыка ежедневной утренней одномоментной дефекации так же важно, как и все гигиенические навыки (умывание, чистка зубов, причесывание и т.д.), и предотвращает развитие функциональных нарушений дефекации и проктологических заболеваний, которые могут наложить отпечаток на всю дальнейшую жизнь.
Таким образом, лечение детей с запорами должно быть комплексным и подбираться индивидуально в зависимости от возраста ребенка и конкретной ситуации. К медикаментозной терапии рекомендуют прибегать только при отсутствии эффекта от диетотерапии, которая сводится не к строгой диете или соблюдению определенного лечебного стола, а к физиологическому рациону питания, основой которого у ребенка раннего возраста является естественное вскармливание или правильно подобранный полноценный многокомпонентный и многофункциональный заменитель грудного молока, который позволит предупреждать формирование затрудненного акта дефекации или способствовать смягчению и учащению стула при уже имеющихся функциональных запорах.
1. Bekkali N., Hamers S., Reitsma J. et al. Infant Stool Form Scale: development and results // Journal of Pediatrics. — 2009. — 154 (4). — 521–526.
2. Bongers M.E.J., Benninga M.A. Long-term follow-up and course of life in children with constipation // JPGN. — 2011. — 53 (2). — 55–56.
3. Borowitz S.M., Cox D.J., Tam A. et al. Precipitants of constipation during early childhood // J. Am. Board Fam. Pract. — 2003. — 16 (3). — 213–218.
4. Everhart J.E., Ruhl C.E. Burden of digestive diseases in the United States part II: lower gastrointestinal diseases // Gastroenterology. — 2009. — 136. — 741–754.
5. Giannetti E., Sciorio E., Staiano A. Treatment of constipation: Where do we go? // JPGN. — 2011. — 53 (2). — 53–54.
6. Hyman P.E., Milla P.J., Benninga M.A. et al. Childhood functional disorders: neonate/toddler // Gastroenterology. — 2006. — 130. — 1519–1526.
7. Koch A., Voderholzer W.A., Klauser A.G. et al: Symptoms in chronic constipation // Dis. Colon Rectum. — 1997. — № 40. — 902–906.
8. Morais M.B., Vitolo M.R., Aguirre A.N. et al. Measurement of low dietary fiber intake as a risk factor for chronic constipation in children // J. Pediatr. Gastroenterol. Nutr. — 1999. — 29. — 132–135.
9. Rasquin A., Di Lorenzo C., Forbes D., Guiraldes E., Hyams J.S., Staiano A. Childhood functional gastrointestinal disorders: child/adolescent // Gastroenterology. — 2006. — 130. — 1527–1537.
10. Southwell B.R. Treatment of slow transit constipation in children // JPGN. — 2011. — 53 (2). — 51–53.
11. Белоусов Ю.В., Белоусова О.Ю. Клиническая классификация хронического запора у детей // Врачебная практика. — 2001. — № 5. — С. 80–83.
12. Белоусов Ю.В., Белоусова О.Ю. Хронический запор у детей: Учебное пособие. — Харьков: Факт, 2009. — 158 с.
13. Белоусова О.Ю. Використання сучасних функціональних продуктів харчування при закрепах та дисбіозі кишечнику // Современная педиатрия. — 2011. — № 6 (40). — С. 118–120.
14. Белоусова О.Ю. Профилактика хронического запора у детей раннего возраста // Здоров’я України. Педіатрія. — 2012. — № 1 (20). — С. 31–33.
15. Дубровская М.И., Паршина П.В. Актуальные вопросы развития запоров у детей, подходы к терапии // Вопросы современной педиатрии. — 2012. — Вып. 1, т. 11. — С. 76–82.
16. Пахомовская Н.Л., Потапов А.С. Рациональная терапия хронических запоров при нарушении моторики толстой кишки у детей // Медицинский совет. Гастроэнтерология. — 2013. — № 1. — С. 24–29.
17. Руденко Н.Н. Лечение хронического запора: от теории к практике / Н.Н. Руденко, О.В. Томаш, А.Э. Дорофеев // Новости медицины и фармации. — 2013. — № 457. Гастроэнтерология. — С. 37–39.

/143/143.jpg)