Журнал «Здоровье ребенка» 1 (60) 2015
Вернуться к номеру
Лістеріоз у дітей
Авторы: Крючко Т.О. — ВДНЗУ «Українська медична стоматологічна академія», м. Полтава
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
Лістеріоз — інфекційне захворювання, маловідоме в практиці лікаря-педіатра, незважаючи на те що історія його вивчення налічує понад сто років. Воно характеризується розмаїттям шляхів і факторів передачі збудника, поліморфізмом клінічних проявів з ознаками ураження центральної нервової системи, органів репродукції, розвитком септицемії. Захворювання інколи перебігає у формі тривалого безсимптомного носійства, а також супроводжується високою летальністю в новонароджених та осіб з імунодефіцитами. Етіотропна терапія передбачає призначення препаратів тетрациклінової групи, пеніцилінів, макролідів, аміноглікозидів, а патогенетична терапія включає дезінтоксикаційні та імунотропні препарати, що відповідає тяжкості інтоксикації та виду імунодефіциту.
Листериоз — инфекционное заболевание, малоизвестное в практике врача-педиатра, несмотря на то что история его изучения насчитывает больше ста лет. Оно характеризуется разнообразием путей и факторов передачи возбудителя, полиморфизмом клинических проявлений с признаками поражения центральной нервной системы, органов репродукции, развитием септицемии. Заболевание иногда проявляется в форме длительного бессимптомного носительства, а также сопровождается высокой летальностью у новорожденных и лиц с иммунодефицитами. Этиотропная терапия предусматривает назначение препаратов тетрациклиновой группы, пенициллинов, макролидов, аминогликозидов, а патогенетическая терапия включает дезинтоксикационные и иммунотропные препараты, что соответствует тяжести интоксикации и виду иммунодефицита.
Listeriosis — an infectious disease, little known in the practice of pediatrician, despite the fact that the history of its study has more than one hundred years. It is characterized by a variety of routes and factors of transmission, polymorphism of clinical manifestations with signs of disorders in central nervous system, reproductive system, development of septicemia. The disease sometimes occurs in the form of long asymptomatic carrier state, and is associated with high mortality in infants and people with immune deficiencies. Causal therapy involves the administration of tetracyclines, penicillins, macrolides, aminoglycosides, and pathogenetic therapy involves detoxification and immunotropic drugs that corresponds to the severity of intoxication and type of immunodeficiency.
лістеріоз, Listeria monocytogenes, новонароджений, лікування.
листериоз, Listeria monocytogenes, новорожденный, лечение.
listeriosis, Listeria monocytogenes, newborn, treatment.
Статья опубликована на с. 153-159
Лістеріоз (син.: лістерельоз, неврольоз, гранулематоз новонародженого, хвороба ріки Тигр) — інфекційне захворювання з групи сапронозів, випадки цього захворювання реєструються рідше, ніж сальмонельоз і кампілобактеріоз, але порівняно з ними лістеріоз відзначається більшою летальністю та тяжкістю перебігу.
У 1926 році Мюррей уперше зафіксував серед кроликів та морських свинок у віварії Кембриджського університету спалах хвороби, викликаний невідомою раніше бактерією, що давала моноцитарну реакцію крові у тварин [13]. Оскільки в інфікованих тварин відзначався типовий моноцитоз, збудник було названо Bacterium monocytogenes [8, 9]. Захворювання в людей було зафіксовано трьома роками пізніше. У 1936 році цю інфекцію було зараховано до ряду перинатальних [9]. А в 1940 р. бактерію було названо на честь англійського хірурга лорда Лістера, який запропонував правила антисептики. З 1960 року колись рідкісне захворювання почали реєструвати частіше, що, можливо, пов’язано з поширенням індивідуальних холодильників, які дозволили тривало зберігати перероблені страви та розширити термін придатності продуктів харчування.
Listeria monocytogenes (LM) широко розповсюджена в дикій природі, однак найчастіше спалахи захворюваності реєструються у високорозвинутих країнах [2, 11]. Збудник переважно уражує значну кількість ссавців (домашні улюбленці, свійська худоба, гризуни), амфібій, риб та членистоногих і потрапляє в організм людини з харчовими інгредієнтами.
Протягом останніх років лістеріоз привертає всебічну увагу внаслідок зростання випадків захворюваності та навіть летальності, його реєструють, як правило, у вигляді масових спалахів, пов’язаних з аліментарним фактором [11]. За даними ВООЗ, щорічно у всіх регіонах світу фіксується кілька тисяч нових випадків лістеріозу, підтверджених лабораторно, причому нозологія спостерігається частіше у високорозвинених індустріальних країнах у вигляді епідемічних та спорадичних випадків (Lianou A., Sofos J.N., 2007; Cone L.А. et al., 2008; Cairns B.J., Payne R.J.H., 2009, див. також [12]). Захворювання пов’язане з вживанням харчових інгредієнтів, контамінованих Listeria monocytogenes, тому його в сучасній медичній термінології називають food-born diseases, тобто патологією, асоційованою з вживанням їжі.
У Європі частота нозології становить 0,1–11,3 на мільйон новонароджених та 20 % від усіх неонатальних інфекцій. Летальність становить 20–30 %. Найнебезпечніший лістеріоз вагітних, оскільки захворювання доволі часто стає причиною невиношування плода, мертвонародження, передчасних пологів, а часом і ранньої неонатальної смерті [11].
До основної групи ризику із захворюваності на лістеріоз належать діти з імунодефіцитними станами, особи похилого віку, пацієнти, які застосовують системні глюкокортикостероїди, цитостатики, імунодепресанти, хворі на цукровий діабет, із проявами ниркової чи серцевої недостатності. Несприятливий прогноз має лістеріоз у хворих з онкопатологією, а при синдромі набутого імунодефіциту людини він вважається опортуністичною інфекцією, оскільки у ВІЛ-інфікованих нозологія розвивається в 150–300 разів частіше, ніж у здоровій популяції. Останнім часом Listeria monocytogenes почали розглядати як збудник TORCH-комплексу, що здатен спричинювати патологічний перебіг вагітності та патологію розвитку плода (новонародженого). Крім того, окремо виділяється професійна група ризику — працівники тваринних ферм, м’ясокомбінатів, птахофабрик [4].
Lіsterіa monocytogenes — рухлива неспороутворювальна грампозитивна паличка — має сім різновидів, за своєю будовою вона подібна до дифтероїдів, тому може бути пропущена при лабораторному дослідженні. Збудник легко виділяється зі стерильних середовищ (кров, амніотична рідина, плацента), але досить складно ідентифікувати лістерію в мікробних асоціаціях. Бактерії формують короткі ланцюжки з 3, 5 та більше клітин. При мікроскопічному обстеженні вони розміщені V- та Y-подібно, часом здатні набувати кокоподібної форми. Лістерії — безкапсульні мікроорганізми, оксидазонегативні й каталазопозитивні, здатні ферментувати глюкозу та переходити від сапрофітної фази до паразитарної та навпаки. Мікроорганізми здатні набувати L-форми та персистувати внутрішньоклітинно, що спричиняє часом неефективність етіотропоної терапії, пояснює випадки затяжного перебігу, утворення латентної форми чи бактеріоносійства.
Збудник досить стійкий у навколишньому середовищі, росте в широкому діапазоні температури (3–42 °С), рН (5,5–9,5), вологості, добре переносить низьку температуру, здатен до поділу при температурі 4–6 °С у ґрунті та воді, на рослинах і в органах трупів. У фуражі, що зазвичай містить перероблені вегетативні частини рослин (листя, стебло, корінь), лістерії життєздатні протягом 2–3 років. Лістерія гине через 20–30 хвилин при температурі 70 °С, через 5 хвилин — при температурі 100 °С, інактивується 0,5–1% розчином формаліну, 5% розчином фенолу, 10% розчином хлорного вапна, є кислотонестійкою бактерією.
Основними чинниками вірулентності Lіsterіa monocytogenes є: лістеріолізин О, інтерналін А, В, фосфатидилінозин, фосфатидилхолін, білок ActA, металопротеаза, білок PrfA. На сьогодні залежно від комбінації 15 соматичних та 4 джгутикових антигенів визначається 16 серологічних антигенних структур лістерії. В Україні так само, як і в усіх інших регіонах світу, 90 % захворюваності на лістеріоз спричинено сероварами 1а, lb, 4b [3].
В інфікованих Lіsterіa monocytogenes осіб не завжди спостерігається клінічна картина захворювання, вони можуть стати хронічними носіями бактерії в шлунково-кишковому тракті. Саме тому, згідно зі статистичними даними, лістерія ідентифікується в 5 % зразків калу клінічно здорових людей [10, 12].
Шлях передачі — контактний (при контакті із зараженими тваринами та птахами); фекально-оральний, аерогенний, трансмісивний, вертикальний (антенатально та інтранатально), статевий [4, 10, 13]. Найчастіше інфекція маніфестує при вживанні їжі, контамінованої L.monocytogenes (до 90 % усіх випадків). Ймовірність захворювання та тяжкість перебігу залежать від декількох факторів, що включають сприйнятливість людського організму, обсіменіння мікроорганізмами страв та інші нерозпізнані до сьогодні чинники вірулентності даного збудника. За даними Langiano et al., у необроблених сирих м’ясних стравах у 24,6 % випадків реєструється Lіsterіa monocytogenes, а в м’ясі домашньої птиці — у 55 %. Незначну небезпеку становлять м’які види сирів (зараженість — 1–10 %), найбільший ризик обсіменіння у страв із риби — 38 %.
Велика кількість продуктів харчування може бути контамінована лістеріями, включаючи термічно необроблені фрукти, овочі, молоко, рибу, м’ясо домашньої птиці, яловичину. Близько 15–70 % страв фаст-фуду містять бактерії збудника. Інфекційна доза невідома, але встановлено, що вона повинна бути в межах 104–106 мікроорганізмів на грам інфікованого продукту й може бути дещо нижчою в осіб із проявами імунодефіциту, зниженою кислотністю шлунка та після перенесеної хірургічної корекції виразки шлунка [10].
Встановлена ймовірність аерогенного зараження людини при роботі з тваринною сировиною (шкіра, вовна, щетина, шкура, пух, перо). При контактному шляху передача збудника здійснюється через порізи, садна шкіри при потраплянні в них біологічних виділень інфікованих тварин.
Можливий вертикальний шлях передачі збудника від матері та зараження новонародженої дитини під час проходження через пологові шляхи. Більшість інфікованих лістеріями вагітних клінічної симптоматики захворювання не мають, однак якщо маніфестація відбулась (як правило, у ІІІ триместрі вагітності), то перебіг патології легкий, вкрай рідко можливий розвиток тяжких форм. На противагу цьому неонатальний лістеріоз характеризується тяжким клінічним перебігом та часто закінчується летально [1, 4, 11].
Тривалість інкубаційного періоду лістеріозу коливається в межах 3 тижнів. Починаючи з 1990-х років більшість індустріально розвинених країн подають екстрене повідомлення про випадок захворювання серед населення. Сезонності нозології не відмічається, хоча спостерігається тенденція до підвищеної захворюваності серед тварин у зимово-весняний час у період вживання контамінованого силосу [11].
Патогенез
Патогенний механізм лістеріозу запускається в шлунково-кишковому тракті, у тому числі в безсимптомних носіїв та осіб із групи ризику (вагітні жінки, особи після трансплантації), шляхом проникнення L.monocytogenes через слизовий бар’єр кишечника, чому сприяє процес ендоцитозу мікроорганізмів ендотеліальними клітинами. Потрапляючи до кров’яного русла, бактерії можуть поширюватися до будь-якого органу чи системи органів, однак лістерії мають специфічну тропність до клітин центральної нервової системи та плаценти. Крім того, слизова оболонка респіраторного тракту, кон’юнктива, пошкоджені ділянки шкіри теж можуть бути вхідними воротами інфекції.
Захист організму від LM реалізується двома системами імунітету — вродженого та набутого. Для вивчення механізмів захисту від LM необхідно передусім визначати вірулентність цієї бактерії. У результаті вивчення механізмів початкового проникнення LM у клітину й поширення бактерії від заражених клітин до здорових визначено, що спершу LM активує систему фагоцитозу в різних типах клітин хазяїна, у тому числі й у тих клітинах, для яких фагоцитоз зазвичай нехарактерний. Ідентифіковано два види протеїнів бактерій, що беруть участь в цьому процесі: internalin A (InlA) і B (InlB). Далі LM проникає крізь фагосому в цитоплазму клітини хазяїна за допомогою пороутворюючого токсину лістеріолізину О (LLO). Опинившись у цитоплазмі клітини, LM швидко ділиться, пересуваючись усередині клітини за допомогою бактеріального поверхневого білка ActA, актину, що модулює полімеризацію навколо бактерії [4, 7]
У період розпалу захворювання бактерія LM ініціює в організмі каскад гістологічних змін у тканинах, що часом завершується утворенням гранульом. Численні дослідження, проведені, зокрема, на моделях гризунів, показали, що неспецифічно активовані CD4+ лімфоцити визначають перехід від утворення неспецифічних мікроабсцесів до формування запальних гранульом. Цей процес відбувається при накопиченні локально високих концентрацій ФНП-aльфа та ІФН-гамма, а також при наявності локальної чи системної експресії ІЛ-2. Така комбінація цитокінів індукує CD11b-незалежну акумуляцію моноцитів (недиференційованих макрофагів) в інтрапаренхімному просторі та призводить до формування гранульом.
У тих, хто перехворів, розвивається стійкий постінфекційний імунітет.
Рання експресія ІЛ-4 під час імунної відповіді при лістеріозі відбувається на лімфоцитах, що несуть на своїй поверхні CD4, NK1 і Т-клітинний рецептор ab (TCRab). Лімфоцити із цими маркерами відносять до групи NK-лімфоцитів або до групи нетипових Т-клітин. ІЛ-4 стимулює експресію й секрецію різних хемокінів і цитокінів, модулюючи, таким чином, характер імунної відповіді на LM.
Цитотоксичні лімфоцити, що розпізнали антиген у комплексі з MHC I на поверхні зараженої клітини, активуються і безпосередньо чи опосередковано знищують агресора [15]. CD4 лімфоцити (Т-хелпери, Th) виконують допоміжну роль при захисті від лістеріозу. Імунна відповідь при LM направлена в бік реакції за типом Th1; реакція за типом Th2 на сьогодні вважається не характерною для лістеріозу. ІЛ-4 — класичний цитокін, що продукується при Th2-типі імунної відповіді, — визначається тільки на ранніх стадіях розвитку захворювання [1, 4].
Клініка та класифікація лістеріозу
Залежно від шляху інвазії бактерії в організм людини, реакції вродженої та набутої імунної системи, гендерних вікових особливостей, супутньої нозології перебіг захворювання може характеризуватися різноманітною клінічною симптоматикою. Маніфестні форми лістеріозної інфекції трапляються рідко. Під час епідемічних спалахів не більше 20 % інфікованих переносять цю патологію в клінічно вираженій формі.
Єдиної клінічної класифікації лістеріозу немає. У літературі частіше описують залозисту (ангінозно-залозисту, очно-залозисту), гастроентеричну, нервову (менінгіт, менінгоенцефаліт) та септичну або тифоподібну клінічні форми лістеріозу. У ряді випадків виділяють змішаний варіант перебігу хвороби.
Окремо виділяють лістеріоз вагітних та септико-гранулематозну форму в немовлят. До рідкісних форм відносять лістеріозний ендокардит, артрит, дерматит, остеомієліт, паротит, уретрит тощо.
За тривалістю вирізняють гострі (до 3 міс.), підгострі (3–6 міс.) та хронічні (понад 6 міс.), за тяжкістю — легкі, середньотяжкі та тяжкі форми хвороби.
Залозиста форма лістеріозу зустрічається в 15–20 % хворих і має два клінічних варіанти: ангінозно- й очнозалозистий. При першому варіанті спостерігається мононуклеозоподібний синдром, якому властиві гарячка, інтоксикація, виразково-некротичний чи плівчастий тонзиліт, чутливість та збільшення підщелепних, шийних та пахвинних лімфатичних вузлів. Часто діагностується гепатоспленомегалія. У периферичному аналізі крові досить часто простежується моноцитоз.
Очнозалозиста форма лістеріозу характеризується однобічним гнійним кон’юнктивітом. При огляді визначається набряк, виражена інфільтрація нижньої та верхньої повік, звуження очної щілини, висипи вузликового характеру на перехідній складці кон’юнктиви, гнійні виділення та значне зниження гостроти зору, прояви загальної інтоксикації. Найчастіше визначається збільшення та чутливість привушних, підщелепних лімфатичних вузлів, дещо рідше — шийних і потиличних. Тривалість хвороби — 1–2 місяці.
Найчастіше реєструється нервова форма лістеріозу, що зустрічається переважно серед дітей до 3 років та осіб віком понад 50 років. Зазначена форма має типові прояви менінгіту чи менінгоенцефаліту. У структурі всіх бактеріальних менінгітів частка лістеріозної етіології становить лише 1 %, однак у пацієнтів із онкопатологією, ВІЛ-інфікованих ця форма менінгіту є найбільш частою. Також можуть бути інші прояви нервової форми лістеріозу, зокрема арахноїдити, кісти, інтрамедулярні абсцеси. Як правило, прогноз нервової форми лістеріозу несприятливий, оскільки летальність може сягати 30 %, а в 7 % пацієнтів спостерігаються рецидиви. Тяжкими ускладненнями нервової форми лістеріозу є гідроцефалія чи деменція.
Лістеріозний менінгіт, менінгоенцефаліт, а також кон’юнктивіт, тонзиліт можуть бути симптомами септичної форми, а також самостійними проявами нозології.
При лімфогенному та гематогенному поширенні мікроорганізмів з’являється інтоксикаційний синдром, лихоманка, лістерії фіксуються та починають розмножуватись у лімфатичних вузлах, мигдаликах, легенях, у селезінці, печінці, нирках, надниркових залозах та центральній нервовій системі. У разі залучення в запальний процес лімфатичних вузлів спостерігається їх збільшення без ознак нагноєння.
За умови тяжкого перебігу захворювання можливий розвиток лістеріозного сепсису, для якого типовим є формування численних некротичних вузликів, так званих лістеріом, у лімфатичних вузлах, внутрішніх органах, центральній нервовій системі, що складаються із самих збудників, ретикулярних та моноцитарних клітин, ядерного детриту, змінених поліморфноядерних лейкоцитів.
Септична форма належить до тяжких варіантів перебігу лістеріозу, при ній летальність становить близько 60 %. Вона має характерну клінічну симптоматику: виражений інтоксикаційний синдром, лихоманка гектичного характеру, гепатолієнальний синдром, симптом шкірної висипки, зокрема навколо великих суглобів (великомакульозна чи еритематозна екзантема), на обличчі (у вигляді «метелика»). У більшості пацієнтів із септичною формою захворювання розвиваються гепатит із ознаками жовтяниці, пневмонія, пієліт, гастроентерит, полісерозит, інфекційно-токсичний шок (ІТШ). Характерним є порушення згортання крові внаслідок прояви геморагічного синдрому. У вагітних збудник може фіксуватися в плаценті та формувати там відповідно лістеріоми, що є першочерговою причиною внутрішньоутробного інфікування плода, із цим пов’язаний високий ризик розвитку генералізованої форми лістеріозу.
Ангінозно-септична форма захворювання перебігає з проявами тонзиліту, тривалою гектичною гарячкою, генералізованою лімфаденопатією, вираженою інтоксикацією та екзантемою.
У випадку гастроентеричної форми захворювання розпочинається гостро з підвищення температури тіла до фебрильних цифр (тривалість 5–7 діб), вираженої інтоксикації, після чого невдовзі з’являються диспептичні прояви: нудота, блювання, діарея, біль у ділянці живота, що набуває переймоподібного характеру. Вираженого зневоднення, як правило, не спостерігається, переважають симптоми інтоксикації. При копрологічному дослідженні виявляються домішки крові, слизу. За умови розвитку ІТШ летальність може зростати до 25 %.
Зниження функціональної активності клітинного імунітету у вагітних формує сприятливий фон для маніфестації лістеріозної інфекції. Тому частота патології серед вагітних становить понад 25 % від загальної кількості зафіксованих випадків лістеріозу, причому більше випадків інфекції реєструється в ІІІ триместрі вагітності [11]. Крім того, згідно з сьогоднішніми даними, близько 17 % жінок з урогенітальною патологією інфіковані Lіsterіa monocytogenes, а за епідеміологічними даними зарубіжних авторів, цей відсоток може сягати 44.
Ризик трансплацентарного інфікування плода виникає не лише при маніфестній формі лістеріозу, а й у випадку бактеріоносійства. Під час розпалу клінічної симптоматики, як правило, в останньому триместрі вагітності в жінки з’являються грипоподібні прояви з короткотривалою лихоманкою, катаральними проявами, ознаками кон’юнктивіту та міалгіями. Спершу вагітна стає джерелом інфекції для плода, формуючи лістеріоми в плаценті, а надалі в системі «мати — плацента — плід» утворюється замкнене коло, коли плідна частина плаценти стає джерелом вторинної хвилі інфекції для вагітної, що доволі часто інтерпретується як лихоманка нез’ясованої етіології. Така особливість збудника стала причиною появи в сучасній медичній термінології нової назви лістеріозу — «пінг-понгова інфекція». Підтвердженням такої особливості лістеріозу вагітних є швидка нормалізація температури, зникнення симптомів інтоксикації після переривання вагітності.
Якщо при трансплацентарному інфікуванні не відбулося внутрішньоутробної загибелі плода, дитина народжується з ознаками вродженого лістеріозу: ознаки недоношеності, замала маса тіла щодо гестаційного віку. Протягом перших двох діб стан може різко погіршитись, поступово з’являється шкірний висип папульозного чи папульозно-геморагічного характеру. У дитини можуть діагностуватися пневмонія, гнійний плеврит, менінгоенцефаліт, гепатит, залучення в процес внутрішніх органів, внутрішньоутробний сепсис, що, як правило, і стає причиною неонатальної смерті.
Інфікування дитини може відбутися інтранатально при проходженні дитини пологовими шляхами вагітної, що колонізовані лістеріями. У переважній більшості випадків транзиторна колонізація збудника не завершується без розвитку захворювання у дитини. Якщо інвазія збудника відбулась, то перші прояви захворювання з’являються після сьомої доби життя у вигляді лихоманки, дихальної недостатності, акроціанозу, утрудненого носового дихання. Поступово розвиваються пневмонія, плеврит, визначається гепатоспленомегалія, екзантема, значно рідше діагностуються фарингіт, риніт, кон’юнктивіт, діарея. На відміну від лістеріозу вагітних зі сприятливим перебігом та швидким одужанням, септико-гранулематозна форма лістеріозу новонародженого відзначається тяжкістю, генералізацією процесу та високою перинатальною смертністю (близько 25 %) [5, 11]. З-поміж дітей, які вижили, у 5–20 % зберігаються залишкові явища з боку нервової системи.
При аспірації інфікованої лістеріями амніотичної рідини в новонародженого розвиваються тяжкі ураження легеневої тканини, що стає причиною надзвичайно високої летальності (50 %).
Якщо інфекція маніфестує на 10–12-ту добу життя новонародженого, то захворювання перебігає у вигляді лістеріозного менінгіту з високою летальністю — до 25 % .
Діагностика лістеріозу
При всіх формах перебігу лістеріозу в гемограмі спостерігається лейкоцитоз, але, незважаючи на етіологічний фактор, досить рідко діагностується моноцитоз. З урахуванням поліморфізму клінічної картини досить складно верифікувати діагноз лістеріозу, керуючись лише клінічними проявами та результатами загальноклінічних обстежень. Вирішальною при встановленні діагнозу залишається специфічна лабораторна діагностика.
Звичайно, виділення збудника зі стерильного середовища, проведення бактеріоскопії ліквору чи амніотичної рідини дає можливість верифікувати діагноз. Проте лише кваліфікований лікар-лаборант спроможний вірно провести дане обстеження та безпомилково встановити морфологію збудника. Заключний діагноз виставляється лише після отримання позитивних результатів бактеріологічного дослідження, для проведення якого використовують кров, ліквор, синовіальну рідину, вміст лакун мигдаликів, пунктат лімфатичних вузлів, виділення з очей.
Як правило, достатньо тридцяти шести годин інкубації для зростання мікроорганізмів на спеціальних середовищах із наступним успішним фарбуванням за Грамом. Бактеріоносійство в шлунково-кишковому тракті старших дітей спостерігається частіше, але діагностувати лістерії в даному випадку складніше через різноманіття флори в порожнинному органі, що потребує проведення діагностики в кілька етапів із використанням спеціальних селективних та диференціально-діагностичних живильних середовищ. Посіви з прямої кишки та піхви не мають клінічного значення.
Якщо для культивування збудника застосовуються стерильні біологічні рідини, то достатньо використання кров’яного агару, на якому лістерії добре ростуть. В інших випадках, коли для діагностики застосовують секрет ротоглотки, очей, виділення із піхви, колонізований різноманітною флорою, необхідно застосовувати селективні середовища (Оксфорд-агар, PALCAM-агар).
Для діагностики лістеріозу застосовуються молекулярні методи (ПЛР). Швидкі діагностичні тести базуються на використанні або моноклональних антитіл, або методу гібридизації, але вони обмежуються діагностикою тільки роду Listeria [13].
Серологічні методи — реакція зв’язування комплементу, реакція непрямої аглютинації з еритроцитарним антигенним діагностикумом, виявлення антилістеріозних антитіл імуноферментним методом — дозволяють визначитись із попереднім діагнозом лістеріозної інфекції, що вимагає бактеріологічного підтвердження.
Диференціальна діагностика лістеріозу
Проведення диференціальної діагностики залежить від конкретної форми захворювання.
Вроджений лістеріоз необхідно диференціювати з вродженою цитомегаловірусною інфекцією, токсоплазмозом, сифілісом, стафілококовим сепсисом.
Ангінозну форму — із залозистою формою туляремії, агранулоцитарною ангіною, інфекційним мононуклеозом.
Тифоїдну форму — із черевним тифом, сепсисом, псевдотуберкульозом.
Нервову форму — з менінгітом та енцефалітом іншої етіології.
На відміну від бактеріальної ангіни при лістеріозі збільшуються не тільки підщелепні, але і шийні, аксилярні лімфатичні вузли. Лістеріозна ангіна супроводжується нежиттю, кон’юнктивітом, у деяких випадках — поліморфною висипкою на тілі. При дослідженні крові спостерігається лейкоцитоз, прискорення швидкості осідання еритроцитів (ШОЕ), зростання кількості мононуклеарів, тоді як при бактеріальній ангіні — нейтрофільний лейкоцитоз.
При лістеріозному менінгіті спостерігається ряд характерних особливостей, що вирізняють його серед інших менінгітів: субфебрильна температура, типова симптоматика вогнищевих уражень черепних нервів (птоз, анізокорія, страбізм, патологічні рефлекси, інколи параліч і психічні розлади), рідко реєструються виражені менінгеальні знаки. Ліквор доволі часто має лімфоцитарний характер при незначному вмісті білка. Часом спостерігається нейтрофільно-лімфоцитарний цитоз. Рівень глюкози та хлоридів, як правило, не змінюється.
Для черевного тифу не характерний поліаденіт. Привертає увагу поступове наростання лихоманки. Типовий черевнотифозний язик, феномен пальпаторної крепітації, висипка тільки розеольозна, що з’являється на 8–11-й день захворювання та має характерну локалізацію, відносна брадикардія з дикротією.
При сепсисі визначаються виражена інтермітуюча лихоманка, озноб, профузна пітливість, прогресування анемії. У загальноклінічному аналізі крові діагностується лейкоцитоз із нейтрофільозом, різко підвищена ШОЕ.
У хворих на інфекційний мононуклеоз виражена пастозність, блідість обличчя, утруднене носове дихання, виражений гепатолієнальний синдром. При дослідженні периферичної крові — лімфоцитоз, атипові мононуклеари.
Лікування
Амбулаторному лікуванню підлягають лише пацієнти із залозистою формою лістеріозу. При інших формах захворювання лікування хворих обов’язково проводять у стаціонарних умовах, а при тяжкому перебігу — у відділенні інтенсивної терапії. Своєчасне призначення етіотропоної терапії — запорука ефективного лікування.
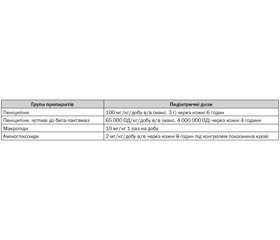
Препаратами першого ряду етіотропної терапії лістеріозу є антибактеріальні препарати групи макролідів, аміноглікозидів та напівсинтетичних захищених і незахищених пеніцилінів. До препаратів другого ряду належать ванкоміцин та фторхінолони третього покоління. Цефалоспорини для лікування лістеріозу не застосовуються.
Як стартова терапія застосовують пеніциліни курсом лікування, що триває упродовж усього періоду гарячки та 3–5 днів нормальної температури тіла. При тяжких формах хвороби (септична, нервова) та лістеріозі новонароджених застосовують комбінацію пеніцилінів та аміноглікозидів до 2–3-го тижня нормальної температури. Етіотропна терапія призначається протягом усього періоду гарячки в середньому на 10–14 днів, а при лістеріозних менінгітах — на 14–21 день.
При тяжкому перебігу захворювання з ураженням центральної нервової системи та/або вісцеральних органів поруч із комбінаціями антибактеріальних препаратів призначаються глюкокортикостероїди з розрахунку 1–2 мг/кг/добу за преднізолоном упродовж 7–10 днів. Виписку зі стаціонару здійснюють після клінічного одужання й припинення виділення лістерій, що встановлюється на підставі бактеріологічних досліджень [6].
Епідеміологічний нагляд
З огляду на небезпеку, що несе Lіsterіa monocytogenes, особливо для дитячого населення, повинен проводитись контроль захворюваності на лістеріоз свійських тварин, моніторинг збудника в навколишньому середовищі, своєчасне виявлення осіб із групи високого ризику та факторів, що сприяють поширенню та контамінації збудника в побутових, лікарняних та промислових умовах. Необхідно впроваджувати в практику поточного нагляду та регламентувати рівень обсіменніння L.monocytogenes у тваринній сировині, м’ясних та рибних стравах. У системі нагляду для планування, здійснення та оцінки ефективності заходів боротьби з лістеріозом необхідно застосовувати серологічні методи дослідження [5, 10].
Профілактика лістеріозу
Превентивні заходи, зокрема санітарно-гігієнічні та протиепідемічні, спрямовані на запобігання контамінації продуктів харчування, термічно необробленої сировини, дотримання технологічного процесу приготування їжі, застосування для приготування страв якісної води, дотримання правил особистої гігієни.
Для профілактики лістеріозу у вагітних бажано виключення з раціону харчування м’яких сирів (бринза, рокфор, камамбер), а також продуктів індустрії швидкого харчування, що не зазнали тривалої термічної обробки перед вживанням [10].
На сьогодні заходи специфічної профілактики лістеріозу не розроблені.
Усі особи, які перехворіли, підлягають диспансерному спостереженню відповідно до інструктивно-методичних документів.
Диспансеризація
Жінки дітородного віку, у яких діагностований лістеріоз, перебувають на диспансерному обліку до повного одужання та отримання негативних результатів лабораторних досліджень, новонароджені з лістеріозом — до моменту одужання та отримання негативних результатів лабораторних досліджень.
Реконвалесценти нервової та септичної форм лістеріозу — до повного одужання [3].
1. Воробьев А.А., Середа А.Д., Бакулов И.А. Котляров В.М. Иммунитет при листериозе // ЖМЭИ. — 2000. — № 5. — С. 98–102.
2. Листериоз: особенности клиники и диагностики / Н.Д. Ющук, Г.Н. Кареткина, Е.А. Климова [и др.] // Эпидемиол. и инфекц. болезни. — 2009. — № 3. — С. 27–30.
3. Профилактика листериоза у людей. Санитарно-эпидемиологические правила СП 3.1.7.2817-10 // Постановление Главного государственного санитарного врача РФ от 29 декабря 2010 г. № 186 «Об утверждении СП 3.1.7.2817-10 «Профилактика листериоза у людей».
4. Тартаковский И.С., Малеев В.В., Ермолаева С.А. Листерии: роль в инфекционной патологии человека и лабораторная диагностика. — М.: Медицина для всех, 2002. — 200 с.
5. Яцина Г.С. Санітарно-гігієнічні та протиепідемічні заходи у надзвичайних ситуаціях: навч.-метод. посіб. / Г.С. Яцина, А.А. Мостович. — Х.: Форт, 2009. — 136 с.
6. Ontario Agency for Health Protection and Promotion. Listeria monocytogenes [electronic resource]: a clinical practice guideline. — http://www.health.gov.on.ca/en/public/publications/disease/docs/clinical_guidelines_long_20080829.pdf
7. Brzoza K.L., Rockel A.B., Hiltbold E.M. Cytoplasmic entry of Listeria monocytogenes enhances dendritic cell maturation and T cell differentiation and function // J. Immunol. — 2004. — Vol. 173. — P. 2641–2651.
8. Dawson K.G., Emerson J.C., Burns J.L. Fifteen years of experience with bacterial meningitis // Pediatr. Infect. Dis. J. — 1999. — 18. — 816–822.
9. Gellin B.G., Broome C.V. Listeriosis // JAMA. — 1989. — 261. — 1313–1320.
10. Guidance for the Control of Listeria monocytogenes in Ready-to-Eat Foods. Part 1: Listeria Management and Glossary Ministry for Primary Industries. — 2012.
11. Klara M. Posfay-Barbe, Ellen R. Wald. Listeriosis // Pediatrics in Review 2004. — 25. — 151.
12. Murray E.G., Ghosh B.K., Murray R.G. The interaction of guanofuracin and Listeria monocytogenes // Can. J. Microbiol. — 1966. — 12. — 285–297.
14. Reporting and Surveillance Guidelines Washington State Department of Health. Listeriosis. Last Revised: January 2011.

/158/158.jpg)