Статья опубликована на с. 121-123
Эритромелалгия (ЭМА, синдром Митчелла) — это редко встречающееся в педиатрической практике заболевание, характеризующееся приступами боли, гиперемии и повышения температуры на ограниченных участках кожи дистальных отделов конечностей. Ввиду низкой частоты встречаемости эритромелалгии среди детского населения в педиатрической практике и практике семейного врача возникают трудности со своевременной постановкой правильного диагноза, тактикой ведения ребенка [1].
Впервые интенсивные боли жгучего характера в конечностях, сопровождающиеся выраженной гиперестезией, вегетативными и трофическими нарушениями, возникающие у солдат после ранения, описал в 1855 г. Н.И. Пирогов и назвал эти расстройства «посттравматической гиперестезией». В 1872 г. американский хирург S. Weir Mitchelll описал аналогичную клиническую картину жгучих болей, названную эритромелалгией, сопровождающуюся трофическими расстройствами в пораженной конечности у солдат, пострадавших в гражданской войне в США [2]. ЭМА представляет собой ангиотрофоневроз, в основе которого лежит приступообразное расширение артериол дистальных отделов конечностей, ведущее к эпизодам интенсивной жгучей боли, покраснения и локального повышения температуры кожи, часто сопровождающимся отеком и повышенной потливостью. Иногда это заболевание называют обратным синдромом Рейно [3].
Различают первичную (идиопатическую, генетически обусловленную) и вторичную формы болезни. Первичная ЭМА — аутосомно-доминантное заболевание, связанное с мутацией гена SCN9A, который кодирует потенциалзависимые натриевые каналы подтипа Nav1.7 в периферических нервных волокнах. Экспрессия гена приводит к постганглионарной симпатической дисфункции, гиперреактивности С-волокон, патологическому открытию артериовенозных шунтов с неадекватным перераспределением крови и нарушением перфузии тканей. Причинами вторичной ЭМА являются миелопролиферативные заболевания, такие как истинная полицитемия и эссенциальный тромбоцитоз, а также прием некоторых лекарственных средств (бромкриптин, нифедипин, фелодипин), инфекции и отравления грибами [4–8].
По данным зарубежной статистики, заболеваемость ЭМА оценивается как 1,3 : 100 000, причем у женщин регистрируется чаще, с частотой 2 : 100 000, а у мужчин реже — 0,6 : 100 000. ЭМА редко встречается у детей, однако существует форма с ранним началом, клинические проявления которой наблюдались у детей 7–10 лет [9, 10]. Именно с такой формой заболевания может встретиться в своей практике педиатр, детский невролог или семейный врач.
Для клинической картины ЭМА характерна триада симптомов: локальное покраснение, повышение температуры кожи и жгучая боль в ладонях и стопах. Приступ синдрома Митчелла возникает остро, провоцируется перегреванием или сдавлением, физической или эмоциональной нагрузкой, длительным вертикальным положением конечности. Заболевание начинается с покраснения и зуда, который стремительно перерастает в интенсивную жгучую боль, локально повышается температура кожи, возникает отек и потливость пораженного участка. Согревание конечностей приводит к усилению болевых ощущений, а охлаждение, придание горизонтального положения телу с приподниманием ног облегчает состояние ребенка. Приступ может длиться от пары минут до нескольких дней [1, 11, 12].
В начале развития синдрома Митчелла болевые эпизоды возникают вечером и продолжаются ночью, однако по мере прогрессирования заболевания длительность их может увеличиваться. В некоторых случаях боль настолько интенсивна, что дети не могут ходить, носить обувь, окунают пораженные конечности в холодную воду или снег. Для первичной ЭМА характерно двустороннее, преимущественно симметричное поражение. Стопы поражаются значительно чаще, чем кисти. Со временем возможно увеличение зоны поражения, однако ЭМА выше коленного или локтевого сустава встречается крайне редко [1, 13].
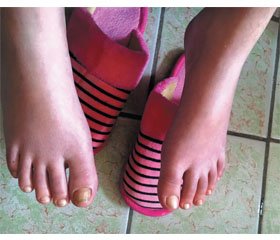
Мы наблюдали идиопатическую манифестацию синдрома Митчелла (эритромелалгии) с ранним началом у девочки 10 лет. Пациентка М., 2005 года рождения, поступила в КМУ ДТМО г. Краматорска Донецкой области с жалобами на приступы жгучей боли в кистях и стопах, сопровождавшиеся покраснением и отеком (рис. 1, 2). Облегчение приносило помещение рук и ног в снег или холодную воду.
Из анамнеза жизни известно, что пациентка родилась от нормально протекавшей беременности, роды в срок, масса при рождении — 2800 г, закричала сразу. Девочка росла и развивалась согласно возрасту. Аллергический анамнез не отягощен.
С вышеуказанными жалобами пациентка проходила обследование в г. Харькове, однако болевые приступы сохранялись. Интенсивность болевых ощущений вынуждала пациентку окунать руки и ноги в холодную воду и снег для временного облегчения страданий, нарушала сон, привела к астеническому неврозу.
При объективном осмотре в момент приступа общее состояние пациентки тяжелое. Сохраняется психоэмоциональное возбуждение. Температура тела — 36,7 °С. Питание пониженное, масса тела 25 килограммов. Кожные покровы чистые, однако в области кистей и стоп наблюдается гиперемия и отек. При пальпации вышеуказанные участки резко болезненные, холодные на ощупь. Периферические лимфоузлы по типу микрополиадении. Слизистая ротоглотки бледно-розовая, выражены стигмы соединительнотканного дизэмбриогенеза. В легких перкуторно — легочный звук, аускультативно — везикулярное дыхание. ЧД 23 в 1 минуту. АД 100/60 мм рт.ст. Аускультативно тоны сердца приглушены, ритм сердца нерегулярный. ЧСС 94 в 1 минуту. Живот мягкий, безболезненный. Печень выступает на 3 сантиметра из-под реберной дуги. Физиологические отправления в норме. Менингеальных знаков нет.
Данные дополнительного обследования: в общем анализе крови — возрастная норма, в общем анализе мочи — повышенное содержание фосфатов, на электрокардиограмме — ритм синусовый, нерегулярный, ЧСС 92 в 1 минуту, синусовая аритмия, вертикальное положение электрической оси сердца.
Учитывая специфическую клиническую картину заболевания, пациентке был выставлен предварительный диагноз: синдром Митчелла (эритромелалгия). Отсутствие патологических изменений в гемограмме позволило исключить вторичную ЭМА.
Больной была проведена комплексная противовоспалительная терапия с применением НПВС и ГКС, назначены противоотечные средства, анальгетики, седативные и ноотропы, антигипоксические препараты, антиоксиданты и средства, улучшающие микроциркуляцию, местно — холод на кисти и стопы.
На фоне проводимой терапии состояние пациентки несколько улучшилось, болевые ощущения значительно снизились, уменьшился отек и локальная гиперемия, нормализовался психоэмоциональный статус. Ребенок был направлен для дальнейшего обследования и лечения в клинику ОХМАТДЕТ г. Киева.
Приведенный клинический случай показывает, что, несмотря на низкую встречаемость синдрома Митчелла (эритромелалгии) в популяции, особенно среди детского населения, детальный сбор анамнеза и тщательное объективное обследование в момент приступа с характерной клинической картиной позволяет своевременно диагностировать заболевание, а дополнительные методы исследования — верифицировать его форму и назначить своевременную адекватную терапию для улучшения качества жизни пациента, профилактики возможных осложнений.
Список литературы
1. Antoine N. Saliba, Ali T. Taher, Erythromelalgia // Medscape. — 2015.
2. Провизион А.Н. Клиника и течение эритромелалгии / А.Н. Провизион, Л.Н. Провизион, И.Е. Шедания, С.В. Шведюк // Український медичний альманах. — 2011. — Т. 14, № 4. — С. 142-143.
3. Щава С.Н. Клинический случай эритромелалгии (синдрома Митчелла) — редкого вазомоторного невроза конечностей / С.Н. Щава // Клиническая дерматология и венерология. — 2013. — № 2. — С. 28-29.
4. Michiels J.J., te Morsche R.H., Jansen J.B., Drenth J.P. Autosomal dominant erythermalgia associated with a novel mutation in the voltage-gated sodium channel alpha subunit Nav1.7. // Arch. Neurol. — 2005. — 62 (10). — 1587-90.
5. Yang Y., Wang Y., Li S. et al. Mutations in SCN9A, encoding a sodium channel alpha subunit, in patients with primary erythermalgia // J. Med. Genet. — 2004. — 41 (3). — 171-4.
6. Orstavik K., Weidner C., Schmidt R. et al. Pathological C-fibres in patients with a chronic painful condition // Brain. — 2003. — 126 (Pt. 3). — 567-78.
7. Mork C., Kalgaard O.M., Kvernebo K. Impaired neurogenic control of skin perfusion in erythromelalgia // J. Invest. Dermatol. — 2002. — Apr. 118 (4). — 699-703.
8. Dupont E., Illum F., Olivarius B.F. de. Bromocriptine and erythromelalgia-like eruptions // Neurology. — 1983. — 33 (5). — 670.
9. Клиника лечения боли професора Соколова Е.Л. 2003–2015 г. Москва (http://www.pain-clinic.ru/erytromelalgiya.html).
10. Han C., Dib-Hajj S.D., Lin Z., Li Y. et al. Early- and late-onset inherited erythromelalgia: genotype-phenotype correlation // Brain. — 2009. — 132. — 1711-22.
11. Kondo T., Uehara T., Ikegami A., Ikusaka M. Paroxysmal burning pain caused by erythromelalgia // Lancet. — 2014. — 10, 383 (9929). — 1692.
12. http://www.eurolab.ua/encyclopedia/Neurology.patient/6756/
13. http://dermalatlas.ru/bolezni-soedinitelnoj-tkani/sindrom-mitchella-ili-eritromelalgiya/

/122.jpg)